Бубонная чума: симптомы, история и новая вспышка
Содержание:
- История болезни чума
- Диагностика чумы
- Основные методы клинического лечения
- Описание
- Лечение
- Что такое бубонная чума
- Признаки и симптомы бубонной чумы
- Бубонная чума в Западной Монголии
- Истоки возникновения чумы
- Чума – симптомы у человека
- Лабораторная диагностика чумы
- Симптомы и признаки чумы
- Затронутые группы населения
История болезни чума
В настоящее время присутствуют неопровержимые доказательства того, что эпидемии чумы, как высококонтагиозного инфекционного заболевания, встречались еще в древние времена. Название «чума» происходит от арабского термина «джумба», в переводе означающего «боб», так как визуальные клинические проявления в виде увеличения лимфатических узлов ассоциативно схожи с бобами по форме и размерам.
За всю историю существования медицины во всем мире были зарегистрированы три пандемии данной инфекции. В VI веке в европейских странах, а также регионах Ближнего Востока развилась первая пандемия, которую именовали «юстиниановой чумой», ставшей причиной гибели 100 миллионов человек. Менее интенсивной и в то же время крупномасштабной пандемией являлась вторая пандемия чумы, которую инфекционисты назвали «черной смертью», которая первично развилась в Азии и позже распространилась на страны Европы в 1348 г. Уровень летальности при второй пандемии чумы составил 50 миллионов случаев, что соответствует более 25% населения всей Европы.
Наибольшие потери от чумы отмечались в Венеции, 75% жителей которой были заражены этим опасным для жизни человека заболеванием. Во время пандемии в Венеции были разработаны первичные меры предупреждения «болезни чума» в виде карантинных мер сроком сорок суток. В 1352 г. первые эпизоды заболевания начали регистрировать инфекционисты в России, где значительно превалировала заболеваемость легочной формой чумы. В дальнейшем начали превалировать случаи заболеваемости бубонной чумой, что стало причиной резкого снижения и полного исчезновения до 1894 года данной патологии.
Третья и последняя пандемия чумы датируется 1894 годом, когда заболевание охватило до 87 городов в Гонконге и Кантоне с последующим распространением инфекции на отдаленные территории. Последняя пандемия унесла жизни 87 миллионов человек и вместе с тем, в этот период были разработаны эффективные меры предупреждения болезни чума, позволяющие снизить риск развития повторных эпидемий.
Доказательство распространения чумы с помощью зараженных крыс было разработано французским ученым А.Иерсеном, именем которого была названа бактерия, являющаяся возбудителем чумы. В 1912 году в России учеными была установлена природная очаговость чумы, а спустя десять лет была разработана первая эффективная противочумная вакцина. Меры предупреждения болезни чума, разработанные в течение этих пандемий, стали причиной ликвидации возможности развития эпидемии этого заболевания, хотя спорадические случаи чумы ежегодно регистрируются в природных очагах.
Диагностика чумы
Клинические проявления, имеющиеся у пациента, страдающего кожной, бубонной и кожно-бубонной формой чумы, нуждаются в дифференцировке с такими патологиями как туляремия, карбункулез, лимфаденопатия. Лёгочная и септическая чума, сопровождающаяся развитием неспецифических клинических проявлений, нуждается в проведении дифференциальной диагностики с другими заболеваниями лёгких воспалительной природы.
В первую очередь при оценке клинических проявлений, имеющихся у пациента, страдающего чумой, следует обращать внимание на быстро прогрессирующие тяжелые интоксикационные проявления в виде высокой температуры тела, потрясающего озноба, рвоты, мучительной жажды, психомоторного возбуждения, двигательного беспокойства, бреда и галлюцинаций. Во время первичного объективного осмотра, лечащего врача должно насторожить наличие у пациента невнятной речи, шаткой походки, одутловатого гиперемированного лица с инъекцированными склерами, выражения страдания или ужаса на лице, «мелового языка»
Кроме того, клиническими диагностическими маркерами чумы является нарастающие проявления сердечно-сосудистой, почечной и легочной недостаточности.
Лабораторная диагностика чумы основывается на применении микробиологического, иммуносерологического, биологического и генетического метода исследования пациента. Уже при рутинном анализе гемограммы пациента в остром периоде отмечается появление лейкоцитоза, нейтрофилии со сдвигом лейкоцитарной формулы влево, увеличения показателя СОЭ.
Для осуществления выделения возбудителя чумы оборудуются специализированные режимные лаборатории, которые специализируются на диагностике особо опасных инфекций. Лабораторному исследованию подлежат все пациенты, у которых отмечается наличие специфических клинических проявлений чумы, а также лица, у которых отмечается немотивированное повышение температуры тела, находящихся в природном очаге чумы.
Для проведения бактериологического исследования используются материалы, забранные как у пациентов, так и трупов в виде пунктатов из бубонов и карбункулов, отделяемого язв, мокроты и слизи из ротоглотки, крови. Биологическое подтверждение чумы производится методом пассажа на лабораторных животных, которые погибают на седьмые сутки заражения.
Серологические методики диагностики при чуме используются крайне редко ввиду трудоемкости и длительной продолжительности их проведения.
Самым эффективным и быстрым методом лабораторного подтверждения чумы является ПЦР- анализ, который обнаруживает бактерию чумы в организме зараженного человека уже спустя шесть часов после применения. Максимальной достоверностью обладает бактериологический анализ, который позволяет выделить чистую культуру возбудителя и провести её идентификацию.
Основные методы клинического лечения
Лечение бубонной чумы подразумевает обязательную госпитализацию в инфекционную больницу. Там зараженных помещают в закрытые боксы, исключающие попадание вируса в окружающую среду.
Вся одежда больного, его посуда, предметы ухода дезинфицируются, предварительно их требуется обработать специальными средствами. То же самое касается пищевых остатков и выделений больного – обработка и дезинфекция. Перед тем как контактировать с пациентом, персонал лечебного учреждения должен надеть специальные костюмы защиты.
Антибиотикотерапия является основным методом лечения. Антибиотики – тетрациклинового или стрептомицинового ряда — вводятся внутримышечно и внутрь бубонов. Кроме перечисленного во время лечения используется:
- Симптоматическая терапия для облегчения состояния больного;
- Терапия возможных осложнений.
Также лечения отличается для каждого типа чумы. К примеру, при кожной форме используется ко-тримоксазол, если же диагностирована бубонная чума, то внутривенно вводится хлорамфеникол в сочетании со стрептомицином.
При септической форме к указанному выше сочетанию добавляется тетрациклиновый ряд антибиотиков или доксициклин. Также во время лечения используется неспецифическая терапия. Это дезинтоксикационные мероприятия (солевые растворы в/в, декстран, альбумин, плазма) сочетаемая с форсированным диурезом. По показаниям медики могут назначить сердечно-сосудистые препараты, бронхолитики и жаропонижающие.
Прогноз
Он благоприятен. Как уже указывалось, в ранние века смертность достигала 95 процентов от числа заболевших. Большая часть людей оказывалась в числе последних, то вымирало до 80-85 процентов от населения проживающих в городе, а то и в стране. По крайней мере история Европы знает пару таких случаев, когда она практически вымирала. Даже специальным указом папы римского на ее территории было введено многоженство для поднятия численности.
Сейчас же при использовании современных методов лечения с действенными лекарственными препаратами процент смертности снизился. В зависимости от формы заболевания, он составляет 10-15. Сравните 95 и 15.
Выздоровление пациента должно быть подтверждено лабораторными исследованиями. Причем анализ на бакпосев проводится трижды и все они должны быть отрицательными, только в этом случае признается результат. Больного еще месяц продержат в стационаре. После он еще три месяца будет находиться под наблюдением врача инфекциониста.
Возможно ли лечение заболевания народными средствами
Увы и ах. В нашем случае народные средства не могут никаким образом помочь в лечении столь тяжелого заболевания. Ведь в народной медицине большей частью используют экстракты растительного происхождения, а они на возбудителя чумы действуют крайне слабо. К тому же чума развивается довольно стремительно и любое затягивание с началом лечения может стать роковым.
Poll Options are limited because JavaScript is disabled in your browser.
Описание
Чума — это острое природное очаговое заболевание, из группы карантинных инфекций, которое вызвано бактерией Iersinia pestis. Отмечается крайне высокая заразность и не менее высокая летальность.
Протекает исключительно тяжело, характеризуется лихорадкой, поражением внутренних органов.
Источники и возбудители инфекции в природе — суслики, сурки, крысы, а также зайцы, белки, мелкие насекомые.
Причины чумы
Чума передается посредством укуса заболевшего животного, или блохами, живущими на нем. Также заражение вероятно от заболевшего человека, контактно при разделке больных животных (если повреждены слизистые оболочки, кожный покров), воздушно-капельным путем, алиментарно (если употребить в пищу зараженное мясо).
Нельзя заниматься самолечением чумы
Микробы чумы сохраняют свою жизнеспособность, находясь внутри трупов животных около двух месяцев, также после замораживания. В земле могут жить около 7 месяцев, в воде — 90 дней.
Вещи больного: нижнее, постельное белье, носовые платки сохраняют болезнетворные бактерии. Однако, обычные дезинфицирующие средства, кипящая вода убивает их за 1 минуту.
Формы чумы:
Кожная: В месте попадания инфекции появляется болезненная папула красного цвета, затем — язва, которая может увеличиваться, потом это место закрывает черный струп, отторгается и на его месте образуется рубец.
Бубонная является самой распространенной. Бубоны — увеличенные региональные лимфатические узлы (паховые, шейные, подмышечные). Они увеличиваются и становятся очень болезненными. После болезни они уменьшаются или вскрываются.
Кишечная характеризуется резкими болями в животе, рвотой, диарей с кровью.
При легочной форме выражена очень быстрая интоксикация организма, а также кровоизлияние в желудочно-кишечный тракт, легкие, кожу. Без медицинской помощи неминуема смерть человека.
Кожно-бубонная объединяет в себе признаки обеих.
Септическая форма: общие симптомы чумы. Чума развивается стремительно. Происходит быстрая интоксикации организма, в результате высока вероятность летального исхода.
Патогенез. Различают три стадии чумы:
Инфекция проникает в лимфатический узел, образуя бубон. Затем быстрое проникновение бактерий в кровеносную систему, вызывая токсикоз, нарушают микроциркуляцию в органах. Развивается сепсис. Крайне неблагоприятный прогноз развития чумы при родах.
Лечение только в больнице, под наблюдением врача. При обнаружении признаков чумы пациента поместят в инфекционное отделение. Там он будет осмотрен инфекционистом и эпидемиологом. Будет проведен опрос, помогающий выявить вероятные способы заражения. Для пациентов предусмотрен строгий карантин, изолированный образ жизни для не допуска распространения страшной заразы.
Осложнения и последствия чумы
После выздоровления не исключена вероятность повторного заражения, т.е. иммунитет только относительный. Рецидив чумы не редкость, и течение болезни при этом не менее тяжелое.
Возбудитель заболевания был открыт в 1894 году независимо друг от друга французским и японским учеными: Йерсеном, Китазато. Первые описания чумы известны ещё с древних времен.
Эпидемии чумы в прошлом уносили большое количество населения: взрослых и детей, мужчин и женщин в разных странах по всему миру. Чума по МКБ-10 (международной классификации болезней 10- пересмотра) находится на 20 месте.
Лечение
В Средние века чума практически не лечилась, действия сводились в основном к вырезанию или прижиганию чумных бубонов. Никто не знал подлинной причины болезни, поэтому не было представления, как её лечить. Врачи пытались применять самые причудливые средства. В состав одного такого снадобья входила смесь из патоки 10-летней выдержки, мелко изрубленных змей, вина и 60 других компонентов. Согласно другому методу, больной по очереди должен был спать на левом боку, потом на правом. Начиная с XIII века эпидемию чумы стараются ограничить с помощью карантинов.
Впервые вакцину, эффективную против бубонной чумы, создал в начале XX века Владимир Хавкин из убитых температурой чумных палочек. Более эффективными являются живые вакцины, то есть вакцины, полученные из живых чумных палочек с использованием бактериофагов. Впервые живую вакцину против чумы создала и испытала на себе в 1934 году Покровская Магдалина Петровна.
Перелом в терапии чумы был достигнут в 1947 году, когда советские врачи первыми в мире применили для лечения чумы в Маньчжурии стрептомицин. В результате выздоровели все больные, которых лечили стрептомицином, включая больного лёгочной чумой, который считался уже безнадёжным.
Лечение больных чумой в настоящее время осуществляется при помощи антибиотиков, сульфаниламидов и лечебной противочумной сыворотки. Профилактика возможных очагов заболевания заключается в проведении специальных карантинных мероприятий в портовых городах, дератизации всех судов, которые ходят международными рейсами, создании специальных противочумных учреждений в степных местностях, где водятся грызуны, выявлении эпизоотий чумы среди грызунов и борьбе с ними.
Что такое бубонная чума
Бубонная чума — форма острого природно-очагового заболевания, спровоцированного бактерией Yersinia pestis, переносчиком которой являются насекомые, паразитирующие на теле мелких грызунов (сурков, крыс, сусликов).
Главным клиническим симптомом является наличие чумного бубона. Выявляется в ходе диагностических мероприятий, включающих в себя исследование биологических материалов (ПЦР, бактериальный посев и микроскопия). Серологические методы практически не применяются в связи с их невысокой эффективностью.
Лечение, которое проводится в условиях карантина, подразумевает использование антимикробной этиотропной терапии, симптоматической методики и массивной дезинтоксикации. В тяжелых случаях прибегают к оперативному вмешательству.
Основными факторами риска заражения специалисты называют:
- несение воинской службы, а также проживание в районах с неблагоприятной эпидемиологической обстановкой;
- осуществление профессиональной деятельности, связанной с работой в сфере ветеринарного обслуживания и зернохранилищах, а также с уничтожением грызунов.
Кроме того, опасность угрожает участникам археологических экспедиций, вскрывающим древние могилы, медицинскому персоналу, животноводам, туристам, пастухам, сотрудникам зоопарков и международных аэровокзалов. Бубонная чума чаще всего поражает взрослых мужчин, детей и подростков в возрасте до 20 лет.
Признаки и симптомы бубонной чумы
В эпоху средневековья чума вспыхивала настолько часто и пожирала такое количество жизней, что получила название «черная смерть». Неудивительно, ведь в то время о соблюдении гигиены не задумывались. А основные переносчики инфекции — блохи, которые живут на грызунах, мышах и крысах.
Продромальный период после укуса зависит от физиологического статуса человека и может составлять от 2 часов до 9 дней. Самый длинный он у людей, которые в целях профилактики принимают антибиотики или иммуностимуляторы. Но в среднем он составляет 2-3 суток.
Первые признаки болезни на раннем этапе не отличаются от гриппа:
- резкое повышение температуры до 39-40°С;
- рвота на фоне интоксикации;
- озноб.
Но позже к ним присоединяется нервное возбуждение, а в дальнейшем — галлюцинации и судороги. Один из характерных признаков — бессонница. Она может возникнуть еще до появления выраженных ухудшений.
Возбудители, бактерии иерсинии, распространяясь по организму с кровотоком, локализуются и активно развиваются в местах скопления крупных лимфоузлов. Именно в них они активно размножаются. На этой стадии развития болезни становится понятно, почему так называется бубонная чума.
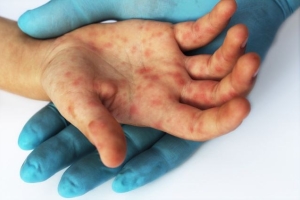
Узлы увеличиваются, иногда достигают размера сливы, уплотняются, кожа над ними воспаляется и блестит. Образуются характерные пустулы с кровянисто-гнойным экссудатом, которые и получили название бубоны. Первое уплотнение формируется именно в месте укуса инфицированной блохой. На фото бубон похож на воспаленный фурункул.
Через 4-5 дней уплотнения на месте лимфоузлов размягчаются, а затем вскрываются, отторгая содержимое. Возникают язвенные дефекты и свищи. Но поверхность гнойников лопается не всегда. При своевременном начале лечения они полностью рассасываются или склерозируются. В дальнейшем, если нужно, их удаляют хирургическим путем.
Интоксикация тяжелая, на ее фоне нарушается работа сердечно-сосудистой системы. Уменьшается частота сердечных сокращений, сгущается кровь, формируются тромбы. Это и есть самая частая причина летального исхода. К тому же часто присоединяется бактериальный менингит.
Но это не единственная форма чумы. Иногда события развиваются по иным сценариям:
- При распространении на дыхательную систему она переходит в легочную форму, вызывая пневмонию. Симптомы: цианоз, дыхательная недостаточность, кашель с кровью. Летальность без лечения — 66%, при лечении — до 10%.
- Септическая форма развивается при поражении органов кроветворения: печени, селезенки и костного мозга. Вызывает внутренние кровотечения. Конечности постепенно отмирают. Если терапия не начата вовремя, смертность достигает 100%.
Бубоны при легочной и септической форме не появляются, поэтому выявить заболевание на раннем этапе затруднительно. Необходима лабораторная диагностика.
Бубонная чума в Западной Монголии
Прежде чем взволнованно пугать людей непосвященных тревожными сообщениями, что бубонная чума бушует в Монголии, следует вспомнить сухую статистику по этой болезни:
- бубонная чума в Монголии совершенно обыденное сезонное явление, вызванное тем, что на территории располагается эндемическая зона;
- если там обнаружили бубонную чуму, это означает, что местные жители снова лакомились сурчатиной;
- тарбаган (монгольский (сибирский) сурок), которого едят в сыром виде, несмотря на запреты властей продолжает оставаться любимым деликатесом и основным источником опасных бактерий;
- природно-очаговая инфекция, которая вызывается поеданием мяса и внутренностей сибирского сурка, относится к бактериальным и лечится в современных условиях антибиотиками;
- в прошлом, 2019, врачами в Монголии тоже была зафиксирована вспышка бубонной чумы, но было 2 летальных исхода – у погибшей супружеской пары осталось 4 маленьких ребенка.

Фото: Бубонная чума в Средневековье (Юстинианова чума — 541-750 гг), ridus.ru
Ежегодно возникает вопрос, как часто бубонная чума в Монголии вызывает обеспокоенность населения, унося человеческие жизни, при этом дается ответ, что это не системная опасность, а отдельные случаи.
Интересный Факт: В Монголии мясо тарбагана считается особенно ценным. Его поедание связано со сложившимися от Чингисхана традициями. Несмотря на многочисленные запреты, монголы и китайцы продолжают есть мясо этих диких животных в сыром виде.
Сейчас нет никаких оснований говорить, что в Монголии эпидемия бубонной чумы, потому что для этого нужно большое число заболевших и массовая передача инфекции.
В прошлом году тоже нашли бубонную чуму, были сообщения о введении карантина, говорили о застрявших российских туристах и выезде противочумного отряда.
Интересный Факт! После открытия одесситом В. Хавкиным вакцины, впоследствии испытанной им на себе в Индии, им была создана противочумная лаборатория. Сейчас в России есть специальная служба по борьбе с чумой, которой недавно исполнилось 100 лет.
Истоки возникновения чумы
Существует несколько версий возникновения и распространения заболевания.
Фото 10 – крепость Кафа во время осады ханом Джанибеком
По одной из них, чума пришла с Востока, и татары принесли ее в Крым. Во время осады генуэзской крепости Кафы (сейчас это Феодосия) ордынский хан Джанибек нес ужасные потери от болезни, косившей его воинов. Хан принял решение снять осаду, но напоследок с помощью катапульты через крепостную стену перебросили еще не остывший труп воина, умершего от чумы.
В городе началась эпидемия, и жители спешно покинули крепость и отправились домой. Потом болезнь дошла до Европы. Однако с этой теорией не позволяет согласиться только один факт — переносчиками чумы не являются ни трупы, ни исходящий от них запах! Но, так или иначе, хроники свидетельствуют, что в 1346 г. в Крыму погибло около 85 000 человек. 1 ноября 1347 г. первая вспышка чумы была отмечена в Марселе, а уже через три месяца смертоносная зараза распространилась по всему югу Франции. К началу 1348 г. эпидемия расползлась по Испании. Она стала причиной смерти королевы Арагона и короля Кастилии.
Фото 11 – «эпизод чумы во Флоренции», художник Франсуа Пико
Ученые полагают, что быстрое распространение чумы могло произойти из-за низкого уровня иммунитета людей, подорванного другими, не менее опасными болезнями — туберкулезом, оспой, холерой и т. д. Оставляло желать лучшего и питание большинства населения.
Еще одной причиной быстрого распространения заразы могла быть большая скученность населения, особенно в крупных городах.
К 1351 г. чума обошла весь континент. По утверждению средневекового историка Фруассара, погибло более 25 миллионов человек, что составляло треть населения Европы. Эту оценку подтверждают и новейшие исследования. Черная смерть миновала, но болезнь осталась. Чума возвращалась еще в 1361 году, 1369 году, и давала о себе знать все реже до конца XV столетия.
Чума – симптомы у человека
От места внедрения патогена зависит то, какая форма заболевания будет развиваться, с поражением каких органов, с какими проявлениями. Выделяют следующие основные формы чумы человека:
- бубонная;
- легочная;
- септическая;
- кишечная.
Кроме того, есть такие редкие формы патологии, как кожная, фарингальная, менингеальная, бессимптомная, абортивная. Болезнь чума имеет инкубационный период от 3 до 6 суток, иногда – 1-2 дня (при первично легочной или септической форме) или 7-9 суток (у привитых или уже переболевших пациентов). Для всех форм характерно внезапное начало с выраженной симптоматикой и интоксикационный синдром, проявляющийся в следующем:
- высокая температура тела;
- озноб;
- головная боль;
- мышечно-суставная боль;
- тошнота;
- рвота;
- сильная слабость.
По мере развития заболевания изменяется внешний облик пациента: лицо становится одутловатым, гиперемированным, белки глаз краснеют, губы и язык становятся сухими, появляются темные круги под глазами, лицо выражает страх, ужас («маска чумы»). В дальнейшем у больного нарушается сознание, становится неразборчивой речь, нарушается координация движений, появляются бред и галлюцинации. Кроме того, развиваются специфические поражения, в зависимости от формы чумы.
Бубонная чума – симптомы
Статистика свидетельствует, что бубонная чума – это самая распространенная разновидность заболевания, которая развивается у 80 % заразившихся при проникновении болезнетворной бактерии через слизистые и кожу. В данном случае инфекция распространяется через лимфатическую систему, вызывая поражение паховых лимфатических узлов, в редких случаях – подмышечных или шейных. Образующиеся бубоны бывают одиночными и множественными, размер их может варьироваться от 3 до 10 см, и в своем развитии они зачастую проходят несколько стадий:
- увеличение, отвердение и болезненность лимфоузлов – спустя пару дней после начала интоксикационного синдрома (на фото – бубонная чума у пациента с паховыми бубонами);
- размягчение бубона – на 4 день болезни;
- самопроизвольное вскрытие, формирование язвы или зоны некроза – на 10 день чумы.
Легочная чума
Такая форма диагностируется у 5-10 % пациентов, при этом болезнь чума развивается после аэрогенного заражения (первичная) либо как осложнение бубонной формы (вторичная). Это самая опасная разновидность, и специфические признаки чумы у человека в данном случае отмечаются примерно на 2-3 день, после начала острой интоксикационной симптоматики. Возбудитель поражает стенки легочных альвеол, вызывая некротические явления. Отличительными проявлениями являются:
- учащенное дыхание, одышка;
- кашель;
- выделение мокроты – вначале пенистой, прозрачной, далее – с прожилками крови;
- боли в груди;
- тахикардия;
- падение артериального давления.
Септическая форма чумы
Первично-септическая форма чумы, развивающаяся при проникновении массивной дозы микробов в кровоток, встречается редко, но протекает очень тяжело. Интоксикационные признаки возникают молниеносно, так как возбудитель распространяется по всем органам. Наблюдаются многочисленные геморрагии в кожных и слизистых тканях, конъюнктиве, кишечные и почечные кровотечения, скорым развитием инфекционно-токсического шока. Иногда эта форма протекает как вторичное осложнение других разновидностей чумы, что проявляется формированием вторичных бубонов.
Кишечная форма чумы
Не все специалисты выделяют кишечную разновидность чумы отдельно, рассматривая ее как одно из проявлений септической формы. Когда развивается кишечная чума признаки болезни у людей на фоне общей интоксикации и лихорадки фиксируются следующие:
- резкие боли в животе;
- многократная кровавая рвота;
- диарея со слизисто-кровянистым стулом;
- тенезмы – мучительные позывы к опорожнению кишечника.
Лабораторная диагностика чумы
Основой диагностики чумы является быстрое обнаружение чумной палочки. Вначале проводится бактериоскопия мазков. Далее выделяется культура возбудителя, которой заражаются подопытные животные.
Материалом для исследования служит содержимое бубона, мокрота, кровь, кал, кусочки ткани органов умерших и трупов животных.
Бактериоскопия
Возбудителем чумы (Yersinia pestis) является палочковидная биполярная коккобацилла. Анализ на обнаружение чумной палочки методом прямой бактериоскопии является наиболее простым и быстрым способом. Время ожидания результата составляет не более 2-х часов.
Посевы биологического материала
Культура возбудителя чумы выделяется в специализированных режимных лабораториях, предназначенных для работы с особо опасными инфекциями. Время роста культуры возбудителя составляет двое суток. Далее проводится тест на чувствительность к антибиотикам.
Серологические методы
Применение серологических методов позволяет определить наличие и рост антител в сыворотке крови больного к возбудителю чумы. Время получения результата составляет 7 дней.
Рис. 28. Диагностика чумы проводится в специальных режимных лабораториях.
Рис. 29. На фото возбудители чумы. Флюоросцентная микроскопия.
Рис. 30. На фото культура Yersinia pestis.
Симптомы и признаки чумы
Средняя продолжительность инкубационного периода при чуме составляет шесть суток, однако септические формы чумы отличаются значительным сокращением периода инкубации до двух суток. Максимально возможная продолжительность инкубационного периода составляет девять суток.
Характерными особенностями клинической картины чумы является острый дебют симптомов, проявляющихся в виде быстрого нарастания температурной реакции, потрясающего озноба и раннего развития интоксикационного симптомокомплекса. Патогномоничными клиническими признаками раннего периода чумы является появления болевого синдрома в пояснично-крестцовой области, миалгии, артралгии и головной боли.
Интоксикационный синдром при чуме очень выраженный и проявляется кровавой рвотой, интенсивной жаждой, психоэмоциональным возбуждением (двигательная активность, стремление куда-то бежать, галлюцинации и бредовые идеи). Речь у больного чумой невнятная, а походка шаткая. В некоторых ситуациях может напротив отмечаться заторможенность и апатия, невозможность даже встать с постели.
Визуальными объективными признаками чумы является появление гиперемии и одутловатости лица, инъецированности склер. Лицо приобретает характерные черты «ужаса», что вошло в историю как «маска чумы». В терминальной стадии заболевания при прогрессировании ДВС-синдрома у пациента развивается разлитая геморрагическая сыпь. Патогномоничным объективным признаком чумы является появление густого белого налета на поверхности языка. Негативное влияние интоксикационного синдрома на структуры сердечно-сосудистой системы проявляется выраженной тахикардией, аритмией и прогрессирующим падением артериального давления. В терминальной стадии развития чумы у пациента отмечаются признаки почечной недостаточности в виде олигурии и даже анурии.
Инфекционистами в своей практической деятельности приходится разделять чуму на клинические варианты: локальная чума (кожный, бубонный, кожно-бубонный вариант), генерализованная чума (первично-септический и вторично-септический вариант), внешне-диссеминированная чума (первично-лёгочной, вторично-лёгочной и кишечный вариант).
Кожная чума проявляется карбункулезом в проекции непосредственного внедрения в кожные покровы возбудителя. Первично на поверхности кожи пустула, резко болезненная при пальпации, окруженная инфильтрированным, гиперемированным ободком. Позже пустулы вскрываются с образованием язвы, которая со временем может значительно увеличиваться в размерах. Процесс заживления язвы заключается в образовании черного струпа и грубых рубцовых изменений кожи.
Самой распространенной клинической формой чумы является бубонная, при которой первичные патологические изменения локализуются в лимфатических узлах соответственно локализации внедрения возбудителя. Чаще всего отмечается одиночное повреждение, резко болезненное и плотное при пальпации, которое склонно к гнойному расплавлению и распространению инфекции на другие участки. Продолжительность активной клинической симптоматики при бубонной чуме составляет около семи суток, после чего наступает длительный реконвалесцентный период. Исходом патологических изменений лимфатических узлов является их самостоятельное рассасывание, изъязвление и склерозирование.
Первично-септическая чума отличается коротким инкубационным периодом, составляющим двое суток и молниеносным нарастанием интоксикационных проявлений с геморрагическим компонентом во внутрикожных кровоизлияниях, желудочно-кишечных и почечных кровотечений с последующим формированием инфекционно-токсического шока. При условии полного отсутствия медикаментозной коррекции первично-септическая чума имеет 100% показатель летальности.
Первично-легочная чума отличается крайне коротким инкубационным периодом, составляющим несколько часов, и остро выраженным интоксикационным синдромом. Дыхательные расстройства при данной форме чумы проявляются в виде сильного кашля, резких болей в грудной клетке, прогрессирующей одышки. Кашель чаще всего становится причиной выделения обильного количества пенистой мокроты с примесью крови. Данные объективного осмотра и инструментального исследования пациента не отличаются патогномоничностью, что значительно затрудняет раннюю верификацию диагноза. Терминальная стадия чумы сопровождается сопорозным состоянием, усилением дыхательных расстройств и прогрессированием ДВС-синдрома.
Затронутые группы населения
Чума поражает как мужчин, так и женщин; однако, исторически болезнь немного чаще встречается среди мужчин. Мужчины могут с большей вероятностью заразиться чумой, потому что они чаще участвуют в мероприятиях на свежем воздухе, которые подвергают их риску.
С 2001 по 2006 год в России зафиксировано 752 штамма возбудителя чумы. В данный момент наиболее активные природные очаги расположены на территориях Астраханской области, Кабардино-Балкарской и Карачаево-Черкесской республик, республик Алтай, Дагестан, Калмыкия, Тыва. Особую тревогу вызывает отсутствие систематического наблюдения за активностью очагов, расположенных в Ингушской и Чеченской Республиках.
В июле 2016 года в России в больницу Кош-Агачского района Республики Алтай доставили десятилетнего мальчика, заболевшего бубонной чумой.
Чума разбросана по всему миру. Большинство случаев происходит в Африке к югу от Сахары. Исторически чума вызывала массовые эпидемии, прежде всего “черную смерть” в средневековье.