Закрытие дефекта межпредсердной перегородки (дмпп)
Содержание:
Профилактика развития патологии

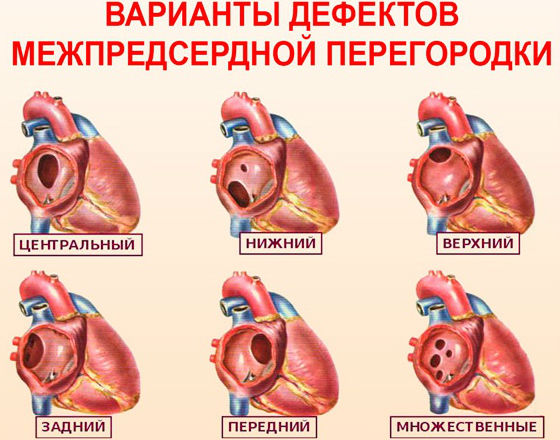
В кардиологической практике заболевание принято характеризовать в зависимости от места расположения дефекта:
- надгребневое заболевание диагностируется в случае расположения дефекта в нижней части перегородки;
- в средней части расположены чаще всего мышечные аномалии;
- пиремембранозное заболевание диагностируется в случае нахождения дефекта в верхней части сердечной мышцы.
Патологию данного характера в медицинской практике принято классифицировать в зависимости от размера:
- без особых симптомов и резкого ухудшения состояния здоровья проникают только болезни с малым дефектом;
- при среднем разрыве негативные проявления будут заметны в первые несколько месяцев жизни малыша;
- при большом дефекте повышен риск летального исхода.
Дефект межжелудочковой перегородки может возникнуть на фоне негативного воздействия внешних и внутренних факторов. Плод также попадает в группу риска в случае регулярного отрицательного воздействия определенных причин в период беременности.
К сожалению, на сегодняшний день нет мер, которые бы позволили свести к нулю вероятность развития порока сердца у плода. Женщина должна внимательно относиться к состоянию собственного здоровья
Важно как можно раньше обнаружить заболевание и направить все силы на его устранение. Для этого следует придерживаться следующих рекомендацией:
Мамочка должна стать на учет по поводу беременности до окончания первого триместра
Немаловажное значение имеет питание, ведь именно с едой в организм поступает необходимое количество витаминов и минералов. Женщина должна постоянно находиться на учете у акушера
Не рекомендуется пропускать плановые осмотры. Свести к минимуму употребление алкоголя. Желательно полностью отказаться от него, а также курения и употребления наркотиков.

Вовремя сделанная операция гарантирует нормальную жизнь ребенку в будущем
Чем опасно изменение межпредсердной перегородки
Если пациенту показана операция, но она не выполняется, в дальнейшем у него возникают такие осложнения:
- легочная гипертензия;
- синдром Эйзенменгера — проявление длительно текущей легочной гипертензии, сопровождающейся сбросом крови справа налево. У больных появляется стойкий цианоз и полиглобулия легочная гипертензия;
- тотальная недостаточность кровообращения;
- мерцательная аритмия и другие нарушения ритма;
- тромбоэмболические осложнения, прежде всего ишемический инсульт (Микроэмболы выходят из вен нижних конечностей, мигрируют через имеющийся дефект и закупоривают сосуды головного мозга);
- ишемия миокарда – недостаточное поступление кислорода к сердечной мышце;
- ревматизм;
- вторичная бактериальная пневмония;
- инфекционный эндокардит – воспаление внутренней оболочки и клапанов сердца, вызванное бактериальной инфекцией. Заболевание развивается в результате травмирования эндокарда большой струей крови на фоне имеющихся в организме инфекционных процессов: кариеса, гнойного дерматита. Бактерии из очага инфекции поступают в системный кровоток, колонизируют внутреннюю часть сердца и межпредсердную перегородку.
Острая сердечная недостаточность развивается в результате неспособности правого желудочка выполнять насосную функцию. Застой крови в брюшной полости проявляется вздутием живота, потерей аппетита, тошнотой, рвотой.
Высокая смертность – без лечения, согласно статистике, до 40 – 50 лет доживает только 50% процентов больных с ДМПП.
Диагностика
 При перечисленных выше проявлениях как детям, так и взрослым следует пройти обследование у врача-кардиолога. Для установления дефекта межпредсердной перегородки проводится соответствующее обследование, позволяющее выявить имеющиеся патологии в развитии сердечной системы и начать необходимое лечение.
При перечисленных выше проявлениях как детям, так и взрослым следует пройти обследование у врача-кардиолога. Для установления дефекта межпредсердной перегородки проводится соответствующее обследование, позволяющее выявить имеющиеся патологии в развитии сердечной системы и начать необходимое лечение.
К наиболее результативным диагностическим мероприятиям следует отнести следующие:
- рентген грудной клетки — с помощью данного метода можно выявить изменение размеров сердца и отдельных его частей, что может свидетельствовать о возникновении рассматриваемого дефекта, а также наличие застоя крови в крупных венах (они на снимке видны как увеличенные в размерах);
- кардиограмма — данный метод позволяет диагностировать перегруженность правой половины сердца: желудочка и предсердия;
- эхокардиография — метод обеспечивает возможность обнаружения отверстия в перегородке и увеличение объема правого желудочка;
- введение катетера в сердце. С помощью этого метода исследования можно обнаружить большую обогащенность кислородом крови из правого предсердия в сравнении с левым, а также возможность введения катетера из левого предсердия в правое;
- ангиокардиография обеспечивает возможность получения таких данных, как наличие либо отсутствие отверстия в межпредсердной перегородке. Для этого в кровь одного предсердия вводится специальное красящее вещество, которое на снимке сердца обеспечивает видимость движения крови в сердце.
Перечисленные методы диагностики применяются к детям школьного возраста и взрослым людям; у новорожденных же данная патология очень часто никак не обнаруживает себя в течение нескольких лет жизни. Данный дефект может обнаружиться после проведения УЗИ сердца, которое проводилось по иному поводу.
- Для детей в период новорожденности применяются также такие методы диагностики заболевания, как прослушивание сердца. С помощью стетоскопа врачом обнаруживается наличие посторонних шумов, которые возникают при прохождении суженных клапанов в сердечной перегородки при завихрениях крови.
- Рентгеновский снимок позволяет обнаружить у новорожденного увеличение размеров сердца и расширений крупных артерий в нем.
- Электрокардиография сердца и УЗИ также выявляют наличие увеличенных размеров сердца и застоя крови в крупных венах, а при наличии показаний к проведению срочной операции проводится катетеризация сердца.
После диагностирования дефекта межпредсердной перегородки врачом назначается соответствующее лечение, и своевременность принимаемых мер позволяет не только повысить качество жизни больного, но и увеличить максимальный срок жизни. Благодаря правильному лечению становится возможным быстрое восстановление нормального состояния больного в целом и работы сердечной системы в частности.
О том, как происходит лечение дефекта межпредсердной перегородки у новорожденных детей и взрослых, читайте далее.
О том, как выглядит дефект межпредсердной перегородки, расскажет следующий видеосюжет:
https://youtube.com/watch?v=hDCiy3COnqM
Как проявляется болезнь?
В большинстве случаев — никак. Признаки обнаруживаются при запущенном явлении, когда возникают вторичные отклонения в функционировании иных анатомических структур сердца.
Примерный перечень симптомов в таком случае:
Боли в грудной клетке разной степени интенсивности. От незначительного покалывания дл невыносимых приступов, напоминающих по характеру стенокардию. Длительность каждого эпизода не свыше 5-15 минут. Проходит без следа. По мере прогрессирования основного заболевания учащаются рецидивы.
Аритмии разного типа. От простой пароксизмальной тахикардии, когда ЧСС достигает 150-200 ударов минуту до прочих. Желудочковая форма особенно опасна для жизни. Другие возможные варианты — экстрасистолия, фибрилляция предсердий. По мере движения процесса вперед, восстановить нормальный ритм все труднее
Более того, пациент перестает обращать внимание на проявления, что усложняет диагностику на первичном приеме. Все решается рутинными методами.
Дискомфорт в грудной клетке
Симптом напрямую связан с предыдущим. Резкий удар, трепетания сердца, пропускание итераций, неравные временные интервалы между сокращениями. Вот возможные варианты.
Одышка и прочие нарушения нормального газообмена. Возникает спонтанно, порой в состоянии полного покоя. На ранних стадиях анатомических отклонений только при интенсивной физической активности. Поймать процесс с первых моментов трудно, возможно посредством нагрузочных тестов.
Цианоз носогубного треугольника. Указывает на ишемию тканей. Характеризуется посинением области вокруг рта. Визитная карточка патологий сердечнососудистой системы вообще. Неспецифический признак.
Побледнение кожного покрова. Дермальный слой становится похож на мрамор. Чаще подобное заметно у пациентов со слабой пигментацией.
Повышенная потливость, особенно в ночное время суток.
Запущенные кардиальные патологии характеризуются кровохарканием. Это относительно редкий признак, требуется дифференцировать процессы сердечного происхождения с туберкулезом и раком легких.
Головокружение неясного генеза.
Цефалгия.
Тошнота и рвота. Носят рефлекторный характер. Потому облегчения после эпизодов как при отравлении не наступает.
Признаки неспецифичны и могут указывать на широкий перечень патологий, который определяется десятками состояний.
Аневризма межпредсердной перегородки у взрослых проявляется ярче, особенно, если обусловлена она врожденными дефектами.
Симптоматика
Небольшие ДМПП часто не имеют определенной клиники и не вызывают нарушений здоровья у детей. У новорожденных может возникать транзиторный цианоз при плаче и беспокойстве. Симптомы патологии обычно появляются в более старшем детском возрасте. Большинство детей долгое время ведут активный образ жизни, но с возрастом их начинает беспокоить одышка, быстрая утомляемость и слабость.
Средние и большие ДМПП проявляются клинически в первые месяцы жизни ребенка. У детей бледнеет кожа, учащается сердцебиение, цианоз и одышка возникают даже в покое. Они плохо едят, часто отрываются от груди, чтобы сделать вдох, давятся в процессе кормления, остаются голодными и беспокойными. Больной ребенок отстает в физическом развитии от сверстников, у него практически отсутствует прибавка в весе.
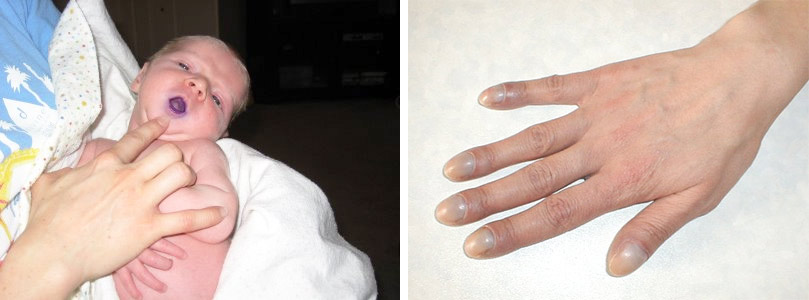
цианоз у ребенка с пороком и пальцы по типу “барабанных палочек” у взрослого с ДМПП
Достигнув 3-4-лет, дети с сердечной недостаточностью жалуются на кардиалгию, частые кровотечения из носа, головокружения, обмороки, акроцианоз, одышку в покое, ощущение сердцебиения, непереносимость физического труда. В последствии у них возникают предсердные нарушения ритма. У детей деформируются фаланги пальцев и приобретают вид «барабанных палочек», а ногти – «часовых стекол». При проведении диагностического обследования больных выявляют: выраженный «сердечный горб», тахикардию, систолический шум, гепатоспленомегалию, застойные хрипы в легких. Дети с ДМПП часто болеют респираторными заболеваниями: рецидивирующим воспалением бронхов или легких.
Клиническая картина
Аневризма МЖП у детей

У младенцев клиника бессимптомная, так как силы левого желудочка достаточно, чтобы кровь поступала в аорту в достаточном количестве. Симптоматика может определяться сопутствующим пороком (одышечно-цианотическим синдромом).
У детей и подростков в 10-12% случаев наблюдается постепенное увеличение диаметра выпячивания за счет кровяного давления. При большом диаметре или истончении перегородки аневризма занимает большую часть объема правой половины сердца. Это приводит к недостаточному поступлению крови в легкие и повышению давления в правом желудочке.
Симптомы:
- Одышка – сначала на вдохе, затем – постоянная;
- Акроцианоз или универсальный цианоз кожных покровов;
- Вынужденное положение сидя;
- Ухудшение состояния в положении лежа;
- Слабость;
- Локальная болезненность слева от грудины во 2-3-4 межреберьях;
- Снижение толерантности к физической нагрузке.
У взрослых
При прогрессировании во взрослом возрасте (сочетании с гипертонической болезнью) симптоматика аналогична. При развитии аневризмы как осложнения инфаркта проявления зависят от основного заболевания:
- Боль, обусловленная некрозом и ишемией миокарда;
- Головокружение и головные боли;
- Бессонница;
- Одышка;
- Отеки нижних конечностей.
Естественное течение
Течение многолетнее. Аневризма межжелудочковой перегородки не оказывает влияния на гемодинамику, если нет сопутствующих заболеваний. Больные развиваются соответственно полу и возрасту и длительно не испытывают никаких жалоб.
Выявление патологии происходит в трех случаях:
- При прогрессировании;
- При обследовании по поводу других заболеваний сердца;
- Посмертно.
Причины и факторы риска
Субстрат ДМПП – нарушение формирования перегородки или клапана овального окна в эмбриональном периоде, которое может являться следствием нескольких причин:
- генетическая аномалия, зачастую наследственного характера;
- употребление матерью запрещенных веществ, алкоголя, а также курение;
- лечение психотропными, гормональными, противоэпилептическими, противотуберкулезными, некоторыми антибактериальными препаратами на ранних сроках беременности;
- воздействие ионизирующего излучения;
- профессиональные вредности будущей матери;
- перенесенные матерью в первом триместре беременности вирусные заболевания (краснуха, грипп);
- эндокринопатии.
Дефект межпредсердной перегородки формируется в эмбриональном периоде под влиянием разных факторов
Открытое овальное окно может сохраняться некоторое время после рождения; сроки самопроизвольного разрешения аномалии называются разные. Чаще указывается, что закрытие дефекта межпредсердной перегородки у детей в половине случаев происходит до 1 года (по другим данным – до 2 лет). Дефект межпредсердной перегородки у взрослых (функционирующее овальное окно) в 25-30% случаев не оказывает существенного влияния на гемодинамику.
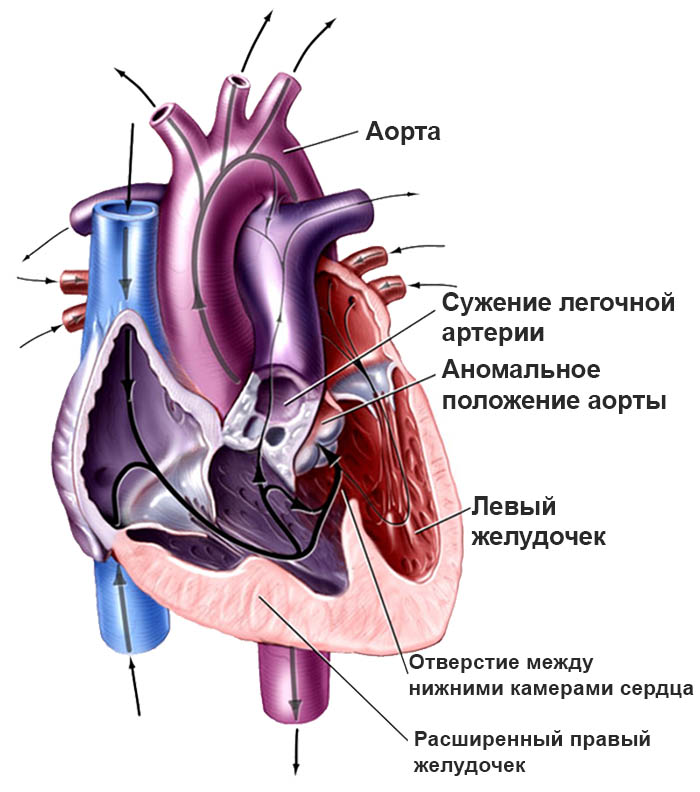
Гемодинамические изменения, характерные для данного порока, заключаются в сбросе артериальной крови из левого в правое предсердие, что провоцирует увеличение объема крови в малом круге кровообращения и развитие легочной гипертензии. Легочная гипертензия при ДМПП приводит к декомпенсации правых отделов сердца.
Дефект межпредсердной перегородки
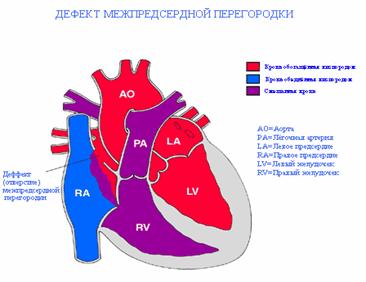
Дефект межпредсердной перегородки (ДМПП) — второй по частоте врожденный порок сердца
При этом пороке имеется отверстие в перегородке, разделяющей правое и левое предсердие на две отдельные камеры. У плода, как мы говорили выше, это отверстие (открытое овальное окно) не только есть, но и необходимо для нормального кровообращения. Сразу после рождения оно закрывается у подавляющего большинства людей. В некоторых случаях, однако, оно остается открытым, но люди и не подозревают об этом. Сброс через него настолько незначителен, что человек не только не чувствует, что «с сердцем что-то не то», но и спокойно может дожить до глубокой старости. (Интересно, что благодаря возможностям УЗИ этот дефект в межпредсердной перегородке хорошо виден, и в последние годы появились статьи, которые показывают, что среди таких взрослых и здоровых людей, которых нельзя причислить к больным с врожденным пороком сердца, существенно выше число страдающих мигренями — тяжелыми головными болями. Эти данные, однако, еще предстоит доказать).
В отличие от незаращения открытого овального окна, истинные дефекты межпредсердной перегородки могут быть очень больших размеров. Они располагаются в разных отделах самой перегородки, и тогда говорят о «центральном дефекте» или «дефекте без верхнего или нижнего края», «первичном» или «вторичном».(Мы упоминаем об этом потому, что от вида и расположения отверстия могут зависеть и выбор вида лечения).
Новорожденные и грудные дети, да и дети раннего возраста в подавляющем большинстве растут и развиваются абсолютно нормально. Родители могут замечать их склонность к частым простудам, иногда заканчивающихся воспалением легких, что должно насторожить. Часто эти дети, в 2/3 случаев девочки, растут бледными, худенькими и несколько отличаются от своих здоровых сверстников. Физических нагрузок они стараются по возможности избегать, что в семье могут объяснить их природной ленью и нежеланием себя утомлять.
Жалобы на сердце могут и, как правило, появляются в отроческом возрасте, и нередко — после 20 лет. Обычно это жалобы на «перебои» сердечного ритма, который человек ощущает. Со временем они становятся чаще, а иногда приводят к тому, что больной становится уже неспособным к нормальным, обычным физическим нагрузкам. Это происходит не всегда: Г.Э. Фальковскому однажды пришлось оперировать больного в возрасте 60 лет, профессионального шофера, с огромным дефектом межпредсердной перегородки, но это — исключение из правил.
Иногда дефект межпредсердной перегородки может сочетаться с неправильным, аномальным впадением одной или двух легочных вен в правое предсердие вместо левого. Клинически это никак себя не проявляет, и является находкой при обследовании ребенка с большим дефектом. Операцию это не усложняет: просто заплата — больше и делается в виде тоннеля в полости правого предсердия, направляющего окисленную в легких кровь в левые отделы сердца.
Сегодня, кроме хирургической операции в некоторых случаях можно безопасно закрыть дефект с помощью рентгенохирургической техники. Вместо ушивания дефекта или вшивания заплаты, его закрывают специальным устройством в виде зонтика — окклюдером, который проводят по катетеру в сложенном виде, и раскрывают, пройдя через дефект.
Это делают в рентгенохирургическом кабинете, и все, что связано с такой процедурой, мы описали выше, когда касались зондирования и ангиографии. Закрытие дефекта таким «безоперационным» методом далеко не всегда возможно и требует определенных условий: анатомического расположения отверстия, достаточный возраст ребенка и др. Конечно, при их наличии этот метод менее травматичен, чем операция на открытом сердце. Больной выписывается через 2-3 дня. Однако он не всегда выполним: например, при наличие аномального дренажа вен.
Сегодня оба способа широко применяются, а результаты – отличные. В любом случае вмешательство носит элективный, не срочный характер. Но нужно делать его в раннем детстве, хотя можно и раньше, если частота простуд и, особенно, пневмоний, становится устрашающей и угрожает бронхиальной астмой, а размеры сердца увеличиваются. Вообще, чем раньше будет сделана операция, тем быстрее ребенок и вы о ней забудете, но это не значит, что при этом пороке надо особенно спешить.
Что это такое?
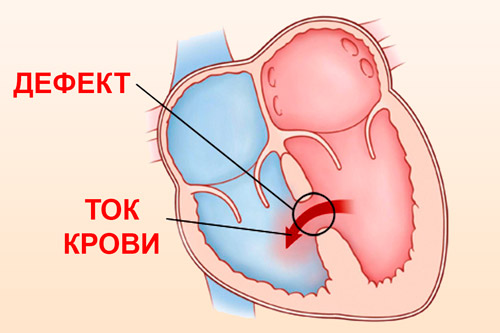 Дефект межпредсердной перегородки называется врожденная аномалия развития сердца. Для порока характерно наличие открытого пространства между левым и правым предсердиями. Таких патологических отверстий у ряда пациентов встречается несколько, но чаще оно единичное. При появлении искусственно образованного шунта, кровь сбрасывается слева направо.
Дефект межпредсердной перегородки называется врожденная аномалия развития сердца. Для порока характерно наличие открытого пространства между левым и правым предсердиями. Таких патологических отверстий у ряда пациентов встречается несколько, но чаще оно единичное. При появлении искусственно образованного шунта, кровь сбрасывается слева направо.
При каждом сердечном сокращении часть ее будет переходить в правое предсердие. По этой причине правые отделы испытывают чрезмерную нагрузку. Такая проблема возникает и в легких за счет большего объема крови, который им приходится пропускать через себя. Дополнительно она проходит и через легочную ткань (второй раз подряд). Сосуды, находящиеся в ней значительно переполняются. Отсюда возникает склонность к пневмонии у пациентов с диагнозом – врожденный порок сердца или дефект межпредсердной перегородки.
В предсердиях давление будет низким. Правая его камера считается наиболее растяжимой, и поэтому она может длительно увеличиваться в размерах. Чаще всего это длится до 15 лет, а в некоторых случаях обнаруживается и в более позднем возрасте у взрослых.
Новорожденный и грудной ребенок развивается абсолютно нормально, и до определенного момента не отличается от своих сверстников. Это связано с наличием компенсаторных возможностей организма. Со временем, когда нарушается гемодинамика, родители отмечают, что младенец склонен к простудным заболеваниям.
Больные с ДМППА выглядят слабыми, бледными. Со временем такие дети (особенно девочки) начинают отличаться еще и ростом. Они высокие и худые, что отличает их от своих сверстниц. Физические нагрузки они переносят плохо, и по этой причине стараются их избегать.
Обычно это не значимый признак болезни, и родители длительно не подозревают о проблемах, которое есть у ребенка с сердцем. Чаще всего такое поведение объясняется ленью и нежеланием чем-то заниматься и утомляться.
Способы лечения
Дефект межпредсердной перегородки у детей требует строго индивидуального подхода в выборе терапевтической тактики. Новорожденный с таким диагнозом подлежит систематическому врачебному наблюдению. Отверстие до 5 мм в диаметре при отсутствии перегрузки правых отделов сердца в лечении не нуждается. Лекарственные средства показаны:
- грудничкам с первыми признаками недостаточности кровообращения в предоперационном периоде;
- детям с необратимой легочной гипертензией, когда для операции уже «момент упущен».
Если отверстие на протяжении первого года жизни не имеет тенденции к зарастанию, а правый желудочек «не справляется» с нагрузкой, без хирургической коррекции не обойтись. Различают два подхода:
- Хирургический – прямое ушивание либо наложение заплаты.
- Чрескожное катетерное закрытие отверстия – устройство проводится в сердце через одну из крупных артерий.
К сожалению, не все виды ДМПП можно устранить минимальной инвазивной методикой. Согласно протоколу лечения, не подлежат закрытию с помощью катетера:
- дефекты венозного и венечного синусов;
- первичные дефекты ДМПП.
Основным методом лечения дефекта межпредсердной перегородки у взрослых и детей является операция. Только с помощью хирургического вмешательства можно радикально избавиться от данной патологии. Консервативные методы применяют в качестве симптоматической терапии, для профилактики и лечения осложнений.
Оперативное лечение
Операцию при дефектемежпредсердной перегородки обычно проводят в возрасте 3 – 5 лет. При небольших размерах дефекта и отсутствии симптомов оперативное вмешательство не выполняется. В некоторых случаях операцию делают в подростковом или взрослом возрасте. При формировании врожденного порока с развитием сердечной недостаточности хирургическое лечение проводится незамедлительно.
Различают два вида операции при ДМПП:
- Открытая операция. Отверстие в перегородке ушивают при помощи наложения одного или нескольких швов. Иногда проводится пластика дефекта. Для этого могут использовать собственные ткани или синтетический материал. Такая операция проводится на неподвижном сердце. Сердечная деятельность при этом подерживается при помощи аппарата искусственного кровообращения. Операционный доступ при этом выполняется по средней линии грудины либо в одном из межреберных промежутков слева.
- Эндоваскулярное закрытие дефекта. Для этого используют специальный аппарат, который называется окклюдер. При таком виде вмешательства не требуется разрез грудной клетки. Окклюдер вводят через прокол вены на бедре. А затем под рентгеновским контролем его вводят в полость сердца и устанавливают таким образом, чтобы он полностью закрывал дефект межпредсердной перегородки. При этом одна часть аппарата оказывается в левом, а другая в правом предсердии. Накладывают так называемую заплатку, при которой исключен патологический сброс крови слева направо.
Оперативное лечение – способ лечения дефекта межпредсердной перегородки
Противопоказаниями для проведения операций является возраст старше 70 лет, синдром слабости синусового узла, хронические заболевания легких.
Консервативная терапия при дефекте МПП направлена на улучшение клинической симптоматики и профилактику осложнений. Медикаментозное лечение включает себя назначение следующих препаратов:
- Антибактериальные средства.
- Антикоагулянты.
- Противоаритмические лекарства.
- Метаболические и сосудистые препараты.
Иногда применяют бета- адреноблокаторы (при нарушениях ритма), гипотензивные средства (при артериальной гипертонии) и диуретики (при наличии отеков).
Лечение дефектов межпредсердной перегородки только хирургическое. Показаниями к кардиохирургической операции служит выявление гемодинамически значимого артериовенозного сброса крови. Оптимальный возраст для коррекции порока у детей — от 1 до 12 лет. Хирургическое лечение противопоказано при высокой легочной гипертензии с веноартериальным сбросом крови, обусловленной склеротическими изменениями легочных сосудов.
При дефектах межпредсердной перегородки прибегают к различным способам их закрытия: ушиванию, пластике с помощью перикардиального лоскута или синтетической заплаты в условиях гипотермии и ИК. Рентгенэндоваскулярная окклюзия дефекта межпредсердной перегородки позволяет закрывать отверстия не более 20 мм.
Хирургическая коррекция дефектов межпредсердной перегородки сопровождается хорошими отдаленными результатами: у 80-90% больных отмечается нормализации гемодинамики и отсутствие жалоб.
Особенности лечения
Если ребенок быстро утомляется во время еды, плохо прибавляет в весе, испытывает одышку во время плача, которая сопровождается цианозом губ и ногтей, следует немедленно обратиться к врачу.
Консервативная терапия
Медикаментозная терапия патологии является симптоматической и заключается в назначении больным сердечных гликозидов, диуретиков, ингибиторов АПФ, антиоксидантов, бета-блокаторов, антикоагулянтов. С помощью медикаментов можно улучшить сердечную функцию, обеспечить нормальное кровоснабжение.
- Сердечные гликозиды оказывают избирательное кардиотоническое действие, урежают сердцебиение, повышают силу сокращения, нормализуют артериальное давление. К препаратам данной группы относятся: «Коргликон», «Дигоксин», «Строфантин».
- Диуретики удаляют избыток жидкости из организма и понижают кровяное давление, снижают венозный возврат к сердцу, уменьшают выраженность внутритканевых отеков и застойных явлений. При острой форме сердечной недостаточности назначают внутривенное введение «Лазикса», «Фуросемида», а при хронической – таблетки «Индапамид», «Спиронолактон».
- Ингибиторы АПФ оказывают гемодинамический эффект, связанный с периферической артериальной и венозной вазодилатацией, не сопровождающейся увеличением ЧСС. У больных с застойной сердечной недостаточностью ингибиторы АПФ уменьшают дилатацию сердца и повышают сердечный выброс. Больным назначают «Каптоприл», «Эналаприл», «Лизиноприл».
- Антиоксиданты оказывают гипохолестеринемическое, гиполипидемическое и антисклеротическое действие, укрепляют стенки сосудов, выводят свободные радикалы из организма. Их применяют для профилактики инфаркта и тромбоэмболии. Наиболее полезными антиоксидантами для сердца являются витамины А, С, Е и микроэлементы: селен и цинк.
- Антикоагулянты снижают свертываемость крови и препятствуют образованию тромбов. К ним относятся «Варфарин», «Фенилин», «Гепарин».
- Кардиопротекторы защищают миокард от повреждений, оказывают положительное влияние на гемодинамику, оптимизируют работу сердца в норме и при патологии, предупреждают воздействие повреждающих экзогенных и эндогенных факторов. Самыми распространенными кардиопротекторами являются «Милдронат», «Триметазидин», «Рибоксин», «Панангин».
Эндоваскулярная хирургия
Эндоваскулярное лечение в настоящее время является очень популярным и считается самым безопасным, быстрым и безболезненным. Это малоинвазивный и малотравматичный метод, предназначенный для лечения детей, склонных к парадоксальной эмболии. Эндоваскулярное закрытие дефекта проводят с помощью специальных окклюдеров. Пунктируют крупные периферические сосуды, через которые к дефекту доставляют специальный «зонтик» и открывают его. Со временем он зарастает тканью и полностью закрывает патологическое отверстие. Такое вмешательство проводят под контролем рентгеноскопии.
Ребенок после эндоваскулярной операции остается абсолютно здоровым. Катетеризация сердца позволяет избежать развития тяжелых послеоперационных осложнений и быстро восстановиться после операции. Подобные вмешательства гарантируют абсолютно безопасный результат лечения ВПС. Это интервенционный метод закрытия ДМПП. Размещенное на уровне отверстия устройство закрывает аномальное сообщение между двумя предсердиями.
Хирургическое лечение
Открытую операцию проводят под общей анестезией и в условиях гипотермии. Это необходимо для того, чтобы снизить потребность организма в кислороде. Хирурги подключают больного аппарату «искусственное сердце-легкие», вскрывают грудную и плевральную полость, рассекают перикард кпереди и параллельно диафрагмальному нерву. Затем разрезают сердце, аспиратором удаляют кровь и непосредственно устраняют дефект. Отверстие размером менее 3 см просто ушивают. Большой дефект закрывают путем имплантации лоскута из синтетического материала или участка перикарда. После наложения швов и повязки ребенка переводят в реанимацию на сутки, а затем в общую палату на 10 дней.
Продолжительность жизни при ДМПП зависит от величины отверстия и выраженности сердечной недостаточности.