Подмышечный гидраденит
Содержание:
Лечение гидраденита
Лечение гидраденита в обязательном порядке должно происходить под тщательным наблюдением специалиста. Как правило, для лечения заболевания врач назначает терапию с использованием антибиотиков, нитрофуранов, сульфаниламидов. Также применяется аутогемотерапия. Если у пациента проявляются рецидивирующие формы гидраденита, то для лечения используют специфическую иммунотерапию, назначают препараты, имеющие общее укрепляющее воздействие.
В качестве средства для местной терапии гидраденита успешно применяется ихтиоловая лепешка. В период, когда из узлов выделяется гной, ее следует сменять дважды в день. В это время для лечения используют УВЧ, сухое тепло, ультрафиолетовое облучение, а также пребывание под солнечными лучами.
Для лечения гидраденита наружно применяются не только синтетические лекарственные средства, но и спиртовые настойки лекарственных растений (зверобой, софора, арника), облепиховое и эвкалиптовое масло, сок листья каланхоэ.
Если в процессе заболевании образовался абсцесс, то его вскрывают с помощью небольшого разреза. Последующее лечение проводят с применением хирургических методов, а также фитотерапии. Чтобы закрыть рану после проведения хирургического вмешательства, нельзя использовать повязки, которые в процессе движения втирают в кожу гной. Поэтому следует использовать бактерицидный пластырь.
Лечение гидраденита будет максимально эффективным, если начинать его на первой стадии болезни. В первые дни следует самостоятельно нагревать участки тела, где развивается заболевание, сухим теплом. Процедуру стоит проводить через каждые три-пять часов. В домашних условиях это можно делать с помощью махрового полотенца, предварительно проглаженного горячим утюгом, а также подставляя пораженные части тела под прямые солнечные лучи.
Чтобы предупредить дальнейшее распространение недуга на потовые железы, расположенные рядом, следует очень аккуратно выстричь волосы, которые растут в области поражения.
Не стоит принимать ванну, пока продолжается лечение гидраденита, ведь вода способствует быстрому распространению инфекции. После того, как участок, где развивается заболевание, будет плотно заклеен пластырем, можно принимать душ. Дважды в день место поражения следует протирать салфеткой, смоченной в слабом марганцовом растворе. Кожные покровы возле участка поражения нужно протирать салициловым или камфорным спиртом, чтобы предотвратить инфицирования близко расположенных потовых желез. Достаточно ощутимый эффект приносит лечение гидраденита с использованием некоторых народных средств.
Как правило, болезнь длится достаточно продолжительный период времени, периодически обостряясь. Очень редко болезнь излечивается спонтанно, в основном требуется назначение консервативного или хирургического лечения.
Доктора
специализация: Дерматолог
Борисов Игорь Валерьевич
4 отзываЗаписаться
Подобрать врача и записаться на прием
Левомеколь
Доксициклин
Азитромицин
Эритромицин
Амоксиклав
Ципрофлоксацин
Ципролет
Офломелид
Кларитин
Диазепам
Вибрамицин
Тетрациклин
Цефалексин
Клиндамицин
К каким докторам следует обращаться если у Вас Гидраденит:
- Дерматолог
- Инфекционист
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Гидраденита, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Симптоматика и клиническая картина сучьего вымени
Медики обращают внимание, что болезнь чаще носит односторонний характер. Но, как и в любом правиле, есть исключения
Гнойный гидраденит начинается в областях расположения апокриновых желез, отвечающих за вывод и очищение организма от пота. При двухстороннем протекании на коже могут появиться плотные неприятные узлы. Они вызывают зуд и раздражение. Узлы начинают развиваться, увеличиваясь в размерах. Появляются болевые ощущения. Причем они чувствуются не только, когда пациент двигается. Даже статическое положение не убирает боль. Резкая боль возникает при надавливании на узлы. Размеры узелков доходят до 1,5 см. Форма узла – грушевидная. Вокруг уплотнений изменяется цвет кожи. Он становится неприятным, болезненно-синим или ярко-красным. Узлы отекают, начинают свисать над здоровыми участками. Узелковые поражения, близкие друг к другу, постепенно сливаются в один. Такое спаянное соединение узлов напоминает диск. Плотность постепенно теряется. Узлы становятся мягче. В центральной части открывается гнойная рана. Чаще выходит жидкость, сопровождаемая кровью. Гидраденит сложно спутать с фурункулом. Сучье вымя имеет внутри стержень некротического характера. Гной гуще, чем в фурункуле. Он похож на густую сметану. Гидраденит – это воспаление. Поэтому клиническая картина близка к таким процессам. Вскрытие узла происходит примерно через 7 дней после его первого проявления, но не обнаружения. Выход гноя улучшает состояние больного. Проходят болевые ощущения. На месте вскрытия раны появляется язва, при правильном лечении она затянется. Останутся следы – рубцы от поражения и раскола кожных покровов. Для них потребуется другая система терапии.
Гидраденит симптомы
Болезненные симптомы не проявляются в детстве и у людей пожилого возраста. Объясняется этот факт недостаточностью функционирования потовых желез. Большее количество случаев диагностирования болезни зафиксировано у женщин. Возраст пациенток, находящихся в группе риска, от 15 до 55 лет. Статистические данные приводят цифру — 85% от всех зарегистрированных медиками патологий.
Симптомы:
- появление болезненных узелков;
- повышение температуры тела;
- развитие в узлах гнойников;
- общая слабость организма;
- чувство недомогания.
Гнойное воспаление потовых желез предполагает прохождение через полный цикл развития. В среднем он составляет 14 дней. Одни раны заживают, другие только начинают образовываться. Воспаление развивается по телу, поражая пациента все больше. Если лечение гидраденита не начинать, оно перейдет в хроническую стадию развития. Иногда больные замечают временную остановку в появлении новых патологий. Они расценивают это как выздоровление. Чаще всего через некоторое время происходит рецидив. Медицинские данные приводят примеры протекания заболеваний, когда вирус обостряется до 10 раз. Лечение сучьего вымени не терпит опозданий и ошибок в выборе средств.
Ухудшить состояние больного может несоблюдение гигиенических процедур и сопутствующие патологические процессы.
Осложнения болезни
Обычно причиной осложнений является сниженный уровень защитного барьера – иммунитета. Болезнь усиливается при неправильно выбранной системе, использовании самостоятельных рецептов и средств.
Возможные осложнения:
- распространение на рядом расположенные ткани;
- абсцесс;
- флегмона;
- инфицирование крови;
- сепсис.
Методы и формы обследования патологических поражений
Лечение гидраденита начинается с процедуры диагностирования. При первом подозрении на неправильную работу потовой железы посещают специалиста.
Потребуется сдать несколько важных анализов и проверок:
- Содержание крови. Проверяется скорость движения СОЭ (норма или присутствует заметное ускорение). Устанавливается уровень и количество лейкоцитных клеток.
- Назначается прием сильных медицинских препаратов, заглушающих очаг инфекции, антибиотиков.
- Берется посев из выделений на кожу потовыми железами.
- Проводится иммунограмма.
Антибиотики назначают после изучения содержания посева. Исследования направлены на изучение восприимчивости к антивоспалительным препаратам. Лечащий врач выберет вариант, как лечить гидраденит по индивидуальным особенностям пациента.
Иммунограмма назначается при тяжелых формах протекания, переходе болезни в опасную стадию или отсутствии своевременного медицинского воздействия.
Лечение гидраденита
Гидраденит — не заразное заболевание, больной не представляет опасности для окружающих, поэтому при соблюдении им правил личной гигиены лечение гидраденита проводится не в стационаре, а амбулаторно.
Терапия гидраденита использует пероральное или внутримышечное применение антибиотиков (при осложненном гидрадените). Лечение проводится в течение 7-10 дней.
Для облегчения состояния больного назначаются и другие препараты, уменьшающие воспаление, устраняющие раздражение кожи и снимающие отек. Иммуностимулирующие средства показаны к применению для укрепления общего иммунитета.
При лечении гидраденита важно не допустить, чтобы процесс распространился на соседние потовые железы, а для этого необходимо обеззараживать кожу, особенно в стадии инфильтрации. В самой зоне поражения и вокруг нее аккуратно выстригают волосы маникюрными ножницами
Затем кожу над инфильтратом обрабатывают антисептиками: йодом или спиртовым раствором салициловой кислоты, этиловым спиртом. Если инфильтрат имеет большую площадь и причиняет ощутимую боль, то его обкалывают раствором новокаина с антибиотиками.
В течение трех-пяти дней для лечения гидраденита рекомендуются делать только полуспиртовые повязки. Применять повязки с мазями при гидрадените не следует, это может привести к мацерации кожи и распространению процесса. Противопоказано лечение гидраденита и различными компрессами, так как они усиливают инфильтрацию и становятся причиной дальнейшего нагноения.
При лечении гидраденита применяют только сухое тепло путем прогревания синей лампой, нагретой утюгом пеленкой и пр. Кроме того, при лечении гидраденита врач назначает физиотерапевтические процедуры, например, УВЧ-терапию, уменьшающую воспаление и способствующую размягчению инфильтрата. Но если внутри очага воспаления возникает гнойная полость, то согревающие процедуры при гидрадените проводить нельзя. При неоднократном возникновении заболевания врач может назначить в качестве лечения рентгенотерапию для разрушения потовых желез.
Созревший гидраденит лечат хирургическим путем. Обычное вскрытие гнойного гидраденита и его дренирование положительного результата не приносит. При этом в очаге поражения остается множество микроабсцессов, происходит их дальнейшее созревание. Оперативное лечение заключается в проведении широкого разреза, проходящего через инфильтрат до здоровых тканей. После полной эвакуации гноя производится удаление пораженной жировой клетчатки. При повторных случаях возникновения гидраденита требуется радикальное хирургическое лечение. На его первом этапе производят вскрытие гнойного очага и иссечение воспаленной клетчатки. После того, как воспалительный процесс пройдет, в зоне поражения полностью удаляется кожа и подкожная клетчатка. Образовавшийся дефект закрывается донорскими лоскутами кожи самого пациента
При лечении гидраденита необходимо придерживаться диеты. Из рациона рекомендуется исключить сладкое, мучное, острые и копченые блюда, алкоголь, так как эти продукты и напитки повышают содержание глюкозы в крови, усиливают воспалительный процесс, что может привести к осложнениям.
Во избежание распространения инфекции на другие участки тела необходимо соблюдать правила личной гигиены при лечении гидраденита. У больного должны быть индивидуальные постельные принадлежности и нательное белье. Ванну принимать запрещается, вместо нее следует пользоваться душем, заклеив пораженный участок непромокаемым лейкопластырем. Во время мытья намыливание тела бактерицидным мылом способствует снижению количества бактерий на коже.
Часто пациенты, у которых диагностирован гидраденит, предпочитают проводить лечение народными средствами: печеным луком, листьями капусты, льняными лепешками. Но подобная терапия является длительной и малоэффективной, ее нельзя применять в качестве основной.
Хирургическое вмешательство
Если лечение гидраденита антибиотиками не дало положительного результата, то остается единственный выход — это оперативное вмешательство. Опасность этой патологии заключается в том, что золотистый стафилококк провоцирует некроз тканей потовой железы, тем самым разрушая их.
Затем полость увеличивается, так как она заполняется гнойным содержимым и некротическими массами. Инфильтрат из плотного становится мягким, а через истонченный кожный покров начинает просвечивать гной. В таком случае гидраденит требует хирургического лечения.
На данной стадии следует вскрыть гнойник, иначе растет вероятность перехода болезни в хроническую форму. Без соответствующей терапии гидраденит может привести к серьезным последствиям:
- сепсис;
- появление гнойных очагов во внутренних органах.
Что касается консервативной терапии, то она направлена на быстрое созревание инфильтрата. Основной метод лечения заболевания — хирургический. Необходимо обратиться к врачу, который объяснит, что такое гидраденит, и как его вылечить. Если будет назначено оперативное вмешательство, то больной должен иметь представление о том, как она будет проходить, как вскрывается гидраденит, и как правильно себя вести в период восстановления.
В ходе операции выполняются следующие действия:
- Подготовительный этап — проводится обработка кожи над гнойником и вокруг него антисептиками.
- Затем делается маленький разрез до вскрытия полости абсцесса.
- Место надреза еще раз хорошо обрабатывается антисептиком.
- После повторной обработки полость дренируется турундой из марли, пропитанной водорастворимой мазью с антибиотиком.
- При наличии нескольких воспаленных шишек и обширном поражении потовых желез каждый гнойник вскрывается в одно и то же время. Нельзя оставлять ни одну шишку необработанной во избежание повторного инфицирования. Если гнойничковые очаги располагаются очень близко друг к другу, рекомендуется удалить весь воспаленный конгломерат до границы здоровых тканей.
- В случае множественных очагов вскрытия все раны зашивают. Единичные очаги заживают самостоятельно.
В послеоперационный период требуется проводить перевязки каждый день. Во время этих процедур кожные покровы вокруг раны следует обрабатывать антисептиком. Такими же растворами промывают полость гнойного очага. После каждой обработки необходимо менять турунды с мазью. В конце процедуры на место оперативного вмешательства накладывают повязку с антимикробной мазью.
В обязательном порядке следует принимать антибиотики при гидрадените. В турунде не будет больше необходимости, как только из раны перестанет вытекать гной. С момента прекращения выделения гноя очаг начнет быстро заживать уже самостоятельно. Но до полного заживления перевязки следует делать.
После оперативного вмешательства может понадобиться общая консервативная терапия. Это требуется, если происходят случаи рецидива. При хронической форме гидраденита антибиотики для лечения назначаются в обязательном порядке. При поражении нескольких потовых желез или постоянном рецидиве рекомендуются следующие мероприятия:
- обработка крови лазером;
- переливание антистафилококковой плазмы;
- антибиотикотерапия полусинтетическими пенициллинами;
- терапия цефалоспоринами;
- УФ-облучение крови;
- терапия витаминами.
Что касается антибиотикотерапии, то антибактериальный препарат подбирается только после проведения исследований и консультации с врачом.
Пациенту назначают иммуномодуляторы, которые активизируют защитные свойства иммунной системы и подавляюще воздействуют на жизнедеятельность бактерий в очагах воспаления. Врач может выписать Интерфероны альфа или бета. Выбор иммуномодуляторов осуществляется только по результатам иммунограммы и консультации со специалистом.
Прием витаминов обязательно назначается врачом. Поливитаминная терапия включает витамины C, E, B3, B6, B12, и D. Такой комплекс способствует укреплению иммунитета, что в свою очередь ускоряет заживление гнойных очагов.
Для обработки очагов воспаления применяют следующие антисептики:
- 5% настойку йода;
- 3% раствор бриллиантового зеленого;
- 96% этиловый спирт.
Такие средства способны предотвратить распространение бактерий, и не дают им возможности инфицировать другие потовые железы.
В случае сильно выраженной болезненности врач выписывает ненаркотические анальгетики. Если у пациента на этой почве бессонница ему назначают снотворные препараты. В любом случае необходимо обратиться к специалисту, который порекомендует лекарства от гидраденита.
Близкие по симптомам расстройства
Симптомы следующих расстройств могут быть похожи на симптомы гнойного гидраденита. Сравнения могут быть полезны для дифференциальной диагностики:
- Фурункулез характеризуется развитием воспалительных узелков, известных как фурункулы или карбункулы, из-за инфекции бактерии стафилококк. Фурункулы представляют собой красные, чувствительные или болезненные комки, которые выделяют центральное ядро ткани и гной. Они могут иногда повторяться. Способствующие факторы, которые делают человека уязвимым для фурункулеза, могут включать ожирение, сахарный диабет и плохую гигиену.
- Туберкулез кожи — инфекционное заболевание, вызываемое бактериями Mycobacterium tuberculosis (Палочка Коха).
- Болезнь Крона — воспалительное заболевание кишечника, которое редко может иметь кожные проявления, имитирующие симптомы гнойного гидраденита.
Существует и ряд других заболеваний, которые могут характеризоваться симптомами, похожими на симптомы, связанные с болезнью Вельпо.
Симптомы гидраденита
После того, как возбудитель гидраденита попадает в потовую железу, он начинает быстро расти, размножаться и захватывать новые участки: подкожную жировую клетчатку и соседние железы. Внешне это выглядит так: в подмышечной области появляется небольшой одиночный быстрорастущий узел. Наступает стадия инфильтрации. Кожа над узлом отекает и краснеет. При движении рукой у пациента возникает легкая болезненность, особенно при надавливании. Рост узлов также может сопровождаться зудом. За короткий промежуток времени, буквально несколько дней, микробы способны переселиться в новые потовые железы. На этих участках происходит образование холмообразных узлов в толще кожи и под ней, которые быстро растут, плотно спаиваясь с кожным покровом. На этой стадии развития гидраденита узлы по внешнему виду напоминают грушевидные выпячивания или соски. Именно поэтому заболевание получило свое второе название — «сучье вымя».
Далее образования могут сливаться в единое целое и размягчаться. Кожа над ними синеет и сильно отекает, при этом усиливается боль. Она беспокоит пациента даже в состоянии покоя. Примерно через две недели после начала воспалительного процесса в узлах может определиться так называемое зыбление, или флюктуация. Она служит верным признаком того, что под кожей образовался жидкий гной. Дальше происходит самопроизвольное вскрытие и выделение гноя, напоминающего сметанообразную жидкость с примесью крови.
Иногда при гидрадените может возникать разлитой плотный инфильтрат, и признаки заболевания напоминают флегмону (гнойное воспаление жировой клетчатки с острым течением). При этом гнойный гидраденит сопровождается ухудшением самочувствия:
- слабостью;
- повышением температуры;
- головными болями.
Данная клиническая картина соответствует следующей стадии — созреванию гидраденита.
После вскрытия узлов напряжение и отек кожи ослабевают, боль постепенно уменьшается и исчезает совсем. Начинается процесс рубцевания, длящийся в течение нескольких дней. Для рассасывания инфильтрата может потребоваться больше времени. Полный цикл развития заболевания протекает две недели. Однако гидраденит может поражать всё новые и новые потовые железы, тогда течение заболевания растягивается на несколько месяцев. Чаще всего это наблюдается при неправильном или несвоевременном лечении, несоблюдении правил личной гигиены или при сопутствующих заболеваниях, снижающих иммунитет.
Если адекватное дренирование гнойного очага отсутствует, то процесс распространяется на окружающие мягкие ткани и приводит к образованию абсцесса. При далеко зашедших стадиях гидраденита инфекция способна попасть в кровоток, разнестись по всему организму и привести к сепсису.
При возникновении гидраденита в области половых органов или заднего прохода осложнения проявляются в виде свищей мочевого пузыря, мочеиспускательного канала или прямой кишки.
Что такое гидраденит
Гидраденитом называют воспалительный процесс, происходящий в потовых железах, называющихся апокриновыми, которые не принимают участие в процессах терморегуляции. В них вырабатывается достаточно вязкий и липкий по структуре секрет с резким запахом. Эти железы располагаются не по всему телу, как эккриновые, а в определённых зонах. Местами их локализации служат подмышечные впадины, а также околоушная, генитальная, перианальная, промежностная, околососковая области, зона под молочными железами и подколенная ямка.
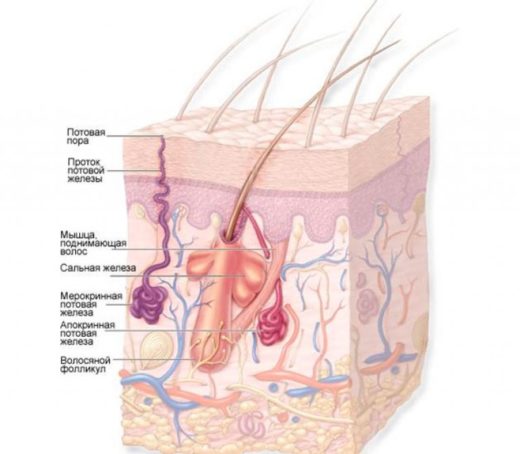
Выводные протоки апокриновых желёз выходят рядом со стержнем волоса
Существует мнение, что эти выделения отвечают за поведенческие реакции, в особенности, половое влечение. В них содержатся особые гормонозависимые вещества — феромоны, которые характеризуются своей индивидуальностью (нет людей с одинаковым их составом), притягивают (или отталкивают) лиц противоположного пола, отвечают за эмоциональное состояние человека и его окружения, регулируют процессы размножения. Кроме того, в этом секрете обнаружено большое количество жирных кислот и холестерина, придающих ему густую консистенцию. Усиленная «пахучесть» такого пота появляется тогда, когда в нём интенсивно размножается множество различных бактерий. Бывает так, что они попадают внутрь железы или её протока, в результате чего и начинается воспаление.
Одной из главных особенностей патологии является то, что она никогда не возникает у лиц пожилого и старческого возраста, а также у маленьких детей. Связано это с тем, что в раннем возрасте апокриновые железы не до конца сформированы, а их функционирование начинается в период полового созревания (примерно в двенадцать-пятнадцать лет), а уже в старшем возрасте их активность постепенно угасает, и способность выделять секрет утрачивается.
Возможные осложнения гидраденита
Если гидраденит пускают на самотек, надеясь на самоизлечение, или лечат неподобающим образом (в том числе псевдо-способами «от соседки») – он может причинить ряд осложнений. В первую очередь это:
- генерализация (распространение) процесса – возбудитель выходит «за рамки» потовых желез и распространяется по окружающим тканям как вширь, так и вглубь, через соединительнотканные перемычки, сухожилия, фасции «затекая» довольно таки далеко от первичного очага и «рассеивая» по организму вторичные инфекционные очажки; особенно опасно, если гнойный процесс затронет надкостницу и костную ткань – такая болезнь называется остеомиелитом, образуются очень тяжело поддающиеся лечению свищи;
- лимфаденит – воспаление лимфатических узлов, находящихся вблизи (в первую очередь – подмышечных и паховых) из-за проникновения в них возбудителя; дальнейшее поражение лимфатической системы чревато лимфостазом (слоновостью);
- в далеко зашедших случаях – заражение крови (сепсис).









