Какие ингаляции можно делать при сухом кашле дома
Содержание:
- Преимущества и недостатки ингаляций
- Ингаляции при сухом кашле в домашних условиях: правила проведения
- Народные методики
- В чем преимущество такого лечения
- Паровые ингаляции в домашних условиях
- Растворы для небулайзера при сухом кашле у детей
- Ингаляции небулайзером
- Фармакологические препараты для ингаляций небулайзером от кашля
- Виды
Преимущества и недостатки ингаляций
Непродуктивный кашель, развивающийся при трахеите, бронхите, пневмонии, воспалении глотки и гортани, а также других заболеваниях, может представлять опасность, особенно для маленьких детей: существует вероятность сужения дыхательных путей или их полная закупорка. Кроме того, сильное раздражение от сухих навязчивых кашлевых рефлексов вызывает боль в горле, поэтому избавляться от симптома необходимо обязательно. В этом могут помочь ингаляции.
Главными преимуществами ингаляционных процедур являются:
- быстрая доставка медикаментов на слизистые поверхности лор-путей;
- эффективное увлажнение слизистых;
- уменьшение приступов удушающего кашляния;
- стимуляция возникновения мокроты, перевод сухих приступов в продуктивные;
- наступление быстрого эффекта после лечения, по сравнению с таблетированными препаратами;
- возможность проводить манипуляцию самостоятельно, в домашних условиях;
- отсутствие проникновения лекарств в кровеносную систему;
- систематическое использование лечебных сеансов приводит к ускорению выздоровления.
Среди недостатков ингаляционной терапии можно отметить запрет на осуществление физиопроцедур при наличии жара – более 37,5 градуса. Другими противопоказаниями являются:
- тяжёлые патологии нижних лор-путей, например, эмфизема, пневмоторакс, дыхательная недостаточность;
- появление слизисто-гнойной мокроты;
- отхаркивание кровью;
- склонность к назальным кровотечениям;
- сверхчувствительность к препарату, используемому в небулайзере;
- серьёзные сердечные болезни.
Ингаляции при сухом кашле в домашних условиях: правила проведения
Ингаляции для лечения сухого кашля вполне реально проводить в домашних условиях, в некоторых случаях на это даже не требуется получать разрешения врача. Для достижения желаемого терапевтического эффекта нужно строго соблюдать правила проведения процедуры:
- за 30 минут до начала и в течение получаса после окончания ингаляции запрещено употреблять пищу и пить воду, напитки;
- больной должен располагаться перед прибором в положении стоя или сидя, спина – выпрямлена;
- во время процедуры категорически нельзя разговаривать, дети не должны кричать, плакать;
- раствор с лекарственным препаратом готовится непосредственно перед применением;
- если после манипуляции раствор остался, то его нужно вылить – повторное использование запрещено;
- после манипуляции в течение часа нельзя курить;
- процедуру проводят не менее 3-х раз в день.
Взрослые больные должны дышать паром 7-15 минут, в детском возрасте достаточно 5-7 минут на проведение процедуры. Сразу после окончания ингаляции следует промыть прибор, очистив контейнер для лекарственного раствора и маску. Делается это под проточной водой, затем детали просушиваются на воздухе.
Особенности паровых
Паровые ингаляции – самые простые в плане выполнения, можно обойтись даже без приобретения специфического оборудования. Но этот вид манипуляций отличается некоторыми особенностями:
- получить выраженный терапевтический эффект не получится, процедура будет приносить только временное облегчение больному;
- частицы лекарственного вещества в пару большие, они оседают в верхних отделах дыхательных путей и помогают при заболеваниях носоглотки;
- в детском возрасте паровые манипуляции могут представлять опасность – тяжело точно контролировать температуру пара, что может привести к ожогу.
Паровые ингаляции не проводятся с использованием лекарственных препаратов, они подходят только для лечения лекарственными травами, пищевой содой, настойками. Такие ограничения связаны с разрушением активно действующих веществ химического происхождения под воздействием пара и высоких температур.
Какой небулайзер выбрать
Небулайзеры представлены на рынке тремя видами:
- Ультразвуковые. Работают практически бесшумно, отличаются компактными размерами, подходят для проведения ингаляций в полулежачем состоянии. Недостаток приборов такого типа – они не используются для проведения процедур с применением антибактериальных и гормональных препаратов: частицы активнодействующих веществ под влиянием ультразвука теряют свои лечебные свойства.
- Компрессорные. Считаются «золотым стандартом» в лечении бронхолегочных заболеваний. Частицы медикаментов способны проникать в нижние отделы дыхательных путей, поэтому ингаляции с таким небулайзером незаменимы при терапии пневмонии, бронхиальной астмы и бронхите. Недостаток компрессорного оборудования – высокий уровень шума во время работы.
- МЕШ-небулайзер. Отличается способностью разбивать лечебный раствор на молекулы, пар достигает любого очага воспаления. Работают такие приборы по принципу компрессорных, но издают мало шума и имеют высокую цену.
Для лечения сухого кашля у взрослого можно воспользоваться любым типом ингалятора, в детском возрасте стоит отдать предпочтение модели, которая издает минимум шума.
Всегда ли можно ингалироваться
Ингалироваться можно не всегда, существует ряд противопоказаний к процедуре:
- повышенная температура тела, даже если перед манипуляцией ее удается нормализовать с помощью медикаментов;
- ранее диагностированные заболевания сердечно-сосудистой системы;
- текущий воспалительный процесс острой формы с присутствием гноя в очаге;
- регулярные кровотечения из носа;
- периодическое повышение артериального давления или подтвержденная гипертония;
- туберкулез или эмфизема легких в анамнезе.
Если планируется проводить ингаляции при сухом кашле маленьким детям, то даже при отсутствии перечисленных противопоказаний нужно получить разрешение на такую терапию у педиатра.
Возможные осложнения
Осложнения во время проведения ингаляции и после процедуры фиксируются крайне редко, но возможно:
- спонтанное повышение температуры тела непосредственно во время манипуляции или сразу после нее;
- непереносимость, чрезмерная чувствительность к определенным лекарственным препаратам и эфирным маслам;
- обострение дерматологических заболеваний с появлением симптомов на лице;
- увеличение лимфатических узлов.
Появление хотя бы одного из признаков осложнений нужно отказаться от дальнейшего проведения ингаляционной процедуры и обратиться за квалифицированной медицинской помощью.
Народные методики
Для эффективной борьбы с сухим кашлем допускается делать ингаляции и без небулайзеров, хотя данные аппараты – удобный продукт медицинских технологий – значительно облегчают проведение необходимых процедур. Нетрадиционная медицина разработала объемный список рецептов, помогающих добиться значительных результатов без особых затрат или специальных умений.
Самый простой вариант такого лечения – дышать паром, поднимающимся над кастрюлей с вареным картофелем или растворенное содой, что поможет смягчить горло, сделать менее вязкой и быстро вывести мокроту.
Для лечебных процедур следует использовать лекарственные растения, такие как:
-
зверобой;
-
лекарственная ромашка;
-
мать-и-мачеха;
-
перечная мята;
-
шалфей;
-
эвкалипт.
Перечисленные «ингредиенты» полезны тем, что оказывают на органы дыхательной системы антисептическое, противовоспалительное и отхаркивающее воздействие. Для максимального эффекта используется процедура со следующим настоем из лекарственного растительного сбора:
-
Взять растения (по 10 гр.) и залить кипятком (350 мл) в широкой, не слишком глубокой миске, после чего подождать, пока вода остынет до 60 °C.
-
Наклониться над емкостью, накрыв голову полотенцем, и дышать полезными парами – делать вдохи ртом и выдохи носом, через несколько минут – вдыхать носом и выдыхать ртом.
-
Продолжать процедуру не более 20 минут, по окончании ингаляций в течение 1 часа не выходить на улицу, ничего не есть и не курить.
Раздумывая, с чем сделать ингаляцию при сухом кашле и как заставить маленького (1–3 лет) ребенка делать необходимую процедуру, стоит обратить внимание на следующий метод: не использовать небулайзер или кастрюлю с паром, а добавить эфирное масло в ванну при купании. Так эффект будет достигаться быстро и безопасно, а пациент даже не поймет, что его лечили
Вдыхание паров отваров лекарственных трав используется для прогрева бронхов, обеззараживания ротовой полости и носоглотки, избавления от воспаления и боли в горле. Делать эффект еще более значительным и продолжительным помогают такие средства, как эфирные масла (ментоловое, облепиховое, пихтовое, сосновое или эвкалиптовое), добавленные в отвар или используемые самостоятельно. Чтобы пары не были слишком «агрессивными», масляный компонент следует разбавить подогретой до 60 °C водой (2–3 капли на 350 мл).
Определенной популярностью в домашнем лечении сухого кашля пользуются процедуры ингаляции с медом, средством, положительные качества которого, в деле лечения различных заболеваний, ни для кого не является секретом.
Делать настой нужно так:
-
Взять натуральный пчелиный мед (25 гр.) и развести его в кипятке (350 мл), тщательно размешивая до равномерного растворения.
-
Дышать медовым паром в течение 10–15 минут, чередуя 3 минуты вдыхания ртом и выдыхания носом со следующими тремя минутами противоположного действия.
-
Как вариант можно 10–15 минут втягивать носом пар над чайником, в котором липовый мед растворен в воде в пропорции 1:3 и доведен до кипения.
Щелочными ингаляциями при сухом кашле можно воспользоваться для лечения поражения гортани, заложенности носа и боли в горле, причем как с небулайзером, так и без него. Эффективным подогретый лекарственный раствор с содой делает то, что он безопасен для детей и беременных женщин, не провоцирует аллергическую реакцию.
Настой необходимо делать следующим образом:
-
Взять соду (45 гр.), высыпать ее в заварочный чайник и залить кипятком (950 мл), после чего оставить, накрыв полотенцем для растворения, до тех пор, пока раствор не остынет до 60 °C (для взрослых, детям будет достаточно 30 °C).
-
Надеть на «носик» чайника широкую бумажную воронку и использовать ее для вдыхания паров растворенной соды.
-
Завершить процедуру с содой взрослым следует через 10 минут, для детей до 13 лет будет достаточно использовать пар не более 3-5 минут.
Делать эффект от лечения ингаляциями с содой более сильным помогают некоторые другие продукты. Например, можно использовать:
-
чеснок (2–3 головки на 700 мл кипятка, после закипания добавить 1 ч. л. соды);
-
морскую соль (по 15 гр. соли с содой на 950 мл кипятка);
-
йод (2–3 капли на 10 гр. соды и 1 литр кипятка).
Противопоказания к подобным методикам воздействия на кашель сухой разновидности являются такими же, как и при использовании небулайзера: высокая температура, проблемы со свертываемостью крови и некоторые заболевания.
Важное условие: какие бы виды средств для ингаляций ни применялись, при лечении детей в возрасте до 7 лет следует пригласить врача
В чем преимущество такого лечения
Ингаляции, как вариант лечения применяют при различных заболеваниях, среди них:
- ларингит;
- бронхит;
- трахеит;
- пневмония;
- бронхиальная астма;
- туберкулез легких.
Все эти заболевания сопровождаются кашлем, а ингаляции позволяют быстрее устранить этот симптом и ускорить процесс выздоровления. Патологические процессы, которые сопровождают данные заболевания, в большинстве случаев локализируются на слизистых оболочках. При попадании бактерий и вирусов происходит ответная реакция организма, вырабатывается слизь в большом количестве, появляется отек, а человек начинает кашлять.
Когда проводится ингаляция, лекарственные препараты попадают непосредственно на слизистую оболочку дыхательных путей и воздействуют наиболее эффективно. Таблетки и инъекции тоже дадут свой результат, но он будет гораздо меньше, а лечение будет длиться дольше.
Для некоторых людей использование ингаляционного метода лечения становится настоящим спасением. Пациенты с бронхиальной астмой могут жить обычной жизнью, ингаляции дают возможность избавиться от ежедневных приступов. Им не приходится принимать лекарственные препараты системного действия, которые имеют массу побочных эффектов.
Паровые ингаляции в домашних условиях
Для проведения таких ингаляций дома можно приобрести недорогой паровой ингалятор, но можно обойтись и подручными средствами. Самый приемлемый способ паровой ингаляции: в заварочный чайник наливается отвар лекарственных трав или растворы поваренной соли, соды, эфирных масел, на носик одевается сделанный из бумаги и картона конус, дышим через узкий конец конуса. Раствор ни в коем случае не должен быть горячим. Забываем о кипятке! Максимальная температура раствора – 55°.
Используются настои трав: ромашки, шалфея, календулы, эвкалипта, малины, мяты, багульника. Существует множество рецептов травяных сборов для ингаляций. Травяные ингаляции оказывают противовоспалительное, антисептическое действие и могут применяться как при сухом, так и при влажном кашле.
В травяной отвар можно добавить мед, эфирное масло, сок чеснока. Для смягчения горла и улучшения отхождения мокроты применяются также содовые ингаляции и ингаляции с физраствором или минеральной водой.
Вот несколько рецептов для паровых ингаляций:
- Минеральная вода типа Нарзан, Боржоми, Ессентуки-17, подогретая до 50°.
- Соляной раствор (1 чайная ложка морской или поваренной соли на 2 стакана воды).
- Ингаляции с содой (1 ч.л. пищевой соды на 1 стакан горячей (но не кипящей) воды).
- Столовую ложку меда растворить в кипяченой воде.
- Сухую траву (одну или смесь) заварить стаканом кипятка, дать настояться около 20-30 мин. Если настой остыл, разбавить кипятком и дышать.
- В травяной настой добавить 10-15 капель эфирного масла (эвкалиптового, пихтового, мятного, масла сосны) или кусочек размером со спичечную головку бальзама «Звездочка». Если нет под рукой ни того, ни другого, можно бросить в раствор таблетку валидола.

Что нужно помнить про паровые ингаляции?
С их помощью вряд ли можно добиться выраженного лечебного эффекта
Это скорее отвлекающая процедура, приносящая временное облегчение при изнуряющем кашле.
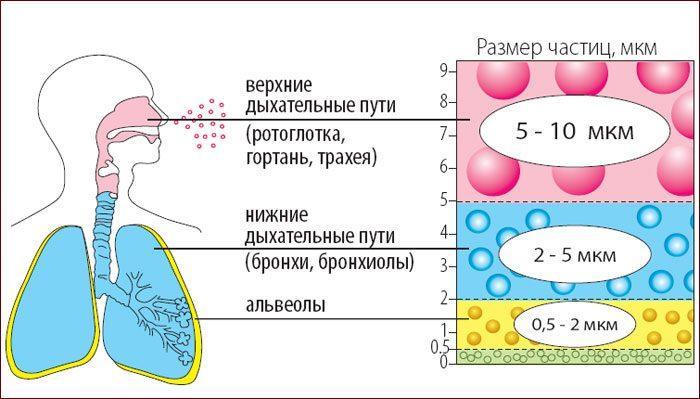
Частицы вещества, попадающего в организм при паровых ингаляциях, достаточно крупные, они не могут попасть в нижние дыхательные пути, поэтому основное их применение – это болезни носоглотки и гортани.
Длительность паровой ингаляции – 10-15 минут, частота -3-4 раза в день.
С осторожностью применять отвары трав, мед и эфирные масла у лиц со склонностью к аллергии.
Нежелательно делать паровые ингаляции маленьким детям, так как нельзя точно контролировать температуру пара.
При таких ингаляциях нельзя использовать лекарственные препараты, так как большинство из них разрушается при нагревании.
Растворы для небулайзера при сухом кашле у детей
При сухом изнуряющем кашле необходимо превратить его во влажный, а затем поспособствовать выводу мокроты из бронхолегочных путей. \
Здесь необходимо соблюдать определенную последовательность лечебных мероприятий:
- Провести ингаляцию, используя средства-бронхолитики. Это устранит спазм в дыхательных путях, освободит их для вывода мокроты. Например, 3р./день – Беродуал: 0,5-1-2 мл соответственно возрасту до 6-12-16 лет. Развести физраствором до конечного объема 3-4 мл. Используют также Вентолин, Сальгим.
- Затем идет прием средств-муколитиков. Вторую ингаляционную процедуру можно провести практически сразу, через 20 мин. Муколитики будут способствовать выведению мокроты. Наиболее популярные — 2р./день Лазолван: 1-2 мл соответственно до 6-16 лет. Разбавить физраствором 1:1. Также хорошо помогают АЦЦ, Проспан. Нельзя принимать при отсутствии мокроты.
- Иногда при сухом изматывающем кашле назначают противокашлевые средства: 2 р/день Лидокаин (1:2) или 3 р/день Туссамаг (1:3-до 5 лет; 1:2-до 16 лет). Их применять только по назначению врача. Нельзя принимать при наличии мокроты, а также совмещать с муколитиками.
- Далее, в зависимости от сложности состояния пациента, идет прием антибактериальных средств. Они могут назначаться в самых разных фармакологических формах, в том числе и ингаляционных. Например, 1-2 р/день Флуимуцил: 1/4-1/2 флакона до и после 12-ти лет. Назначают также Диоксидин, Гентамицин.
- При особо сложных состояниях больного, таких как пневмония, астма, тяжелых аллергических реакциях, назначаются кортикостероиды. Назначается 1-3р/день Пульмикорт: 0,25-2 мг в зависимости от возраста – до и после 12 лет. Если полученный объем меньше 2 мл, восполняют его физраствором. Применяют также Кромгексал – после 2 лет 4р/день по 1 флакону.
Это примерная схема лечения. Только после обследования ребенка специалист может назначить полную медикаментозную терапию.
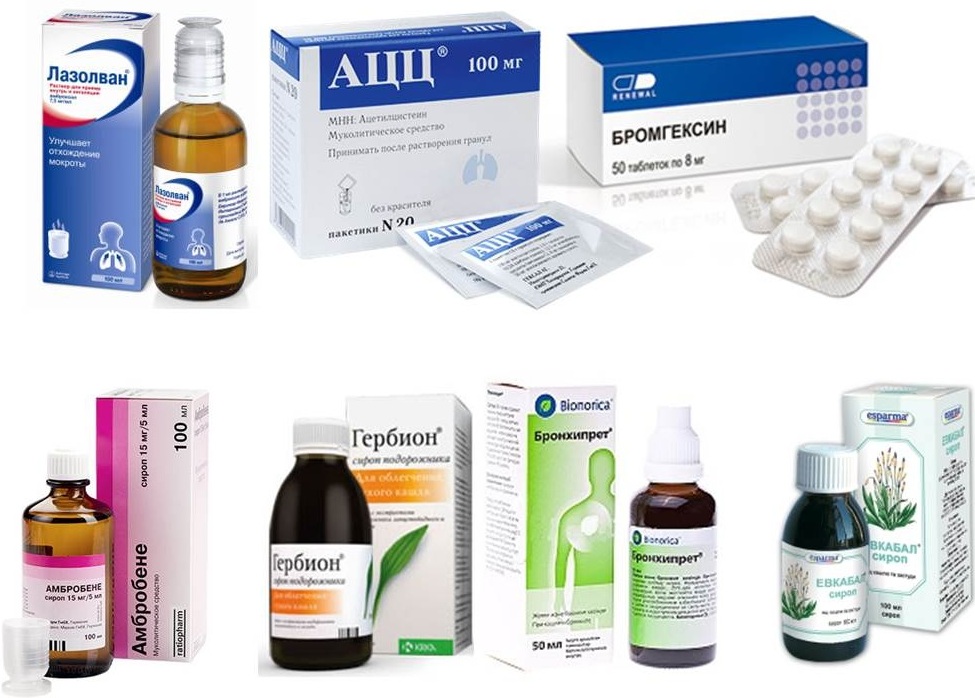
Все препараты, используемые на небулайзере, можно классифицировать на группы:
| Антисептические, дезинфицирующие | Хлорофиллипт (спиртовой р-р), Мирамистин, Декасан, Хлоргексидин (0,05%), Фурацилин (раствор). |
| Бронхолитические | Атровент, Беродуал, Сальгим, Вентолин, Сальбутамол, Беротек |
| Муколитические | Препараты с амброксолом (Лазолван, Флавамед, Амбробене, Амброгексал), с ацетилцистеином (АЦЦ, Флуимуцил), Бронхипрет, Проспан |
| Антибактериальные | Диоксидин (в ампулах), Флуимуцил-антибиотик ИТ, Гентамицин |
| Кортикостероиды, гормональные | Пульмикорт, Назонекс, Кромогексал |
| Противокашлевые | Лидокаин, Туссамаг |
| Иммуномодулирующие | Интерферон, Деринат |
| Щелочные | Сода-Буфер, минеральные воды: Боржоми, Vintcentca, Ессентуки, Красноусольская и Красноусольская-2 |
| Противовоспалительные | Натуральные препараты — Ротокан, Малавит, Тонзилгон Н |
| Солевые | Физраствор |
Ингаляции небулайзером
Использование для процедур небулайзера позволяет распылять лекарственные вещества на мельчайшие капли и доставлять их в дыхательные пути в то место, где важно их действие. Для своей работы такой прибор может использовать ультразвук, компрессор или специальную мембрану
Внутрь небулайзера заливают специально предназначенные для применения в таком аппарате растворы. Чаще всего они разведены в физрастворе, а отвары трав и масляные растворы в большинстве небулайзеров использовать запрещено. В некоторых моделях есть ограничения и для медикаментозных средств, например, кортикостероидных гормонов.
Фармакологические препараты для ингаляций небулайзером от кашля
Для вдыхания с помощью небулайзера используются следующие группы препаратов, применяемых при бронхолегочных патологиях, сопровождающихся кашлем:
- Бронхолитические средства (Беродуал, Беротек, Сальгим, Атровент). Применяются при обструктивных патологиях легких и бронхов, а также для подавления приступов удушья при бронхиальной астме. Препараты оказывают непосредственное воздействие на сократительную способность бронхов, облегчая доступ кислорода в дыхательные пути.
- Лекарственные средства разжижающего мокроту и отхаркивающего действия (Флуимуцил, Ацц, Лазолван, Амбробене, Синупрет, Пертуссин). Лекарства из данной фармакологической группы специалисты-пульмонологи назначают при влажном кашле, сопровождающемся выработкой большого количества слизи в бронхах. Эти препараты способны воздействовать на молекулярную структуру бронхо-легочного секрета, понижая его вязкость и способствуя его выведению из бронхов, облегчая дыхание и освобождая воздуховодные пути.
- Препараты для увлажнения слизистой (изотонический раствор хлорида натрия, Нарзан, Боржоми). Помогают облегчению раздраженного состояния дыхательных путей и слизистых, способствуют более быстрому выведению мокроты и очищению дыхательных путей от скопившейся слизи. Перед использованием минеральных воды газы предварительно удаляют.
- Противовоспалительные лекарственные средства (Ротокан, Тонзилгон Н, настои и отвары ромашки, эвкалипта, календулы, тысячелистника, спиртовые настойки календулы, прополиса, мяты, эвкалипта, Малавит). Данные лекарственные средства назначают при воспалительных заболеваниях верхних дыхательных путей. Они помогают купировать воспалительный процесс, происходящий в легких, бронхах и носоглотке, существенно снижают болевой синдром, помогают уменьшению отечности. Обладают сильным антисептическим эффектом, устраняю патогенные микроорганизмы.
Обратите внимание! Фитопрепараты оказывают дополнительное иммуностимулирующее и сосудосуживающее действия, облегчая носовое дыхание благодаря высокой концентрации эфирных масел, но их нельзя использовать больным, страдающим астмой и предрасположенным к аллергическим реакциям
- Антигистаминные и глюкокортикостероидные средства (Пульмикорт, Дексаметазон, Кромогексал). Назначаются исключительно врачом-специалистом. И используют при острых и хронических патологиях дыхательных путей. Обладают противокашлевым, противовоспалительным и противоаллегическим действиями. Эти препараты содержат высокоэффективные агрессивные гормональные компоненты, поэтому их редко назначают детям, а также беременным и кормящим женщинам.
- Противомикробные и антибиотические препараты (Флуимуцил-антибиотик, Фурациллин, Диоксидин, Гентамицин, Мирамистин). Воздействуют на непосредственную причину проблемы — патогенный микроорганизм, спровоцировавший бронхолегочное заболевание. Обладают сильным антисептическим эффектом, очищают полости дыхательных путей от вредных веществ. Оказывают противовоспалительный эффект, помогают уменьшению отечности, спровоцированной патологией.
Флуимуцил-антибиотик выгодно отличается от остальных для лечения кашля, так как способен выполнять как отхаркивающее действие, так и подавлять активность большинства известных бактерий, вызывающих болезни дыхательных путей.
- Иммуностимуляторы (, Деринат). Способствуют укреплению и восстановлению естественных защитных сил организма. Помогают иммунным клеткам бороться с инфекцией, вызвавшей болезнь, самостоятельно. Способствуют эффективному лечению и профилактике простудных заболеваний любой этиологии.
- Сосудосуживающие средства (Адреналин, Нафтизин). Применяются для снижения отечности, вызванной воспалительным процессом и повышением проницаемости сосудов. Чаще всего назначаются врачами-отоларингологами при стенозах гортани, ларингитах, ларинготрахеитах.
- Противокашлевые средства (Лидокаин, Туссамаг). Используются при навязчивом сухом кашле, болезненно отдающемся за грудиной. Оказывают обезболивающее действие, подавляя активность бронхов и значительно уменьшая степень раздражения.
Применение любого из лекарственных средств должно быть согласовано с лечащим врачом и производиться строго по инструкции, указанной в аннотации к фармакологическому препарату.
Виды
Какие разновидности ингаляции есть? Какая методика используется в современной медицине? Промышленность медицинского типа изготовляет ряд устройств, которые помогают проводить процедуру. Они обладают рядом достоинств и недостатков, подбор конкретной методики осуществляется врачом.
Популярные технологии современной медицины:
- Ультразвуковое оборудование. Ингаляторы данной категории делают мелкие капли препарата. Это дает возможность равномерного распределения средства на слизистой оболочки. Среди недостатков выделяют повышенную стоимость.
- Компрессионное оборудование. Подразумевает изготовление мелких капель средства потоком воздуха, который проходит через лекарство. Стоимость аппарата невысока. Среди достоинств можно отметить простоту управления. Поэтому он часто используется в домашней терапии.
- Небулайзер электронного сетчатого типа. Лекарственные пары образуются из-за вибрирования сетки. Устройство компактное, но дорогостоящее.
- Паровой небулайзер. Является наиболее простым в использовании и распространенным. Средство превращается в пар путем выпаривания. Среди недостатков выделяют появление крупных капель, которые оседают на начальных отрезках путей дыхания и не всегда доходят до пункта назначения.
Выбор устройств довольно обширен, но, все равно, популярен тип ингаляции паром. Это обусловлено тем, что появляется возможность не только терапии особенным препаратом медикаментозного вида, однако можно использовать травяные сборы, ароматические масла и дополнительные компоненты.