Лечение панкреатита в домашних условиях
Содержание:
- Методы и правила лечения болезни, недуга
- Санаторная терапия
- Какой врач лечит панкреатит
- Воспаление поджелудочной железы: причины
- Народные средства
- Прочие лекарства при панкреатите
- Лечение при помощи овса и картофеля
- Лечение картофельным соком
- Диета при панкреатите
- Общая информация
- Медикаментозная терапия, какими лекарствами лучше это делать
- Препараты
- Что делать при болезни поджелудочной железы?
- Виды и симптомы
Методы и правила лечения болезни, недуга
Любая терапия начинается с выяснения причин заболевания. Иногда достаточно устранить провоцирующий фактор и панкреатит отступит. Отдельно следует затронуть врожденные аномалии — здесь необходим врачебный контроль за ребенком на протяжении многих лет.
Одной из главных причин прогрессирования воспалительных процессов в поджелудочной у подростков является нарушение питания — панкреатит школьника. Главным в лечении такой патологии будет строгая диета.
Питание при панкреатите у детей
Диета — обязательная составляющая терапии. Надо знать, чем необходимо кормить, и какие продукты покупать. Она поможет устранить проблемы во всех органах брюшной полости и поджелудочной железы в том числе.
Основные правила питания:
- дробный прием пище – 5-7 раз в день малыми порциями;
- отказ от вредной пищи: фастфуд, шипучие напитки, жирное, жареное, соленое, острое, консерванты;
- сбалансированное питание, в которое входят различные крупы, макаронные изделия, кисломолочная продукция, постное мясо и рыба, овощи и фрукты;
- преобладание вареной и приготовленной на пару пищи;
- употребление не горячей, а только теплой пищи;
- свежие продукты для приготовления пищи.
Медикаментозное лечение
Диета поможет снизить нагрузку на органы пищеварения. Помимо этого, врач назначает ферментные препараты, которые улучшают процесс переваривания:
- «Креон».
- «Фестал».
- «Мезим форте».
Данные средства принимаются во время еды. Детям также могут быть назначены препараты, содержащие бифидобактерии, например, «Бифацил».
Для облегчения состояния больного назначают:
- Пирензепин, Фамотидин.
- Панкреатин.
- Но-шпа, Мебеверин, детский Парацетамол.
В более тяжелых случаях назначают антибиотики; антигистаминные средства; препараты, способствующие улучшению микроциркуляции крови; ингибиторы протеаз.
Важно!
Лечение сводится к соблюдению несложных мероприятий, главное, чтобы ребенок понял важность этих действий — это принесет ему пользу не только сейчас, но и позволит жить полноценно в будущем
Что делать с совсем маленькими детьми
Если заболевание диагностировано у совсем маленького пациента, правила питания будут следующими:
- преобладание белковой пищи;
- приготовление любых каш на воде;
- овощи и фрукты следует подвергать термической обработке.
Иногда необходимо операционное вмешательство, например, в случае, когда имеют место врожденные аномалии в поджелудочной железе. Решение об операции принимается после всестороннего обследования и только при отсутствии результатов от консервативной терапии.
Лечение панкреатита у детей часто производится в условиях стационара. Только здесь врачи смогут не только лечить малыша, но и контролировать его питание, наблюдая динамику терапии.
Народные способы лечения
Одним из эффективных методов лечения панкреатита испокон веков считается картофельный сок. Необходимо 2–3 картофелины перетереть через терку вместе с кожурой и отжать сок. Способ применения — по 50 мл 2 раза в день. Курс лечения — 2 недели. Затем недельный перерыв и повтор курса. Отличным дополнением к кефиру является обезжиренный кефир, который употребляют через 5–10 минут после приема основного средства.
Важно!
От многих заболеваний может уберечь обычный мед. Если у ребенка нет индивидуальной непереносимости к данному продукту или сахарного диабета, хорошей привычкой будет съедать 1 ч. л. меда с утра, разведенную в молоке или воде.
Необходимо взять в равных пропорциях зверобой, пустырник, соцветия бессмертника. 2 ст.л. сбора кипятить 10–15 мин в 1 л воды, дать отвару настояться в течение 2 часов, процедить. Курс приема – 50 дней, перед едой по полстакана.
Сложный, но очень эффективный сбор. Следует взять в равных пропорциях сухой корень лопуха, кору крушины, подорожник, листья черники, укропные и льняные семена. Добавить корень одуванчика, спорыш и шалфей. Способ приготовления идентичен предыдущему средству — на 1 л воды 2 ст.л. сбора, кипятить 10–15 мин. Курс приема 14–20 дней по полстакана после еды.
Важно!
Любые методы лечения пациентов совсем маленького возраста должны быть согласованы с врачом, в противном случае самолечение может привести к необратимым последствиям.
Санаторная терапия
Закрепить и улучшить результаты лечения панкреатита легко санаторно-курортным методом. Гастроэнтерологи рекомендуют проходить лечебные процедуры в заведениях, специализирующихся на заболеваниях ЖКТ. Это делают с целью:
- восстановиться после операции;
- реабилитировать поджелудочную железу после острого приступа;
- предотвратить рецидивы при хроническом панкреатите.
Реабилитационный курс, включает в себя:
- разработанную диетологами диету;
- прием минеральных вод внутрь по индивидуальной схеме, расписанной прикрепленным санаторным врачом;
- расслабляющие кислородные и хлоридно — натриевые ванны;
- терапию лечебными грязями;
- гидромассажи;
- физиотерапию.
Большой плюс санаторного лечения в том, что все процедуры, график их приема, частотность и конкретные составляющие расписывает врач-специалист индивидуально для каждого клиента. Он же контролирует состояние человека, а при необходимости – корректирует лечебный курс.
Какой врач лечит панкреатит
Острые формы воспаления поджелудочной успешно поддаются медикаментозной терапии, поэтому важно вовремя обратиться к профильному специалисту. За лечение заболеваний пищеварительной системы, включая панкреатит, отвечает гастроэнтеролог
В случае своевременного обращения за помощью доктор сможет подобрать корректную диагностику и методы лечения, чтобы предотвратить гибель органа.
Если хроническое воспаление сопровождается массовым разрушением железистых клеток и разрастанием рубцово-соединительной ткани, вопрос о том, как избавиться от панкреатита навсегда, не обсуждается. Такие патологические изменения являются необратимыми, а значит задача состоит в предупреждении приступов. Для этого необходимо:
- соблюдать диету;
- вести здоровый образ жизни;
- навсегда отказаться от курения табака и других нездоровых привычек;
- регулярно проходить профилактический медицинский осмотр;
- принимать назначенные препараты.
Воспаление поджелудочной железы: причины
Поджелудочная железа вырабатывает специальные ферменты и гормоны, которые необходимые для расщепления пищи. Это вещества, которые помогают в расщеплении белков, жиров, углеводов. Она вырабатывает не только ферменты, но еще и гормоны, среди которых одним из самых основных является инсулин. Он необходим для поддержания уровня сахара в крови на нужном уровне.
Поджелудочная железа помогает расщеплять сахар с образованием глюкозы. Но так как большое количество людей ведут далеко не самый здоровый образ жизни, количество пациентов, страдающих от хронических недугов поджелудочной железы, постоянно растет.
Воспаление поджелудочной железы, причины:
- За год в России в среднем один человек выпивает около 15 л чистого спирта, с учетом пожилых людей и новорожденных. При постоянном приеме алкоголя повреждаются клетки печени, поджелудочной железы, что приводит к гибели клеток этих органов.
- В отличие от печени, поджелудочная железа не способна к регенерации. Поэтому недуги могут оставаться надолго, даже до конца жизни. Для поражения поджелудочной железы достаточно всего несколько глотков спиртного в день.
- Регулярное переедание, употребление жирной, жареной пищи.
- Прием антибиотиков, антидепрессантов.
Чтобы поддерживать здоровье в хорошем состоянии, оздоровить орган, недостаточно принимать лекарства, необходимо придерживаться здорового образа жизни. Только при соблюдении определенных правил и диеты, можно забыть о приступах боли в зоне поджелудочной железы.

Лекарство
Народные средства
Прием травяных настоев восстанавливает подточенные силы организма, помогает ему сдерживать болезнь от прогрессирования. Но он не отменяет назначений врача
Кроме того, во избежание обострений болезни важно соблюдать диету. Если обострение все же началось, стоит перейти на голодание и увеличить количество, выпиваемых настоев
- Сбор трав. Смешайте равные части семян укропа, травы зверобоя, тысячелистника и хвоща полевого, створок стручков фасоли, плодов шиповника и корней калгана. Добавьте половину части травы чистотела, она ядовита, поэтому ее должно быть немного. Две столовые ложки сбора залейте полулитром кипятка и дайте настояться в течение восьми часов. Принимайте по трети стакана три раза в день за полчаса до еды. Курс лечения 6-8 недель, затем перерыв минимум неделю. В период обострения следует заваривать три столовых ложки сбора.
- Сбор для частичного восстановления тканей железы. Смешайте две полные ложки семян укропа, а также по две столовые ложки цветков бессмертника и измельченных плодов боярышника, добавьте столовую ложку цветков ромашки. Сбор залить тремя стаканами воды, довести до кипения на маленьком огне и выключить. Остудить, процедить. Принимать после каждого приема пищи по полстакана. Курс до двух месяцев.
- Золотой ус. Возьмите 3 листа золотого уса, каждый лист должен быть не менее 20 см. Нарежьте листья и прокипятите в трех стаканах воды в течение 20 минут. Процедите. Прием начинать со столовой ложки отвара постепенно, доведя дозу до 150 мл в день.
- Зубчатка поздняя. Растение восстанавливает даже отмирающую ткань. Для приготовления настоя залейте одну десертную ложку зубчатки стаканом кипятка и дайте настояться час. Принимать по четверти стакана три раза в день за полчаса до еды. Курс месяц, затем перерыв на неделю.
- Лимоны. Возьмите килограмм лимонов с кожурой, но без косточек и по 300 г петрушки и чеснока. Перетрите ингредиенты в кастрюле и оставьте настаиваться в прохладном месте на неделю. Принимать по чайной ложке перед едой.
- Картофельный сок. Тщательно промойте 3 картофелины и 2 морковки. У картошки вырежьте глазки. Пропустите через соковыжималку. За полчаса до еды выпивайте 200 г сока, курс лечения неделя, затем перерыв на 7 дней. Всего нужно три курса.
- Сок квашеной капусты. В этом соке содержится вещество, благотворно влияющее на функцию поджелудочной железы. Его можно пить столько, сколько сможете, желательно выпивать хотя бы по две столовые ложки перед каждым приемом пищи.
- Овсяный кисель. Возьмите овес и залейте его водой на несколько дней до прорастания. Затем проросшие зерна просушите и измельчите в муку. Из муки варите свежий кисель один раз в день.
- Сбор для улучшения функционирования желчевыводящей системы. Возьмите равные пропорции плодов аниса, травы горца птичьего, зверобоя, кукурузных рылец, корней одуванчика, травы фиалки трехцветной и чистотела. Три столовых ложки сбора залейте тремя стаканами кипятка и варите 10 минут на медленном огне. Процедите. Отвар принимайте до еды по стакану три раза в день.
- Болеутоляющий, спазмолитический и противомикробный сбор. Равные части корней девясила, плодов боярышника, мяты перечной и ромашки аптечной измельчить и смешать. Приготовить из них отвар, который принимать тёплым три раза в день по две трети стакана до еды.
- Желчегонный сбор. В сбор входят следующие травы: девясил высокий, зверобой продырявленный, календула, ромашка, корни лопуха большого, трава полыни горькой, трава сушеницы болотной, хвощ полевой, череда трехраздельная и шалфей. Все компоненты взять в равных частях, измельчить и смешать. Столовую ложку сбора залить большим стаканом кипятка и дать настояться час. Процедить. Настой принимать за полчаса до еды по трети стакана три раза в день.
- Спиртовой настой трав. Возьмите по столовой ложке трав бессмертника, цикория и коровяка. Смешайте травы и залейте их бутылкой водки. Дайте настояться три дня. Принимайте по 10 капель на 100 мл воды три раза в день до еды.
- Сбор трав. Возьмите по три столовых ложки трав зверобоя и пустырника и шесть столовых ложек цветков бессмертника. Столовую ложку сбора залейте стаканом кипятка и дайте настояться в течение часа. Процедите. Принимайте по полстакана три раза в день за полчаса до еды.
- Сбор трав. Сбор включает в себя по три части цветков календулы, цветков бессмертника, семян льна, коры крушины и травы чабреца, пять частей травы репешка, по четыре части листьев мяты и плодов шиповника, по две части цветков ромашки и плодов укропа. Все ингредиенты измельчите и перемешайте. Две столовых ложки сбора залейте полулитром кипятка и оставьте на ночь настаиваться. Утром процедите. Принимайте три раза в день по трети стакана за полчаса до еды. Курс лечения шесть-восемь недель. Затем перерыв на неделю.
Прочие лекарства при панкреатите
В некоторых случаях при хроническом воспалении поджелудочной врачи прописывают седативные препараты, которые успокаивающе действуют на нервную систему, снижают эмоциональное напряжение. Эти средства не только снижают депрессию, но и усиливают эффект обезболивающих лекарств при панкреатите. Среди таких препаратов можно выделить:
- Доксепин;
- Амитриптилин;
- Глицин;
- Фенибут.
При воспалении поджелудочной железы доктор может назначить гормональную терапию. Для подавления выработки поджелудочного и желудочного сока применяют Октреотид – аналог гормона соматостатина, который используют для лечения опухолей. Кортикостероиды (напр., Преднизолон) прописывают, если хроническое воспаление было спровоцировано аутоиммунным заболеванием. Гормональная терапия в течение определенного отрезка времени, поскольку продолжительное лечение может спровоцировать немало побочных эффектов.
При хроническом панкреатите нередко наблюдается расстройство пищеварения, сопровождающееся диареей. Ферментная недостаточность замедляет переваривание пищи, из-за чего еда задерживается в ЖКТ, и в ней поселяются бактерии, вызывающие процессы гниения, провоцируя понос и метеоризм. С этой проблемой способны справиться сорбенты. Смекта при панкреатите нейтрализует эти процессы, устраняя дискомфорт и стабилизируя стул. Препарат создает на слизистой защитную оболочку, обволакивает токсины и бактерии и выводит их наружу вместе с калом.
Антибиотики используют для уничтожения патогенных бактерий, которые спровоцировали инфекционные осложнения: разрыв протока поджелудочной, застой желчи, воспаление желчных протоков, появление кист, бактериальные инфекции. Препараты при остром панкреатите назначают в инъекциях, поскольку при обострениях следует действовать быстро. Антибиотики следует принимать только по указанию врача, поскольку они сами по себе способны повредить клетки поджелудочной и спровоцировать ее воспаление. Среди таких препаратов следует выделить:
- Цефтриаксон, Цефотаксим из группы цефалоспоринов;
- Амоксиклав из группы пенициллинов;
- Тиенам из группы тиенамицинов;
- Ампиокс – комбинированное лекарство из антибиотиков Ампициллина и Оксациллина;
- Ванкомицин из группы трициклических гликопептидов.
Чтобы не допустить отека поджелудочной, вывести лишние ферменты и яды из организма, врачи назначают диуретики – мочегонные средства. При панкреатите прописывают Фуросемид и Диакарб в сочетании с препаратами калия. Пить диуретики следует строго по указанию врача, поскольку неправильное применение может разрушить клетки поджелудочной железы, спровоцировать рост креатинина и мочевины в крови, сильное снижение артериального давления и другие реакции.
Лечение при помощи овса и картофеля
Вылечить панкреатит можно и при помощи самого обычного картофеля. Для этого две-три картофелины необходимо очистить от кожуры, тщательно вымыть и пропустить через соковыжималку. На выходе должно получиться около 200 мл сока. Его необходимо выпивать перед едой, каждый раз подготавливая новую порцию лечебного средства.
Овес также поможет вылечить панкреатит в домашних условиях. Для этого нужно взять зерна злака, тщательно промыть их и залить холодной водой. Оставляем овес в таком состоянии на сутки, после чего воду сливаем, а сами зерна перекручиваем в кашицу. Полученную массу заливаем небольшим количеством воды и доводим до состояния киселя медленным кипением. Настаиваем овсяный кисель 20 минут и цедим его. Принимать снадобье нужно перед едой и только в свежем виде. Курс составляет около 10 дней.
Итак, соблюдение нехитрых правил, и применение простых рецептов поможет вам вылечить хронический панкреатит в домашних условиях и вновь подарить себе радость жизни. Оставайтесь здоровыми и энергичными!
Лечение картофельным соком
Лечение хронического панкреатита картофельным соком является самым популярным методом лечения данного недуга в домашних условиях. Применяется оно следующим образом: свежее выжатый картофельный сок (1/2 стакана) выпивается за 2 часа до основного приема пищи, а через 5 минут запивается полным стаканом 1% кефира. Курс лечения – 14 дней.
Картофельный сок нужно выпивать в течение десяти минут после приготовления, иначе он утеряет свои полезные свойства и станет бесполезным напитком.
Картофельный сок очень хорошо снимает воспаления и спазмы, а также способствует быстрому заживлению ран. Но! Лечить панкреатит таким способом нельзя, если у больного при обследовании выявили повышенную кислотность желудка!

Диета при панкреатите
Самая главная задача при остром панкреатите заключается в том, чтобы снизить нагрузку на воспаленную железу и дать ей максимальный покой. Поскольку поджелудочная железа играет важнейшую роль в процессе пищеварения и активизируется в каждый прием пищи, то самый эффективный способ обеспечить ей покой в момент обострения это голодание.
В период отказа от приема пищи больной должен выпивать минимум полтора литра жидкости. Можно пить воду, минеральную воду без газа, отвары шиповника или трав, некрепкий чай. Жидкость следует принимать небольшими порциями. Начало приема пищи после голодания очень индивидуально и зависит от общего состояния больного и данных лабораторных и инструментальных показаний.
Лечение хронического панкреатита является комплексным. Одной из важнейших составляющих лечения является диета. Обострение болезни чаще всего приходится на моменты, когда больной нарушает режим питания или принимает алкоголь. Диета – это непрерывное воздействие на поджелудочную железу и наилучшее профилактическое средство от обострений
Важно помнить, что панкреатит – неизлечимое заболевание и диета должна быть непрерывной
Пища должна быть сбалансированной, но низкокалорийной. Желательно употреблять больше жидкой или полужидкой еды, в отварном или приготовленном на пару виде. Принимать пищу следует маленькими порциями 5-6 раз в день.
Очень важно есть достаточное количество белковой пищи. Готовя блюда из мяса, обязательно вначале отварите его до полуготовности, затем можно запекать или готовить на пару
Обязательно ешьте свежий творог. Из овощей наиболее полезны вареная морковь и тыква. Рекомендуются каши. Можно употреблять рагу, запеканки, постные пироги, супы и запеченные овощи и фрукты. Полезна морская капуста, в ней содержится, нормализующий работу поджелудочной железы, кобальт.
Под запретом находится все жирное, кислое, острое и жаренное. Не ешьте фастфуд и продукты с большим содержанием ненатуральных компонентов. А также под полным запретом находится алкоголь.
Не рекомендуется употреблять грибы, субпродукты, консервы, большое количество яиц (норма одно-два яйца в неделю). Избегайте частого употребления растительных и животных масел, в день не более 50 г. Сведите к минимуму употребление шпината, ревеня, щавеля и редиса. Не злоупотребляйте бобовыми и продуктами богатыми клетчаткой. Желательно исключить маринады и газированные напитки.
Сахар и сладости употреблять можно, если не развился сахарный диабет. Но постарайтесь не злоупотреблять им, поскольку инсулин, расщепляющий сахара, вырабатывается больным органом в недостаточном количестве. Из приправ можно использовать ваниль, укроп, корицу и тмин.
Полезным питьем будут компоты из свежих фруктов и кисели. Соки можно пить все, кроме цитрусовых.
Общая информация
В норме поджелудочная железа расположена за желудком. Она выделяет пищеварительные ферменты в двенадцатиперстную кишку, участвует в регуляции гормонального обмена и поддерживает уровень сахара в крови
Употребление в пищу в большом количестве жирного, жареного, острого, а особенно алкоголя вызывает спад работы жизненно важной железы и приводит к ее диссонансу
Симптомы, дающие повод обратиться к врачу с подозрением на заболевание поджелудочной железы:
- острые боли в животе, возникающие после приема острой, жирной, жареной пищи, а также после употребления спиртных напитков;
- боли носят опоясывающий характер;
- вздутие и урчание в животе;
- неоформленный кашицеобразный стул;
- тошнота и неукротимая рвота;
- общая слабость и головокружение.
Эта болезнь смертельно опасная, и только специалист может решить, можно ли вылечить панкреатит у пациента.
Современная медицина в настоящее время позволяет вылечить панкреатит полностью. Прежде всего, при возникновении острых непроходящих болей в области живота следует немедленно вызвать бригаду скорой помощи. Во время ожидания необходимо применить «золотую триаду» хирургии: холод, голод и покой.
Медикаментозная терапия, какими лекарствами лучше это делать
Лекарства для медикаментозного лечения панкреатита поджелудочной железы условно можно разбить на три группы:
- купирующие болевой синдром;
- нормализующие ферментационную деятельность поджелудочной;
- восстанавливающие и предотвращающие рецидивы.
Для снятия боли отдают предпочтение спазмолитикам (папаверину, но-шпе и подобным им)
К нестероидным препаратам (анальгину, баралгину, парацетамолу) относятся с осторожностью: с одной стороны, они снижаю температуру и болевую симптоматику, но, с другой стороны, противопоказаны при остром воспалении
Использовать обезболивающие лекарства нужно строго по рекомендации лечащего врача. Во время приступов при хроническом панкреатите могут разрешить прием трамадола или промедола.
Секреторную функцию поджелудочной железы нормализуют:
- ферментативными препаратами (креоном, панцитратом, панкреатином);
- антиферментными лекарствами (контрикалом, гордоксом).
Антиферменты обычно используют в больнице. Во время стационарного лечения их вводят внутривенно.
Патология поджелудочной железы несет большой вред всему ЖКТ. Очень часто, параллельно с панкреатитом, начинается гастрит с повышенной кислотностью. С профилактической целью и для защиты слизистой врач может назначить терапию:
- антацидами (фосфалюгелем, омепразолом, нольпазой);
- Н2-блокаторами (фамотидином, ранитидином).
Блокаторы гистаминовых рецепторов эффективно справляются не только с последствиями панкреатической интоксикации, но и снимают болевой синдром. Однако существует риск для молодых мужчин получить дестабилизацию половой функции. Поэтому, при наличии любых проблем и половых инфекций в анамнезе, обязательно сообщить об этом лечащему врачу.
Противопоказаниями к приему антацидов или Н2-блокаторов женщинами является только беременность и период кормления грудью ребенка.
Препараты
Предварительно следует узнать все рекомендации врача, пройти комплексное обследование. На основе полученных результатов врач назначит необходимые препараты.
Н2-блокаторы
Воздействие этой подгруппы лекарств направлено на противодействие секреции желудка. К этим препаратам относятся Фамотидин, Ранитидин. Эти средства блокируют Н2 гистаминовые рецепторы, подавляют производство соляной кислоты, пищевую нагрузку, снимают раздражение ацетилхолина, барорецептора, гастрина.
Наиболее эффективным препаратом при панкреатите поджелудочной является Фамотидин. Это средство относится к Н2-блокаторам 3 поколения и используется при терапии острой или же хронической формы панкреатита у взрослых.
Холинолитики
Они помогут устранить панкреатит. Они предупреждают или облегчают действие холиномиметрических лекарств и ацетилхолина. Эти препараты называются холинолитиками.
Существует несколько видов медикаментов-холинолитиков: М и Н группы. Если заболевание носит хронический характер, то лечить его необходимо м-холиноблокаторами. Препараты этой группы блокируют патологические импульсы в нервных узлах, а также коре мозга головы. Вследствие данного ритма работа органов ЖКТ нормализуется.
Антацидные средства
Антацидами называются препараты, воздействие которых направлено на устранение соляной кислоты. Прописывают эти медикаменты, как правило, пациентам, у которых повышена кислотность желудочного сока.
При чрезмерном образовании соляной кислоты препараты стимулируют выработку ферментов поджелудочной. Именно поэтому для лечения этой формы используются лекарства, снижающие секреторные функции желудка.
Антацидные препараты могут всасываться или нет. Для борьбы с этим заболеванием могут применяться лекарства, которые содержат большое количество алюминия и ионов магния: Маалокс, Альмагель, Палмагель.
Спазмолитики
Препараты, устраняющие спазмы, используют, как правило, при нарушении двигательной функции органов пищеварительного тракта.
Подобные сбои в работе ЖКТ обычно возникают из-за снижения тонуса сфинктеров панкреатического протока. Наибольшую пользу оказывают такие препараты, как Дротаверин, Спазмол, Папаверин, Но-Шпа, а также иные препараты.
Видео на тему: Лечение панкреатита медикаментами.
Ферменты
Ферментные медикаменты содержат в составе амилазу, протеазу, липазу, которые и предназначены для расщепления составляющих пищи. Наиболее назначаемыми лекарствами являются Фестал и Панкреатин.
Эти лекарства помогают поддерживать правильный режим работы поджелудочной, устраняют проявления болезни, приводят в норму пищеварение в целом, а также стимулируют переваривание углеводов, липидов, а также белков.
Фитопрепараты
Популярными лекарствами являются фитопрепараты из группы холинолитиков. Несмотря на большое количество побочных эффектов лечение воспаления этими препаратами достаточно эффективно. Лекарство Дюспаталин помогает устранить рвоту и тошноту. Нередко также назначается такое лекарство, как Фестал. Также рекомендуется применять фитопрепараты для профилактики.
Строгое соблюдение диеты и своевременное выполнение рекомендаций по медикаментозной терапии в несколько раз снижают риски обострений.
Что делать при болезни поджелудочной железы?
Обнаружив у себя перечисленные признаки, следует сразу предпринять меры по снятию нагрузки с пораженного органа
Болезни поджелудочной быстро прогрессируют, и могут приводить к опасным осложнениям, поэтому важно немедленно обратиться за помощью. В противном случае возникает риск обширного воспаления тканей и постепенного их отмирания (некротизации)
Какой врач лечит поджелудочную железу?
При подозрениях на патологии описываемого органа следует сходить на прием к терапевту. После осмотра и выполнения лабораторных исследований доктор даст направление к узкопрофильному специалисту. Врач, лечащий поджелудочную железу, – гастроэнтеролог. В некоторых случаях может потребоваться консультация и других докторов. Если нарушается гормональный баланс, воспаление проходит на фоне бактериального или вирусного поражения, в тканях обнаруживаются новообразования, как лечить поджелудочную железу решает:
- эндокринолог;
- инфекционист;
- онколог;
- хирург.
Диагностика поджелудочной железы
Полноценное обследование включает определение ферментных и обменных функций органа. Основные анализы при болезнях поджелудочной железы:
- биохимическое исследование крови;
- уровень холестерина;
- концентрация триглицеридов;
- общий анализ мочи.
Дополнительно могут назначить исследование крови на уровень гормонов и сахара, особенно при подозрениях на сахарный диабет. В процессе диагностики обязательно выполняется ультразвуковой осмотр поджелудочной железы на предмет:
- псевдокист;
- доброкачественных и злокачественных новообразований;
- некротизации тканей;
- истинных кист;
- воспалительных процессов с нагноением.
Рекомендации при болезнях поджелудочной
Терапевтическая тактика зависит от выявленного заболевания, для каждой патологии схема составляется индивидуально. Чем лечить поджелудочную железу в период обострения при хронических недугах, должен назначить гастроэнтеролог. Общие принципы терапии включают и выполнение рекомендаций врача, и самостоятельные меры по улучшению самочувствия.
Перед тем как лечить воспаленную поджелудочную железу, нужно знать главные принципы терапии:
- устранение болевого синдрома;
- нормализация процессов пищеварения;
- купирование воспаления;
- восстановление работы кишечника;
- компенсация дефицита ферментов;
- стабилизация гормонального фона.
Виды и симптомы
В медицине принято выделять три формы патологии у поджелудочной железы, которые возникают вследствие воспалительных процессов. У каждого из таких типов есть свои особенности, характерные симптомы, ход развития недуга, а также методы лечения.
Обычно частота наступления приступов боли, характер и интенсивность этого симптома указывает на степень тяжести панкреатита. Многое также будет зависеть от ряда особенностей организма больного, его предрасположенности к заболеваниям желудочно-кишечного тракта, иммунной системы, а также причин, которые спровоцировали болезненные симптомы.

Причиной всех этих видов обычно становится неправильное питание, чрезмерное употребление алкогольных напитков, переедание, прием сильнодействующих лекарственных препаратов.
Первый вид панкреатита – острый. Этот тип заболевания имеет сильно выраженную боль в боку и эпигастрии, которая может наступить внезапно. Болевой симптом обычно имеет режущий и ноющий характер, не проходящий длительное время. Чаще всего боль возникает после употребления острой, жаренной, соленой или копченой пищи, которая увеличивает нагрузку на ферментативные органы для переваривания тяжелых соединений.
Неправильное питание и спиртное способно привести к нарушению работы желчного пузыря и поджелудочной железы, развивая холецистит и подобные заболевания.
Кроме боли, могут наблюдаться и другие признаки панкреатита острой формы. При заболевании появляется тошнота, а затем рвота, повышается температура тела. Боль может нарастать периодически или приступами длиться часами. Степень этого симптома всегда выражается тяжестью состояния поджелудочной железы, а также причиной, которая спровоцировала патологическое состояние больного. При острой форме недуга следует незамедлительно обратиться к врачу, так как самостоятельное устранение симптомов весьма проблематично.
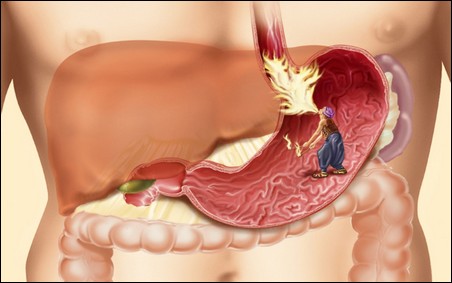
Кроме того, затягивание лечения может отразиться на общем состоянии человека, обострение хронической формы заболевания, и ряда других опасных патологий, которые будут вытекать из воспалительных процессов в органе пищеварительной системы.
Второй вид – хронический. Обычно развивается из острой форме при затяжном лечении, бездействии или при отсутствии диетического питания. Чаще всего приступы при хроническом панкреатите наблюдаются вместе с повышением температуры тела, рвотными позывами, диареей, метеоризмом и вздутием живота. Болевой симптом начинает нарастать в левом подреберье, а также в верхней части живота. Когда больной ложится на спину или садиться, то чувствует себя лучше. Обострение симптомов панкреатита чаще всего наблюдается после приема пищи или после употребления алкоголя, медикаментозных препаратов.
Хроническая форма панкреатита может развиваться не только при наступлении воспаления в поджелудочной железе. Также угрозу представляют заболевания двенадцатиперстной кишки, желчевыводящих путей. Такой тип заболевания лечить значительно сложней, чем острый тип, так как он чреват регулярным проявлением приступов. Усугубление всегда наблюдается при нарушении диетического питания.

Есть еще один вид панкреатита – реактивный. Приступы в таком случае преимущественно возникают неожиданно для больного человека, так как предпосылок для этого могло не быть вовсе. Нарастает боль в левом подреберье, которая напоминает спазмы. Характерные причины реактивного вида панкреатита – медикаментозный курс лечения, заболевания органов пищеварительной системы, нарушение диетического питания, недостаточности почек, стрессовое состояние и нервные срывы.
Симптомы реактивного панкреатита – сильная диарея, резкое повышение температуры тела, увеличенное артериальное давление больного, учащенное сердцебиение и пульс, метеоризм и вздутие живота, рвотные позывы, тошнота. В пищеводе может ощущаться жжение, наблюдается изжога, а рвота может появиться даже при употреблении небольшого количества обычной питьевой воды или пищи.
Развитие заболевание может возникнуть по причине длительного лечения желудочных патологий (язва, гастрит) при помощи сильнодействующих препаратов.