Легочная сердечная недостаточность симптомы перед смертью
Содержание:
- Лечение и профилактика недостаточности сердца
- Выбор тактики лечения
- Методы лечения легочной гипертензии
- Симптомы острой сердечной недостаточности перед смертью
- Лечение легочной недостаточности
- Способы лечения
- Причины возникновения
- Питание и режим дня при сердечной недостаточности.
- Анатомия сердца
- Смерть от сердечной недостаточности — как это происходит
- Проявления хронической формы недостаточности
- Стадии сердечной недостаточности и развитие симптоматической картины
- Как помочь человеку при сердечной недостаточности
Лечение и профилактика недостаточности сердца
Вовремя начатое лечение помогает избежать осложнений в дальнейшем. Ведь эта патология не только физически ограничивает человека, но и может стать причиной преждевременной смерти.
Медикаментозное лечение данного состояния, как и общие оздоровительные процедуры, это комплекс мер, который направлен на устранение симптомов и последствий заболевания, а также на предотвращение перегрузки сердечной мышцы.
В зависимости от тяжести и причины заболевания пациенту назначаются:
- сердечные гликозиды (целанид, дигоксин, настой адониса, дигитоксин);
- внутривенные препараты (коргликон, строфантин);
- диуретики (фуросемид, гипотиазид, этакриновая кислота).
Необходимо тщательно соблюдать режим, ограничивать физические нагрузки, соблюдать диету, принимать витамины, строго следовать предписаниям лечащего врача и ни в коем случае не заниматься самолечением.
При острой сердечной недостаточности показана немедленная госпитализация больного. Так как данный синдром возникает буквально за несколько минут, до приезда медиков человеку необходимо оказать первую помощь. Для начала больного нужно успокоить, облегчить дыхание, расстегнув при необходимости верхние пуговицы на одежде, обеспечить доступ свежего воздуха и придать телу полусидячее положение. По возможности необходимо контролировать артериальное давление при помощи нитроглицерина (каждые 10 минут класть 1-2 таблетки под язык). Если сердце остановилось, до приезда врачей необходимо сделать массаж сердца. Остальные действия должны проводиться лишь специалистами.
Для профилактики заболеваний сердца важно ведение здорового образа жизни, укрепление сердечной мышцы и повышение выносливости сердца. В этом могут помочь средства народной медицины:
- отвары трав (мелисса, тысячелистник, мята, крапива, полынь);
- варенье из калины и калинового сока;
- отвар из цветков боярышника;
- спиртовая настойка пустырника;
- отвар из березовых листьев и хвои.
Важную роль играет правильное питание. Рекомендуется ограничить употребление соли, а при повышенном холестерине отдавать предпочтение растительной пище. Желательно питаться 4-5 раз в день, но небольшими порциями.
Выбор тактики лечения
В 30% случаев пациенты попадают в больницу с острой легочной недостаточностью.
Она должна быть направлена на нормализацию проходимости дыхательных путей, устранение нарушений гемодинамики и восстановление перфузии, вентиляции легких.
Сведения о методах экстренной помощи приведены в таблице.
| Действие медицинского персонала | Характеристика |
|---|---|
| Осмотр ротовой полости | Требуется, чтобы извлечь попавшие инородные тела, достать запавший язык, провести аспирацию дыхательных путей |
| Кислородотерапия | Необходима для поддержки на должном уровне газового состава крови |
| Вибромассаж грудной клетки | Обеспечивает восстановление проходимости бронхов |
| Проведение искусственной вентиляции легких | Назначается при диагностировании легочной недостаточности 2 степени |
| Интубация трахеи | Необходима при сохранении высокого риска удушья на фоне отсутствия прогресса от оказанной первой помощи |
| Дренаж плевральной полости | Проводится при гемо- и пневмотораксе |
При нормализации легочной вентиляции лечение продолжается. При необходимости продолжают подавать увлажненный кислород: делают это с помощью носового катетера, через кислородную маску либо палатку.
Если проблемы были вызваны бронхоспазмом, то назначаются глюкокортикостероиды и бронходилататоры.
Если патология сопровождается болезненными ощущениями, то дают анальгетики. Для стимуляции работы сердца, сосудов назначают сердечные гликозиды, органов дыхания – дыхательные аналептики. Устранить признаки интоксикации и гиповолемии позволяет инфузионная терапия.
При восстановлении работы дыхательной системы требуется проводить одновременное лечение основного заболевания, которое спровоцировало развитие легочной недостаточности.
Методы лечения легочной гипертензии
Лечение пациентов с легочной артериальной гипертензией заключается в устранении симптомов и приостановке развития патологических процессов. В этих целях используются различные методы терапии.
Общие рекомендации
Наличие легочной гипертензии предполагает коррекции образа жизни пациентов. К подобным мерам следует отнести:
- выполнение ежедневных упражнений ЛФК, способствующих улучшению тонуса кровеносных сосудов, но не требующих повышенной дыхательной активности;
- избежание чрезмерных физических нагрузок;
- профилактика инфекционно-воспалительных заболеваний дыхательной системы (бронхит, пневмония), а при их возникновении своевременное лечение;
- профилактика анемии, заключающаяся в приеме специальных лекарственных препаратов (Сорбифер);
- отказ от гормональных методов контрацепции;
- отказ от курения и чрезмерного употребления алкогольных напитков.
Медикаментозная терапия
- Сосудорасширяющие препараты (например: Нифедипин, Кардилопин). Широко применяется при лечении ЛГ. Они снижают тонус сосудистых стенок, способствуя их расслаблению и в венах и артериях. В результате этого увеличивается диаметр сосудов и улучшается кровоток.
- Простагландины (например: Трепростинил). Лекарственные средства, способствующие снятию сосудистого спазма. Прием простагландинов является профилактикой образования тромбов. Эффективны при всех типах ЛГ.
- Сердечные гликозиды (Дигоксин, Строфантин, Коргликон). При их приеме снижается спазм сосудов, увеличивается приток крови к сердечной мышце, повышается толерантность сосудистой системы к внешним неблагоприятным факторам. При легочной гипертензии используются в целях профилактики и лечения поражений сердца.
- Антикоагулянты (Аспирин, Эликвис). Предупреждают развитие тромбоза, а также растворяют уже имеющиеся кровяные сгустки.
- Диуретики (Фуросемид). Мочегонные препараты обеспечивают отток лишней жидкости из организма, что снижает объем циркулирующей крови. Это минимизирует нагрузку на сердечно-сосудистую систему и способствует снижению давления в большом и малом круге кровообращения.
- Антагонисты рецепторов эндотелина (Бозентан, Траклир). Патологический процесс в сосудах у пациентов с легочной артериальной гипертензией обусловлен разрастанием внутренней выстилающей поверхности сосудов – эндотелия. Прием лекарств этой группы значительно замедляет развитие заболевания.
Дополнительно применяются:
- Кислородотерапия. Используется, в первую очередь, у пациентов с дыхательной недостаточностью и наличием пороков сердца. В результате проведения процедуры происходит насыщение крови кислородом, что обеспечивает нормальное питание тканей организма.
- Оксид азота. Вдыхание оксида азота положительно воздействует на сосуды легких. Улучшается кровоток, снижается сопротивление их стенок. Устраняется одышка и боли, а также увеличивается толерантность к физическим нагрузкам.
Диета
Правила питания при легочной гипертензии предполагают ограничение в рационе соли и жиров животного происхождения. Разрешены к употреблению:
- овощи;
- фрукты;
- молочные продукты;
- маложирная мясная пища (говядина, птица);
- нежирная рыба;
- орехи, сухофрукты.
Следует избегать частого употребления кофе и крепкого чая.
Важно соблюдать питьевой режим во избежание отеков. Объем потребляемой жидкости должен составлять около 2 л воды в сутки
Методы хирургического вмешательства
- Пересадка сердца или системы легкие-сердце. Это высокотехнологичная операция применяется, когда методы стандартной терапии исчерпывают себя. Трансплантация сердца и легких представляет собой значительную проблему ввиду нехватки доноров, а также возможных проблем, связанных с отторжением их организмом реципиента. Пациенты после трансплантации с этим живут в среднем около десяти или пятнадцати лет.
- Тромбэндартерэктомия. Данное операционное вмешательство подразумевает механическое удаление тромба в русле легочной артерии. Относится к малоинвазивному виду хирургии.
Методы народной медицины
- Настой плодов рябины. Чайную ложку ягод рябины необходимо заварить одним стаканом кипятка и оставить настаиваться на протяжении одного часа. Полученное средство процедить и употреблять по половине стакана 3 раза в день. Длительность приема составляет один месяц. Средство способствует устранению выраженности симптоматики заболевания (устранение одышки, загрудинных болей).
- Настойка из соцветий календулы. 50 грамм высушенных соцветий необходимо залить 150 граммами спирта и настаивать в течение недели в сухом холодном месте без доступа солнечного света. Принимать средство необходимо по 25 капель трижды в сутки на протяжении одного месяца.
Симптомы острой сердечной недостаточности перед смертью
Сердечный приступ способен поразить любого человека (независимости от возраста, социального статуса). Настигнуть он может в любом общественном месте (на улице, на работе, за рулем автомобиля и т.д.) или дома. Как правило, никаких предпосылок человек не ощущает. Смерть наступает мгновенно.
У других за 10-14 дней до приступа могут наблюдаться предрасполагающие признаки:
- колющие болевые ощущения слева в груди;
- одышка, затрудненное дыхание;
- ощущение нехватки воздуха;
- нарушение сердечного ритма;
- повышенное потоотделение;
- бледность или посинение кожных покровов;
- мышечные судороги;
- постоянная слабость, усталость;
- страх смерти.
Во время приступа врач фиксирует отсутствие рефлексов у зрачков, судорожное и прерывистое дыхание. Резкое падение АД приводит к головокружению, потере сознания. Как итог – работа сердца и кровообращения останавливается, наступает гибель человека.
Лечение легочной недостаточности

Острая дыхательная недостаточность требует экстренной помощи, методы которой зависят от тяжести состояния. Ее цель обеспечить проходимость дыхательных путей, восстановить легочную вентиляцию, ликвидировать гемодинамические нарушения. При наличии инородных тел, жидкости проводят удаление, аспирацию содержимого дыхательных путей. При потере сознания, состоянии комы проводят интубацию, подключают к аппарату искусственной вентиляции легких.
Если провести интубацию невозможно делают трахеотомию – под общим или местным наркозом рассекают переднюю стенку трахеи, чтобы создать искусственное отверстие (стому) для поступления воздуха. При пневмотораксе, гемотораксе показано дренирование плевральной полости, чтобы удалить воздух или кровь. Чтобы снять спазм с бронхов применяют глюкокортикостероиды, бронхорасширяющие препараты внутривенно или в виде ингаляций.
Чтобы повысить количество кислорода в крови проводят кислородотерапию с подачей увлажненной смеси, состоящей на 95% из кислорода. При бронхообструкции назначают Фенотерол, Теофиллин, для выведения мокроты из бронхов Амброксол и другие отхаркивающие средства
При чрезмерном возбуждении, нарушении сна успокоительные, снотворные препараты, их назначают с осторожностью, чтобы не нарушить функцию дыхания
Дополнительные методы лечения, выбор группы лекарственных препаратов зависит от причинного заболевания. При заболеваниях легких могут потребоваться антибактериальные, противокашлевые, муколитические средства. При нарушении нервно-мышечной передачи нейропротекторы, физиопроцедуры, лечебная гимнастика. При заболеваниях сердца, сосудов: сердечные гликозиды, антикоагулянты, аналептики, диуретики, препараты, стабилизирующие давление.
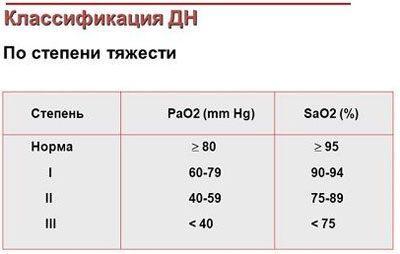
Острая дыхательная недостаточная – тяжелое состояние, имеющее высокую смертность, особенно у людей в пожилом возрасте. Может развивается в течение нескольких минут, часов. При хронических заболеваниях, ХДН формируется у 35% людей, которая может протекать скрытно несколько лет. Прогноз при молниеносных ОДН неблагоприятный, человек погибает от тяжелых гемодинамических, метаболических нарушений.
Мне нравитсяНе нравится
Способы лечения
В настоящий момент, лечение недостаточности сердечно-легочного характера осуществляется:
- мочегонными препаратами;
- сердечными гликазидами
- бета-блокаторами;
- хирургическим вмешательством;
- кровопусканием;
- народным врачеванием.
Мочегонные лекарства
Лечение мочегонными препаратами помогает устранить лишнюю жидкость, которая скапливается в организме, в результате снижения сократительной способности сердца. Эффективным и недорогим диуретиком является гидрохлортиазид. Он стабилизирует давление и выводит лишнюю жидкость.
Скоропомощным и более сильным препаратом является фуросемид. Принимают его обычно утром натощак с регулярным контролем электролитно-солевого баланса. Так как вмести с жидкостью из организма выводятся важные микроэлементы. Действие препарата длится 6 часов. Возможно его использование даже при слабой работе почек. Фуросемид помогает быстро снять отечность и хорошо выводит лишнюю жидкость. Еще одним действенным мочегонным препаратом, благодаря которому можно избавиться от отеков и удалить лишнюю жидкость — этакриновая кислота.
Бета-блокаторы
Лечение болезни с помощью бета-блокаторов улучшает работу левого желудочка сердца, нормализует кровообращение, помогаетснять отеки.
Наиболее действенными бета-блокаторами являются пропранолол и тимолол. Они обладают адрено-селективными свойствами и устраняют практически все симптомы этой болезни. Лечение метопрололом также считается эффективным. Поскольку он обладает максимальной кардиоселективностью и избавляет от всех признаков болезни.

Хирургическое вмешательство
Кардинальное лечение применимо, если заболевание имеет тяжелую форму. Чаще всего используют предсердную септостомию, тромбэндартерэктомию или трансплантацию органов.
Предсердная септомия необходима для снижения давления в правом предсердии и легочной артерии. Тромбэндартерэктомия используется для удаления тромбов из легких. Трансплантация применяется если, лечение другими способами не дало нужного эффекта.
Кровопускание
Это лечение заключается в удалении определенного количества крови из кровяного русла. Из организма страдающего испускают до 400 мл крови. При этом методе спасения от болезни, у пациента снижается давление, устраняется лишняя жидкость, исчезает отечность.
Гликозиды
Самый действенный гликозид, который распространен в России это — дигоксин. Гликозиды являются положительными инотропными средствами, которые улучшают качество жизни пациентов, страдающих недостаточностью легочно-сердечной природы.
Гликозиды назначаются небольшими дозами. Используя сердечные гликозиды больные меньше обращаются за госпитализацией.
Народные средства
Лечение народными средствами нужно осуществлять только после консультации и назначений врача. Поскольку это заболевание является очень серьезным и опасным.
Основным средством, помогающим при этом недуге, служит простая полынь. Она нормализует кровообращение, устраняет боль, выводит лишнюю жидкость. Из полыни нужно приготовить отвар и принимать его перед едой каждый день по три четверти стакана.
Еще одним не менее действенным средством служит отвар из крапивы. Этим отваром надо делать ванночки для рук. Лечение по времени длится 10 минут каждый день
Также отличным средством спасающим от этого недуга является тыквенный сок.
Нужно всегда помнить что одними народными рецептами не обойтись при лечении заболеваний сердца и легких, к тому же некоторые лекарственные препараты нельзя использовать одновременно с растительными из-за возможного усиления побочных действий.
Причины возникновения
Дыхательный аппарат может повреждаться под воздействием эндогенных и экзогенных факторов. Под экзогенными понимают внешние воздействия – травмы различной этиологии (сильные ушибы, переломы ребер с перфорацией легкого). Экзогенные факторы – внутренние патологические физиологические процессы, которые воспалительным, пастозным или инвазивным путем ухудшают состояние легких.
В первую очередь поражается нервно-мышечная ткань. Она воспаляется, отекает от неврологических, инфекционных, паразитарных, респираторных процессах. Согласно Всемирной Организации Здравоохранения, в 90% случаев ботулизма, осложнения возникают на легкие и бронхи; так как противотоксические препараты, направленные на подавление этой бактериальной инфекции, негативно влияют на дыхательную систему, а также сами токсины бактерии клостридии отравляют плевру легких.
Интересный факт!
Согласно данным ВОЗ, синдрому легочной недостаточности больше подвержено население развитых государств, чем стран третьего мира.

Пороки центральной нервной системы также вызывают сбой в работе легких. Наркомания, алкоголизм, менингоэнцефалиты, детский церебральный паралич, комплексные гемипарезы могут блокировать нейронно-аксонную связь, из-за чего импульсы из головного мозга перестанут доходить до органа. Нарушение мозгового кровообращения из-за геморрагических инсультов также нарушают работу дендритов, способствуя сбою в акте вдоха – выдоха.
Пневмоторакс, скопление лимфатического или гнойного экссудата в плевре, тяжелые искривления позвоночника – сколиозы и кифозы нарушают топографическую анатомию легких и трахеи, сдавливают их и мешают транспортировке воздуха, отхаркиванию слизи.
Хроническая легочная недостаточность возникает из-за острого легочного, бронхиального отека или воспаления. Эмболия, эмфизема – сопутствующие симптомы ЛН, которые отягощают клиническую картину, но никогда не бывают причиной заболевания.
Питание и режим дня при сердечной недостаточности.
Основные принципы лечебного питания при сердечной недостаточности:
- Нормы приема жидкости 600 мл — 1,5 л в сутки.
- При ожирении и избыточной массе тела (>25 кг/м²) необходимо ограничить калорийность питания 1900-2500 ккал. Исключают жирные, жареные блюда и кондитерские изделия с кремом.
- Жиры 50-70 г в день (25% растительные масла)
- Углеводы 300-400 г (80-90 г в виде сахара и других кондитерских изделий)
- Ограничение поваренной соли, которая вызывает задержку воды в организме, увеличение нагрузки на сердце и появление отеков. Норму соли снижают до 1-3 г в сутки. При тяжелой сердечной недостаточности соль полностью выключают.
- В рацион включают продукты богатые калием, дефицит которого приводит к дистрофии миокарда: курага, изюм, морская капуста.
- Ингредиенты, которые имеют щелочную реакцию, так как нарушение обмена веществ при СН приводит к ацидозу (закислению организма). Рекомендованы: молоко, хлеб из муки грубого помола, капуста, бананы, свекла.
- При патологической потере массы тела за счет жировой массы и мышц (>5 кг за 6 месяцев) рекомендовано калорийное питание 5 раз в день небольшими порциями. Так как переполнение желудка вызывает подъем диафрагмы и нарушение работы сердца.
- Пища должна быть калорийной, легкоусваимой, богатой витаминами и белками. В противном случае развивается стадия декомпенсации.
Блюда и продукты, которые запрещены при сердечной недостаточности:
- крепкие рыбные и мясные бульоны
- блюда из бобовых и грибов
- свежий хлеб, изделия из сдобного и слоеного теста, оладьи
- мясо жирных сортов: свинина, баранина, мясо гуся, утки, печень, почки, колбасные изделия
- жирные сорта рыбы, копченая, соленая и консервированная рыба, консервы
- жирные и соленые сыры
- щавель, редька, шпинат, соленые, маринованные и квашеные овощи.
- острые приправы: хрен, горчица
- животные и кулинарные жиры
- кофе, какао
- алкогольные напитки
Физическая активность при сердечной недостаточности:Примерный список упражнений:
- Лежа на спине. Руки вытянуты вдоль тела. На вдохе руки поднимают, на выдохе опускают.
- Лежа на спине. Упражнение «велосипед». Лежа на спине, выполняют имитацию езды на велосипеде.
- Перейти в сидячее положение из лежачего.
- Сидя на стуле. Руки согнуты в локтевых суставах, кисти к плечам. Вращение локтями по 5-6 раз в каждую сторону.
- Сидя на стуле. На вдохе – руки вверх, туловище наклонить к коленям. На выдохе – вернуться в исходное положение.
- Стоя, в руках гимнастическая палка. На вдохе – поднять палку и повернуть туловище в сторону. На выдохе – вернуться в исходное положение.
- Ходьба на месте. Постепенно переходят на ходьбу на носках.
Противопоказания к физической активности:
Анатомия сердца
Сердце – это полый четырехкамерный орган, который состоит из 2-х предсердий и 2-х желудочков. Предсердия (верхние отделы сердца) отделены от желудочков перегородками с клапанами (двухстворчатым и трехстворчатым), которые пропускают кровь в желудочки и закрываются, препятствуя ее обратному току. Правая половина наглухо отделена от левой, поэтому венозная и артериальная кровь не смешиваются.Функции сердца:
- Сократимость. Сердечная мышца сокращается, полости уменьшаются в объеме, выталкивая кровь в артерии. Сердце перекачивает кровь по организму, выполняя роль насоса.
- Автоматизм. Сердце способно самостоятельно вырабатывать электрические импульсы, вызывающие его сокращение. Эту функцию обеспечивает синусовый узел.
- Проводимость. По особым путям импульсы из синусового узла проводятся к сократительному миокарду.
- Возбудимость – способность сердечной мышцы возбуждаться под влиянием импульсов.
Круги кровообращения. Сердце перекачивает кровь по двум кругам кровообращения: большому и малому.
- Большой круг кровообращения – из левого желудочка кровь поступает в аорту, а из нее по артериям ко всем тканям и органам. Здесь она отдает кислород и питательные вещества, после чего по венам возвращается в правую половину сердца – в правое предсердие.
- Малый круг кровообращения – из правого желудочка кровь поступает в легкие. Здесь в мелких капиллярах, опутывающих легочные альвеолы, кровь теряет углекислый газ и вновь насыщается кислородом. После этого она по легочным венам возвращается в сердце, в левое предсердие.
Строение сердца. Сердце состоит из трех оболочек и околосердечной сумки.
- Околосердечная сумка – перикард. Наружный волокнистый слой околосердечной сумки, свободно окружает сердце. Он прикреплен к диафрагме и грудной кости и фиксирует сердце в грудной клетке.
- Наружная оболочка – эпикард. Это тонкая прозрачная пленка из соединительной ткани, которая плотно сращена с мышечной оболочкой. Вместе с околосердечной сумкой обеспечивает беспрепятственное скольжение сердца при расширении.
- Мышечная оболочка – миокард. Мощная сердечная мышца занимает большую часть сердечной стенки. В предсердьях различают 2 слоя глубокий и поверхностный. В мышечной оболочке желудков 3 слоя: глубокий, средний и наружный. Истончение или разрастание и огрубение миокарда вызывает сердечную недостаточность.
- Внутренняя оболочка – эндокард. Она состоит из коллагеновых и эластических волокон, которые обеспечивают гладкость полостей сердца. Это необходимо для скольжения крови внутри камер, в противном случае могут образовываться пристеночные тромбы.
Механизм развития сердечной недостаточности
Хроническая сердечная недостаточность развивается медленно на протяжении нескольких недель или месяцев. В развитии хронической сердечной недостаточности выделяют несколько фаз:
- Повреждение миокарда развивается в результате болезни сердца или длительной перегрузки.
- Нарушение сократительной функции левого желудочка. Он слабо сокращается и направляет в артерии недостаточное количество крови.
- Стадия компенсации. Включаются механизмы компенсации, чтобы обеспечить нормальную работу сердца в сложившихся условиях. Мышечный слой левого желудочка гипертрофируется, за счет увеличения в размерах жизнеспособных кардиомиоцитов. Повышается выделение адреналина, который заставляет сердце сокращаться сильнее и чаще. Гипофиз выделяет антидиуретический гормон, под действием которого в крови повышается содержание воды. Таким образом, увеличивается объем перекачиваемой крови.
- Исчерпание резервов. Сердце исчерпывает возможности снабжать кардиомиоциты кислородом и питательными веществами. Они испытывают дефицит кислорода и энергии.
- Стадия декомпенсации – нарушения кровообращения уже не могут быть компенсированы. Мышечный слой сердца не в состоянии нормально функционировать. Сокращения и расслабления становятся слабыми и медленными.
- Развивается сердечная недостаточность. Сердце сокращается слабее и медленнее. Все органы и ткани получают недостаточно кислорода и питательных веществ.
Острая сердечная недостаточность развивается в течение нескольких минут и не проходит стадии, характерные для ХСН. Инфаркт, острый миокардит или тяжелые аритмии приводят к тому, что сокращения сердца становятся вялыми. При этом резко падает объем крови, поступающий в артериальную систему.
Смерть от сердечной недостаточности — как это происходит

Сердечная недостаточность — это тяжелое и прогрессирующее состояние являющееся финалом многих заболеваний сердца. В год от нее умирают десятки миллионов людей, а эффективного лечения, кроме трансплантации сердца, до сих пор не существует. Использование полного арсенала медикаментов и устройств позволяет длительное время поддерживать больное сердце на удовлетворительном уровне, но его резервы не безграничны. Одним больным удается прожить десятилетия, другие — стремительно «ухудшаются» уже в течение первого месяца болезни. Смерть может наступить неожиданно, на фоне относительного благополучия или после длительного, постепенного ухудшения симптомов заболевания. В этой статье мы рассмотрим все варианты течения болезни и ее финала.
Проявления хронической формы недостаточности
Клинические признаки болезни зависят от стадии развития. При компенсировании патологического процесса выявляют симптомы заболевания, приведшего к гипертензии в малом круге кровообращения. Хроническая недостаточность сердечной и легочной системы обычно развивается на протяжении нескольких месяцев или лет, характеризуется следующими проявлениями:
- одышка при физической нагрузке;
- быстрая утомляемость;
- пульсация в эпигастральной области;
- акроцианоз (синюшность кончиков пальцев, носогубного треугольника);
- головокружение;
- сердцебиение.
 При хронической форме недостаточности сердечная боль и одышка возникают в покое
При хронической форме недостаточности сердечная боль и одышка возникают в покое
В декомпенсированной стадии симптомы недостаточности нарастают и приводят к необратимым последствиям во всех органах и тканях. К проявлениям прогрессирования заболевания относятся следующие признаки:
- одышка в состоянии покоя, усиливающаяся в положении лежа;
- ишемические боли в сердечной области;
- набухание вен шеи, которое сохраняется на вдохе;
- понижение артериального давления, тахикардия;
- синюшный оттенок кожных покровов;
- увеличение печени, чувство тяжести в правом подреберье;
- устойчивые к лечению отеки.
В терминальных стадиях развития патологии на фоне выраженной гипоксии развивается токсическая энцефалопатия (поражение мозга) и нефропатия (поражение почек). Это проявляется развитием вялости, апатии, сонливости, нарушением ментальных функций, снижением диуреза иногда до полного прекращения выделения мочи. В крови на фоне гипоксии увеличивается содержание гемоглобина и эритроцитов.
Стадии сердечной недостаточности и развитие симптоматической картины
Заболевание развивается таким образом, что возможно отследить и точно установить стадию, на которой находится патологический процесс на данный момент. Имеется всего три стадии, которые в значительной степени отличаются друг от друга тяжестью, а также разрушительным действием на сердечную работу и сопутствующим симптомам.
| 1 стадия | Чаще всего имеет незначительную симптоматику, такую как одышка, увеличенное сердцебиение, которое возникает только во время или после интенсивной физической нагрузке. Человек становится менее продуктивным, так как понижается работоспособность организма. В покое все органы и системы функционируют нормально. Без функциональных проб (при физических нагрузках) 1 стадию сердечной недостаточности выявить практически невозможно; |
| 2 стадия | Является более выраженной. Формируется застой в малом круге кровообращения, который возникает как при физических нагрузках, так и в спокойном состоянии. У таких пациентов нередко появляется цианоз, увеличивается риск развития отека легких, а также, чем ближе к формированию 3 стадии, у человека начинаются симптомы застоя в большом круге кровообращения (увеличение размеров печени, отеки на ногах). 2 стадия может быть острой, при этом риск смерти пациента достигает 80%; |
| 3 стадия | На этом этапе для пациентов неизбежна смерть, так как в организме сформировались дистрофические изменения, которые нельзя вылечить. Например, цирроз, отказ работы почек или пневмосклероз. Пациенты крайне истощены по причине нарушения обмена веществ. Лечение на этой стадии крайне неэффективно и выполняется лишь облегчение тяжести состояния, за счёт симптоматической терапии и использовании сильнодействующих препаратов. |
С формированием заболевания, переходом сердечной недостаточности из одной стадии в другую, у человека возрастает риск смерти. Патологии могут возникнуть внезапно, при этом тяжесть и скорость развития всех симптомов будет значительно тяжелее, что в конечном итоге приведёт организм в шоковое состояние из которого пациенту будет выбраться практически невозможно.
Симптомы нарушения работы сердца становятся заметны, когда формируется застой в малом круге кровообращения и следует немедленно начать лечение, так как малейшее промедление может закончится смертью больного. Смерть пациента чаще всего наступает не только в следствии сердечной недостаточности. Нередко проблемы с кровообращением запускают острую фазу хронических заболеваний, которые являются дополнительным осложнением к уже плохому состоянию организма, таким образом, приводя к смерти человека.
Как помочь человеку при сердечной недостаточности
В острой форме заболевания требуется немедленно стабилизировать состояние пациента. Вызов скорой помощи, измерение артериального давления и обеспечение человеку притока свежего воздуха (если он находится в закрытом помещении) – это самое первое и главное, что должны сделать окружающие, чтобы уменьшить риск смерти человека. Так как острая форма сердечной недостаточности имеет специфические и яркие симптомы (отек легких с кровавой пенистой мокротой и, например, инфаркт, у которого сильнейший болевой синдром), даже те люди, не имеющие знаний о сердечной недостаточности, смогут понять, что больному срочно нужна помощь медиков, иначе дальше последует смерть человека.
Нужно постоянно находиться рядом с больным, так как не редки случаи, когда такие люди начинают принимать большое количество лекарственных средств, прописанных им лечащим врачом, чего делать категорически нельзя, так как это может привести к смерти человека ещё до приезда медиков.
В некоторых случаях, когда рядом с больным находится человек имеющий хотя бы небольшие знания в медицине и понимает, что происходит с пациентом – способен адекватно и понятно объяснить медикам симптоматическую картину (ещё в момент разговора с диспетчером скорой помощи), то он может получить необходимые рекомендации по приему лекарств.

Хроническая форма течения заболевания часто не сильно беспокоит больного и он может игнорировать нарастающие симптомы, которые в конечном итоге приведут к смерти. Хроническое поражение сердца гораздо реже приводит к смерти пациента, так как люди с таким заболеванием часто посещают плановый осмотр у кардиолога, который при необходимости корректирует лекарственную терапию. Только в случае отказа от приема препаратов или сильной физической нагрузке, а также тяжелым эмоциональным переживаниям – хроническая форма может перейти в острую. Тогда люди просто не успевают обратиться к медикам или даже позвать кого-нибудь на помощь – их настигает смерть.
В стационаре проводят диагностику заболевания, устанавливают причину, но прежде всего обязательно немедленно стабилизируют состояние человека, чтобы избежать его смерти. Лекарственную терапию, а также другие методы лечения подбирают в зависимости от локализации патологического процесса и сформированной стадии.