Дистрофия миокарда: причины, лечение и профилактика
Содержание:
Питание и режим дня
Для пациентов, столкнувшихся с описанным недугом, невероятно важно соблюдать адекватный режим дня, корректировать питание и получение физических нагрузок. Приблизительные правила поведения таких больных заключаются в следующем:
пациенты должны соблюдать нормальный режим сна и бодрствования – ночной сон должен составлять порядка восьми часов, при выделении одного или двух часов для дневного отдыха;
таким пациентам жизненно необходимы адекватные физические нагрузки
прекрасно, если пациент сможет заниматься по специально разработанным комплексам лечебной физкультуры, использовать дыхательные практики и плаванье;
важно избегать чрезмерных перепадов температуры – сильного перегрева тела и его переохлаждения;
пациентам может быть рекомендован массаж десятидневными курсами не чаще двух раз за год;
важно постоянно контролировать и при необходимости корректировать психоэмоциональное состояние пациентов;
желательно навсегда отказаться от курения и употребления алкоголя.. Питание пациентов с данным недугом также должно соответствовать определенным принципам:
Питание пациентов с данным недугом также должно соответствовать определенным принципам:
пища должна быть витаминизированной, рацион идеально сбалансированным;
важно существенное ограничение употребления соли;
обязательно соблюдение адекватного питьевого режима, с ежедневным употреблением не менее полутора литров чистой воды;
необходимо несколько ограничивать калорийность рациона.
Пациентам может быть рекомендовано: употреблять много свежих овощей и фруктов, не отказываться от кисломолочных продуктов; выбирать не жирные мясо и рыбу. А вот от следующих продуктов желательно отказаться – от крепкого чая и кофе, от жирной и жаренной пищи, от копченостей и пряностей, от чрезмерно острой, агрессивной пищи.
Важно, постоянно в течение жизни адекватно питаться и вести нормальный образ жизни с точки зрения природы. Но если патология вас все же настигла – стоит, как можно раньше, обратиться к врачу за полноценным ее лечением
Не забывайте о профилактических осмотрах у врача и будьте здоровы!
Классификация
Патологические изменения в сердце классифицируются по причинам возникновения, которые будут перечислены ниже в соответствующем разделе, по стадиям и по скорости развития.
По стадиям
- Стадия компенсации. На данном этапе все изменения обратимы. Постепенно в сердечной мышце формируются очаги дистрофии, которые заметны на микроскопическом уровне. Симптоматика минимальна либо вовсе отсутствует.
- Стадия субкомпенсации. Все изменения в кардиомиоцитах по прежнему обратимы. Формируются сливные очаги дистрофии. Все изменения видны на макроскопическом уровне, камеры сердца начинают увеличиваться. Симптоматика нарастает.
- Стадия декомпенсации. Изменения становятся необратимыми. Происходит полный некроз клеток с их постепенным замещением соединительной тканью, которая не способна выполнять нормальные функции кардиомиоцитов. Структура сердца меняется, симптоматика резко нарастает, состояние пациента значительно ухудшается.
Классификация по скорости развития
- Острая форма. Возникает резко на фоне интенсивного воздействия негативных факторов (тромбоэмболия лёгочной артерии, выраженное физическое перенапряжение, осложнённый гипертонический криз).
- Хроническая форма. Формируется при длительном воздействии внутренних и внешних факторов, умеренных по силе (часто возникающие острые инфекции, хроническая интоксикация).
Причины МКД
Прогрессирование миокардиодистрофии может происходить от различных внешних факторов, а также болезней и патологий сердца.
Основными причинами появления дистрофии миокарда являются:
- Сбой обменных процессов сердца. Происходит при нарушениях его питания кислородом и питательными веществами.
Причиной тому могут быть:
- Сбой в сердечном кругу кровообращения;
- Недостаточное насыщение крови кислородом (анемия);
- Низкий показатель гемоглобина в крови, который составляет до девяноста г/л;
- Недостаток кислорода, спровоцированный продолжительным нахождением в горной местности (более 2 часов);
- Пороки сердца;
- Легочное сердце. Увеличение правых отделов сердца, при высоком артериальном давлении в легочном круге кровообращения, прогрессировавшего вследствие поражения легких и легочных сосудов, а также травмах грудной клетки;
- Постоянно повышенное артериальное давление.
- Перенапряжения нервной системы. Постоянные, продолжительные стрессы, нервные напряжения, депрессии, нервные срывы, чрезмерные эмоциональные возбуждения, влекут к повышенным показателям вырабатываемого адреналина, что приводит к чрезмерной работе сердца и быстрому его истощению;
- Чрезмерные физические нагрузки. Длительное выполнение тяжелой физической работы, сверхинтенсивные и сильные тренировки спортсменов, а также физические нагрузки после заболеваний инфекционной группы, приводят к прогрессированию миокардиодистрофии;
- Патологии пищеварительного тракта хронического типа. Отмирание тканей печени, панкреатит, сбои всасывания в кишечнике влекут к недостаточному насыщению организма питательными веществами;
- Неправильное питание. При несбалансированном питании происходит сбой электролитного баланса, который провоцирует недостаток потребляемых витаминов, а также соблюдение диет с малым содержанием белка и минералов;
- Нарушение синтеза гормонов. Отклонения в нормальной выработке гормонов приводят к чрезмерному сокращению сердечной мышцы, что влечет к быстрому истощению миокарда. Такие нарушения происходят у женщин при климаксе, у подростков в период полового созревания, а также при заболевании тиреотоксикозом;
- Отравление организма токсинами. Чрезмерное употребление спиртных напитков, сигарет, наркотических средств, влечет к повреждению клеток сердечной мышцы и прогрессированию миокардиодистрофии. Также повреждать клетки сердца могут длительные приемы гликозидов и отравления промышленными ядовитыми веществами;
- Нарушения обмена веществ. Расстройства обмена веществ во всем организме, также сказываются и на сердце. К таким заболеваниям относят: диабет, недостаточность печени и почек, чрезмерный лишний вес, подагра.
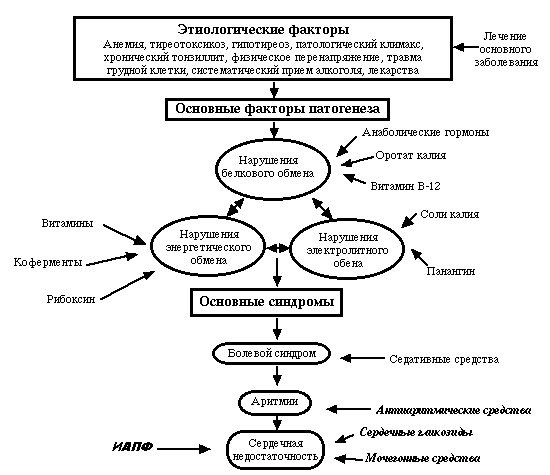 Принципы лечения миокардиодистрофии
Принципы лечения миокардиодистрофии
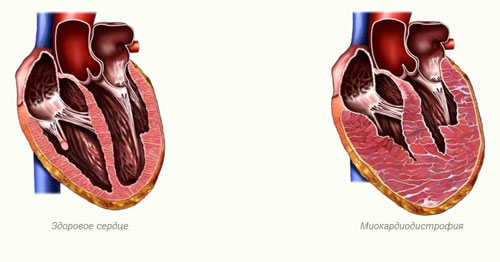
Миокардиодистрофия
Если говорить простыми словами, данное заболевание характеризуется нарушением питания сердечной мышцы, вследствие чего возникает затруднение работы сердечного аппарата. Происходит ослабление сократительной мышцы сердца, соответственно, кровь начинает плохо циркулировать, организм недополучает кислорода и необходимых компонентов, которые в норме должны поступать в кровь.
Миокардиодистрофия – причины
Все сопутствующие причины возникновения заболевания отражаются на работе мышечных клеток сердца:
- гиповитаминоз и характерные авитаминозы;
- неправильное лечебное голодание и различные диеты;
- кахексия и общая дистрофия;
- миопатия и миастения;
- токсические отравления, наркомания и алкоголизм;
- анемия и эндокринные нарушения;
- нарушение общего гормонального фона.
Миокардиодистрофия сердца – клинические проявления
Все симптомы, проявляющиеся во время заболевания, напрямую зависят от причины его возникновения. Грубо говоря, каждая причина имеет свои последствия. Но, не смотря на это, больные, в основном, жалуются на следующие проявления:
- дискомфорт и неприятные ощущения в области сердца, покалывания;
- боль в сердце, немного ноющая или давящая;
- во время физических нагрузок возникает одышка;
- общее недомогание и слабость;
- снижение работоспособности, усталость;
- при постоянных физических нагрузках наблюдается резкая усталость, например, у спортсменов;
- нарушение работы (ритма) сердца;
- для больных характерны отечные ноги. особенно в вечернее время суток.
Миокардиодистрофия – классификация заболевания
Болезнь принято классифицировать следующим образом:
- гипертрофическая миокардиодистрофия;
- диалатационная миокардиодистрофия;
- рестриктивная миокардиодистрофия.
Помимо этого, различают наиболее распространенные формы миокардиодистрофии. Рассмотрим их подробнее.
Дисгормональная миокардиодистрофия
Данный вид заболевания характеризуется нарушением обменных процессов в сердечной мышце. Причинами ее возникновения является гормональные сбои в организме. Чаще всего такая форма болезни возникает у женщин за 45 лет. У мужчин встречается редко, что обусловлено нарушением работы выработки гормона тестостерона. В случае его недостачи и возникает дисгормональная миокардиодистрофия сердца.
Дисметаболическая миокардиодистрофия
Такая форма вызывается серьезными нарушениями баланса углеводного и белкового состава всей употребляемой пищи. То есть, в частности, недостаток необходимых витаминов. Как следствие этого появляется нарушение обмена веществ. Но, не смотря на это, перечисленные причины не являются официальными, поэтому встречаются случаи, когда причины достаточно разные и выделить одну главную не получается. Также часто наблюдается во время заболевания в организме дисбаланс эстрогенов. Это тоже может послужить причиной возникновения дисметаболической миокардиодистрофии.
Вторичная миокардиодистрофия
Так как миокардиодистрофия является вторичным заболеванием сердца, то такой тип болезни говорит сам о себе. Можно сказать, что отличий практически нет. Вот только вероятность возникновения именно вторичной формы велика исключительно у женщин во время климакса или серьезного гормонального нарушения после 45 лет. Признаки и основные симптомы точно такие же, как и при других формах болезни, за исключением того, что вторичная миокардиодистрофия сопровождается аритмией, тупыми болями в грудной клетке и непосредственно в сердце.
Диагностика заболевания
Особенной и специфической диагностики данной проблемы не существует. Это общее обследование, которое, как правило, возникает после определенных жалоб больных. Поэтому, диагностика и дальнейшее лечение назначается сугубо врачом, исходя из результатов предварительного обследования. Проводят ЭКГ и УЗИ сердца.
Диагностические изменения
Нельзя сказать, что дистрофические изменения миокарда на ЭКГ имеют особенные характеристики, которые поспособствовали диагнозу. По этой причине, результат имеет ценность, если он дополнен жалобами пациента, данными осмотра и лабораторных исследований.
Исследования играют в диагностике важную роль. Электрокардиограмма или Эхо-КГ дает возможность отличить диффузные видоизменения от очаговых, что является последствием инфаркта или ревматизма. Диффузная патология отмечается во всех отведениях на ЭКГ, в то время как очаговая в одном из двух. Врач может распознать ритмичные изменения, особенности проводимости, увеличение некоторых отделов в объемах.
Отмечаются нехарактерные отражения ультразвука, по всей ткани миокарда. Также можно обнаружить дилатацию некоторых частей сердца, увеличение массы и объема миокарда и недостаточную двигательную активность. Сюда же относятся дополнительные проявления пониженной сократительной способности.
Тактика лечения
Лечение начинается с учета результатов проведения ЭКГ. В конкретных случаях данного заболевания, имеют место патогенетические механизмы, от особенностей которых зависит дальнейшая терапия.
Лечение подразумевает не только воздействие на главное заболевание. Показаны медикаменты, улучшающие обменные процессы, устраняющие электролитные нарушения. Доктор может прибегнуть к терапии, включающей анаболические стероиды. Также активно используются нестероидные анаболические препараты и витамины группы U, E, B. В некоторых случаях показаны вещества, содержащие кальций, калий или магний. С целью благотворно повлиять на поддержание жизнедеятельности мышцы, применяются сердечные гликозиды, но в минимальных дозах.
Любое заболевание можно предупредить, и обменно дистрофические изменения в миокарде не исключение. В первую очередь необходимо начать именно с определения основного заболевания и его лечения, которое стало причиной подобных изменений
Также важно оградить больного от факторов риска. Основными из них являются:
- недуги острого и хронического течения;
- сбои в графике питания, труда и отдыха.
Даже умеренные дистрофические изменения миокарда могут повлиять на качество жизни, поэтому стоит по мере возможности избегать психоэмоциональных воздействий на организм, нормализовать распорядок дня, а самое главное отказаться от вредных привычек, если таковые имеются. С целью вылечить заболевание, а еще лучше не допустить его, стремитесь придерживаться физического и психологического покоя.
ДРУГИЕ БОЛЕЗНИ СЕРДЦА (I30-I52)
Исключен: ревматический перикардит (острый) (I01.0)
Исключены:
- некоторые текущие осложнения острого инфаркта миокарда (I23.-)
- посткардиотонический синдром (I97.0)
- травма сердца (S26.-)
- болезни, уточненные как ревматические (I09.2)
Исключен:
- острый ревматический эндокардит (I01.1)
- эндокардит БДУ (I38)
Исключены: митральная (клапанная):
- болезнь (I05.9)
- недостаточность (I05.8)
- стеноз (I05.0)
при неустановленной причине, но с упоминанием ее
- болезни аортального клапана (I08.0)
- митральном стенозе или обструкции (I05.0)
поражения, уточненные как врожденные (Q23.2-Q23.9)
поражения, уточненные как ревматические (I05.-)
Исключены:
- гипертрофический субаортальный стеноз (I42.1)
- при неустановленной причине, но с упоминанием о болезни митрального клапана (I08.0)
- поражения, уточненные как врожденные (Q23.0, Q23.1, Q23.4-Q23.9)
- поражения, уточненные как ревматические (I06.-)
Исключенs:
- без уточнения причины (I07.-)
- поражения, уточненные как врожденные (Q22.4, Q22.8, Q22.9)
- уточненные как ревматические (I07.-)
Исключены:
- поражения, уточненные как врожденные (Q22.1, Q22.2, Q22.3)
- нарушения, уточненные как ревматические (I09.8)
Исключены:
- эндокардиальный фиброэластоз (I42.4)
- случаи, уточненные как ревматические (I09.1)
- врожденная недостаточность клапанов аорты БДУ (Q24.8)
- врожденный стеноз аортального клапана БДУ (Q24.8)
Включены: поражение эндокарда при:
- кандидозной инфекции (B37.6 )
- гонококковой инфекции (A54.8 )
- болезни Либмана-Сакса (M32.1 )
- менингококковой инфекции (A39.5 )
- ревматоидном артрите (M05.3 )
- сифилисе (A52.0 )
- туберкулезе (A18.8 )
- брюшном тифе (A01.0 )
Исключены:
- кардиомиопатия, осложняющая: беременность (O99.4)
- послеродовой период (O90.3)
ишемическая кардиомиопатия (I25.5)
Исключены:
- кардиогенный шок (R57.0)
- осложняющая: аборт, внематочную или молярную беременность (O00-O07, O08.8)
- акушерские хирургические вмешательства и процедуры (O75.4)
Исключен:
- осложняющая: аборт, внематочную или молярную беременность (O00-O07, O08.8)
- акушерские хирургические вмешательства и процедуры (O75.4)
тахикардия:
- БДУ (R00.0)
синоаурикулярная БДУ (R00.0)
синусовая БДУ (R00.0)
Исключены:
- брадикардия: БДУ (R00.1)
- синоатриальная (sinoatrial) (R00.1)
- синусовая (sinus) (R00.1)
- вагальная (vagal) (R00.1)
состояния, осложняющие:
- аборт, внематочную или молярную беременность (O00-O07, O08.8)
акушерские хирургические вмешательства и процедуры (O75.4)
нарушение ритма сердца у новорожденного (P29.1)
Исключены:
- состояния, осложняющие: аборт, внематочную или молярную беременность (O00-O07, O08.8)
- акушерские хирургические вмешательства и процедуры (O75.4)
состояния, обусловленные гипертензией (I11.0)
- заболеванием почек (I13.-)
последствия операции на сердце или при наличии сердечного протеза (I97.1)
сердечная недостаточность у новорожденного (P29.0)
Исключены:
- любые состояния, указанные в рубриках I51.4-I51.9, обусловленные гипертензией (I11.-)
- любые состояния, указанные в рубриках I51.4-I51.9, обусловленные гипертензией с заболеванием почек (I13.-)
осложнения, сопровождающие острый инфаркт (I23.-)
уточненные как ревматические (I00-I09)
Исключены: сердечно-сосудистые нарушения БДУ при болезнях, классифицированных в других рубриках (I98*)
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Формы и стадии заболевания
Классификация МКД довольно обширна. В практике врачей постоянно встречается дисметаболическая миокардиодистрофия, связанная с нарушениями обменных процессов. Высокий процент распространённости у МКД физического напряжения и токсических отравлений. Итак, миокардиодистрофия принимает следующие формы:
- Дисгормональная (выше мы писали о сбоях при выработке тестостерона и эстрогена).
- Анемическая (вызывается дефицитом железа и крупными кровопотерями).
- Тонзиллогенная (следствие перенесённой ангины либо хронического тонзиллита).
- Алкогольная (характеризуется понижением пульсового давления, потливостью, суетливостью, дрожью в руках, нехваткой воздуха).
- Физического напряжения (встречается у спортсменов, готовящихся к соревнованиям).
Думать, что токсическая миокардиодистрофия встречается лишь у алкоголиков, неправильно. Да, этот недуг поражает мужчин 20-50 лет, злоупотребляющих спиртосодержащими жидкостями. Но отравиться можно и лекарственными препаратами.
Например, при затяжной терапии иммунодепрессантами (глюкокортикостероидами, цитостатиками), приёме антибиотиков, НПВП и транквилизаторов. Из веществ, встречающихся в промышленности, наиболее опасны мышьяк, хлороформ, угарный газ и фосфор.
Итак, МКД — это вторичное поражение сердца. Кроме перечисленных форм, известен так называемый «смешанный тип». Миокардиодистрофия смешанного генеза зачастую вызывается эндокринными сбоями, спровоцированными В-авитаминозом, голоданием либо ожирением.
Стадии миокардиодистрофии
Патология делится на три ярко выраженных стадии.
Первая из них — стадия компенсации. Клетки, окружающие миокард, начинают разрастаться — это приводит к увеличению объёма сердечной мышцы. Возникают давящие сердечные боли, быстрая утомляемость и одышка.
Вторая стадия — субкомпенсация. Ухудшается питание миокарда, разрастается зона поражения, очаги патологии начинают сливаться. Главные проявления: аритмия, одышка, отёчность ног (отмечается пациентами в вечернее время). Сократительная способность сердца на этой стадии ухудшается, что влечёт за собой маленькие объёмы выталкиваемой крови.
Третья стадия — декомпенсация. Дисфункции сердечной мышцы и патологии в строении сердца становятся угрожающими. Нормальное кровообращение невозможно. Признаки:

- одышка в покое;
- кровеносный застой внутри лёгких;
- бледность кожи;
- отёчность;
- нарушения на кардиограмме;
- рост печени;
- плохая трудоспособность;
- серьёзные сбои в сердечном ритме.
Как протекает МКД у детей
Нейроэндокринная разновидность МКД у детей почти не встречается. Врождённая патология чаще всего вызвана неправильным питанием матери, рахитом, вирусными инфекциями, бактериальными недугами, гипервитаминозом.
Предотвратить развитие миокардиодистрофии могут сбалансированное питание и своевременное обращение к врачам инфекционного отделения. Поначалу болезнь протекает в скрытой форме, но уже в раннем возрасте наблюдается всплеск патологической активности.
Что может спровоцировать развитие МКД у ребёнка? Обычно — чрезмерная физическая нагрузка. Известны случаи отравления лекарственными препаратами. Встречаются дисфункции нервно-вегетативной и эндокринной регуляции
Чтобы своевременно выявить проблему, обратите внимание на астению, одышку и высокую утомляемость
Причины миокардиодистрофии
Основным провоцирующим фактором в отношении развития миокардиодистрофии является любое патологическое или физиологическое состояние, сопровождающееся несоответствием потребностей сердечной мышцы в энергетических ресурсах и возможностями организма продуцировать этот объем энергии. В большинстве ситуаций данная патология является следствием других нозологических форм и носит название «миокардиодистрофия вторичная».
В зависимости от происхождения, миокардиодистрофия разделяется на две большие категории: сформированная на фоне какой-либо патологии сердца или развивающаяся на фоне заболеваний, не сопровождающихся нарушением сердечной деятельности. В качестве кардиальной патологии, на фоне которой может развиться миокардиодистрофия, могут выступать любые сердечно-сосудистые заболевания, кроме воспалительного поражения миокарда.
Наиболее распространенной ситуацией, при которой развивается данный энергетический дисбаланс в миокарде, является продолжительный дефицит витаминов и важнейших нутриентов в организме человека, что имеет место при продолжительном несбалансированной питании, голоде. Кроме того, при избыточной физической активности у профессиональных спортсменов, а также в период беременности миокардиодистрофия развивается не по причине недостаточного поступления питательных веществ в организм, а в результате избыточного их расходования.
Согласно этиопатогенетической классификации данной патологии выделяется целый ряд специфических форм: тонзиллогенная миокардиодистрофия (поражение кардиомиоцитов в результате интоксикационного воздействия при воспалении миндалин), интоксикационная миокардиодистрофия (алкогольная), обусловленная токсическим воздействием на кардиомиоциты. Для развития алкогольной миокардиодистрофии необходимым условием является длительное течение алкоголизма. Кроме того, миокардиодистрофия токсическая может провоцироваться продолжительным воздействием на организм человека токсинов различного рода (бензолы, никотин, анилин), а также лекарственными средствами при их передозировке.
Нейроэндокринная миокардиодистрофия формируется на фоне различных нарушений гормонального статуса пациента, а также при нарушениях нейрогуморальной регуляции. Дистрофическое повреждение миокарда развивается вследствие того, что структуры нервной системы находятся в постоянном возбужденном состоянии, сопровождающимся чрезмерной продукцией и выбросом адреналина в общий кровоток. Вышеперечисленные изменения неизбежно провоцируют увеличение нагрузки на миокард, что заканчивается формированием необратимых дистрофических изменений.
Несмотря на полиэтиологичность данной патологии все этиопатогенетические варианты миокардиодистрофии характеризуются единым патогенетическим механизмом развития, в основе которого положено нарушение энергетического внутриклеточного обмена. Развитие миокардиодистрофии при тяжелой степени анемии объясняется формированием гемического гипоксического поражения, которое неизбежно провоцирует развитие энергетического дефицита в миокарде. Таким образом, любая форма анемического синдрома, как при остром, так и при хроническом течении сопровождается развитием дистрофических изменений в миокарде.
Длительное время миокардиодистрофия сердца сопровождается формированием лишь обратимых изменений в миокардиальном слое, и только в конечной стадии заболевания у пациента отмечается развитие дегенеративных изменений необратимого характера.
В отношении развития миокардиодистрофии в детском возрасте наиболее распространенным этиологическим фактором выступает перенесенный рахит в раннем возрасте, однако дебют клинических проявлений приходится на школьный возраст, когда значительно возрастает физическая и психоэмоциональная нагрузка. В ситуации, когда признаки миокардиодистрофии наблюдаются у новорожденного ребенка, следует обследовать такого пациента на предмет наличия очагов внутриутробной инфекции, а также признаков перинатальной энцефалопатии, так как именно эти патологические состояния становятся благоприятным фоном для развития дистрофических изменений миокарда непосредственно после рождения.
Причины миокардиодистрофии
К миокардиодистрофии могут приводить самые различные внешние и внутренние факторы, нарушающие протекание обмена веществ и энергии в миокарде. Миокардиодистрофия может развиваться под влиянием острых и хронических экзогенных интоксикаций (алкогольной, лекарственной, промышленной и др.), физических агентов (радиации, вибрации, перегревания). Нередко миокардиодистрофия сопровождает течение эндокринных и обменных нарушений (тиреотоксикоза, гипотиреоза, гиперпаратиреоза, сахарного диабета, ожирения, авитаминоза, синдрома Кушинга, патологического климакса), системных заболеваний (коллагенозов, нейромышечной дистрофии), инфекций (хронического тонзиллита и др.), болезней пищеварительной системы (цирроза печени, панкреатита, синдрома мальабсорбции).
Причинами миокардиодистрофии у новорожденных и детей раннего возраста могут быть перинатальная энцефалопатия, внутриутробные инфекции, синдром дезадаптации сердечно-сосудистой системы на фоне гипоксии.У спортсменов миокардиодистрофия может возникать в результате чрезмерного физического перенапряжения (патологическое спортивное сердце).
Различные неблагоприятные факторы вызывают расстройство электролитного, белкового, энергетического обмена в кардиомиоцитах, накопление патологических метаболитов. Изменения биохимических процессов в миокарде приводят к нарушению сократительной функции мышечных волокон, различным нарушениям ритма и проводимости, сердечной недостаточности. При устранении этиологического фактора трофические процессы в миоцитах могут полностью восстанавливаться. Однако при длительном неблагоприятном воздействии происходит гибель части кардиомиоцитов и их замещение соединительной тканью – формируется кардиосклероз.
Диагностика
Выявлением заболевания занимаются врачи-терапевты, кардиологи, эндокринологи, гастроэнтерологи, ревматологи.
Клиническая диагностика
Из клинических методов исследования применяется перкуссия (простукивание отдельных участков тела), при которой возможно обнаружение сдвига границ сердца влево, но на начальных стадиях миокардиодистрофии никаких изменений не выявляется. При аускультации (выслушивании при помощи фонендоскопа) возможны следующие находки:
- ослабление I тона;
- нерегулярный пульс;
- систолический шум на верхушке;
- приглушение тонов сердца;
- экстрасистолии — один из видов нарушений ритма, ощущаемый пациентами как приступы кратковременной остановки сердца.
Инструментальные методы
Из инструментальных видов исследования в настоящее время возможно применение:
- обзорной рентгенографии органов грудной клетки. Изменения будут проявляться на последних стадиях миокардиодистрофии. Характерны: увеличение тени сердца, расширение его полостей, застойные явления в нижних отделах лёгких;
- электрокардиографии (ЭКГ). Возможны следующие изменения: снижение вольтажа всех зубцов (особенно комплекса QRS) из-за снижения сократительной функции сердечной мышцы; при плохом сокращении желудочков уплощение зубца Т; различные нарушения ритма — синусовая брадикардия или тахикардия (снижение или увеличение частоты сердечных сокращений), экстрасистолы и неполные блокады ножек пучка Гиса — наиболее часто диагностируемые виды аритмий. В некоторых случаях для дифференциальной диагностики проводят фармакологические пробы с калием хлоридом (при подозрении на дефицит калия) и Обзиданом, Анаприлином (при избыточном влиянии на сердце катехоламинов — адреналина и норадреналина);
- ультразвукового исследования сердца. Позволяет определить: нарушение сократительной способности сердечной мышцы; отёк миокарда при гипотиреозе; утолщение стенок желудочков симметричного характера; расширение полостей сердца; нарушение систолической и диастолической функции желудочков; снижение фракции выброса ниже 40% (свидетельствует о том, что в аорту — главный артериальный сосуд, поступает недостаточный объём крови); чрезмерное утолщение межжелудочковой перегородки;
- доплер-эхокардиографии. С её помощью можно выявить: снижение давления в сосудах и камерах сердца; при тиреотоксикозе — увеличение объёма и скорости циркулирующей крови; при нарушении работы клапанных структур — регургитация крови (обратный ток) из желудочков в предсердия; различные пороки сердца — митральную, аортальную или трикуспидальную недостаточность или стеноз (сужение отверстия);
- сцинтиграфии. Суть метода: в организм вводят меченый изотоп таллия, который распределяется только в пределах здоровых тканей сердечной мышцы. Производят специальный снимок, на котором в клетках миокарда подсвечивается таллий. С помощью сцинтиграфии можно определить: дисфункцию желудочков в систолу и диастолу, дефект их кровенаполнения, расширение полостей сердца, жизнеспособные участки миокарда;
- магнитно-резонансной томографии. Высокоточный метод диагностики, позволяющий определить даже малейшие изменения сердца и его мышечной оболочки. Применяется редко ввиду дороговизны исследования;
- коронарографии и нагрузочных проб (велоэргометрии). Проводят с целью дифференциальной диагностики миокардиодистрофии от ишемической болезни сердца.
Из дополнительных методов исследования в части случаев важно проведение биохимических методов исследования. Среди них:
- определение уровня гормонов щитовидной железы, адреналина и норадреналина, глюкозы крови, гликозилированного гемоглобина (позволяет оценить уровень сахара за предыдущие 3 месяца), аланинаминотрансферазы, аспартатаминотрансферазы и билирубина (для оценки состояния печени), калия, кальция, натрия, хлора, железа, магния, витаминов, липидов — липопротеидов низкой и высокой плотности, триглицеридов, общего холестерина.
- Если при проведении стандартных методов исследования установить диагноз и причину развития миокардиодистрофии не удаётся, возможно проведение биопсии миокарда, заключающейся во взятии нескольких кусочков сердечной мышцы с дальнейшим изучением её микроскопическим способом.
Дисгормональная дистрофия
В медицине широко применяется такой термин, как этиология, что в общем смысле обозначает причины и условия возникновения болезни. Так вот, еще в 1960 году академик Г.Ф. Ланг предложил по этому этиологическому признаку классифицировать миокардиодистрофию. Определение того или иного вида заболевания существует и сейчас.
Это интересно: Фибраты: список препаратов, механизм действия, показания, применение
Заболевание класса «дигормональное» может быть вторичным явлением гормональных или же нарушений функций щитовидной железы.
1. Связанная с нарушениями в выработке гормонов, дисгормональная миокардиодистрофия чаще всего встречается у женщин 45-50-летнего возраста или у мужчин 50-55 лет. Заболевание, диагностированное у мужчин, связано со сбоями в выработке тестостеронов. У женщин причиной служит нарушение эстрогенной функции яичников, возникающее в период климакса, реже фактором выступает предменструальный синдром, расстройство цикла при гинекологических отклонениях.

Именно гормоны эстрогены влияют на белковый и электролитный обменный процесс в организме и непосредственно в миокарде: благодаря их воздействию увеличивается количество железа, меди, глюкозы и фосфора в крови и в мышцах. Эстрогены способствуют накоплению необходимой мышечной ткани энергии, стимулируют синтез жирных кислот. Сбоями в обмене веществ характеризуется и миокардиодистрофия метаболическая, о которой речь пойдет дальше.
Поскольку у женщин при нарушениях во время климакса миокардиодистрофия может развиваться достаточно быстро, то считаю, что даже при отсутствии ярко выраженных признаков заболевания женщинам в подобный период необходимы обследования в целях профилактики. Лучше предупредить болезнь, чем запустить.
2. Гормональные нарушения щитовидной железы выражаются в повышении (тиреотоксикоз) либо же снижении (гипотиреоз) ее функций. Гипер- или гипофункция приводят к дистрофическим процессам при обмене веществ в миокарде.
Лечение миокардиодистрофии дисгормонального типа направляется, в первую очередь, на нормализацию функций щитовидной железы и поддержание баланса в организме. Такие лекарственные средства, как панангин, хлорид калия должны назначаться только врачом и для быстрейшего достижения эффекта – внутривенно. Если заболевание имеет начальную стадию, то лекарственные средства прописываются для перорального (путем проглатывания) применения. В итоге должны аннулироваться такие явления, как:
- Колющие боли в сердце, отдающие в левую руку, нарушения ритма сердца (тахикардия, аритмия), частая жажда, повышенная нервозность, раздражительность, нарушение сна, головокружение, резкая потеря веса из-за усиленного обмена веществ при тиреотоксикозе;
- Ноющие иррадиирующие в левую руку боли сердца, глухие тоны сердца, отеки, частое чувство зябкости, понижение давления из-за более медленного протекания обменного процесса при гипотиреозе.
В силу того, что миокардиодистрофия первые года существования в организме может проходить бессимптомно, любые болевые ощущения в грудной клетке в области сердца, которые вызывают спазмы или ноющие боли в левой руке, требуют немедленного обращения к специалистам, поскольку свидетельствуют уже не о начальной стадии болезни. Симптомы говорят о нарушениях ритма сердца и нервной системы и сами по себе не пройдут.
При лечении любой формы дистрофии миокарда после того, как будет установлен диагноз, ударение делается на устранение первопричины возникновения заболевания, на стимуляцию обменных процессов в сердечной мышце, что достигается с помощью применения оротата калия, рибоксина, анаболических стероидов, витамина В. Если имеются четкие проявления сердечной недостаточности, то назначаются сердечные гликозиды. Комплексное лечение в итоге должно привести к стабилизации ритма сердца больного, который в состоянии покоя приравнивается к 70 ударам в минуту, не более.