Как развивается и лечится двусторонняя очаговая пневмония
Содержание:
- Профилактические нормы
- Заразна ли бронхиальная пневмония?
- Симптоматика
- Первая помощь
- Симптомы и диагностика очаговой формы
- Этиология
- Лечение пневмонии
- Анализы и диагностика
- Лечение бронхопневмонии народными средствами
- Мелкоочаговая пневмония
- Симптомы болезни
- Диагностика
- Патогенез
- Причины очаговой пневмонии
- Типы бронхопневмониии
- Острая форма
- Лечение пневмонии
- Стадии и формы пневмонии очаговой
Профилактические нормы

В рамках профилактики рекомендуется вовремя пролечивать любые формы ОРВИ и ОРЗ. При этом заниматься самолечением, особенно при рецидивирующих формах патологии, нежелательно. Необходимо обращаться за консультацией к специалисту – это может быть терапевт или пульмонолог.
Требуется корректировка рациона, а именно внедрение в него большого количества витаминов, минеральных комплексов и других элементов, которые позволяют укрепить легочную область. Рекомендуется отказаться от жирной и любой другой пищи, которая даже теоретически может осложнить ее функционирование. Следует употреблять как можно больше фруктов и овощей, а также нежирного мяса, рыбу.
Обязательными будут ежедневные пешие прогулки, не отягощающая зарядка в течение 15 в утреннее время. Также следует проветривать помещение, в котором живет больной. Помимо этого, не меньшую роль играет соблюдение норм личной гигиены.
Весь этот комплекс мер, в котором основную роль все-таки играет использование антибиотиков и других лекарственных средств, позволит человеку не допустить осложнений и как можно быстрее выйти из представленного состояния
Особенное внимание следует обращать на возраст пациента, имелись ли осложнения и другие нюансы его здоровья
Заразна ли бронхиальная пневмония?
Воспаление лёгких обычно происходит при контакте с опасным микроорганизмом. Согласно статистической информации, тяжёлые формы возникают в условиях стационара.
При определённых условиях болезнетворная микрофлора, попав в организм, может запустить аномальный процесс в лёгких. Но такого может и не произойти (если иммунитет крепкий).
Бронхопневмония у взрослых возникает не сразу после заражения. Микроорганизмам требуется «освоиться» в организме и только потом они начинают размножаться. Такой период называется инкубационным. В это время человек уже представляет опасность для окружающих. Инкубационный период может продолжаться от нескольких дней до нескольких недель, и никакой симптоматики обычно не возникает.
Для окружающих очень опасна пневмония, спровоцированная атипичными возбудителями — легионеллы, хламидии, микоплазмы. Также опасность представляют вирусы. Риски существенно возрастают при близких контактах, включая поцелуи.
Симптоматика
Основные симптомы наблюдаются в острую фазу, которая длится, в среднем, около 2 недель.
Признаки очаговой пневмонии недостаточно специфичны. Можно запросто спутать заболевание с бронхитом, или иными формами воспаления легких.
Необходимо провести тщательную диагностику, дабы поставить и верифицировать диагноз.
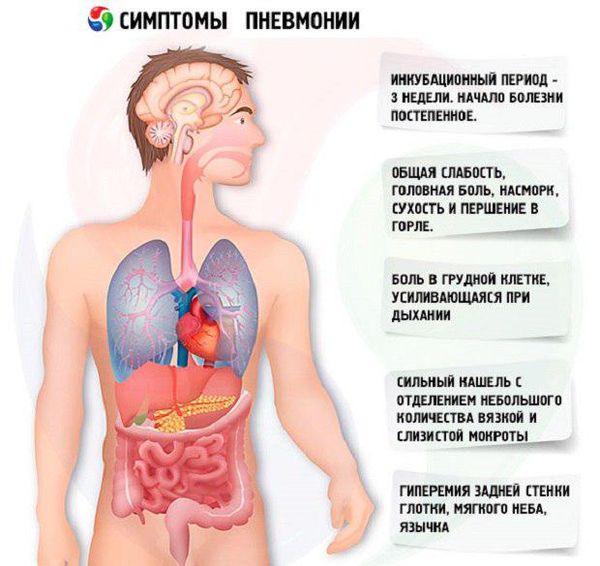
Несмотря на все сказанное, знать проявления пневмонии необходимо, чтобы вовремя среагировать и обратиться к специалисту. Проявления включают в себя:
Повышение температуры тела.
Наблюдается в 30-50% клинических ситуаций. Главное отличие очаговой пневмонии от крупозного «собрата» — непостоянство температуры тела или отсутствие гипертермии. Примерно в половине случаев и даже больше гипертермия отсутствует, либо имеет крайне нестабильный характер. Отсутствует как таковой период мнимого благополучия.
Кашель с мокротой.
Наблюдается также далеко не всегда. Как правило, кашель начинается с вечера и продолжается приступами, в течение ночи. Особенно сильный рефлекс наблюдается в утреннее время. Мокроты мало, она светлая. Крайне редко пациенты отмечают гнойные вкрапления в структуре экссудата.
Боли за грудиной.
Наблюдаются при вдохе и выдохе. Как правило, боль усиливается при перемене положения тела, прикосновениях к спине.
Нарушения дыхания.
Обычно по обструктивному типу. Пациент может нормально вдохнуть, но не способен качественно выдохнуть. В тяжелых случаях, особенно если имеет место крупноочаговое поражение, наблюдается дыхательная недостаточность I-III степеней. Отмечается одышка (повышение количества дыхательных движений в сутки), удушье.
В отличие от крупозной пневмонии, очаги не дают существенных хрипов или свистов в легких, что осложняет диагностику. Более того, возможно полное отсутствие типичной клинической картины.
Таким образом, симптомы очаговой пневмонии многообразны, но не всегда в достаточной мере явны. Требуется объективное исследование нижних дыхательных путей.
Первая помощь
Определённые меры по улучшению самочувствия и сохранению сил в первые часы заболевания пациент может предпринять сам. После вызова участкового врача на дом необходимо:
- измерить температуру тела;
- выпить травяной чай с добавлением лимона;
- лечь в постель.
Чем могут помочь домочадцы:
- облегчение проблем с дыханием;
- уменьшение негативного влияния интоксикации;
- контроль кровяного давления и сердечной деятельности.
Что нужно сделать в первую очередь:
- уложить пациента в постель и приподнять головной конец постели, создавая оптимальные условия для облегчённого дыхания;
- проветрить комнаты, сделать влажную уборку;
- наложить прохладные влажные компрессы на лоб, обтирать руки и ноги салфеткой, предварительно смоченной в прохладной воде;
- по необходимости увлажнять воздух в комнате (в острый период заболевания показатель влажности в помещении может достигать 50-60%).
Симптомы и диагностика очаговой формы
Начало обычно не острое, в течение нескольких дней преобладают проявления вирусной инфекции: постепенное повышение температуры до фебрильных цифр, насморк, кашель сухой или с отделением мокроты слизистого характера, слабость.
Нарастание симптомов интоксикации на фоне проводимой терапии, появление одышкаи, тахикардии, новые температурные пики, ознобы позволяют заподозрить развитие пневмонии.
Характер мокроты меняется на слизисто-гнойный, усиливается слабость, появляется боль при дыхании и кашле в груди, что свидетельствует о присоединении плеврита.
После сбора анамнеза возникает первое подозрение на наличие воспаления в легких. Врач при физикальном осмотре выявляет характерные признаки:
- Бледность кожных покровов;
- Приглушение перкуторного звука над очагом заболевания;
- Ослабленное дыхание и отчетливые влажные мелкопузырчатые хрипы при аускультации;
- Иногда шум трения плевры.
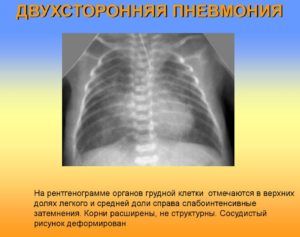
Большую информативность имеют такие исследования, как рентген грудной клетки и компьютерная томография. В типичных случаях определяют очаговые затемнения на фоне инфильтрации как перибронхиальной, так и периваскулярной.
В анализах крови наблюдается лейкоцитоз, повышение СОЭ, диспротеинемия, увеличение содержания С-реактивного белка.
Микробиологические исследования мокроты, смывов и крови проводятся для точного определения этиологии возбудителя, определения чувствительности лекарственных препаратов и исключения септицемии при тяжелом течении.
В зависимости от локализации очагов поражения выделяют правостороннюю, левостороннюю, двустороннюю и очагово-сливную пневмонии.
Правосторонняя локализация
Встречается более часто из-за анатомических особенностей строения бронхиального дерева. Правый главный бронх обычно более широкий и короткий, что способствует быстрому переходу инфекции на бронхи меньшего размера и в дальнейшем на легочную ткань.
Характерно наличие полиморфизма морфологических изменений в легких. Это связано с постепенным переходом инфекции на альвеолы и выявление разных стадий воспалительного процесса на ограниченном участке. Что и объясняет постепенное волнообразное развитие клинических проявлений.
Правосторонняя очаговая пневмония часто может протекать со стертой и абортивной симптоматикой, что затрудняет ее диагностику. Неосложненные формы хорошо поддаются специфической терапии. Разрешается лечить пациентов в домашних условиях с активным применением народных средств.
Левостороннее воспаление
Симптомокомплекс левосторонней пневмонии при отсутствии массивного поражения соответствует обычным проявлениям бронхопневмонии с умеренной интоксикацией.
При физикальном обследовании помимо данных перкуторных и аускультативных может наблюдаться отставание левой половины грудной клетки во время акта дыхания.
Из-за анатомического расположения имеются свои особенности инструментальной диагностики. На обычных рентгенограммах выявление мелких левосторонних очагов в задних и нижних сегментах затруднительно, особенно при некорректной методике исследования. Поэтому для оценки небольших затемнений и выявления плеврита рекомендуется проведение компьютерной томографии.
Двустороннее поражение
Поражение обоих легких может наблюдаться после длительного интубационного наркоза или искусственной вентиляции легких. Воспалительный процесс чаще вовлекает дольки, реже сегменты.
Поражение двух легких характеризуются более выраженными симптомами интоксикации, ознобом, сильными болями в грудной клетке с обеих сторон. Выявление на рентгене двустороннего процесса является показанием для госпитализации и проведения стационарного лечения.
Очагово-сливная пневмония
При очагово-сливной форме патологические изменения захватывают несколько сегментов или даже долю легкого. Отмечается резкое отставание во время дыхания на стороне поражения. Увеличиваются признаки дыхательной недостаточности в виде одышкаи и цианоза.
На снимках отдельные воспалительные очаги чередуются с эмфизематозно измененными участками, микроабсцессами. Это наиболее тяжелый вид течения, по клинической симптоматике больше напоминает крупозную пневмонию. Требуется проведение интенсивных лечебных мероприятий, лучше в условиях стационара.
Этиология
Различают две формы очаговой пневмонии:
- аспирационная, когда болезнь развивается в результате травмы в дыхательных путях за счёт попадания постороннего предмета, ожога, токсического воздействия;
- застойная очаговая наблюдается у тяжело больных людей, когда они практически «прикованы» к кровати при травмах позвоночника, инсультах, патологиях сердца.
К особенностям развития очаговой формы можно отнести следующие факторы:
- воспаление развивается очень медленно, поскольку поражена небольшая площадь органа;
- поражённый участок ткани отличается небольшими размерами;
- выделяется экссудат слизисто-гнойного характера;
- воздух с трудом попадает в бронхи, так как нарушается их проходимость;
- болезнь протекает плавно, нет чёткого разделения на стадии;
- стенки лёгкого становятся легко проницаемыми.
Если болезнь запущена, то в дальнейшем воспалительный процесс будет продолжать своё развитие в слизистой бронхов, что приведёт к массовому поражению тканей.
Лечение пневмонии
Лечение больных с тяжелой формой пневмонии, а также при наличии осложнений осуществляется в условиях стационара — в пульмонологическом отделении.
Неосложненные формы заболевания не требуют госпитализации. Лечение пневмонии легкой и средней степени тяжести проводится амбулаторно врачами общей практики, терапевтами, педиатрами, семейными врачами.
Лечение пневмонии в домашних условиях возможно при соблюдении всех врачебных рекомендаций. Больным показан постельный режим, обильное питье, полноценное, сбалансированное питание, содержащее достаточное количество белков, углеводов и витаминов.
Традиционное лечение
Этиотропное лечение — антибактериальное:
- Макролиды – «Азитромицин», «Сумамед»,
- Пенициллины – «Амоксиклав», «Флемоксин»,
- Цефалоспорины – «Супракс», «Цефатаксим»,
- Фторхинолоны – «Ципрофлоксацин», «Офлоксацин»,
- Карбапенемы – «Имипенем»,
- Аминогликозиды – «Стрептомицин», «Гентамицин».
Выбор препарата определяется результатом микробиологического анализа мокроты и определения чувствительности выделенного микроорганизма к антибактериальным средствам. Длительность приема антибиотиков составляет — 7-10 дней.
Если возбудитель пневмонии остается неизвестным, то назначают комбинацию из 2 антибактериальных препаратов, один из которых можно заменить.
Противовирусное лечение необходимо начинать как можно раньше, желательно в первые 48 часов. Для этого используют «Рибавирин», «Римантадин», «Ингавирин», «Ацикловир». Эти препараты уменьшают продолжительность заболевания и тяжесть симптомов. Они показаны для предотвращения нежелательных исходов вирусной пневмонии.
Симптоматическое лечение направлено на устранение основных клинических проявлений болезни и улучшение состояния больного.
- Отхаркивающие и муколитические средства назначают больным, которых мучает кашель с трудноотделяемой мокротой – «АЦЦ», «Амброксол», «Бромгексин».
- Бронходилататоры назначают больным при развитии одышки – «Эуфиллин», «Беродуал», «Сальбутамол». Эти препараты лучше принимать ингаляционно через небулайзер.
- Дезинтоксикационная терапия заключается в капельном введении раствора глюкозы и солевых растворов — физиологического, «Дисоль», раствора Рингера.
- Антигистаминные средства – «Цетрин», «Диазолин», «Лоратодин».
- Иммуномодуляторы – «Полиоксидоний», «Пирогенал», «Бронхомунал».
- Жаропонижающие препараты – «Ибуклин», «Нурофен».
- Поливитамины – «Центрум», «Витрум».
Физиотерапия
После стабилизации общего состояния больного и устранения симптомов острого периода переходят к физиотерапевтическим процедурам.
Больным назначают:
- Электрофорез с антибиотиками, бронхолитиками,
- УВЧ-терапию,
- Массаж и вибротерапию,
- Ингаляции с кортикостероидами,
- Инфракрасную лазеротерапию,
- Ультразвуковую терапию,
- Оксигенотерапию,
- Магнитотерапию,
- ЛФК.
Нетрадиционная терапия
Средства народной медицины могут только дополнять традиционное лечение воспаления легких, но не заменять его полностью.
- Мед, прополис и другие продукты пчеловодства эффективно укрепляют весь организм, особенно иммунную систему. Ежедневно рекомендуют съедать по 2 ложки меда, запивая горячей водой.
- Чеснок и лук обладают аналогичным действием.
- В течение дня необходимо употреблять ромашковый чай, настои и отвары лекарственных трав — мать-и-мачехи, шиповника, бузины, липы и малины. Они обладают потогонным, дезинтоксикационным, жаропонижающим, бактерицидным и восстанавливающим действием.
- Ингаляции с хреном устраняют катаральный синдром при пневмонии. Корень хрена измельчают и дают больному подышать над ним. Можно приготовить спиртовую настойку из хрена, над которой также следует дышать.
- Компресс на грудь из горячего картофеля помогает избавиться от кашля. Его ставят на 2 часа или до полного остывания картофеля.
Анализы и диагностика
При подозрении на бронхопневмонию следуют провести следующие диагностические мероприятия:
- общий анализ крови (выявляется повышение показателя СОЭ, сдвиг лейкоформулы влево, лейкоцитоз);
- биохимический анализ крови (повышены маркеры острого воспалительного процесса);
- исследование мокроты;
- проведение аускультации (выслушиваются влажные мелкопузырчатые хрипы, жесткое дыхание, редко — крепитация);
- R-графия органов грудной клетки (регистрируется усиление лёгочного рисунка, выявляются нечёткие неоднородные инфильтративные тени);
- компьютерная томография (проводится при выраженной бронхиальной обструкции, при поражении прикорневой области, для дифференциальной диагностики с новообразованиями в лёгких и туберкулёзом).
В некоторых случаях проводится полипозиционная рентгеноскопия. При неосложнённой бронхопневмонии контрольное рентгенологическое исследование проводится не раньше, чем через 2-3 недели.
Лечение бронхопневмонии народными средствами
Народные методы лечения могут стать неотъемлемым помощником в борьбе с заболеванием бронхо-лёгочной системы. Перед их применением обязательно проконсультируйтесь с вашим лечащим врачом. Некоторые народные методы могут показаться неэффективными на определённом этапе лечения либо не подходить из-за индивидуальных особенностей пациента.
Лечение бронхопневмонии в домашних условиях:
- Мёд и берёзовые почки. Устранить основные симптомы заболевания помогает средство, приготовленное из отвара почек берёзы с добавлением пчелиного мёда. Полученный раствор нужно принимать за 30 минут до отхождения ко сну по 1 десертной ложке.
- Дёготь. Залейте дёготь 3 литрами кипятка и настаивайте в течение недели. Полученное средство нужно давать пациенту за 30 минут до сна ежедневно.
- Подорожник. Из листьев подорожника можно делать компрессы. Подсушенный свежее сорванный лист подорожника нужно прикладывать к груди пациента и тщательно укутывать его тёплым одеялом.
Если соблюдать все рекомендации врача и дополнительно использовать народные методы лечения, то бронхопневмония пройдёт без последствий и осложнений. После завершения курса терапии необходимо пройти контрольную рентгенографию. Не забывайте, что народные методы могут выступать только как дополнение к основному, назначенному врачом, лечению.
Мелкоочаговая пневмония
Инфекционное воспаление начинается в легких из-за проникновения патогенных микроорганизмов через бронхи. Обычно этой пневмонии предшествует бронхит. Процесс воспаления кроме бронхов начинает воздействовать на близлежащие участки ткани легкого. Так появляются мелкие очаги воспалительного процесса, которые потом могут сливаться все вместе. Пневмония мелкоочаговая подразделяется на токсическую и локализованную, токсико-септическую.
Право и левостороннее поражение
Правое легкое подвержено очаговой пневмонии больше левого. Так происходит по причине анатомических особенностей строения системы дыхания. Частое скопление вирусов и бактерий именно в правом бронхе объясняется его наклонным расположением. Он инфицируется из-за ухудшения функций иммунитета, а на снимке рентгена воспаление выглядит, как маленькие затененные очаги.
К симптомам правосторонней очаговой пневмонии относятся:
- боль в грудной клетке, которая значительно усиливается во время глубокого вдоха;
- кашель с отхождением густой мокроты, в которой могут находиться прожилки крови;
- озноб и сильная лихорадка;
- интенсивное потоотделение.
Перечисленный комплекс симптомов развивается в случае классической очаговой пневмонии. Очаги воспаления и их инфильтрация развивается постепенно, сначала в бронхиолах, потом в альвеолах.
О развитии левосторонней очаговой пневмонии свидетельствует умеренная интоксикация со сглаженными проявлениями на фоне формирования небольших очагов воспалений. К симптомам состояния относятся:
- интенсивный непродуктивный кашель;
- отхождение мокроты с прожилками крови;
- периодически возникающая лихорадка;
- боль с левой стороны;
- постоянная смена улучшений ухудшениями и наоборот.
Симптомы болезни
Клинические проявления будут несколько отличаться в зависимости от места локализации патологического очага.
Например, для двухсторонней очаговой пневмонии характерными будут:
- резкое повышение температуры, от которой очень сложно избавиться, даже при помощи жаропонижающих средств;
- сильные головные боли;
- интенсивная болезненность и жжение в груди. Такие неприятные симптомы склонны к обострению при вдохе;
- повышенное потоотделение;
- одышка и сухой кашель, к которому по мере прогрессирования болезни присоединяется мокрота. В таких случаях говорят про развитие гнойной пневмонии;
- бледность или синюшность кожи;
- появление высыпаний.
Правосторонняя нижнедолевая пневмония имеет следующие симптомы:
- дискомфорт и боли с локализаций в правой стороне грудной клетки;
- кашель с выделением мокроты, в которой могут присутствовать прожилки гноя или крови;
- озноб и лихорадка;
- выделение пота по ночам.
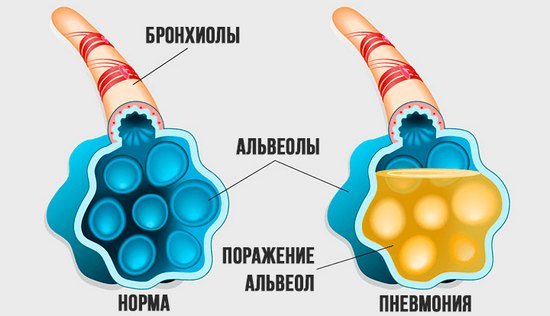 Изменения при пневмонии
Изменения при пневмонии
Симптоматика левосторонней очаговой пневмонии представлена:
- субфебрильной температурой;
- тяжестью и болями в правом боку;
- сильным кашлем – может быть сухим или с выделением мокроты;
- ознобом и общей слабостью;
- одышкой и потливостью.
Любые виды пневмонии могут дополняться следующими клиническими проявлениями:
- понижение работоспособности;
- слабость и разбитость;
- появление хрипов при дыхании;
- мышечные и суставные боли;
- понижение или полное отсутствие аппетита;
- нарушение ЧСС;
- спутанность сознания;
- патологический румянец кожи лица;
- нездоровый блеск в глазах;
- боли в области живота;
- нарушение процесса опорожнения кишечника, что зачастую выражается в диарее;
- приступы тошноты и рвоты.
Последняя категория симптомов наиболее характерна для внебольничной очаговой пневмонии.
Все вышеуказанные признаки можно относить как к взрослым, так и к детям, только стоит учитывать, что у последних болезнь развивается быстрее и протекает тяжелее.
Диагностика
Для постановки диагноза типичной пневмонии используют инструментальные и лабораторные методы диагностики.
Сначала врач собирает анамнез. В карточке фиксирует данные о недавних простудных заболеваниях, хронических недугах и симптоматике. Затем доктор назначает ряд анализов и инструментальные методы диагностики.
Диагностика включает:
- выслушивание легких — при аускультации слышны мелкопузырчатые влажные хрипы. Если у пациента воспаление лёгких прослушивается инспираторная крепитация;
- перкуссия — это простукивание, проводится для выявления физических свойств органа или его части. В норме перкуторный тон над всей поверхностью легких ясный. При начальной стадии воспаления легочной ткани перкуторный звук притупленный с тимпаническим оттенком. Тупой звук прослушивается при опеченении крупозной формы, гнойном абсцессе;
- рентгенография — признаками крупозной пневмонии являются: на снимке видны физиологические поражение куполов диафрагмы. Очаговая форма заболевание на снимке — это небольшие инфильтраты, присутствие теней на снимке, наличие плеврита. При типичной пневмонии на снимке можно наблюдать полную потерю прозрачности легочной ткани, затемнение одной или нескольких долей, ограниченное затемнение;
- биохимический анализ крови — покажет нарушение метаболических процессов. По данному анализу оценивают активность воспалительного процесса. Наблюдается изменения в соотношении белковых фракций;
- мокрота и смыв из бронхов — хотя исследование мокроты бесполезно, обычно возбудители не могут быть обнаружены, но смыв из бронхов позволяет выявить микробы под микроскопом. Главное, чтобы слюна не попала в материал;
- КТ или УЗИ — назначаются, если улучшение не наступает даже после проведения серьезного лечения. УЗИ и компьютерная томография помогает выявить проблемы со стороны сердца, возникшие в качестве осложнений;
- плевральная пункция — без согласия пациента не проводится. Получают его в письменном виде. Если пациент находится в бессознательном состоянии, дать согласие могут ближайшие родственники. Для проведения плевральной пункции больному делают глубокую анестезию. Иглу вводят выше 2 ребра;
- спирография — метод исследования функции внешнего дыхания, включающий в себя измерение объёмных и скоростных показателей дыхания. Подготовка не требуется, но врач обязан проинструктировать пациента и рассказать порядок выполнения процедуры.
Помните, что возможна и бессимптомная форма пневмонии. Поэтому проводится дифференциальная диагностика для исключения других заболеваний.
Патогенез
Верхние дыхательные пути в наибольшей степени подвержены воздействию патогенных биологических агентов, способных вызвать ряд патологий у человека.
Факторы защиты верхних дыхательных путей:
- IgA слюны,
- Протеолитические ферменты,
- Лизоцим,
- Ингибиторы роста, продуцируемые нормальной флорой,
- Фибронектин, покрывающий слизистую и ингибирующий адгезию.
- Кашлевой рефлекс,
- Мукоцилиарный клиренс,
- Функционирование реснитчатого эпителия,
- Особая структура дыхательных путей,
- Сурфактант легких,
- Иммуноглобулины A и G,
- Макрофагальное звено фагоцитоза,
- Т-клеточный иммунитет.
Эти специфические и неспецифические факторы препятствуют развитию инфекционной патологии.
Существует ряд состояний, при которых нарушаются защитные механизмы, состав нормальной микрофлоры органов дыхания изменяется, уменьшается активность сапрофитных микроорганизмов.
К таким состояниям относятся:
- Нерациональное питание,
- Системные патологии,
- Длительная госпитализация,
- Пребывание в доме престарелых,
- Нерациональная или продолжительная антибиотикотерапия,
- Курение,
- Назогастральная или эндотрахеальная интубация,
- Истощение,
- Нервное перенапряжение.
Инфицирование при пневмонии происходит гематогенным, лимфогенным и бронхогенным путями.
Бронхогенный путь распространения инфекции является основным. Крупные частицы с диаметром более 10 мкм сразу оседают на слизистой носа и верхних дыхательных путей. Частицы с диаметром до 5 мкм находятся в воздухе длительно время, а затем попадают в организм человека. Этот мелкодисперсный аэрозоль легко и быстро преодолевает защиту организма хозяина. Мелкие частицы оседают на слизистой бронхиол и альвеол, вызывая развитие заболевания. Ингаляционно проникают следующие возбудители пневмонии: микобактерия туберкулеза, вирус гриппа, легионеллы и многие другие.
Гематогенным путем инфекция проникает из внелегочных очагов. Так, золотистый стафилококк с током крови проникает в легочную ткань при бактериальном эндокардите, плеврите, бронхите.
Микробы проникают в альвеолы легких через защитный бронхопульмональный барьер при снижении общей резистентности организма. Развивается инфекционное воспаление. Экссудат, образовавшийся в альвеолах, нарушает процессы газообмена в легких, что приводит к гипоксии, развитию дыхательной и сердечной недостаточности.
Причины очаговой пневмонии
Наиболее частым возбудителем очаговой пневмонии являются менее вирулентные, чем в случае крупозной пневмонии, штаммы пневмококка. Часто возникновению очаговой пневмонии предшествует вирусная инфекция, поэтому ее этиология может быть признана вирусно-бактериальной.
Возбудитель пневмонии определяет ряд особенностей течения заболевания. Так, стафилококковая пневмония при полисегментарном распространении по выраженности интоксикации близка к крупозной. Стафилококковая пневмония имеет наклонность к абсцедированию. Объективные признаки пневмонии при этом варианте течения более скудны, чем при других формах заболевания. У большинства больных имеется упорное жесткое дыхание над очагом пневмонии, в то же время усиление голосового дыхания и укорочение перкуторного тона определяются далеко не всегда.
Типы бронхопневмониии
Медики классифицируют бронхопневмонию на 6 типов в зависимости от причины ее возникновения:
- Инфекционная (после гриппа, сыпного тифа);
- Гипостатическая (развивается при нарушении вентиляции легких);
- Аспирационная (возникает после попадания инородного вещества в легкие: речная вода, рвотные массы);
- Ателектатическая (появляется как одно из осложнений другого тяжелого заболевания: опухоль, порок сердца);
- Травматическая (возникшая после механической травмы легкого)
- Послеоперационная пневмония очаговая.
Также очаговая пневмония дифференцируется по локализации:
- Правосторонняя пневмония – классический вариант из-за специфической анатомии человеческих бронхов. Правый бронх шире и короче, из-за этого болезнетворные микробы быстро проникают в ткань легких. Протекает эта форма пневмонии часто со смазанными и неясными симптомами. При прослушивании грудной клетки слышны и сухие хрипы и «бульканье». Народные средства хороши в лечении очаговой правосторонней пневмонии, протекающей без осложнений;
- Левосторонняя пневмония имеет классическую симптоматику. При внешних наблюдениях на вдохе левая часть грудины может отставать от правой. Диагностирование воспалительных очагов в задней и нижней долях левого легкого на снимках рентгена затруднено, поэтому требуется дополнительно проведение КТ;
- Двусторонняя пневмония диагностируется обычно как осложнение после длительного наркоза или проведения искусственной вентиляции легких. У больного двусторонней бронхопневмонией симптомы интоксикации гораздо более выражены, грудина болит с обеих сторон. Лечение показано проводить в условиях стационара;
- Очагово-сливная характеризуется распространением инфекции на несколько близлежащих долек легкого и последующим их слиянием. У таких пациентов наблюдается сильная одышка и видимое невооруженным глазом дыхательное отставание больного легкого от здорового. Очагово-сливная пневмония – наиболее тяжелый тип заболевания, лечение его нужно производить под пристальным наблюдением врачей.
При пневмонии альвеолы наполняются жидкостью, которая препятствует попаданию кислорода в кровеносный сосуд. Слева нормальная альвеола, наполненная воздухом, справа альвеола наполнена жидкостью (показана чёрным цветом), появившейся при пневмонии.
Острая форма

Пневмония очаговая классифицируется на несколько форм. Они отличаются друг от друга в зависимости от характера протекания. Острая форма имеет ярко выраженные симптомы. Заболевание развивается, как осложнение ОРВИ. Само воспаление сначала затрагивает бронхи и потом переходит на альвеолы. Первое проявление – это резкий скачок температуры, озноб и сильное откашливание. Сразу кашель непродуктивный, но постепенно преобразуется во влажный с отделением слизи и гноя.
Клиническая картина будет соотноситься с глубиной локализации острого воспаления и его распространенности. Лихорадка может затягиваться на срок до 10 дней, а нормализация температурного режима происходит медленно.
На рентгеновском снимке врач четко видит острые изменения в легких. Очаги инфильтрации бывают разными: сливные, одиночные, мелкие, множественные и крупные. Болезнь может быть односторонней или двусторонней.
Лечение пневмонии
При типичной пневмонии и другой форме заболевания лечение подразумевает правильный выбор лекарственной терапии
Важно уничтожить патогенную микрофлору и восстановить легочные ткани
Самостоятельно прекращать курс лечения пневмонии нельзя. Если доктор назначил курс антибактериальных средств и других препаратов на 2 недели, значит именно столько времени следует их принимать.
Недолеченная пневмония грозит возобновление воспалительного процесса ухудшением общего состояния и развитием осложнений, вплоть до летального исхода.
Медикаментозная терапия
При вирусной пневмонии, грибковой, госпитальной или атипичной пневмонии назначают курс:
- антибиотиков;
- жаропонижающих;
- отхаркивающие препараты;
- антигистаминные препараты.
Антибиотики назначают всем пациентам, кому поставлен диагноз воспаление лёгких. При назначении антибактериальной терапии следует учитывать возраст пациента, тяжесть состояния и наличие сопутствующих патологий.
При тяжелой форме назначают Авелокс с Цефтриаксоном. Также прописывают Таваник, Левофлоксацин, Фортум, Сумамед или Цефепим.
Антибиотики могут назначать в комбинации. Например, Линкомицин с Амоксициллином, Цефуроксим и Гентамицином, Метронидазолом с Цефалоспорином.
Антибиотики могут не подействовать при развитии устойчивости микроорганизмов к выбранному препарату. Данные медикаменты вызывают сильное повреждение пищеварительного тракта, способны привести к тошноте, рвоте, головокружениям, ломоте в мышцах и слабости.
Жаропонижающие начинают принимать, если температура поднимается выше 38°С. Когда она находится в пределах 37–38, лекарство пить не стоит. Это физиологическое явление, при котором ускоряется метаболизм, повышается местная иммунная система, что способствует более быстрому избавлению от бактерий.
Предпочтительны препараты с ацетилсалициловой кислотой, метамизолом, парацетамолом или ибупрофеном. Эти действующие препараты быстро снижают температуру. Только препараты на основе ибупрофена вызывают больше побочных реакций.
Отхаркивающие препараты при типичной пневмонии помогают разжижить густое отделяемое бронхов. Они уменьшают способность мокроты прилипать к стенке дыхательных путей
Разжижать ее важно, это своеобразное очищение дыхательных путей от микробов и продуктов их жизнедеятельности
Отхаркивающие лекарства:
- АЦЦ;
- Флюдитек;
- Амбробене;
- Флавамед;
- Джосет;
- Аскорил.
Для отделения мокроты при пневмонии используют и народные средства. Только все необходимо согласовывать с лечащим доктором.
Антигистаминные препараты (Лоратадин, Диазолин, Тавегил) уменьшают спазм гладких мышц, снижают проницаемость капилляром, отек тканей и зуд. Выпускаются антигистамины в таблетках и ампулах. Терапевтический эффект после применения лекарство при атипичной пневмонии и других типах болезни развивается в течение 30–60 мин.
Антигистамины медленно выводятся из организма, поэтому возможно лишь однократное применение лекарства.
Электрофорез с йодидом калия редко используется при острой стадии пневмонии. Физиотерапия с этим веществом улучшает кровообращение, оказывает противовоспалительный и обезболивающий эффект.
Народные средства
Воспаление легких — патология с острым течением, чаще всего протекает тяжело, поэтому полагаться только на домашние средства не стоит.
Эффективные рецепты:
- 100 г корней сабельника заливают 500 мл водки. Переливают в емкость с плотно закрывающейся крышкой, настаивают неделю. Пить настойку по 15 мл трижды в сутки;
- в качестве используют репчатый лук. 150 г овоща нарезают, добавляют 400 г сахара и 1 л воды. Все поставить на огонь и варить в течение 3 часов на самом маленьком огне. Лекарство остудить и процедить. Пить приготовленный отвар по 5 ст. л. в день. Лечение составляет 3 суток;
- в терапии используют шиповник. Заливают кипятком 15 ягод, настаивают 20 минут. Пить настой шиповника 2 раза в сутки. Такое средство разрешается принимать беременным, пожилым и детям.
Народные средства при пневмонии используют для ингаляций. Проводить их не рекомендуется при температуре. Делают ингаляции небулайзером, из меда, прополиса, экстракта каланхоэ, отвара ромашки и настоя шалфея.
Для внутреннего применения используют цветки бузины черной, почки тополя, легочницу и окопник лекарственный.
Стадии и формы пневмонии очаговой
По типу воспаление могут диагностироваться следующие формы:
- аспирационная;
- застойная очаговая.
Аспирационная пневмония легкого становится следствием травмирования дыхательных путей посторонним предметом или сильного опьянения, негативного воздействия на организм токсинов;
Застойная очаговая случается у тяжелобольных, которые фактически прикованы к постели, редко встают. Такое часто имеет место на фоне запущенного сахарного диабета, травм позвоночника или головы, инсультов, сердечных патологий.
Очаговая пневмония бывает бактериальной, вирусной или вирусно-бактериальной.
Определяя место поражения легких, врачи диагностируют:
- правостороннюю очаговую пневмонию;
- левостороннюю;
- двустороннюю;
- нижнедолевую;
- верхнедолевую.
Правосторонняя очаговая пневмония — частично объясняется анатомическим строением человека: правое легкое несколько шире, чем левая часть.