Ранние и поздние осложнения гинекологической хирургии: оценка в визуальных тестах
Содержание:
- Респираторные осложнения
- Ранний послеоперационный период
- Острый респираторный дистресс-синдром (ОРДС)
- Катаболическая фаза
- Комплексная профилактика пролежней
- Физиологические послеоперационные изменения
- Злокачественные поражения
- Наблюдение за больными
- Особенности восстановления пациентов после наиболее распространенных медицинских манипуляций
- Ателектаз и пневмония
- Уход за назогастральным зондом
- Поздний период восстановления
Респираторные осложнения
Респираторные осложнения возникают после серьезной операции, особенно после общей анестезии, и могут включать:
- Ателектаз (альвеолярный коллапс):
- Это вызвано тем, что дыхательные пути становятся закупоренными, как правило, из-за бронхиального секрета. Большинство случаев легкие и могут остаться незамеченными.
- Симптомами являются медленное восстановление после операций, плохой цвет, легкая тахипноэ и тахикардия. Предполагаемая связь между ателектазом и ранней послеоперационной лихорадкой не была подтверждена недавними исследованиями.
- Профилактика заключается в предоперационной и послеоперационной физиотерапии.
- В тяжелых случаях может потребоваться вентиляция с положительным давлением.
- Пневмония: требует антибиотиков и физиотерапии.
- Аспирационный пневмонит:
- До 4,5% было зарегистрировано у взрослых; выше у детей.
- Стерильное воспаление легких от вдыхания желудочного содержимого.
- Имеет историю рвоты или отрыжки с быстрым появлением одышки и хрипов. Неголодавший пациент, перенесший экстренную операцию, особенно подвержен риску.
- Этого можно избежать с помощью техники индукции столкновения и применения пероральных антацидов или метоклопрамида.
- Смертность составляет почти 50% и требует срочного лечения с помощью всасывания бронхов, вентиляции с положительным давлением, профилактических антибиотиков и внутривенных стероидов.
- Острый респираторный дистресс-синдром:
- Быстрое, неглубокое дыхание, тяжелая гипоксемия с рассеянными крепитациями, но без кашля, болей в груди или кровохарканья, появляющиеся через 24-48 часов после операции.
- это происходит во многих состояниях, когда имеется прямое или системное повреждение легких — например, множественная травма с шоком.
- Осложнение встречается редко, и были описаны различные методы для прогнозирования пациентов с высоким риском.10
- Требуется интенсивная терапия с механической вентиляцией с положительным конечным давлением.
См. Отдельную статью «Важные осложнения анестезии» для получения дополнительной информации.
Ранний послеоперационный период
Со второго по седьмой день после операции длится ранний постоперационный период. За эти дни врачи устраняют осложнения (пневмонии, дыхательную и почечную недостаточность, желтуху, лихорадку, тромбоэмболические нарушения). Этот период влияет на исход операции, который зависит от состояния функции почек. Ранние послеоперационные осложнения почти всегда характеризуются нарушениями почечной работы из-за перераспределения жидкости в секторах организма.
Снижается почечный кровоток, который заканчивается на 2-3 сутки, но иногда патологии слишком серьезные – потеря жидкости, рвота, понос, нарушение гомеостаза, острая почечная недостаточность. Защитная терапия, восполнение потери крови, электролитов, стимуляция диуреза помогают избежать осложнений. Частыми причинами развития патологий в раннем периоде после операции считаются шок, коллапс, гемолиз, повреждение мышц, ожоги.
Осложнения
Осложнения раннего послеоперационного периода у пациентов характеризуются следующими возможными проявлениями:
- опасные кровотечения – после операций на крупных сосудах;
- полостное кровотечение – при вмешательстве в брюшную или грудную полости;
- бледность, одышка, жажда, частый слабый пульс;
- расхождение ран, поражение внутренних органов;
- динамическая паралитическая непроходимость кишок;
- упорная рвота;
- возможность появления перитонита;
- гнойно-септические процессы, образование свищей;
- пневмония, сердечная недостаточность;
- тромбоэмболия, тромбофлебиты.
Острый респираторный дистресс-синдром (ОРДС)
Это редкое состояние наступает через 24-48 часов после операции, как правило, после множественной травмы, хотя оно может также возникать после утопления. Это вызывает серьезную одышку и беспорядок из-за низких уровней кислорода. Иногда его называют «шоковое легкое».
ОРДС — это серьезное заболевание, требующее интенсивной терапии. Это чаще встречается, если у вас широко распространенная генерализованная инфекция (сепсис), вы вдыхали вредные вещества (в том числе вдыхание дыма и утопление) и после серьезных травм головы и серьезных ожогов. Это также может произойти как следствие аспирационного пневмонита.
Катаболическая фаза
Продолжительность фазы — 3-7 дней. Она более выражена при серьёзных изменениях в организме, обусловленных заболеванием, по поводу которого выполнена операция, а также тяжестью операции. Катаболическую фазу усугубляют и удлиняют продолжающееся кровотечение, присоединение послеоперационных (в том числе гнойно-воспалительных) осложнений, гиповолемия, изменения водно-электролитного и белкового баланса, а также нарушения в проведении послеоперационного периода (некупирующиеся боли, неполноценное, несбалансированное парентеральное питание, гиповентиляция лёгких).
Катаболическая фаза является защитной реакцией организма, цель которой — повысить его сопротивляемость посредством быстрой доставки необходимых энергетических и пластических материалов.
Она характеризуется определёнными нейроэндокринными реакциями: активацией симпатико-адреналовой системы, гипоталамуса и гипофиза, усиленным синтезом и поступлением в кровь катехоламинов, глюкокортикоидов, альдостерона, адренокортикотропного гормона (АКТГ). В крови увеличивается концентрация декстрозы и снижается содержание инсулина, происходит усиленный синтез ангиотензина и ренина. Нейрогуморальные нарушения приводят к изменениям сосудистого тонуса (спазму сосудов) и кровообращения в тканях, расстройствам микроциркуляции, нарушению тканевого дыхания, гипоксии, метаболическому ацидозу, что в свою очередь обусловливает нарушения водно-электролитного баланса, выход жидкости из кровяного русла в межтканевые пространства и клетки, сгущение крови и стаз её форменных элементов. В результате усугубляется степень нарушения в тканях окислительно-восстановительных процессов, протекающих в условиях преобладания (вследствие тканевой гипоксии) анаэробного гликолиза над аэробным. При подобных биохимических нарушениях и расстройствах микроциркуляции в первую очередь страдают миокард, печень и почки.
Повышенный распад белка характерен для катаболической фазы и представляет собой потерю белков не только мышечной и соединительной ткани, но, что более важно, — ферментных. Быстрее всего происходит распад белков печени, плазмы, желудочно-кишечного тракта, медленнее — белков поперечнополосатой мускулатуры
Так, при голодании в течение 24 ч количество ферментов печени уменьшается на 50%. Суммарная потеря белка в послеоперационном периоде значительна. Например, после резекции желудка или гастрэктомии за 10 дней после операции при неосложнённом течении и без парентерального питания больной теряет 250-400 г белка, что в 2 раза превышает объём белков плазмы и соответствует потере 1700-2000 г массы мышц. Потеря белка значительно увеличивается при кровопотере, послеоперационных гнойных осложнениях; особенно она опасна, если до операции у больного была гипопротеинемия.
Клинические проявления катаболической фазы послеоперационного периода имеют свои особенности.
Нервная система. В 1-е сутки после операции вследствие остаточного действия наркотических и седативных веществ больные заторможены, сонливы, безучастны к окружающей обстановке. Поведение их в большинстве случаев спокойное. Начиная со 2-х суток после операции, по мере прекращения действия наркотических средств и появления болей, возможны проявления неустойчивости психической деятельности, что может выражаться в беспокойном поведении, возбуждении или, наоборот, угнетении. Нарушения психической деятельности бывают обусловлены присоединением осложнений, усиливающих гипоксию и нарушения водно-электролитного баланса.
Сердечно-сосудистая система. Отмечаются бледность кожных покровов, учащение пульса на 20-30%, умеренное повышение АД, незначительное снижение ударного объёма сердца.
Дыхательная система. У больных учащается дыхание при уменьшении его глубины. Жизненная ёмкость лёгких снижается на 30-50%. Поверхностное дыхание может быть обусловлено болью в месте операции, высоким стоянием диафрагмы или ограничением её подвижности после операции на органах брюшной полости, развитием пареза желудочно-кишечного тракта.
Нарушение функций печени и почек проявляется нарастанием диспротеинемии, снижением синтеза ферментов, а также диуреза вследствие уменьшения почечного кровотока и увеличения содержания альдостерона и антидиуретического гормона.
Комплексная профилактика пролежней
Пролежни — участки некроза, возникающие в местах, где мягкие ткани сдавливаются между костными выступами и твердыми поверхностями. Пролежни чаще всего развиваются в ослабленных, неподвижных больных, занимающих пассивное положение в постели. Их появление свидетельствует о недостаточном уходе.
Причины возникновения пролежней:
- недостаточный уровень ухода за больным;
- значительное ожирение или кахексия;
- заболевания, приводящие к нарушению трофики (питания) тканей, сухость кожи;
- недержание кала и мочи;
- ограниченная подвижность;
- недостаточное поступление белковых питательных веществ.
Места образования пролежней
Области, где образуются пролежни, определяются выступающими частями. Если больной в основном находится в положении лежа на спине, пролежни образуются в области крестца, затылка, лопаток, локтей, пяток. Во время длительного пребывания на боку местами локализации пролежней могут быть латеральные поверхности бедра, лодыжки, коленных суставов. При длительном лежании на животе пролежни могут образовываться в области скул, плеча, лобка.
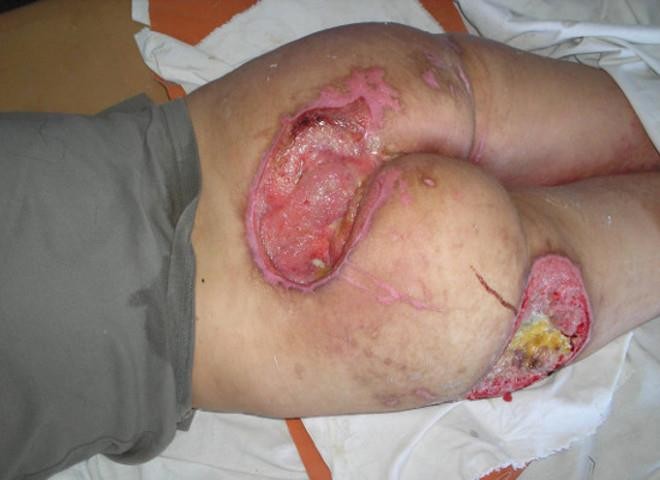
Рисунок 14 ‒ Пролежни
Стадии пролежней
- Стадия 1 – нарушения целостности кожных покровов нет. Наблюдается устойчивая гиперемия кожных покровов.
- Стадия 2 – нарушение целостности кожных покровов, распространяющееся на подкожную клетчатку. Отмечается стойкая гиперемия с отслойкой эпидермиса.
- Стадия 3 – разрушение кожного покрова вплоть до мышечного слоя в виде раны с выделениями различного характера.
- Стадия 4 – поражение всех мягких тканей. Наличие глубокой раны, дном которой являются сухожилия, кости.
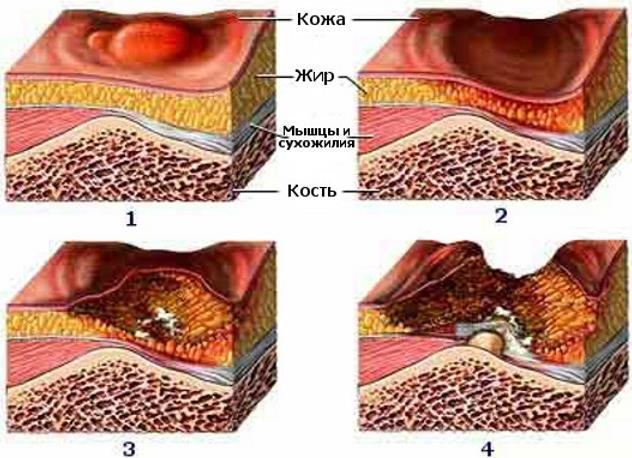
Рисунок 15 ‒ Стадии пролежней
Элементы профилактики пролежней:
- Пациент должен пребывать в кровати, оборудованной специальным противопролежневым матрасом.
- Применять специальные приспособления (подкладные круги, поролоновые прокладки в манжетах, мешочки, заполненные семенами проса) для снятия давления тела на мягкие ткани в местах, где могут образовываться пролежни.
- Каждые 2 часа больному менять положение тела в постели.
- Следить за состоянием постельного белья. Оно должно быть чистым, сухим, без складок. После приема пищи проводить встряхивание простыни с целью удаления остатков пищи.
- Проводить легкий массаж во время изменения положения тела больного. Запрещено делать массаж в местах костных выступов.
- Вовремя проводить гигиенические процедуры для очистки кожи, особенно если больной имеет повышенное потоотделение.
- Участки, где могут образовываться пролежни, обмывать теплой водой, вытирать мягким полотенцем методом «промокания» и обрабатывать 10 % раствором камфорного спирта.
- Давать больному необходимое количество жидкости и еду с высоким содержанием белка и витаминов.
- Следить за регулярным опорожнением кишечника.
- Больным с недержанием мочи использовать подгузники, смену которых необходимо проводить каждые 4 часа, подмывая больного. После акта дефекации подгузники меняют сразу же.
Физиологические послеоперационные изменения
Как упоминалось ранее, «новая анатомия» таза зависит от типа операции. В случае щадящей хирургии шейки матки, такой как конизация или трахелэктомия, матка и яичники остаются. В то время как в результате щадящей хирургии яичника оставшаяся ткань этого органа меньше, чем в противоположном (парном) органе. А на месте энуклеации кисты развивается небольшой рубец или кальцификация.
Во время полной или радикальной гистерэктомии матка и яичники удаляются, а остаток представляет собой свод влагалища, стенка которого может казаться очень тонкой или утолщенной, особенно в ее углах, и может напоминать небольшой рецидив в зависимости от процесса заживления. Особенно при трансвагинальном УЗИ малого таза, влагалищных сводов, мочевого пузыря, прямой кишки следует визуализировать мезоректум и боковые стенки таза вплоть до подвздошных сосудов и поясничных мышц.
В случае обширной циторедуктивной хирургии, выполненной из-за рака яичника, могут возникнуть дополнительные послеоперационные изменения, такие как отсутствующие фрагменты кишечника, аппендикс или селезенка. Все хирургические изменения должны быть описаны в отчете.
Злокачественные поражения
Частота гинекологических злокачественных новообразований варьируется в зависимости от типа опухоли, и, если очаги могут быть удалены, выбор метода лечения — хирургическое вмешательство.
- Рак шейки матки. Второе наиболее распространенное злокачественное заболевание у женщин во всем мире. Лечение зависит главным образом от стадии рака (классификация Международной федерации акушеров и гинекологов — FIGO). На ранних стадиях заболевания может быть выполнена минимально инвазивное вмешательство, в то время как женщинам с прогрессирующим заболеванием требуется неоадъювантное лечение (например, облучение и химиотерапия, отдельно или в комбинации) с последующим хирургическим лечением, если это возможно.
- Рак эндометрия. Наиболее распространенное гинекологическое злокачественное новообразование в промышленно развитых странах. Заболеваемость различается среди населения из сельских и городских районов, а также между разными странами, что указывает на влияние образа жизни, и особенно ожирения, на риск развития этого рака.
- Рак яичников. Наиболее агрессивное гинекологическое заболевание. Показатели 5-летней выживаемости составляют около 40%, и на эту болезнь приходится почти половина смертей, связанных со злокачественными заболеваниями половых органов. Наиболее важным фактором, влияющим на выживаемость является этап диагностики на момент постановки диагноза. Более чем у 75% пациентов на момент постановки диагноза заболевание находится на поздней стадии, что связано с очень низкими показателями 5-летней выживаемости. Хотя большинство пациенток с раком яичников хорошо реагируют на стандартную терапию — первичную циторедуктивную операцию с последующей химиотерапией — значительная часть случаев заканчивается рецидивами и гибелью от прогрессирования.
- Саркомы матки. Составляют почти 1% всех случаев рака женской репродуктивной системы и почти 3-7% всех случаев рака матки. Они характеризуются агрессивным течением, и наиболее важным прогностическим фактором является стадия опухоли. Лейомиосаркома связана с плохим прогнозом, даже если поражение при постановке диагноза ограничено маткой. Частота рецидивов колеблется в пределах 53–71%.
Наблюдение за больными
После выполненной операции больные поступают в отделение или палату интенсивной терапии, которые специально организованы для наблюдения за больными, проведения интенсивной терапии и оказания в случае необходимости экстренной помощи. Для наблюдения за состоянием больного в отделениях имеются приборы, позволяющие постоянно регистрировать частоту пульса, его ритм, ЭКГ и ЭЭГ. Экспресс-лаборатория позволяет следить за уровнем гемоглобина, гематокрита, электролитов, белков крови, ОЦК, кислотно-основного состояния. В отделении интенсивной терапии есть всё необходимое для оказания экстренной помощи: набор лекарственных препаратов и трансфузионных сред, аппаратура для ИВЛ, стерильные наборы для венесекции и трахеостомии, аппарат для дефибрилляции сердца, стерильные катетеры, зонды, оснащённый перевязочный стол.
Тщательное обследование больного проводят с помощью общеклинических методов исследования (осмотр, пальпация, перкуссия, аускультация), а при необходимости — инструментального исследования (ЭКГ, ЭЭГ, рентгенография и др.). Осуществляют постоянное наблюдение за состоянием психики больного (сознание, поведение — возбуждение, угнетение, бред, галлюцинации), его кожных покровов (бледность, цианоз, желтушность, сухость, потливость).
При исследовании сердечно-сосудистой системы определяют частоту пульса, наполнение, ритм, уровень АД и при необходимости — ЦВД, характер тонов сердца, наличие шумов. При исследовании органов дыхания оценивают частоту, глубину, ритм дыхания, проводят перкуссию и аускультацию лёгких.
При исследовании органов пищеварения определяют состояние языка (сухость, наличие налётов), живота (вздутие, участие в дыхании, наличие симптомов раздражения брюшины: напряжение мышц брюшной стенки, симптом Щёткина-Блюмберга, перистальтические кишечные шумы), пальпируют печень. От больного получают сведения об отхождении газов, наличии стула.
Исследование мочевыделительной системы включает определение суточного диуреза, скорости мочеотделения по постоянному мочевому катетеру, почасового диуреза.
Анализируют данные лабораторных исследований: содержание гемоглобина, гематокрит, показатели кислотно-основного состояния, ОЦК, электролитов крови. Изменения лабораторных показателей наряду с клиническими данными позволяют правильно определить состав и объём трансфузионной терапии, выбрать лекарственные средства.
Обследование больного проводят многократно, чтобы сравнить полученные данные и своевременно определить возможные ухудшения в его состоянии, выявить ранние симптомы возможных осложнений и как можно быстрее начать лечение.
Данные осмотра и специальных исследований вносят в специальную карту по наблюдению за больным в отделении интенсивной терапии и отмечают в истории болезни в виде дневниковых записей.
При наблюдении, за больным следует ориентироваться на критические показатели деятельности органов и систем, которые должны служить основанием для выяснения причины ухудшения состояния больного и оказания экстренной помощи.
3. Состояние кожи и видимых слизистых оболочек: выраженная бледность, акроцианоз, холодный липкий пот.
5. Состояние органов желудочно-кишечного тракта: резкое напряжение мышц передней брюшной стенки, чёрный кал (примесь в нём крови), резко положительный симптом Щёткина-Блюмберга, выраженное вздутие живота, неотхождение газов, отсутствие перистальтических кишечных шумов более 3 сут.
6. Состояние ЦНС: потеря сознания, бред, галлюцинации, двигательное и речевое возбуждение, заторможённое состояние.
7. Состояние операционной раны: обильное промокание повязки кровью, расхождение краёв раны, выхождение органов брюшной полости в рану (эвентрация), обильное промокание повязки гноем, кишечным содержимым, жёлчью, мочой.
Особенности восстановления пациентов после наиболее распространенных медицинских манипуляций
Существует много различных методов восстановления организма после операции, выбор таких методов зависит от вида оперативного вмешательства и общего состояния организма. Рассмотрим наиболее распространенные медицинские манипуляции:
Реабилитация после флебэктомии. В первый день реабилитации послеоперационного периода возможно появление болезненных ощущений в области нижних конечностей, такая реакция является нормой. Однако, для того чтобы свести риск появления осложнений необходимо первые два дня после хирургического вмешательства соблюдать постельный режим. Двигать конечностями после операции можно, но не ранее чем через четыре часа после проведения процедуры. В зависимости от общего состояния больного, длительность послеоперационной реабилитации после варикозного расширения вен будет разной. Однако, если восстановление проходит без осложнений, то больного выписывают на третий день. Далее на протяжении двух месяцев больной должен носить специальные компрессионные чулки или колготки и принимать лекарственные препараты для укрепления венозных стенок. Спустя неделю после хирургического вмешательства, больному будет назначен комплекс упражнений, которые необходимо выполнять на протяжении всего периода реабилитации. ЛФК способствует заживлению тканей и укреплению капилляров.
Грыжа. Первый этап послеоперационной реабилитации после удаления грыжи позвоночника, спины или паховой грыжи, длится примерно две недели. На этом этапе рекомендации зависят от психоэмоционального и физического состояния человека. Питание в послеоперационный период реабилитации играет очень важную роль. После удаления грыжи позвоночника необходимо употреблять в пищу витамины А, В, С, фосфор, магний, кальций. После избавления от паховой грыжи послеоперационная реабилитация осуществляется применением уколов, капельниц и ЛФК.
Операции на суставах
Людям, которые перенесли хирургические манипуляции на суставах, особенно важно выполнять упражнения лечебной гимнастики, поскольку ЛФК ускоряет процесс разработки конечностей, поддерживает тонус мышц, улучшает работу сердечнососудистой системы и снижает риск развития осложнений. Если речь идет о послеоперационной реабилитации коленного сустава, то главной задачей лечебной гимнастики является укрепление мышечной массы и восстановление движения колена
Если осуществляется послеоперационная реабилитация тазобедренного сустава, то ЛФК направлено на восстановление подвижности конечности и препятствие возникновения тромбов. Также во время послеоперационной реабилитации колена довольно часто назначается использование электростимулятора compex, который значительно снижает риск получения травмы коленной чащечки.
Удаление почки. Послеоперационная реабилитация после удаления почки занимает длительное время. Первые сутки больной должен находиться в кровати и выполнять дыхательную гимнастику, затем разрешается вставать дважды в день. Курс реабилитации занимает больше двух месяцев, в это время человеку необходима диета и легкие физические упражнения.
Геморрой. Послеоперационная реабилитация после удаления геморроидальных узлов у каждого пациента проходит по-разному и зависит от тяжести заболевания и выраженности симптомов. Основную роль в реабилитации играет роль операции, в среднем он составляет 4-6 недель.
Аденомэктомия. Послеоперационный реабилитационный период после операции аденомэктомии включает в себя комплекс дыхательных упражнений, щадящую диету, электрофорез. Гимнастика выполняется в лежачем положении, основная ее задача, это предотвращение осложнений.
Ателектаз и пневмония
После операции на грудной клетке частыми и опасными осложнениями являются ателектаз и пневмония, резко увеличивающие летальность и удлиняющие процесс выздоровления.
Частой причиной послеоперационных легочных осложнений является задержка бронхиального секрета. Задержавшийся в бронхиальном дереве секрет может вызвать закупорку бронха оставшейся доли и привести к ателектазу ее. Как следствие этого, возникает значительное смещение средостения в больную сторону, а рентгенологически — равномерное затенение этой части грудной клетки. В таких случаях надо рекомендовать больному энергичнее кашлять, заниматься дыхательной гимнастикой или предложить ему надувать резиновый шар или баллон. Нередко под влиянием этих мер ателектаз исчезает.
Послеоперационные пневмонии чаще всего наблюдаются на 2-й день после операции как следствие затекания бронхиального секрета в глубокие отделы легкого. Однако наблюдаются остро развившиеся ателектаз и пневмонии, которые заканчиваются летально в течение нескольких часов. Такие остропротекающие ателектазы и пневмонии чаще всего являются следствием аспирации гнойного содержимого больного легкого в здоровое во время операции. Это осложнение после операции наблюдается, когда больной лежит на здоровой стороне или ему не придано тренделенбурговское положение, а во время манипуляции на больном легком из него «выдавливается» большое количество гнойного содержимого.
Для профилактики таких осложнений после операции рекомендуется при большом количестве гнойного содержимого в предоперационном периоде добиться его уменьшения, а во время операции укладывать больного в тренделенбурговское положение, не приподнимая резко больной стороны.
В первые дни вследствие уменьшения дыхательных экскурсий грудной клетки возникает задержка секрета в бронхах, что и является частой причиной послеоперационных пневмоний. Для профилактики этих пневмоний большое значение имеет отсасывание аспиратором бронхиального секрета в конце операции, дыхательная гимнастика.
Ввиду того, что тяжелобольные плохо переносят внутрибронхиальное введение , следует рекомендовать для предупреждения, лечения пневмоний вводить антибиотики в виде аэрозоль-антибиотика.
Профилактикой пневмонии является также полное опорожнение плевральной полости от скапливающейся жидкости, которая, сдавливая легкое, безусловно способствует развитию ателектаза и пневмонии.
Для профилактики пневмонии в послеоперационном периоде применяют также антибиотики (внутримышечно) и сердечные. При развившейся пневмонии лечение ее осуществляется по общепринятой методике.
Статью подготовил и отредактировал: врач-хирург
Послеоперационные осложнения развиваются как минимум в 10% случаев всех операций. Для этого есть несколько причин.
Во-первых, ситуация, которая сделала необходимым оперативное вмешательство, не исчезает в момент операции. Больному предстоит долгое восстановление нормального функционирования организма.
Во-вторых, само по себе хирургическое вмешательство является нефизиологическим воздействием, нарушающим многие циклические процессы в организме. Здесь и введение наркотического вещества, нагружающего печень и почки, и изменение сердечного и дыхательного ритма, кровопотеря, болевые ощущения. Экстренные и длительные операции являются закономерными факторами возникновения осложнений. В норме на 3-4-е сутки организм справляется с неожиданными обстоятельствами, и самочувствие больного улучшается.
Лечение послеоперационных осложнений требует квалифицированного подхода со стороны врачей и медицинского персонала.
Уход за назогастральным зондом
Медицинская сестра осматривает место введения зонда на предмет признаков раздражения или сдавления, проверяет его месторасположение. Затем проводит очистку ноздрей больного марлевыми салфетками, увлажненными 0,9 % раствором натрия хлорида, и смазывает вазелином область введения зонда.

Рисунок 20 ‒ Назогастральный зонд
Каждые 4 часа проводит гигиенические мероприятия по уходу за полостью рта (увлажнять). Каждые 3 часа зонд промывает 20–30 мл 0,9 % раствором натрия хлорида. Для этого наполненный шприц присоединяет к зонду и медленно вводит раствор
Аккуратно проводит аспирацию жидкости, обращая внимание на ее цвет, запах, примеси. Полученную жидкость выливает в лоток
Промывание и аспирацию повторяют несколько раз.
Поздний период восстановления
Поздний послеоперационный период реабилитации начинается спустя десять дней после проведения хирургического вмешательства. Такой этап бывает двух видов – больничный и домашний.
Первый проводится в условиях стационара и длится около двух недель. Пациент в это время выполняет ЛФК и посещает различные процедуры.
Второй начинается с момента, когда больного отправляют домой на восстановление. В это время пациент соблюдает диету, принимает витамины.
Особенности питания
Во время домашней послеоперационной реабилитации пациенту назначается диета. В это время возможно потребление нежирных, легкоусвояемых продуктов. Не следует кормить больного калорийной пищей, калорийность нужно повышать постепенно. Со временем можно вводить любые блюда и продукты, которые не буду отягощать работу органов пищеварения. Также необходимо следить за тем, чтобы в рацион больного входили витамины и питательные вещества.
Основным признаком правильного питания является хорошее самочувствие пациента, поскольку только сбалансированное питание позволит организму восстановить силы и наладить нормальную работу всех систем.
Физические нагрузки после операции
Основными задачами ЛФК на позднем этапе реабилитации является:
- улучшение работы систем организма;
- стимуляция регенерации тканей;
- адаптация организма к увеличению физических нагрузок.
Занятия на этом этапе проводятся в зале под присмотром инструктора. Первые упражнения выполняются не более пятнадцати минут. В зависимости от состояния больного со временем нагрузка увеличивается.
Послеоперационная реабилитация является важным этапом на пути к скорейшему выздоровлению. Если пациент будет строго соблюдать все назначения врача и следовать его рекомендациям, то данный период закончится довольно быстро и пройдет без осложнений.