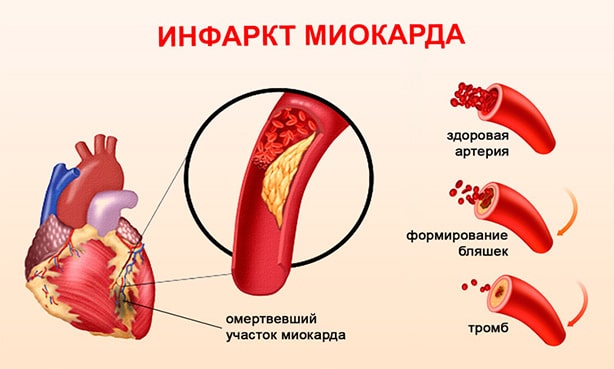
Симптомы инфаркта миокарда у мужчин
Содержание:
- Что должно быть на столе у «сердечника»?
- Профилактика инфаркта миокарда
- Профилактика инфаркта у мужчин
- Лечение инфаркта миокарда
- Как вовремя распознать первые признаки?
- Признаки инфаркта, которые нельзя оставлять без внимание
- Микроинфаркт
- Правила маскировки
- Профилактические мероприятия в разном возрасте
- Симптомы атипичного инфаркта
- Первая помощь при инфаркте
Что должно быть на столе у «сердечника»?
В качестве неотложной помощи мужчинам, склонным к гипертонии, важно постоянно проверять давление и иметь под рукой средства для его снижения, а также нитроглицерин, даже если проблем с сердцем до этого не было. В остром периоде, сразу после того, как произошел инфаркт, диета строгая, под наблюдением врача, который при необходимости скорректирует питание
Правильная диета снизит риск повторного инфаркта и инсульта и продлит жизнь. Профилактика всегда эффективнее, чем длительное и не всегда успешное лечение, и питание играет в этом не последнюю роль
В остром периоде, сразу после того, как произошел инфаркт, диета строгая, под наблюдением врача, который при необходимости скорректирует питание. Правильная диета снизит риск повторного инфаркта и инсульта и продлит жизнь. Профилактика всегда эффективнее, чем длительное и не всегда успешное лечение, и питание играет в этом не последнюю роль.
Необходимо есть 5-7 раз в сутки следующие продукты:
- Супы овощные и отвары.
- Молочные продукты обезжиренные.
- Хорошо проваренные каши.
- 100 мл морковного сока с чайной ложкой растительного масла дважды в сутки.
Диета невкусная, но что ни сделаешь ради того, чтобы сохранить жизнь.
В период рубцевания (6-7 неделя после инфаркта) диета щадящая, но уже не столь строгая. Жидкости можно потреблять не более 1.4 л/сут, причем выпить 0.8 л, а остальное использовать для готовки. Питание переходит на 4-разовый режим, можно немного соли (5-8 г), белковой пищи до 100 г, жиров до 80 г, углеводов до 450 г.
После того, как мужчина покинет пределы больницы, диета становится для него постоянным спутником жизни.
Под запретом питание, состоящее из:
- Колбас, жирных сортов рыбы и мяса.
- Любых острых приправ.
- Копченостей, солений, сала.
- Всего, что богато холестерином.
- Крепких напитков, кофе, чая (крепкий), алкоголя.
Питание, которое приветствуется:
- Овощи, ягоды, фрукты.
- Любые молочные продукты.
- Макароны и крупы.
- Сельдь иваси, предварительно вымоченная (излишки соли).
- Морепродукты и нежирные сорта рыбы, мяса.
- Бульоны (рыбные и мясные).
- Зелень, орехи и сушеные фрукты и многое другое.
Более подробно о том, какое должно быть питание, расскажет врач-кардиолог. Правильное питание – это долгая жизнь сердечной мышцы, защита от инфаркта и инсульта, профилактика любых сердечно-сосудистых патологий. Диета позволяет снизить и высокое давление, окажет помощь в общем оздоравливании организма.
Профилактика инфаркта миокарда
Все в нашей жизни бывает впервые. Если это приятные моменты, мы жаждем их повторения, а если болезненные, то желаем забыть о них навсегда. Тот, кто пережил инфаркт, конечно же, не захочет пройти через боль еще раз
Но где тонко, там и рвется, поэтому при несоблюдении осторожности можно накликать на себя повторный инфаркт (и даже не один)
Судя по высокой летальности инфаркта миокарда, это состояние легче предотвратить, чем лечить. Для начала надо пересмотреть свой образ жизни и рацион питания. Отказ от вредных привычек, физическая активность, прогулки на свежем воздухе, контроль веса и ограничение употребления продуктов с высоким содержанием плохого холестерина помогли уже многим людям предупредить развитие сердечно-сосудистых патологий, среди которых стоит выделить атеросклероз сосудов и ишемическую болезнь сердца, что становятся наиболее частыми причинами инфаркта миокарда.
Если же проблем с сердцем избежать не удалось, нужно четко соблюдать рекомендации врача по их лечению. Назначает врач препараты из группы статинов, предупреждающие образование атеросклеротических бляшек на стенках сосудов, не нужно игнорировать данное назначение только лишь потому, что эти лекарства не являются сердечными. Если у пациента высокое давление, нужно обязательно принимать препараты, способствующие его снижению (ингибиторы АПФ).
Обязательно нужно бороться и с повышенной вязкостью крови, принимая антикоагулянты и тромболитики, препятствующие образованию тромбов внутри сосудов. Если же имеет место усиленное сердцебиение и нервозность помогут бета-блокаторы. Ну и, конечно же, не надо забывать о диете.
Все вышеперечисленные меры помогут предотвратить и повторные инфаркты миокарда, которые обычно протекают намного тяжелее первых.
Первая помощь при инфаркте миокарда – это срочные меры, которые помогают спасти жизнь и здоровье больному человеку. Но если вовремя позаботиться о своем здоровье и принять профилактические меры такая помощь может никогда и не понадобиться. А мы лишь можем пожелать нашим читателям здоровья и долголетия.
Профилактика инфаркта у мужчин
Более половины случаев инфаркта миокарда являются результатом медленно прогрессирующей ишемической болезни. Это повреждает тот факт, что лечение ИБС значительно снижает риск развития инфаркта миокарда
Отдельное внимание уделяют рациону: больше растительной клетчатки, меньше трансжиров. В меню должны присутствовать блюда из рыбы
В целом профилактика инфаркта включает в себя такие аспекты:
- нормализация массы тела;
- регулярные физические нагрузки, исключающие гиподинамию;
- мониторинг уровня артериального давления;
- контроль концентрации сахара и холестерина в крови.
Лечение инфаркта миокарда
Целью лечения больного инфарктом является скорейшее возобновление кровообращения к пораженной части сердечной мышцы. В арсенале современной медицины для этих целей применяется несколько видов лекарственных средств, которые комбинируются в зависимости от стадии заболевания.
Из лекарств используются ацетилсалициловая кислота, которая предотвращает образование тромбов, тромболитики, способные растворять уже сформированные тромбы, гепарин, влияющие на свертываемость крови и некоторые другие. Кстати, рано начатая тромболитическая терапия снижает вероятность летального исхода, лучше всего ее начать в течение 6 часов после начала приступа инфаркта миокарда. Для применения тромболитиков есть и противопоказания, это опухоли мозга, недавно перенесенные тяжелые травмы, хирургические вмешательства сроком до 2-х недель. Заболевания печени и почек, туберкулез и другие заболевания важных органом также исключают их применение. В случае невозможности применения тромболитиков, а также при кардиогенном шоке, для восстановления тока крови к сердечной мышце, может проводиться процедура прямой ангиопластики коронарной артерии и установление коронарного стента. Стент представляет собой каркас, который поддерживает сосуд раскрытым.
Однако если эти процедуры не привели к улучшению, то применяется хирургическое лечение инфаркта миокарда. Проводится операция аортокоронарного шунтирования (или хирургическая реваскуляризация) для восстановления кровообращения сердечной мышцы. Операция необходима при разрывах миокарда, межжелудочковых перегородок.
Однако, помимо восстановления тока крови к сердечной мышце, лечение направлено на уменьшение размера поражения миокарда путем применения бета-блокаторов, таких как атенолол, лабеталол и т.д. Также они делают работу сердца более экономной, что играет важную роль при болезни. Боль купируется путем приема нитроглицерина (0,5 мг под язык), и обезболивающих средств, морфина, омнопона, пантопона, лучше внутривенно. Назначаются также средства для борьбы с аритмиями. Именно аритмии являются основными возможными осложнениями после перенесенного инфаркта миокарда, и причиной смерти больных до приезда врачей.
Схема лечения инфаркта миокарда на 24-72 часа может быть следующей: введение гепарина внутривенно (20-40 тыс. ед.), нитроглицерин (внутривенно, со скоростью введения 5-10 мкг в секунду), стрептокиназа в 2 приема внутривенно (1-1,5 млн. ед.). Также применяется бета-адреноблокаторы, например, пропранолол по 20 мг в один прием, аспирина – 0,5 мг в сутки, и, при необходимости, транквилизаторы несколько раз в сутки.
При остановке сердца применяется стандартный набор мероприятий сердечно-легочной реанимации. Одновременно в стационаре ведется наблюдение за артериальным давлением больного, его пульсом, работой почек и т.д.
Реабилитация больного после перенесенного заболевания может длиться несколько недель. Сначала больному разрешается самостоятельно сидеть на кровати и кресле, немного позже – ходить по палате, подниматься по ступенькам и т.д. Также может назначаться санаторное лечение.
После прохождения курса лечения инфаркта миокарда прописывается диета, состоящая из легкой, не жирной пищи, также нужно контролировать работу кишечника, не допускать запоры.
Течение инфаркта миокарда можно разделить на несколько периодов. Обычно заболевание начинается с кратковременных болей в сердце или грудине, во время этого начинается уменьшение кровоснабжения сердца. Далее следует острый период, во время которого начинается некроз тканей, он длится примерно 8-10 дней. После острого начинается подострый период, который обычно длиться полтора или два месяца, в это время происходит рубцевание. Иногда период болезни может быть более длительным из-за развития осложнений. Последним этапом считается послеинфарктный период, когда происходит постепенное восстановление организма после перенесенного инфаркта миокарда. В это время больному еще нужен постельный режим и наблюдение врача.
Доктора
специализация: Кардиолог
Гибаева Алия Артуровна
4 отзываЗаписаться
Подобрать врача и записаться на прием
Нитроглицерин
Корвалол
Аспирин
Анальгин
Панангин
Ацетилсалициловая кислота
Атенолол
Морфин
Омнопон
Гепарин
Стрептокиназа
Пропранолол
Как вовремя распознать первые признаки?
Предвестники надвигающегося инфаркта (или как его иногда называют – сердечный приступ) деляется на ранние и поздние.
Ранние симптомы возникают за неделю до острого нарушения кровообращения в сердечной мышце. Их особенность в том, что они неспецифичны и могут проявляться при болезнях, никак не связанных с сердечно-сосудистой системой вообще.
Поэтому больные часто не обращают на них никакого внимания, а это очень большая ошибка, ведь по статистике, при развитии острой фазы – больше 30% людей не доживают до приезда скорой помощи.
Первые признаки инфаркта у мужчин выглядят следующим образом:
- Быстрая утомляемость, сильная слабость.
- Незначительные болезненные ощущения в груди, которые не связаны с физической нагрузкой.
- Головокружение, к которому могут присоединяться тошнота и рвота.
- Состояние, похожее на острую вирусную инфекцию – озноб, боли в мышцах, ломота в костях.
- Нарушение психики – тревожное ощущение, депрессивное настроение, эмоциональная нестабильность.
- Боль в нижней челюсти, шее, верхней части груди, причину которой больной не может объяснить.
- Нарушение дыхания после незначительной физической нагрузки.
Острая фаза инфаркта (поздние симптомы) возникает, когда происходит закупорка коронарного сосуда и уменьшается поступление крови к сердцу. Чаще всего симптоматика имеет классический характер.
Больной внезапно чувствует сильнейшую, жгучую боль за грудиной, которая отдает в левую часть тела (челюсть, лопатку, руку). Он начинает задыхаться. Причем появление этих ощущений никак не связано с физической нагрузкой, боль присутствует и в состоянии полного покоя.
Для нарушений кровообращения характерна активация симпатической нервной системы. Повышенный выброс адреналина приводит к учащению сердцебиения и резкому повышению давления. Но силы сердечной мышцы быстро истощаются, поэтому пульс и давление падают, если не оказать своевременную помощь.
Таково классическое течение инфаркта, которое проявляется у мужчин 40, 45, 50 лет.
Но бывают и нетипичные случаи заболевания. Особенно они характерны для молодого возраста, 30 – 35 лет.
Основные необычные симптомы предынфарктного состояния представлены ниже:
- Ноющая, сдавливающая боль, которая похожа на «слона, сидящего на грудной клетке».
- Вегетативные расстройства – потливость, бледность кожи туловища, серость лица, онемение конечностей.
- Боль, которая отдает в правую часть тела.
- Резкая боль в животе, тошнота и рвота.
- Страх приближающейся смерти, панические атаки.
- Боль, которая преимущественно сосредоточена в левом бицепсе и плече.
- Резкий скачок давления у людей, которые никогда не страдали гипертонической болезнью.
- Изредка повышается температура тела, появляются высыпания на коже.
Из-за обилия разнообразных симптомов, иногда сложно распознать когда начинается инфаркт. Но наиболее опасна бессимптомная форма болезни. Человека ничего не беспокоит, он переносит нарушение кровообращения буквально на ногах.
В таких случаях больной узнает о том, что у него был инфаркт, только при развитии осложнений. Наиболее характерно такое состояние для пациентов старше 60 – 70 лет. Это связано с тем, что у пожилых людей снижена реактивность организма и болевая чувствительность.
Еще одна причина «немого» течения инфаркта – закупорка сосуда очень мелкого диаметра, который снабжает кровью небольшой участок сердечной стенки. «Мини инфаркты» не имеют тяжелых последствий для больного. Пострадавший узнает о нем случайно, когда на профилактической электрокардиограмме определяют наличие рубца.
Также полезно будет знать, что существует ряд факторов, которые увеличивают возможность развития инфаркта.
Основные предпосылки и их симптомы представлены в таблице ниже:
| Фактор риска | Характерные проявления |
| Гипертонический | Устойчивое повышение систолического и диастолического артериального давления выше 140/90, кризовое течение гипертонии. |
| Атеросклеротический | Отложение жировых бляшек на внутренней стенке сосуда, что приводит к головным болям, головокружению, неприятным ощущениям в нижних конечностях, изменению психики и интеллекта. |
| Стенокардический | Периодическая ишемия сердечной мышцы, которая проявляется болями за грудиной при чрезмерной повышенной нагрузке и устраняется приемом нитратов. |
Признаки инфаркта, которые нельзя оставлять без внимание
Существует ряд симптомов ИМ, которые не всегда выражаются настолько ярко, чтобы привлечь внимание больного или окружающих его людей
Но их знать крайне важно, поскольку быстрое оказание доврачебной и медицинской помощи экономит драгоценное время
Иррадиация боли (чаще в руку). Далеко не всегда проявляется типичная загрудинная боль. Неприятные ощущения в груди могут быть слабо выражены, тогда как основная боль распространяется в руку, нижнюю челюсть, грудной отдел позвоночника и пр.
Головокружение. Больные при ИМ могут ощущать потерю равновесия или мгновенную слабость. Такое состояние нередко сочетается с дискомфортом в грудной клетке или за грудиной
Боль в нижней челюсти или горле. Подобный признак скорее всего не имеет непосредственной связи с поражением сердечной мышцы, но при его определении стоит обязательно обратиться к врачу.
Храп. Незначительное похрапывание не представляет особой опасности. Если храп становится затяжным, по типу задыхания, тогда это может указывать на апноэ во время сна.
Кашель, не приносящий облегчения
Этот симптом не является характерным для сердечного приступа, но при частом возникновении сухого кашля и наличии в анамнезе заболеваний сердца нужно обратить на него внимание.
Опухание ног в области лодыжек и ступней. Признак указывает на сердечную недостаточность, которая в некоторых случаях развивается сразу же после ИМ
Возникает на фоне слабости нагнетательной функции сердца, из-за чего кровь начинает скапливаться в венах ног и жидкая ее часть проникает в близлежащие ткани, приводя к их отеку
Нарушенный сердечный ритм (аритмия). При выраженном течении болезни этот симптом должен насторожить, что позволит на раннем этапе ИМ обратиться за медицинской помощью. Иногда аритмия возникает из-за недосыпания или употребления кофеина в большом количестве. Но при этом подобный признак может указывать на наличие фибрилляции предсердий, при которой требуется скорая помощь.
Видео: Домашний доктор Инфаркты у мужчин признаки, первая доврачебная помощь, профилактика
Микроинфаркт
У мужчин микроинфаркт развивается после резкого скачка артериального давления, физического или эмоционального перенапряжения, оперативных вмешательств, травм, переедания. Типичное время появления первых симптомов – предрассветные часы. В это время кровь наиболее предрасположена к тромбообразованию, – сосуды к спазму.
Признаки микроинфаркта у мужчин зависят от формы заболевания, которых существует 6 (1):
- классическая;
- абдоминальная;
- астматическая;
- церебральная;
- бессимптомная;
- аритмическая.
Атипичные формы у мужчин встречаются гораздо реже, чем у женщин. К их возникновению более склонны люди старшего возраста, больные диабетом, почечной недостаточностью (3).
Классические симптомы микроинфаркта у мужчин во многом напоминают простудное заболевание. Из-за чего человек переносит сердечный приступ «на ногах», предпочитает не обращаться за медицинской помощью, что значительно ухудшает прогноз. К счастью, мужской пол переносит микроинфаркт гораздо тяжелее, чем женский. Поэтому процент обращения в первый часы после ИМ у них очень высокий.
Сердечный приступ проявляется следующими признаками:
- общее недомогание;
- быстрая утомляемость;
- снижение работоспособности;
- головная боль;
- потливость;
- повышенная температура тела (до 37,5).
Главное отличие микроинфаркта от гриппа, ОРВИ – отсутствие кашля, насморка. Однако у курильщиков часто развивается хронический бронхит. Его основной признак – постоянный кашель. Людям с кашлем курильщика отличить микроинсульт от ОРВИ, гриппа очень сложно.

Грудная боль при классической форме может быть различной интенсивности. Она во многом напоминает приступ стенокардии. Может появляться, а затем исчезать. Но в отличие от стенокардии боль никогда не проходит самостоятельно. Другая характерная подсказка – прием нитроглицерина не избавляет от болей полностью. Поэтому если после 3 таблеток препарата не наступило облегчение – срочно вызывайте скорую. Отказываться от приема нитроглицерина нельзя. Несмотря на то, что он не убирает симптоматику, это лекарство значительно улучшает последующий прогноз, минимизирует риск смерти.
Абдоминальная форма маскируется под признаки заболевания желудочно-кишечного тракта. Мужчины могут жаловаться на боли в животе, тошноту, рвоту. Насторожить человека должны приступы стенокардии, предшествующие желудочно-кишечным расстройствам.
Астматическая форма может протекать без приступов стенокардии. У больного появляются симптомы, напоминающие бронхиальную астму. Человеку сложно вдохнуть, выдохнуть воздух, а часто вдохнуть и выдохнуть. У него появляется кашель, дыхание становится поверхностным. Самостоятельно отличить бронхиальную астму от сердечной очень сложно. Врач может различить состояния, выслушав легкие, сделав ЭКГ.
Чаще всего астматическая форма регистрируется у пожилых людей, которые давно болеют ишемической болезнью сердца, а также у пациентов, переживших один инфаркт миокарда. Если приступ сердечной астмы застает человека ночью, он просыпается от одышки после нескольких часов сна. Это объясняется накоплением жидкости в легким, которым особенно сложно работать, когда на них давит вес человека.
Бессимптомная форма типична для стариков, людей, переживших инфаркт. Больной не ощущает боли из-за атрофии нервных окончаний, которая происходит во время отмирания участка сердечной мышцы. Однако могут присутствовать другие симптомы: ощущение дурноты, резкая слабость, холодный пот. Через некоторое время все симптомы кроме общей слабости исчезают.
Аритмическая форма также может протекать без признаков стенокардии. Она сопровождается различными нарушениями сердечного ритма. Больной жалуется на «выскакивание» сердца из грудной клетки.
Правила маскировки
Первое и самое важное: инфаркт миокарда – это тяжелое поражение сердечной мышцы! Причина – в остром нарушении кровоснабжения, закупорке артерий сердца, что приводит к некротическим изменениям. Простыми словами – кусок сердца просто начинает отмирать
Предотвратить этот процесс реально только в первые 20-40 минут после закупорки.
Для справки. Помощь в первые 6-12 часов после возникновения первых симптомов снижает риск инфаркта и инсульта почти вдвое! Возможно, потребуется проведение процедуры стентирования (расширение сосуда).
Следует помнить, что симптомы «киношного инфаркта» (напугали, взялся за грудь и рухнул под стол) ‒ это не «истина», так же, как сильная загрудинная боль, отдающая в лопатку. Такие симптомы инфаркта не всегда реальны, часто предвестники инфаркта маскируются:
Симптомы: «боль слева локализована в руке, шее, локте или ноге»
Здесь важно понять, какая она, как предвестник инфаркта – это приступообразная, по 10-15 минут и дольше, затем на время «отпускающая».
Симптомы: «боль в челюсти, в зубах слева». Конечно, мужчина первым делом идет к зубному врачу.
Приступ, симптомы которого напоминают астму
Мужчина может начать задыхаться, в груди «клокочет». Врачи-кардиологи позиционируют это как «астматический тип инфаркта миокарда».
Симптомы, напоминающие отравление. Такой «желудочный» инфаркт проявляется тошнотой, сильной болью в животе, рвотой или изжогой.
Симптомы: «внезапно выступающий пот, слабость и бледность». Иногда без видимой причины поднимается температура до 38.5 С.
скорую помощь», сделать ЭКГ и уточнить диагноз.
Профилактические мероприятия в разном возрасте
Американская ассоциация сердца разработала рекомендации по предупреждению развитию сердечного приступа для людей отдельных возрастных категорий.
20-29 лет
Для этого возраста заболевания сердечно-сосудистой системы нехарактерны. Однако в этот период начинают активно формироваться холестериновые бляшки – основная причина ишемической болезни сердца и инфаркта миокарда. Для своевременного выявления патологий, торможения развития атеросклероза молодым людям рекомендуется:
- Выбрать, начать регулярно посещать терапевта. Многие заболевания сердечно-сосудистой системы долгое время развиваются бессимптомно. Выявить их на этой стадии можно только благодаря регулярным осмотрам, обследованиям. Ранняя диагностика очень важна, поскольку начатое в этот период лечение является наиболее эффективным.
- Сделайте физическую активность своей привычкой. Легче всего начать регулярно заниматься спортом, когда организм молодой: физические нагрузки приносят минимум дискомфорта с самого начала. Чем старше становится человек, тем труднее ему втянуться.
- Не курите. Сигареты существенно увеличивают вероятность развития атеросклероза. Пассивные курильщики на 30% чаще страдают от сердечно-сосудистых заболеваний (3). Ранний отказ от вредной привычки помогает существенно снизить риск сердечного приступа. Чем позже вы бросите курить, тем меньше будет позитивный эффект.
30-39 лет
Появление, воспитание детей, карьерный рост заставляют многих передвинуть вопросы собственного здоровья на второй план. Борясь со стрессом, многие начинают курить, злоупотреблять чаем, кофе, алкоголем. С возрастом такая невнимательность оборачивается серьезными проблемами. Чтобы не допустить преждевременного старения сердца:
- Сделайте здоровый способ жизни семейным делом. Больше гуляйте с детьми, отдавайте предпочтение активным играм, начните следить за питанием.
- Узнайте свою семейную историю болезни. Если ваши родители, братья или сестры имели проблемы с сердечно-сосудистой системой (ранний инфаркт, аритмии), вы находитесь в группе риска. Поскольку этот фактор вы контролировать не можете, сконцентрируйте на других: поддерживайте здоровый вес, занимайтесь спортом, правильно питайтесь, бросьте/не начинайте курить.
- Следите за уровнем стресса. Хронический стресс повышает частоту сердечных сокращений, способствует развитию гипертонии – одного из факторов риска развития сердечных приступов. Не допустить этого можно освоив практики управления своим психологическим состоянием.
- Регулярно контролируйте кровяное давление. Если несколько недель подряд ваши значения превышают 120/80 – идите к терапевту. Так начинается гипертония.
40-49 лет
В этом возрасте у многих людей, игнорировавших здоровой образ жизни или имеющих предрасположенность к сердечно-сосудистым заболеваниям начинают появляются симптомы ишемической болезни сердца. Однако если сейчас начать заниматься своим здоровьем, сердце сможет проработать значительно дольше
Сконцентрируйте свое внимание на:
- Контроле за своим весом. С возрастом обмен веществ начинает замедляться. Постарайтесь не допустить набора лишних килограмм. Начните следить за своим питанием, включите в свой распорядок дня физическую активность.
- Каждые 3 годы проверяйте сахар крови. Это поможет диагностировать сахарный диабет на самой ранней стадии. Он опасен как самостоятельное заболевание, но также повышает риск развития сердечного приступа.
- Храпите – сходите к врачу. Каждый третий человек после 40 лет страдает от ночного апноэ – кратковременной остановке дыхания. Отсутствие лечения этой «безобидной» патологии повышает шансы развития сердечного приступа.
Старше 50 лет
Сердце человека начинает понемногу стареть, а заболевания сердечно-сосудистой системы заявляют о себе. У некоторых людей именно в этом возрасте случается первый приступ. Лицам старше 50 лет кардиологи рекомендуют:
- Ознакомиться с предвестниками, симптомами инфаркта. Тяжесть последствий во многом зависит от своевременности оказания первой медицинской помощи. Чем раньше вы сможете распознать сердечный приступ, тем быстрее, полнее будет восстановление.
- Соблюдайте рекомендации врача. По статистике ВОЗ страны, в которых люди получают полноценную медицинскую помощь, средний возраст возникновения сердечного приступа выше, как и качество жизни в постинфарктный период.
Людям пожилого возраста, особенно женщинам, советуют не стесняться обращаться за врачебной помощью. Ведь симптомы, которые вам могут казаться незначительными, могут быть признаками атипичного инфаркта.
Симптомы атипичного инфаркта
Не исключаются и другие варианты развития приступа, в их числе:
- Астматическое развитие приступа. На первый план при таком проявлении патологии выходит удушье, отдышка, учащенное сердцебиение. Боли выражены слабо либо отсутствуют. Такой инфаркт встречается лишь в десяти процентах случаев. Подобное течение заболевания присуще пожилым мужчинам либо тем, кто переносит уже не первый приступ.
- Гастралгическое развитие инфаркта. Болевые ощущения локализуются в верхней части живота. Они сопровождаются икотой, тошнотой, отрыжкой, рвотным рефлексом. Порой развивается диарея. Боли отдают в лопатки, в спину. Гастралгическое развитие сердечной патологии встречается в пяти процентах случаев. Подобное течение приступа наблюдается у людей, имеющих нижний инфаркт миокарда.
- Цереброваскулярное развитие. Человек дезориентируется в пространстве. У него кружится голова. Пациент может потерять сознание. Иногда наступает рвота. Неврологические симптомы смазывают клиническое проявление заболевания. Определить цереброваскулярный вид недуга можно с помощью электрокардиограммы. Такой вид приступа встречается в 5-10% случаев. Частота проявлений зависит от возраста.
- Аритмическое развитие. Первым делом нарушается сердцебиение. Боли слабые, человек может не обратить на них внимания. Но наступает жуткая слабость. Иногда возникает отдышка. Аритмический приступ встречается в 1-5% случаев.
- Малосимптомное развитие. Перенесенный инфаркт зачастую можно обнаружить при электрокардиограмме. У пациентов при этом наблюдалась необъяснимая слабость, ухудшалось настроение и самочувствие, возникала отдышка, боли в груди. Однако при таких симптомах нечасто обращаются к врачу. Малосимптомный приступ инфаркта развивается в 0,5-20% случаев. В основном он проявляется у диабетиков.
Следует отметить, что атипичное течение заболевания возможно только в острый период недуга. Последующие периоды характеризуются практически одинаковой клинической картиной.
Первая помощь при инфаркте
Если у мужчины случился приступ, похожий на классический инфаркт, то самым верным решением будет незамедлительно вызвать скорую помощь или быстро добраться в больницу самостоятельно. Садиться за руль в таком состоянии больному ни в коем случае нельзя, лучше вызвать такси.
 Из медицинских препаратов больному можно рассасывать таблетку Нитроглицерина или Валидола, хотя Валидол обычно не дает хороших результатов, а Нитроглицерин запрещено пить при низком давлении. Если лекарства не помогают, то через 15 минут можно повторить дозу, но не употреблять больше 3 таблеток.
Из медицинских препаратов больному можно рассасывать таблетку Нитроглицерина или Валидола, хотя Валидол обычно не дает хороших результатов, а Нитроглицерин запрещено пить при низком давлении. Если лекарства не помогают, то через 15 минут можно повторить дозу, но не употреблять больше 3 таблеток.
Обязательно нужно дать больному разжевать таблетку Аспирина 150-300 мг, но, в крайнем случае, дозировка не так уж и важна. Аспирин разжижает кровь и препятствует образованию тромбов. Конечно, уже существующий тромб в сердце сам собой не рассосется, но образоваться новым он не позволит.
Если после приступа больной теряет сознание, у него пропадает пульс и дыхание, то нужно сделать прекардиальный удар в центральную часть груди, а при отсутствии реакции – искусственное дыхание до приезда скорой.
На этом первая помощь при инфаркте у мужчин заканчивается. Для облегчения врачебной диагностики можно лишь измерить давление и частоту сердечных сокращений. Какая бы причина инфаркта ни была, лечить заболевание следует незамедлительно.