Синдром длительного сдавления
Содержание:
- Терапия в лечебном учреждении
- Дальнейшее развитие СДС
- Лечебные мероприятия
- Как выглядят проявления краш-синдрома
- Диагностика
- Диагностика синдрома длительного раздавливания
- Клиническая картина
- Как развиваются признаки краш-синдрома
- Синдром длительного сдавливания патогенез
- Общие сведения о краш-синдроме
- История
- Что происходит в организме при продолжительном сдавлении
- Первая медицинская помощь
- Осложнения и последствия
Терапия в лечебном учреждении
Лечение краш-синдрома комплексное, включает в себя противошоковую и реанимационную терапию.
Во-первых, при лечении уменьшают развитие токсинов, нормализуют работу сердечно-сосудистой системы, улучшают циркуляцию крови, восстанавливают функцию почек.
В наиболее тяжелых случаях осуществляют противошоковую терапию, также большую роль отводят обезболиванию. Во-вторых, проводят интенсивное лечение ран и ссадин при помощи антисептических и дегидратирующих средств, параллельно применяют антибактериальную терапию.
Хирургическое вмешательство требуется в тех случаях, когда серьезно нарушена микроциркуляция крови, необходимо убрать косные обломки и инородные тела в тканях и пр.
Операция помогает наладить кровоток, убрать сдавливание тканей, а также на участки, где имеется оголенная кость, наложить ткани. Некоторые случаи предполагают ампутацию конечностей, пластику тканей и пр.
В период выздоровления пациента необходимо пройти реабилитационно-восстановительный период, который включает в себя специальные упражнения, физиопроцедуры, санаторно-курортное лечение. Помимо этого, пострадавшие нуждаются в последующем длительном наблюдении.
Тактика лечения синдрома длительного сдавливания во многом зависит от степени поражения и общего состояния больного.
Дальнейшее развитие СДС
Четвертый период – это реконвалесценция. Он начинается после того, как почки восстановят свою работу. На этом этапе местные изменения преобладают над общими.
Симптомы могут быть следующими:
- Если имеются открытые травмы, то наблюдаются инфекционные осложнения.
- Возможно развитие сепсиса.
- Если нет осложнений, то отечность начинает спадать.
- Насколько быстро восстановится подвижность суставов, будет зависеть от тяжести повреждений.
- Так как мышечные ткани гибнут, то их начинает замещать соединительная ткань, которая не обладает способностью к сокращению, поэтому развивается атрофия конечностей.
- Анемия еще сохраняется.
- У пострадавших отсутствует аппетит.
- Имеются стойкие изменения гомеостаза, а если применять интенсивную инфузионно-трансфузионную терапию, то их можно ликвидировать спустя месяц интенсивного лечения.
Во время последнего периода у пострадавших выявляют снижение факторов естественной резистентности, бактерицидной активности крови. Лейкоцитарный индекс продолжительное время остается измененным.
Еще длительное время пострадавшие испытывают эмоционально-психическую нестабильность. Часты депрессивные состояния, психозы и истерия.
Лечебные мероприятия
Лечение патологии многокомпонентное и многоэтапное:
- На первом этапе больным оказывают неотложную медицинскую помощь на месте происшествия.
- На втором этапе больных госпитализируют в стационар на специальных реанимобилях, снабженных всем необходимым оборудованием для оказания доврачебной помощи.
- Третий этап — лечение больных в хирургии или травматологии высококвалифицированными специалистами.
Алгоритм оказания первой помощи:
- Извлечение пострадавшего из-под обломков и перенесение его в безопасное место.
- Тугое бинтование или наложение жгута на сдавленную конечность выше места поражения — необходимая мера, позволяющая избежать гибели больного от массивного кровотечения, токсемии, коллапса и остановки сердца.
- Иммобилизация переломов специальными шинами или подручными средствами.
- Остановка кровотечения.
- Осмотр поврежденного участка.
- Механическая очистка раны.
- Обработка ран антисептиком.
- Наложение стерильной марлевой повязки на раны.
- Холод на пораженный участок.
- Обильное питье, тепло и доступ кислорода.
- Транспортировка должна обеспечить полное обездвиживание пациента.
- Внутримышечное введение обезболивающих препаратов – «Кетарола», «Анальгина», «Промедола».
- Введение антибиотиков из группы пенициллинов.
- Дезинтоксикационная терапия – «Полиглюкин», «Реополиглюкин», солевые растворы: «Ацесолль», «Дисоль», диуретики: «Маннитол», «Лазикс».
- «Преднизолон» для предотвращения сердечной недостаточности.
Всех пострадавших с синдромом длительного сдавления госпитализируют в стационар. Медикаментозное лечение в больнице заключается в назначении следующих групп препаратов:
- Инфузионное введение физраствора, бикарбоната натрия, глюкозо-новокаиновой смеси, витаминно-глюкозного раствора, альбумина, гемодеза.
- Заместительная терапия – введение крови, свежезамороженой плазмы или кровезаменителей.
- Мочегонные средства – «Фуросемид», «Маннитол».
- Глюкокортикостероиды – «Преднизолон», «Дипроспан», «Бетаметазон».
- Антибиотики широкого спектра действия из группы макролидов, цефалоспоринов, фторхинолонов.
- Гепаринотерапия — для профилактики ДВС-синдрома.
- Антиагреганты – «Пентоксифиллин», «Кавинтон».
- Сердечные гликозиды – «Коргликон», «Строфантин».
- Антигистаминные медикаменты – «Супрастин», «Клемастин».
- Противоаритмические препараты – «Кордарон», «Верапамил».
- Иммунокорректоры – «Ликопид», «Иммунорикс».
Экстраренальное очищение крови проводят в тяжелых случаях, когда другие методы лечения не дают положительных результатов. Если не удается медикаментозно контролировать электролитные нарушения, сохраняется отек легких и метаболический ацидоз, появляются симптомы уремии, больным назначают гемодиализ, ультрафильтрацию, плазмаферез, гемосорбцию, гемодиафильтрацию, плазмосорбцию, лимфоплазмосорбцию. Сеансы гипербарооксигенации проводятся 1-2 раза в сутки с целью насыщения тканей кислородом.
Хирургическое лечение – рассечение фасций, удаление некротизированных тканей, ампутация конечности. В стационаре необходимо строго соблюдать правила асептики и антисептики при проведении лечебно-диагностических процедур, дезинфицировать объекты внешней среды, содержать в идеальной чистоте все помещения, оборудование и инвентарь.
Как выглядят проявления краш-синдрома
Сопровождающие краш-синдром симптомы напрямую зависят от того, как долго продолжалось сдавливание, на какую площадь оно распространялось, и были ли при этом сопутствующие повреждения внутренних органов, костей, сосудов и нервов.
После освобождения из-под завалов у большинства пострадавших, как правило, наблюдается удовлетворительное состояние. Пациенты жалуются в основном на тошноту, слабость и боли в поврежденных конечностях. Последние бледно окрашены и имеют следы сдавления (вмятины). На периферических артериях в них пульсация ослаблена.
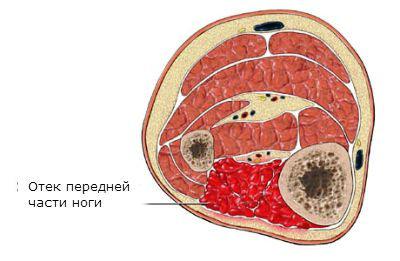
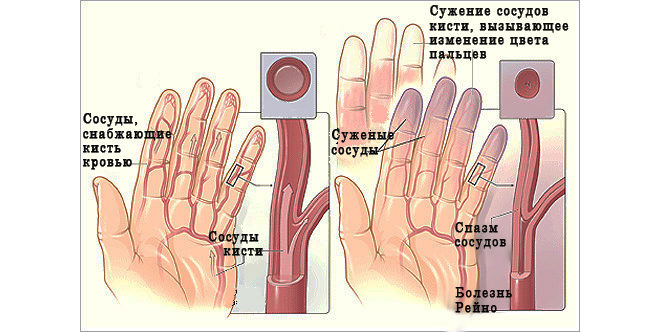
Отек конечностей развивается быстро – они сильно увеличивают объем и становятся деревянистыми на ощупь, а пульсация из-за спазма сосудов исчезает совсем, от чего конечности холодеют. Рост отека, сопровождающего краш-синдром (фото его вы можете тут увидеть), провоцирует ухудшение состояния пострадавшего, который становится слабым, вялым, сонливым. У него учащается сердцебиение, давление опускается до критических отметок, а боль в конечностях нарастает.
Диагностика
Основное диагностирование проводится в лабораторных условиях. Насколько сильно поражены почки, можно определить по срокам и продолжительности анурии. Кроме этого, делаются такие анализы: биохимический анализ крови и общий мочи. На ранней и промежуточной степени сдавливания тканей, самыми важными показателями, благодаря которым вырисовывается вся клиническая картина, являются результаты анализов крови, мочи и уровня креатинина. Не менее важные показатели электролитов крови, КЩС (кислотно-щелочное состояние) и мочевины.
Уровень миоглобина в плазме может иметь высокие показатели, но это не имеет взаимной связи с повреждениями почек. Главную роль в том, чтобы определить уровень тяжести заболевания играет симптоматика, а не биохимия, в большей части диурез.
Основные признаки, по которым можно определить серьезные сбои кровоснабжения почек в моче:
- Реакция кислая.
- Наличие кровяных сгустков в урине.
- Моча имеет красный цвет (повышение миоглобина способно окрасить урину в черный цвет).
- Плотность мочи выше нормального уровня.
- Наличие белка.
На первой стадии у пострадавшего от травматического эндотоксикоза сильно увеличивается относительная плотность урины, которая в отсутствие анурии понижается. У трети больных в моче обнаруживается сахар.
По мочевому осадку можно определить:
- Повышенный уровень лейкоцитов (добавление инфекции).
- Выявить бактериальные цилиндры (эпителиальные и гиалиновые).
- Повышенный уровень солей.
Первые 14 дней у пострадавшего свойственно нарушение обмена уратов (уратный диатез), а несколько позже прибавится фосфатный и оксалатный. О том, что мышечная ткань начала распад, на первоначальном этапе говорит повышенный уровень мочевой кислоты. Главная роль в том, чтобы определить степень тяжести поражения отводится симптомам (в основном диурезу), а не биохимическим данным.
Переход ОПН из олигурической фазы в полиурическую аккомпанируется увеличением осадка в уретре, с нарастающей цилиндрурией и лейкоцитурией, увеличением числа клеток эпителия. Это не имеет связи с процессом воспаления и способствует «отмыванию» канальцев вместе с собирательными трубками на фоне возобновления клубочковой фильтрации.
Почечные изменения при травматическом эндотоксикозе:
- «Шоковая почка».
- Инфаркт и контузия почки.
- Токсическая и инфекционно — токсическая нефропатия.
- Паранефральная гематома почки.
- Пиелонефрит.
- Иные состояния, нарушающие пассаж мочи.
Кроме методов диагностики в лаборатории, применяют также инструментальное диагностирование.
Инструментальная диагностика
Обширно применяется диагностирование ультразвуком, что дает возможность в динамике сравнивать признаки, данные исследования в лаборатории, со структурой почек на разных стадиях ОПН. Это дает возможность держать под контролем протекание почечной недостаточности. По данным, полученным с помощью УЗИ, почки приходят в нормальное состояние в течение от 1 до 2 месяцев, многое зависит от того, какая степень выраженности ОПН.
Диагностика синдрома длительного раздавливания
Анамнез
В начальном периоде — жалобы на боль в области травмы, слабость, тошноту. В тяжёлых случаях — рвота, сильная головная боль, возможны депрессия, эйфория, нарушения восприятия и т.д.
Токсический период. Жалобы остаются прежними, присоединяются боли в поясничной области.
Период поздних осложнений. Жалобы зависят от развившихся осложнений.
Осмотр и физикальное обследование
В начальном периоде кожные покровы бледные, в тяжёлых случаях — серого цвета. АД и ЦВД обычно снижены, иногда значительно (АД — 60/30 мм рт.ст., показатели ЦВД отрицательны). Выявляют тахикардию, аритмии, возможно развитие асистолии. Е с л и травмированную конечность освободили без предварительного наложения жгута, происходит резкое ухудшение состояния пострадавшего, падение АД, потеря сознания, непроизвольные мочеиспускание и дефекация. Местно на коже видны ссадины, пузыри с серозным и геморрагическим содержимым. Конечность холодная, синюшного цвета.
Токсический период. Больной заторможен, в тяжёлых случаях происходит потеря сознания. Развиваются выраженные отёки, анасарка. Температура тела повышается до 40 °С, при развитии эндотоксинового шока может снижаться до 35 °С. Гемодинамика нестабильная, АД чаще снижено, ЦВД — значительно повышено (до 20 см вод.ст.), характерна тахикардия (до 140 в минуту). Развиваются аритмии (из-за выраженной гиперкалиемии), токсический миокардит и отёк лёгких. Диарея или паралитическая кишечная непроходимость. Вследствие некроза почечных канальцев — выраженная олигурия, вплоть до анурии. Местно — очаги некроза в местах сдавливания, нагноение ран и эрозированных поверхностей.
Период поздних осложнений. При адекватном и своевременном лечении интоксикация, симптомы ОПН, сердечно-сосудистой недостаточности значительно уменьшаются. Основные проблемы — различные осложнения (например, иммунодефицит, сепсис и т.д.) и местные изменения (например, нагноение ран, атрофия жизнеспособных мышц конечности, контрактуры).
Лабораторная и инструментальная диагностика синдрома длительного раздавливания
Результаты лабораторных исследований зависят от периода синдрома длительного раздавливания.
- Начальный период — гиперкалиемия, метаболический ацидоз.
- Токсический период. В крови — анемия, лейкоцитоз со значительным сдвигом лейкоцитарной формулы влево, гипопротеинемия, гиперкалиемия (до 20 ммоль/л), креатинин — до 800 мкмоль/л, мочевина — до 40 ммоль/л, билирубин — до 65 мкмоль/л, активность трансфераз повышена в 3 раза и более, миоглобин, бактериальные токсины (из области поражения и кишечника), нарушение свёртывающей системы крови (вплоть до развития ДВС). Моча лаково-красного или бурого цвета (высокое содержание миоглобина и Hb), выраженная альбумин- и креатинурия.
- Период поздних осложнений. Данные лабораторных и инструментальных исследований зависят от вида развившихся осложнений.
Клиническая картина
Формы сдавления:
- лёгкая форма (сдавление сегмента конечности в течение 4-х часов)
- средняя форма (сдавление всей конечности 6 часов)
- тяжёлая форма (сдавление конечности 7—8 часов)
- крайне тяжёлая форма (обе конечности 6 часов)
После освобождения от сдавления, как правило, развивается шок. Начиная с 3—4-го дня, проявляются местные симптомы: плотный отёк, бледность, нарушение функции конечности и почечная недостаточность, олигурия, переходящая в анурию. Из-за того, что в первые дни заболевания симптомы не выражены, проводят малоэффективное запоздалое лечение.
Особой формой краш-синдрома является позиционное сдавление — сдавление части тела при длительном сне в состоянии алкогольного и наркотического опьянения или в бессознательном состоянии. Ранние симптомы стёрты, на 3—4-й день начинаются острые клинические проявления, развивается острая почечная недостаточность.
В клиническом течении травматического токсикоза различают 3 периода:
- период нарастания отека и сосудистой недостаточности, продолжающийся 1—3 дня;
- период острой почечной недостаточности, продолжающийся с 3-го по 9—12-й день;
- период выздоровления.
В первом периоде сразу после освобождения конечности от давления больные отмечают боль и невозможность движений конечности, слабость, тошноту. Общее состояние их может быть удовлетворительным, кожные покровы бледные, отмечаются небольшая тахикардия, артериальное давление в пределах нормы.
Однако быстро в течение нескольких часов нарастает отек раздавленной конечности, одновременно учащается пульс, снижается артериальное давление, повышается температура тела, кожные покровы становятся бледными, больной отмечает выраженную слабость, т.е. развивается клиническая картина шока. При осмотре конечности сразу после извлечения пострадавшего из-под обломков определяются её бледность, множество ссадин, кровоподтеков. Отек конечности быстро нарастает, значительно увеличивается её объем, кожа приобретает неравномерную багрово-синюшную окраску, на ней появляются кровоизлияния, пузыри с серозным или серозно-геморрагическим содержимым. При пальпации ткани деревянистой плотности при надавливании пальцем на коже не остается вдавлений. Движения в суставах невозможны, попытки произвести их вызывают резкие боли. Пульсация периферических артерий (в дистальных отделах конечности) не определяется, все виды чувствительности утрачены. Очень быстро, иногда сразу же, уменьшается количество мочи, до 50—70 мл в сутки. Моча приобретает лаково-красную, а затем темно-бурую окраску, содержание белка высокое (600—1200 мг/л). При микроскопии осадка мочи определяется много эритроцитов, а также слепки канальцев, состоящие из миоглобина. Отмечается сгущение крови — увеличение содержания гемоглобина, эритроцитов и высокий гематокрит, прогрессирует азотемия.
Переход болезни в период острой почечной недостаточности характеризуется восстановлением кровообращения и прогрессированием почечной недостаточности. В этот период боли уменьшаются, артериальное давление становится нормальным, остается умеренная тахикардия— пульс соответствует температуре 37,5—38,5 °С. Несмотря на улучшение кровообращения, прогрессирует почечная недостаточность, нарастает олигоурия, переходящая в анурию, уровень мочевины высокий. При обширном поражении тканей лечение может быть неэффективным, в таких случаях на 5—7-й день развивается уремия, которая может привести к смерти больного.
При благоприятном течении заболевания и эффективности проводимого лечения наступает период выздоровления. Общее состояние больных улучшается, уменьшается азотемия, увеличивается количество мочи, в ней исчезают цилиндры и эритроциты. На фоне улучшения общего состояния появляются боли в конечности, которые могут носить выраженный жгучий характер, уменьшается отек конечности, восстанавливается чувствительность. При осмотре пораженной конечности определяются обширные участки некроза кожи, в рану выпирают некротизировавшиеся мышцы, которые имеют тусклый серый вид, могут отторгаться кусками, нарастает атрофия мышц, тугоподвижность в суставах.
Как развиваются признаки краш-синдрома
Признак раннего периода краш-синдрома – олигоурия (это процесс, при котором у больного в сильно снижается количество выделяемой мочи). Моча при этом имеет красноватую окраску за счет присутствия в ней гемоглобина и миоглобина, кислую реакцию и высокую плотность.
Если сопровождающее краш-синдром лечение оказывается своевременным, то на 3-й день у больных улучшается самочувствие, а отек уменьшается. Но, к сожалению, на 4-й день появляются тошнота, рвота, слабость и признаки уремии. Больного мучают боль в пояснице и симптомы почечной недостаточности. Состояние еще ухудшается, а на 8-12 сутки может наступить и смерть на фоне уремии.
Но при правильном лечении к 12-му дню описанные признаки стихают и наступает период постепенного выздоровления. Правда, полного восстановления конечности, как правило, не бывает – в ней наблюдается атрофия мышц, контрактура.
Синдром длительного сдавливания патогенез
Данный термин чаще используют специалисты работающие в медицине катастроф, МЧС, оказывающие неотложную помощь на месте трагедии. Синдром длительного сдавления или краш-синдром (он же травматический токсикоз) представляет собой комплекс нарушений возникающий в результате сбоя системы кровоснабжения, ишемии тканей.
Патология развивается чаще при внезапном, резком сжатии частей туловища тяжелыми предметами, обломками строений. Недополучение питательных веществ, кислорода клетками приводит к быстрому их отмиранию, некротизации ткани, что в конечном итоге требует удаления пораженного органа, конечности.
Синдром длительного сдавливания причины
Как показывает врачебная практика синдром длительного раздавливания (такой термин также используется медиками) в большинстве случаев возникает на в результате чрезвычайных ситуаций. Автомобильные аварии, обрушение домов при взрыве газа или в результате землетрясения становятся основными причинами развития нарушения кровообращения данного типа. В целом существует множество причин, способных спровоцировать необратимые нарушения ишемического характера в тканях. Однако для условий чрезвычайных ситуаций чаще характерны:
- Компрессионная травма на фоне внешнего, сильного давления на ткани.
- Нарушение целостности (ранение) магистрального сосуда, что вызывает длительный сбой в кровотоке в дистальных отделах.
- Длительное, бесконтрольное наложение кровоостанавливающего жгута на конечность при кровотечении.
- Нахождение в неестественной позе продолжительное время (синдром позиционного сдавливания).
- Компартмент-синдром – сдавление мышечной ткани конечностей, с отсутствием поражения фасциальных футляров на фоне сильного отека и нарушением кровоснабжения.
Общие сведения о краш-синдроме
Длительное сдавливание конечностей, туловища ведет к нарушению кровообращения в этих участках. Кровь не поступает, развивается кислородное голодание тканей, клетки отмирают. Некротированные участки выделяют продукты распада — по сути, яд. Отягощает состояние обезвоживание. Проблема тем острее, чем больше времени проходит до прибытия помощи. При возобновлении кровотока стремительно развиваются сердечная, легочная, почечная недостаточности. Даже без повреждения внутренних органов, переломов или других сопутствующих травм благоприятный исход при большой площади поражения мягких тканей стремится к нулю.
История
Одно из первых описаний синдрома сделал французский хирург Кеню (Е. Quenu, 1918) во время Первой мировой войны: «Один французский офицер находился в убежище, когда в него попала граната. Во время взрыва бревно упало на его ноги и придавило их таким образом, что он не мог двигаться. Через довольно длительный промежуток времени спасательный отряд нашел раненого, причем было обнаружено, что обе ноги ниже того места, где лежало бревно, были темно-красного цвета. Раненый находился в хорошем состоянии и энергично направлял деятельность отряда по его спасению. Но едва только бревно было снято с ног, как немедленно развился шок, от которого он впоследствии и погиб».
В 1941 г., во время Второй мировой войны, британский ученый Байуотерс (Е. Bywaters), принимая участие в лечении жертв бомбардировок Лондона немецкой авиацией, изучил и выделил этот синдром в самостоятельную нозологическую единицу (он отмечался у 3,5 % пострадавших).
Что происходит в организме при продолжительном сдавлении
При передавливании определенной части тела происходит нарушение кровоснабжения тканей ниже этой области. Зачастую страдают конечности. Ткани сильно повреждаются, наблюдается кислородное голодание, затекшая нога или рука теряет свою чувствительность и постепенно начинается некроз с выделением множества токсических веществ.
Зачастую еще в момент травмирования происходит сильное разрушение мышечной ткани, возможны переломы костей, повреждение сосудистой системы, в результате чего происходит кровотечение. Также человек ощущает сильную боль, в результате чего может возникнуть даже травматический шок.
Первая медицинская помощь
1 фаза подразумевает выполнение определенных действий. До приезда спасателей, которые должны освободить пострадавшего, нужно по возможности проверить дыхательные пути потерпевшего, убедится в доступе кислорода. Успокоить, морально поддержать человека, говорить, что помощь близко. Следует проверить, нет ли видимых повреждений, потрогать живот. Твердый живот говорит о травме внутренних органов. Если живот мягкий, значит, нарушений нет. В этом случае можно и нужно дать потерпевшему обильное питье. Можно давать ему воду, если в аптечке есть специальные средства для регидратации, лучше поить ими.
При наличии соды, соли и воды смешайте их (на литр воды по 1 ч.л.). Этот раствор эффективен при обезвоживании. Придавленную конечность нужно охладить, чтобы замедлить процесс разрушения клеток. Для этого можно использовать бутылки с холодной водой, лед или снег в холодное время года. Разрешены обезболивающие препараты и средства для поддержания работы сердечнососудистой системы. Провести неотложную доврачебную помощь может каждый человек.
Начало мер по освобождению от сдавливающего предмета знаменует переход ко второй фазе помощи при сдс. Логичным кажется, что чем скорее вы освободите пострадавшего, тем быстрее наступит облегчение. Это не совсем верное предположение. Быстрое освобождение в этом случае равносильно убийству, так как именно после снятия компрессии начинаются процессы интоксикации, поражающие сердце, легкие, почки. Чтобы не допустить этого, необходимо наложить жгут выше пораженного участка. Согласно правилам, к жгуту требуется прикрепить записку с указанием времени его наложения.
Основная задача — поэтапно освобождать конечность от сдавливающего предмета и наложить повязку. Проводя помощь, накладывая повязку при краш синдроме, мы заменяем одну компрессию другой. Поэтому лучше использовать эластичный бинт, так как марлевый не создаст необходимого давления. При отсутствии повреждений артерий после перевязки жгут надо снять. Далее проводят иммобилизацию конечности, то есть фиксируют шиной. Показано введение сильнодействующих анальгетиков, местное охлаждение. Больной готов к транспортировке в медицинское учреждение, которую рекомендуется выполнить как можно быстрее.
Комплекс из оказанной правильно, в полном объеме и своевременно доврачебной помощи при этом синдроме, слаженных действий спасателей и медиков, профессионально проводящих этапы пмп, повышает вероятность благополучного исхода на 40%. Основной принцип первой помощи: сдавливающие предметы заменяются сдавливающими повязками.
Осложнения и последствия
Главным и наиболее опасным осложнением СДС выступает недостаточность печени, которая развивается стремительно при отсутствии адекватного лечения. Именно она становится виновником гибели потерпевшего в большинстве случаев. Выделим и другие негативные последствия, которые указаны в порядке распространенности:
- ДВС-синдром – спутник тяжелого токсического токсикоза, характеризуется повышенной летальностью;
- отек легких – приводит к тотальной гипоксии и смерти;
- геморрагический шок – сопровождает преимущественно раздавливания, связан с масштабной потерей крови;
- инфекционно-септические осложнения – возникают по причине заражения травмированной зоны, требуют срочного медицинского вмешательства, иногда ампутации конечности.
Уважаемые читатели сайта 1MedHelp, если у вас остались вопросы по этой теме – мы с радостью на них ответим. Оставляйте свои отзывы, комментарии, делитесь историями как вы пережили подобную травму и успешно справились с последствиями! Ваш жизненный опыт может пригодиться другим читателям.