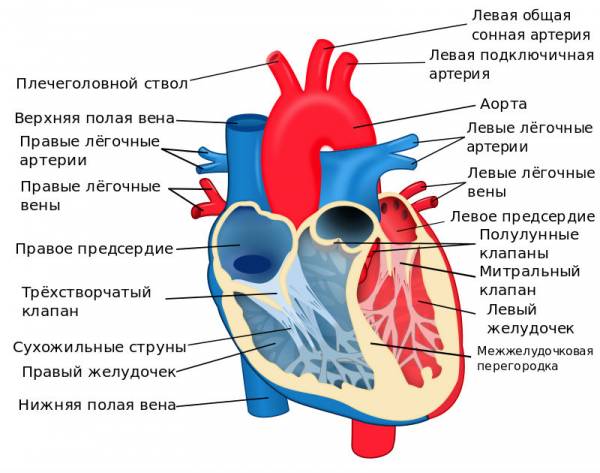
Что такое шунтирование сосудов сердца (аортокоронарное шунтирование), сколько живут после операции?
Содержание:
- 10 основных отличий стентирования от шунтирования
- как долго надо носить корсет после операции акш
- Осложнения и последствия
- Реабилитация и возможные осложнения
- Методика проведения коронарного шунтирования
- Шунтирование мозга
- Реабилитация после шунтирования сосудов сердца
- Предварительное обследование
- Показания к проведению
- Диета после АКШ
- Коронарное шунтирование сердца — этапы и сложности операции
10 основных отличий стентирования от шунтирования
Итак, в чем же разница между двумя сложными для врачей, больного и его родственников операциями.
- Обезболивание. Стентирование – внутрисосудистое вмешательство. Для нее не требуется делать больших операционных разрезов, накладывать швы, проводить гемостаз. Поэтому пациенту достаточно местной анестезии в проекции артерии, через которую будет вводиться стент. Трансплантация шунта – длительное и объемное вмешательство, которое проводится под наркозом.
- Доступ. Для введения стента чаще всего используется бедренная артерия. Из нее зонд попадает в подвздошную, а затем в аорту. Из аорты – в нужный сосуд, а из него – в пораженную ветвь. Для шунтирования зачастую требуется рассечение грудины, реже – разрез нескольких ребер или межреберных промежутков, вскрытие перикарда.
- Возраст больных. Поскольку шунтирование проводится тем пациентам, у которых стентирование уже невозможно, становится ясным, что средний возраст прошунтированных намного старше простентированных.
- Применение аппарата искусственного кровообращения. Необходимо только при шунтировании, проводимом на отключенном сердце. В других случаях АИК не требуется. Тем более что кровь при передвижении в аппарате травмируется: разрушаются красные кровяные тельца, снижается свертываемость, погибают иммуноциты.
- Необходимость ангиографии. Рентгеноконтрастное исследование сосудов необходимо в любом случае. Именно оно определяет вид будущей операции. Только стентирование может проводиться во время коронарографии, а вживление сосудистого протеза – после нее. Сужение просвета атеросклеротическими бляшками от 75% является абсолютным показанием к проведению шунтирования. Если сосуд еще можно расширить, применяют стентирование.
- Длительность операции. На установку стента уходит несколько минут, на трансплантацию шунта – до 6 часов. На продолжительность хирургического вмешательства влияет количество пораженных участков, блок на которых необходимо устранить. Играет роль и течение операции: каждое внутриоперационное осложнение удлиняет сроки выхода из операционной.
- Выписка. После шунтирования за больным необходим контроль, поэтому его выписывают при отсутствии осложнений на 10–14 день после операции. Стентирование не требует длительного наблюдения за прооперированным: пациент может покинуть клинику уже на следующие сутки.
- Период восстановления. Реабилитация после установки стента длится до двух недель, восстановление после вшивания шунта занимает до 3–4 месяцев. Связан такой срок с заживлением послеоперационных ран и сращением вскрытой грудины. Причем в отличие от стентирования, после шунтирования с рассечением костной ткани больному необходимо пользоваться специальным корсетом.
- Рецидив. Возможен в обоих случаях. Только при стентировании закупорка сосуда развивается быстрее: инородное тело, а также завихрение крови у концов стента, способствуют тромбообразованию. Поэтому перенесшие операцию больные обречены принимать препараты, снижающие свертываемость. Шунт тоже может стенозироваться образующимися атеросклеротическими бляшками. Но этот процесс идет медленно, и ощутимое поражение шунта фиксируется через 10 лет после операции. В обоих случаях при несостоятельности кровотока в миокарде показана повторная операция.
- Сколько лет живут пациенты. Все зависит от качества сократительной функции сердечной мышцы на момент операции, наличия сопутствующей патологии, соблюдения послеоперационных предписаний врача. Например, ожирение, сахарный диабет, продолжающаяся гиперхолестеринемия отягощают прогноз.
По статистическим данным годовая выживаемость после стентирования составляет 95%, трехлетняя – 91%, пятилетняя – 86%. Использование шунта позволяет продлить жизнь еще на 15–25 лет (при условии соблюдения всех рекомендаций врача).
➜ Подробнее о шунтированию сердца
➜ Подробнее о стентированию сердца
как долго надо носить корсет после операции акш
Первичный восстановительный период продолжается примерно 30-45 дней. В течение этого времени пациент постепенно возвращается к привычной деятельности.Темп и особенности восстановительного периода индивидуальны для каждого человека. Каждому пациенту следует увеличивать нагрузку в собственном темпе.
В процессе выздоровления могут быть периоды улучшений и ухудшений, которые ожидаемы и не должны вызывать тревогу пациента.
В большинстве случаев пациент выписывается после снятия швов.Ежедневным уходом за швами является мытье их водой с мылом (разрешается использование мягкой мочалки).
Если имеются выделения из послеоперационной раны – следует после мытья покрыть ее стерильной марлевой салфеткой и заклеить сверху лейкопластырем.
В случае таких изменений раны как покраснение, обильные выделения или повышение температуры тела – необходимо обратиться к лечащему врачу.
У некоторых пациентов в послеоперационном периоде происходят изменения в эмоциональной сфере, выражающиеся в следующем:
пониженный фон настроения
повышенная эмоциональность
нежелание чем — либо заниматься
Эти проявления являются нормальными, распространенными и проходят с течением времени. Если же они становятся выраженными, продолжительными и мешают повседневной жизни – рекомендуется обратиться к лечащему врачу.
Возможны боли в области хирургического вмешательства, в грудной клетке с иррадиацией в руки. Эти боли могут продолжаться после операции в течение нескольких месяцев. Это – распространенное явление и не должно вызвать тревоги у пациента. Прием обезболивающих препаратов по указанию врача. Помогают так же массаж и упражнения на расслабления.
Важно знать следующее!
сколько раз в день следует принимать лекарство, и в какие часы
побочные действия лекарственных препаратов (эти данные будут сообщены лечащим врачом при выписке)
при появлении побочных действий лекарств, таких как, боль в желудке, рвота, понос, сыпь и т. д., — следует сообщить об этом лечащему врачу.
Необходимо бинтовать оперированную ногу в течение 6 недель со дня операции. Следует бинтовать ногу до колена. Бинты следует снимать на ночь. Это время можно использовать для их стирки в целях повторного использования.Здоровую ногу необходимо бинтовать в течение 2 недель после операции. Если нога не отечна, можно прекратить бинтование в более ранние сроки.
Вместо эластичного бинта можно использовать эластичный гольф подходящего размера, который можно приобрести в аптеке и надевать его после снятия швов.
Корсет следует одевать лежа, поверх хлопчатобумажной или трикотажной одежды, не раздражающей послеоперационный шов
В восстановительном периоде важна сбалансированная диета. Рекомендуется проконсультироваться с диетологом вашего лечебного учреждения.
Желательно избегать употребления жареного, жирного, а так же уменьшить употребление соленого, сладкого и субпродуктов.
Вес тела должен соответствовать росту! (Избыточный вес является одним из факторов риска сердечно — сосудистых заболеваний).Часы приема пищи должны быть постоянными. Следует избегать избыточного приема пищи.
Поездки за границу
Прежде чем вы будете планировать полет или поездку за границу, стоит консультироваться с лечащим врачом.
Любая физическая нагрузка, за исключением ходьбы, может быть разрешена лишь после консультации с кардиологом или семейным врачом. Следует увеличивать физические нагрузки постепенно, переходя от легких упражнений к более сложным. Рекомендуется ходьба по утрам и вечером, в хорошую погоду, желательно по ровной местности, без значительных подъемов. Начинать следует с 30 минут.
Необходимо избегать подъема тяжестей весом свыше 5 кг в течение трех месяцев после операции (это необходимо для полного заживления грудины).
Осложнения и последствия
Последствия после операции по шунтированию сосудов, пролегающих в головном мозге, проявляются общим недомоганием. У пациента в течение 1-2 недель после оперативного вмешательства могут наблюдаться симптомы:
- Боль в зоне головы, головокружение.
- Тошнота малой интенсивности.
- Онемение конечностей слабой выраженности.
Если перечисленные симптомы не доставляют пациенту сильного дискомфорта, они считаются вариантом нормы. Операция в области головного мозга – сложная процедура, которая представляет собой стрессовое воздействие на организм, что обуславливает соответствующие реакции. Угрожающие здоровью осложнения чаще связаны с инфицированием мозга после оперативного вмешательства или с закупоркой шунта. Другие вероятные причины серьезных осложнений:
- .
- Окклюзия церебральных сосудов по причине закупорки просвета тромбом.
- Эпилептические приступы.
- Нарушение функций мозга – двигательные нарушения, судороги, расстройство чувствительности.
- Некорректная работа шунтирующей системы.
Больному после операции необходимо обратиться к врачу, если резко ухудшилось самочувствие, повысились показатели температуры тела выше 38°C, наблюдаются эпизоды помрачения сознания, появились проявления аллергической реакции после приема выписанных лекарств.
Шунтирование в области головного мозга – это такая операция, которая предполагает постоянное ношение шунта, что ассоциируется с рядом ограничений для больного. Ему предписано соблюдать режим на протяжении всей оставшейся жизни. Периодически приходится менять шунт, потому что он теряет функциональные свойства.
Дисфункция шунта связана с закупоркой, износом или повреждением комплектующих частей. Другая причина дисфункции шунта – некорректная установка катетера в желудочковой системе. Приблизительный срок использования шунта составляет 10 лет. Однако этот период может значительно варьироваться в зависимости от обстоятельств.
К примеру, детям необходимо чаще менять шунт, что связано с ростом черепа и тела, когда отдельные участки шунтирующей системы требуют удлинения. Статистика показывает, необходимость ревизии шунта возникает у 27% пациентов по истечении 1-го года после имплантации, у 28% пациентов – по истечении 2-х лет, у 42% пациентов – по истечении 3-х лет. Распространенные причины осложнений после оперативного лечения гидроцефалии:
- Миграция шунта (32%).
- Некорректный подбор модели шунта (32%), что вызывает состояние гиподренажа (недостаточное отведение жидкости) или гипердренажа (избыточное отведение жидкости).
- Инфекционно-воспалительные процессы (16%).
- Формирование псевдокисты перитонеальной локализации (8%).
- Аллергическая реакция на присутствие инородного тела – шунта (0,9%).
Основные причины для проведения ревизии шунта: механическая дисфункция, инфекционно-воспалительные процессы. Механическая дисфункция встречается с частотой 27-34% случаев и обуславливает необходимость замены шунта. Количество инфекционных осложнений после операции по лечению вторичной гидроцефалии, возникшей на фоне опухоли мозга, составляет около 3-20% случаев.
В общей структуре инфекционных поражений 65% случаев приходится на первые 3 месяца после оперативного вмешательства. По данным статистики, 80% шунтирующих систем выходят из строя в течение 10-12 лет после сделанной операции. Клинически дисфункция системы проявляется неадекватным отведением ликвора.
Шунтирование в области головного мозга – оперативное вмешательство, которое проводится с целью устранения проявлений гидроцефалии или недостаточности церебрального кровоснабжения. Шунтирование устраняет симптомы, но не причины возникновения патологий.
Просмотров: 491
Реабилитация и возможные осложнения
В течение двух недель после того, как было проведено такое хирургическое вмешательство, вам будут противопоказаны водные процедуры. Это связано с тем, что на груди и на ноге присутствуют большие послеоперационные раны. Для того чтобы они лучше заживали, их обрабатывают антисептиками и ежедневно делают перевязки.
Чтобы лучше срасталась кость, врач посоветует вам носить грудной бандаж на протяжении 4–6 месяцев. Обязательно соблюдайте это условие. Если не носить медицинский корсет, могут разойтись швы на грудине. Потом нужно будет разрезать кожу и заново сшивать кость.
Очень частый послеоперационный симптом – чувство боли, дискомфорта и жара в области грудной клетки. Если у вас он есть, не паникуйте. Сообщите о нем врачу, который назначит препараты для его устранения.
Среди возможных осложнений можно выделить:
- застойные явления в легких;
- анемию;
- воспалительные процессы: перикардит (воспаление наружной оболочки сердца), флебит (воспаление вены, близкой к участку сосуда, который взяли для шунтирования);
- нарушения работы иммунной системы (возникают из-за искусственного кровообращения);
- аритмии (как следствие остановки сердца на время операции).
Так как во время операции используют не только искусственное кровообращение, но и искусственную вентиляцию легких, нужно предотвратить застойные явления в легких. Для этого 10–20 раз в сутки надувайте что-нибудь. К примеру, шарик. Глубоко дыша, вы вентилируете свои легкие и расправляете их.
Анемия обычно связана с кровопотерей во время операции. Для устранения этого осложнения вам выпишут специальную диету.
Чтобы поднять гемоглобин, ешьте больше:
- говядины (вареной или запеченной);
- печени;
- гречневой каши.
Лечение других осложнений врач подбирает индивидуально для каждого пациента.
В среднем больные реабилитируются за 2–3 месяца. За это время восстанавливается нормальная работа сердца, стабилизируется состав крови и функционирование иммунной системы, почти полностью заживает грудина. Через 3 месяца после того, как было проведено шунтирование сердца, вам уже не будет противопоказана двигательная активность, и вы сможете жить полноценной жизнью.
В это время – через 2–3 месяца – проводят нагрузочный тест, например, велоэргометрию. Такое обследование необходимо для того, чтобы оценить эффективность проведенной операции, узнать, как сердце реагирует на нагрузки, и определиться с тактикой дальнейшего лечения.
Методика проведения коронарного шунтирования
Операция проходит под общей анестезией и требует введения премедикации. Именно с нее и начинается самый тяжелый для родственников пациента период. Затем больной доставляется в операционную, ему делается наркоз, и врачи приступают непосредственно к хирургическому вмешательству. И где бы ни производилось аортокоронарное или маммарокоронарное шунтирование, – в России, Украине, Германии или Израиле, последовательность этапов у него одинаковая.
После обработки операционного поля антисептиками производится разрез:
- при классической операции рассекается кожа и грудина под ней, жировая ткань средостения, перикард;
- при межреберном доступе – кожа, мягкие ткани в IV–V межреберье, перикард, с последующим наложением ранорасширителя;
- при миниинвазивном шунтировании, применимом только к левой передней нисходящей ветви, рассекаются те же ткани, что и при межреберном, но очень экономно. Фактически операция производится без вскрытия грудной клетки, под контролем КТ, специальными инструментами и аппаратами.
Затем извлекается необходимый сосуд, выбранный для шунтирования: большая поверхностная вена ноги или лучевая артерия – чрескожно, внутренние грудные артерии – при углублении в операционное поле. И только после этого подключается аппарат искусственного кровообращения (если врачи остановились на методе с остановленным сердцем).
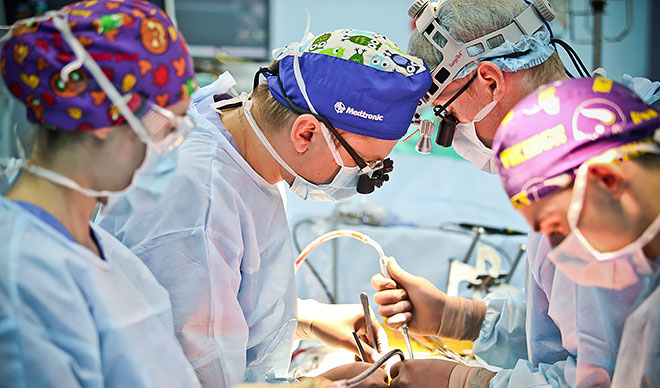 Современные кардиохирургические клиники уже могут проводить аорто-коронарное шунтирование БЕЗ вскрытия грудной клетки миниинвазивными методами
Современные кардиохирургические клиники уже могут проводить аорто-коронарное шунтирование БЕЗ вскрытия грудной клетки миниинвазивными методами
Непосредственно шунтирование заключается в подшивании одного конца трансплантата к аорте со стороны пораженного сосуда, и создании анастомоза между другим концом и сердечной артерией ниже сужения. При маммарокоронарном шунтировании конец левой грудной артерии вшивают в ветви ЛКА, а правую грудную артерию «удлиняют» протезом, проводят за грудиной к сердцу, а уж потом вшивают в целевые сосуды.
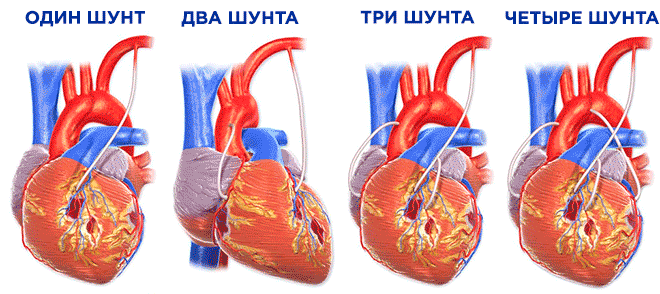 В среднем накладывают 2-3 шунта. Количество шунтов влияет на сложность и продолжительность операции.
В среднем накладывают 2-3 шунта. Количество шунтов влияет на сложность и продолжительность операции.
После главного этапа операции проводят контроль гемостаза, запускают остановленное сердце, отключая АИК, зашивают рану послойно наглухо и накладывают асептическую повязку. При чрезгрудинном доступе на грудину накладывают металлические швы. В общей сложности хирургическое вмешательство с отключением сердца длится от 3 до 6 часов, без применения АИК – от 1 до 2 часов, миниинвазивная – и того меньше.
Возможно ли повторное проведение шунтирования? Конечно, возможно, ведь при продолжающемся росте атеросклеротических бляшек несостоятельными могут стать и другие сосуды сердца. Что же касается самих шунтов, то статистика в хирургической кардиологии следующая:
- венозный трансплантат в течение 10 лет закупоривается в 35% случаев;
- лучевая артерия – в 20% случаев;
- внутренняя грудная артерия – лишь в 10% случаев.
Шунтирование мозга
Шунтирование головного мозга при гидроцефалии является строго обязательной процедурой, позволяющей компенсировать болезнь. После успешного завершения операции постепенно начнут наблюдаться улучшения. Уже через несколько дней нормализуется кровообращение и отток ликвора, а также начнут полноценно функционировать все процессы мозга.
Шунт и принцип работы
Проводится шунтирование головы при гидроцефалии с помощью специальных шунтов. Они представляют собой полые трубки, через которые излишнее количество ликвора будет отводиться в выбранную полость организма для будущего всасывания естественным путем. Существует три вида шунтирования:
- Вентрикулоперитонеальный – самый популярный вид, отправляющий ликвор в полость живота;
- Вентрикулоплевральные – вид, при котором жидкость отводится в грудную клетку больного;
- Вентрикулоатриальные – редко используемый вид шунтирования, когда ликвор попадает в одну из камер сердца.
Шунтирующая система состоит из трех составляющих. Внутренняя часть представлена гибкой трубкой, произведенной из силикона. Она является своеобразным катетером. Его устанавливают внутрь желудочка, где скопился ликвор. К катетеру присоединяется клапан, который позволяет регулировать количество пропускаемой жидкости, чтобы исключить возможные риски. Проходя через клапан, излишки попадают во вторую часть системы – резервуар. В нем ликвор задерживается на некоторое время, после чего отправляется в наружный отдел шунта, через который жидкость переливается в выбранную полость. Отрезок этой части системы устанавливается под кожу, что позволяет сделать его незаметным для посторонних глаз.
Клапан, регулирующий объемы ликвора, бывает фиксированным и программируемым. В первом случае предусмотрено три режима пропускания жидкости, каждый из которых имеет разную интенсивность работы. Программируемый же позволяет регулировать уровень пропускной способности клапана при первой необходимости. Как правило, когда производят шунтирование при гидроцефалии у маленьких детей, им ставят сначала фиксированный клапан, а уже потом заменяют его программируемым. Взрослым же сразу ставят второй тип.
Подготовка к процедуре
Когда речь идет о взрослых, шунтирование мозга при гидроцефалии требует особой подготовки. Следует заранее начать готовить свой организм к операции. Но также потребуется пройти большое количество обследований, чтобы убедиться в отсутствии противопоказаний и точности диагноза, поставленного врачом.
Лечащий врач может назначить сразу несколько обследований, каждое из которых пройти нужно в обязательном порядке. Среди них:
- Сдача анализов крови и мочи, флюорография, ЭКГ – стандартные процедуры, позволяющие выявить нарушения систем организма;
- Ангиография (внутриартериальная, магнитно-резонансная или компьютерно-томографическая) – позволяет при необходимости точно определить местонахождение артериальных сужений;
- Ультразвуковое сканирование – дает точные данные о состоянии всех сосудов в организме, включая черепные;
- Исследование окклюзий с использованием баллона – так проверяется реакция организма на прекращение поступления крови через определенные артерии.
Также могут быть назначены дополнительные процедуры, которые проверят ту или иную систему организма
Это очень важно, т.к. успешность операции зависит от многих факторов
Когда предстоит шунтирование головы, следует начать самостоятельную подготовку к будущей процедуре. Если этого не сделать, есть риск получения серьезных осложнений, которые крайне негативно скажутся на жизнеспособности организма
Важно выполнить следующее:
- Отказаться от употребления алкогольных напитков и курения за 14 дней до операции.
- Прекратить прием любых нестероидных медикаментов, оказывающих противовоспалительный эффект.
Эти два пункта обязательны абсолютно во всех случаях. На усмотрение врача могут быть назначены дополнительные меры для подготовки. А перед операцией пациенту сбреют волосы на обрабатываемом месте.
Реабилитация после шунтирования сосудов сердца
Рассказывая о том: шунтирование сердца, что это такое, врачи сразу затрагивают и момент реабилитации, от которой зависит скорость восстановления пациента.
Реабилитация после шунтирования сердца содержит комплекс упражнений и мероприятий:
- Дыхательные упражнения. Выполняются с первых дней после операции. Упражнения помогают восстановить работоспособность легких.
- Физические нагрузки. Начинаются с нескольких шагов по палате в первые послеоперационные дни и постепенно усложняются.
- Ингаляции с помощью небулайзера с добавлением бронхолитиков или муколитиков.
- Внутривенная лазеро- или озонотерапия.
- Разные виды массажа.
- Ультратонофорез с Пантовегином или Лидазой.
- Магнитотерапия для воздействия на периферические отделы.
- Сухие углекислые ванны.
Коронарное шунтирование сосудов сердца — послеоперационный период
После операции на сердце тщательное наблюдение за больным ведется в течение 2-3 месяцев. Первые 10 дней пациент может оставаться в реанимационном отделении, что зависит от скорости восстановления, самочувствия и наличия-отсутствия осложнений. В период, когда действует наркоз, больному фиксируют конечности, чтобы избежать резких опасных движений. Первые часы после операции больной может дышать с помощью аппарата, который отключают к концу первых суток.
В стационаре ежедневно проводят обработку швов и следят за их состоянием. Небольшая боль, покраснение и ощущение натяжения кожи в месте шва являются нормальным для этого периода. Если аортокоронарное шунтирование сосудов сердца прошло успешно, то на 7-8 сутки пациенту снимают швы. Только после этого пациенту могут разрешить принимать душ. Для облегчения заживления костей грудины пациенту рекомендуется полгода носить корсет, спать в этот период можно лишь на спине.
Жизнь после коронарного шунтирования
Коронарное шунтирование сосудов считается успешным, если пациент через два месяца возвращается к привычному режиму жизни.
Длительность и качество жизни будут зависеть от соблюдения предписаний врача:
- Принимать медикаменты, назначенные врачом, и не заниматься самолечением.
- Не курить.
- Придерживаться рекомендованного рациона питания.
- После операции шунтирования, а затем раз в году проходить лечение в санатории.
- Выполнять посильные физические нагрузки, избегая перегрузок.
Диета после шунтирования сердца
В послеоперационный период пациенты, перенесшие коронарное шунтирование сосудов сердца, должны тщательно следить за своим питанием. От этого фактора зависит, сколько лет жизни они смогут еще прожить. Рацион питания должен быть составлен таким образом, чтобы не допустить появления лишнего веса и отложения на стенках сосудов вредного холестерина.
После операции пациентам рекомендуется придерживаться таких советов:
- Уменьшить количество сахара, заменив его стевией.
- Молочные продукты должны быть обезжиренными.
- Из сыров следует отдавать предпочтение диетическим сырам и тофу.
- Из мяса разрешено соевое мясо, белое мясо курицы, индейка, нежирная телятина.
- Из круп можно все, кроме манки и риса.
- Дополнительно употреблять рыбий жир.
- Из рыб можно есть маложирную и иногда рыбу средней жирности.
- Из жиров желательно отказаться от всех, кроме растительного оливкового масла холодного отжима.
- Рекомендуется снизить количество соли.
- Полезно употреблять свежие овощи и фрукты.
Приблизительное меню на день
- Завтрак — яичный омлет из белков на пару, салат из фруктов и обезжиренного йогурта.
- Второй завтрак — обезжиренный творог.
- Обед — вегетарианский суп с черным подсушенным хлебом, овощное рагу.
- Перекус — запеченные яблоки.
- Ужин — оладьи из овощей, тушенная рыба нежирных сортов или белое мясо курицы.
Предварительное обследование
Для консультации кардиохирурга потребуется сдать некоторые анализы. В частности, необходимы:
- ОАК с формулой и тромбоцитами.
- Биохимические показатели состояния мышцы сердца.
- Свертываемость крови.
- Липидограмма. Она необходима для подтверждения установленной предварительно степени атеросклеротического процесса. В данном случае проводится исследование липопротеинов низкой и высокой плотности, общего холестерина.
- Сахар в моче и крови.
- Электролитный баланс.
- В некоторых лабораториях проводится расчет степени вероятных осложнений атеросклероза.
- Исследования печеночной и почечной деятельности.
- Прочие анализы, исключающие хронические патологии инфекционного характера и СПИД.
Необходимы также результаты следующих аппаратных исследований:
- Флюорографии. Это исследование позволяет не только оценить состояние легочной ткани, но и определить контуры и размеры сердца.
- ЭКГ. Электрокардиографическое исследование в динамике дает подтверждение необходимости проведения консультации, заключение о ритме сокращений, состоянии волокон мышц, наличии перегрузки в различных отделах, рубцовых изменений после инфаркта. Кроме того, ЭКГ позволяет выявить стойкую ишемию с предположительно неблагоприятным прогнозом.
- УЗИ сердца. Ультразвук указывает на снимке и визуально на деятельность тех или иных сердечных отделов, работу клапанной системы между желудочками и предсердиями, крупных сосудов. С помощью УЗИ выявляется гипертрофия (утолщение в стенке) мышцы органа.
Показания к проведению
Когда проводят эту операцию? В норме по гладким коронарным сосудам течет кровь, осуществляя кровоснабжение мышцы сердца. Сосуд, который имеет гладкую ровную стенку, считается нормальным. Никаких препятствий на своем пути кровь не встречает. Необходимое питание, кислород ткани и клетки получают с током артериальной крови.
Поступление кислорода в миокард резко снижается при сужении этих сосудов вследствие закупорки их тромбом, атеросклеротических изменений. Атеросклерозу сосудов может быть подвержен каждый. С течением времени из-за нарушений обмена веществ развиваются атеросклеротические процессы, ишемическая болезнь сердца. Основная причина ишемии миокарда — тромбирование либо сужение коронарных сосудов.
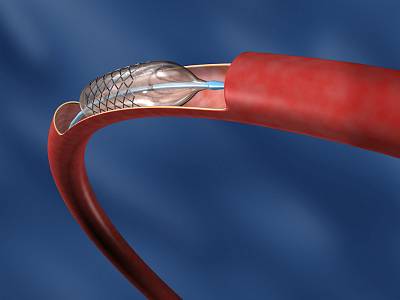
В этих артериях образуются жировые прослойки, закрывающие пространство сосуда. Артерия, которая питает сердце, не может нормально выполнять свои функции. Это грозит пациенту самыми серьезными последствиями. Особенно большая смертность от ИБС отмечена в последнее десятилетие. К группе риска относятся люди, ведущие нездоровый образ жизни, пациенты с генетической предрасположенностью, различными медицинскими проблемами.
Симптомы сужения коронарных артерий:
- давящее ощущение за грудиной во время активности и отдыха;
- сердечный приступ.
ИБС — это убийца, который не щадит никого. Обычно такие пациенты в течение многих лет жалуются на боли в области сердца. Эти боли значительно усиливаются в последнее время. По результатам диагностических исследований профессионалы обнаруживают существенные изменения в коронарных артериях. Если эти сосуды поражены более чем на 40%, при неэффективности лекарственной терапии больным рекомендуют проведение оперативного вмешательства.
Если имеются аневризмы артериальной стенки, сосуды сердца неровные, наблюдаются перегибы, проводится аортокоронарное шунтирование (АКШ). Его выполняют при невозможности проведения стентирования. В процессе шунтирования врачи лечат сердечную мышцу, чтобы восстановить кровоток в периферических артериях по жизненным показаниям.
Цели операции:
- удаление тромба либо расширение артерии;
- улучшение физического состояния;
- прекращение болевых ощущений;
- предотвращение инфаркта миокарда;
- восстановление полноценных функций сердца;
- увеличение продолжительности жизни;
- повышение качества жизни.
Диета после АКШ
Даже после выписки из больницы, находясь в домашних условиях, необходимо придерживаться определенной диеты, которую назначит лечащий врач. Это позволит значительно уменьшить шансы на развитие болезни сердца и сосудов. Одними из главных продуктов, употребление которых необходимо свести к минимуму, являются насыщенные жиры и соль. Ведь проведенная операция не гарантирует, что в будущем не появятся проблемы с предсердиями, желудочками, сосудами и другими составляющими кровеносной системы. Риски этого значительно возрастут, если не придерживаться определенного рациона питания и вести беспечный образ жизни (продолжать курить, употреблять спиртное и не заниматься оздоровительной гимнастикой).
Необходимо строго соблюдать диету и тогда не придется столкнуться еще раз с теми проблемами, которые привели к хирургическому вмешательству. Не будет проблем с пересаженными венами, заменяющими коронарные артерии.
Совет: кроме диеты и гимнастики необходимо наблюдать за собственным весом, излишек которого повышает нагрузку на сердце и, соответственно, увеличивает риск повторного заболевания.
Коронарное шунтирование сердца — этапы и сложности операции
Когда необходима операция?
Прогностических состояний, когда кардиолог должен предложить операцию аортокоронарного шунтирования больному, всего три, это:
- Непроходимость на 50% и более левой венечной артерии.
- Сужение всех сосудов сердца на 70% и более.
- Сильный стеноз проксимального отдела передней межжелудочковой артерии, который сочетается с ещё двумя стенозами артерий сердца.
В кардиологии существует три группы показаний к аортокоронарному шунтированию:
Первая группа показаний к операции:
К ней относятся больные с ишемизированным миокардом в большом объеме, а также больные со стенокардией с показателями ишемии миокарда и отсутствием положительного отклика на медикаментозную терапию.
- Больные с острой ишемией после перенесенного стенирования или ангиопластики.
- Больные с ишемическим отеком легких (что чаще всего сопровождает стенокардию у пожилых женщин).
- Стресс-тест у больного перед плановой операцией (сосудистой или абдоминальной), показавший резко положительный результат.
Вторая группа показаний для аортокоронарного шунтирования:
Операция показана больным, имеющим выраженную стенокардию или рефрактерную ишемию, у которых аортокоронарное шунтирование способно улучшить отдаленный прогноз, сохранив насосную функцию левого желудочка сердца и предотвратив ишемию миокарда.
- При стенозе 50% и более левой артерии сердца.
- Стеноз 50% и более трех коронарных сосудов, в том числе – с выраженной ишемией.
- Поражение одного-двух коронарных сосудов с риском ишемии большого объема миокарда в тех случаях, когда технически невозможно выполнить ангиопластику.
Третья группа показаний для коронарного шунтирования сердца:
К этой группе относятся случаи, когда больному для предстоящей операции на сердце понадобится дополнительная поддержка в виде аортокоронарного шунтирования.
- Перед кардиологическими операциями на сердечных клапанах, миосептэктомии и др.
- При операциях по поводу осложнений ишемии миокарда: острой митральной недостаточности, аневризме левого желудочка, постинфарктного дефекта межжелудочковой перегородки.
- При аномалиях коронарных артерий у больного, когда есть реальный риск его внезапной смерти (например, когда сосуд имеет расположение между легочной артерией и аортой).
Показания к операции аортокоронарного шунтирования всегда устанавливаются на основании данных клинического обследования больного, а также на основании показателей коронарной анатомии в каждом конкретном случае.
Как проходит операция аорто-коронарного шунтирования – этапы на видео
Как и перед любым другим хирургическим вмешательством в кардиологии, перед операцией коронарного шунтирования сердца больному назначают полное обследование, включая коронарографию, электрокардиографию и УЗИ сердца .
Во время операции для шунта у данного больного берут часть вены из нижней конечности. реже — часть внутренней грудной или лучевой артерий. Это никоим образом не нарушает кровообращение в данном участке, и не чревато осложнениями.
Операция аортокоронарного шунтирования выполняется под общим наркозом . Подготовка к данной операции ничем не отличается от подготовки к любым другим кардиохирургическим операциям.
Видео операции аорто-коронарного шунтирования Вы можете найти в интернете.
Основные этапы операции коронарного шунтирования сердца:
1 этап: Наркоз и подготовка к операции
Больного укладывают на операционный стол. Анестезиолог внутривенно вводит анестезирующее лекарственное средство, и больной засыпает. Для контроля дыхания пациента во время операции ему в трахею вводят эндотрахеальную трубку, которая подает дыхательный газ от аппарата ИВЛ (искусственной вентиляции легких).