Тромбоэмболия нижних конечностей: возможные причины, симптомы и особенности лечения
Содержание:
Тромбоз симптомы
Симптоматика тромбоза зависит от локализации процесса, степени обтурации сосудистого просвета, а также свои особенности имеет как венозный, так и артериальный тип тромбоза.
Симптомами венозного тромбоза в системе глубоких магистральных вен нижних конечностей (подвздошная, бедренная, подколенная вена) являются: нарастающая отечность, пастозность мягких тканей на стороне поражения, парестезии, ноющие тянущие боли по ходу сосудистого пучка, трофические изменения мягких тканей.
Тромбоз печеночной воротной вены сопровождается симптомокомплексом, свидетельствующим о развитии портальной гипертензии (функциональная диспепсия, спленомегалия, скопление асцитической жидкости, желудочно-кишечные кровотечения).
Для тромбоза в системе почечной вены характерна односторонняя ноющая боль в поясничной области, нефритический синдром и гематурия. Типичная почечная колика в данной ситуации не наблюдается.
Тромбоз яремной вены является распространенной патологией среди пациентов, страдающих наркоманией и злокачественными новообразованиями, и характеризуется развитием септических осложнений, а также отеком зрительного нерва.
Артериальные тромбозы чаще всего локализуются в головном мозге и сердце и вызывают такие заболевания, как ишемический инсульт и острый коронарный синдром. Проявлениями ишемического инсульта, обусловленного наложением тромботических масс на атеросклеротически измененную интиму сосудов виллизиевого круга, являются: головная боль, различные степени нарушения сознания, нарушение чувствительности и двигательной активности в одной из половин туловища. Для острого коронарного синдрома характерно возникновение типичных стенокардитических болей, выраженной бледностью кожных покровов, нарушением сознания, сбоем в работе сердца, одышкой и иногда болью в верхней половине живота.
Лечение
Медикаментозное лечение тромбоэмболии легочной артерии
| Препарат | Описание | Применение и дозировки |
| Препараты, уменьшающие свертываемость крови | ||
| Гепарин натрия (натриевый гепарин) | Гепарин – вещество, которое образуется в организме человека и других млекопитающих. Он подавляет фермент тромбин, который играет важную роль в процессе свертывания крови. | Одномоментно вводят внутривенно 5000 – 10000 ЕД гепарина. Затем – капельно по 1000-1500 ЕД в час. Курс лечения – 5-10 дней. |
| Надропарин кальция (фраксипарин) | Низкомолекулярный гепарин, который получают из слизистой оболочки кишечника свиней. Подавляет процесс свертывания крови, а также обладает противовоспалительным действием и подавляет иммунитет. | Вводят 0,5-0,8 мл подкожно 2 раза в сутки. Курс лечения – 5-10 дней. |
| Эноксапарин натрия | Низкомолекулярный гепарин. | Вводят 0,5-0,8 мл подкожно 2 раза в сутки. Курс лечения – 5-10 дней. |
| Варфарин | Препарат, который подавляет синтез в печени белков, необходимых для свертывания крови. Назначается параллельно с препаратами гепарина на 2-й день лечения. | Форма выпуска: Таблетки по 2,5 мг (0,0025 г).Дозировки: В первые 1-2 дня варфарин назначают в дозировке 10 мг 1 раз в день. Затем дозу снижают до 5-7,5 мг 1 раз в день. Курс лечения – 3-6 месяцев. |
| Фондапаринукс | Синтетический препарат. Подавляет функцию веществ, которые принимают участие в процессе свертывания крови. Иногда применяется для лечения тромбоэмболии легочной артерии. | |
| Тромболитики (препараты, которые растворяют тромбы) | ||
| Стрептокиназа | Стрептокиназу получают из β-гемолитического стрептококка группы C. Она активирует фермент плазмин, который расщепляет тромб. Стрептокиназа действует не только на поверхности тромба, но и проникает внутрь него. Наиболее активна в отношении недавно образовавшихся тромбов. | Схема 1. Вводят внутривенно в виде раствора в дозировке 1,5 миллиона МЕ (международных единиц) в течение 2 часов. В это время введение гепарина прекращают.Схема 2.
|
| Урокиназа | Препарат, который получают из культуры клеток почек человека. Активирует фермент плазмин, который разрушает тромбы. В отличие от стрептокиназы, реже вызывает аллергические реакции. | Схема 1. Вводят внутривенно в виде раствора в дозировке 3 миллиона МЕ в течение 2 часов. В это время введение гепарина прекращают.Схема 2.
|
| Альтеплаза | Препарат, который получают из человеческих тканей. Активирует фермент плазмин, который осуществляет разрушение тромба. Не обладает антигенными свойствами, поэтому не вызывает аллергических реакций и может использоваться повторно. Действует на поверхности и внутри тромба. | Схема 1. Вводят 100 мг препарата в течение 2 часов.Схема 2. Вводят препарат в течение 15 минут из расчета 0,6 мг на каждый килограмм массы тела больного. |
Мероприятия, которые проводят при массивной тромбоэмболии легочной артерии
- Остановка сердца. Проводят сердечно-легочную реанимацию (непрямой массаж сердца, искусственную вентиляцию легких, дефибрилляцию).
- Гипоксия (пониженное содержание в организме кислорода) в результате нарушения дыхания. Проводят оксигенотерапию – больной вдыхает газовую смесь, обогащенную кислородом (40%-70%). Ее подают через маску или через введенный в нос катетер.
- Выраженное нарушение дыхания и тяжелая гипоксия. Проводят искусственную вентиляцию легких.
- Гипотензия (снижение артериального давления). Больному вводят внутривенно через капельницу различные солевые растворы. Применяют препараты, которые вызывают сужение просвета сосудов и повышение артериального давления: допамин, добутамин, адреналин.
Хирургическое лечение тромбоэмболии легочной артерии
Показания к хирургическому лечению при ТЭЛА
- массивная тромбоэмболия;
- ухудшение состояния пациента, несмотря на проводимое консервативное лечение;
- тромбоэмболия самой легочной артерии или ее крупных ветвей;
- резкое ограничение притока крови к легким, сопровождающееся нарушением общего кровообращения;
- хроническая рецидивирующая тромбоэмболия легочной артерии;
- резкое снижение артериального давления;
Виды операций при тромбоэмболии легочной артерии
- Эмболэктомия – удаление эмбола. Это хирургическое вмешательство проводится в большинстве случаев, при острой ТЭЛА.
- Тромбэндартерэктомия – удаление внутренней стенки артерии с прикрепленной к ней бляшкой. Применяется при хронической ТЭЛА.
Симптомы венозных тромбозов
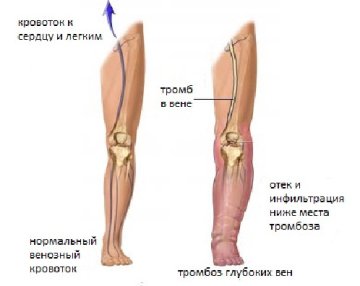
Если просвет венозного ствола перекрывается тромбом, нарушается работа всей венозной системы. Флеботромбоз обычно сопровождается тяжелым интоксикационным синдромом. Заболевание проявляется отечностью, набуханием вен и синюшностью кожи в месте поражения, миалгией, кардиалгией, онемением и тяжестью в ногах. Бессимптомное течение тромбоза является самой опасной формой патологии, приводящей к летальному исходу.
Тромбоз вен нижних конечностей — сосудистое заболевание, часто сопровождающееся развитием тяжелых осложнений. Тромбоз глубоких вен ног обычно поражает бедренную вену и проявляется болью в месте тромба, гиперемией и гипертермией кожи, отеком конечности. Боль в ноге часто начинается как судороги или онемение. Интенсивность болевого синдрома повышается во время ходьбы или при подъеме по лестнице. В тяжелых и запущенных случаях возникает чувство распирания в ногах, появление синюшности кожи и расширение поверхностных вен на внутренней стороне бедра.
Илеофеморальный тромбоз — венозная патология, вызванная закупоркой тромбом бедренной и подвздошной вен. Она проявляется отеком конечности, синюшным или багрово-красным цветом кожи, появлением на ней коричневых точек, лихорадкой, болью в ноге, иррадиирующей в пах и постепенно усиливающейся. Общее состояние пациента остается при этом удовлетворительным.
Геморроидальный тромбоз довольно часто возникает у женщин после беременности и родов. Способствуют появлению геморроидального тромбоза следующие факторы: злоупотребление алкоголем, длительное переохлаждение, хронические запоры, чрезмерное перенапряжение. Симптомами патологии являются: боль, зуд, жжение и отек в области ануса, спазм сфинктера, травматизация геморроидальных узлов с их последующим инфицированием. При появлении лихорадки, выделений из прямой кишки и геморроидального кровотечения следует незамедлительно обратиться к врачу.
Тромбоз кавернозного синуса — опасная для жизни человека патология, обусловленная закупоркой сгустком пещеристой пазухи мозга. Причиной патологии являются инфекционно-воспалительные заболевания глаз и носа с распространением инфекции в головной мозг. Заболевание проявляется сильной головной болью, ухудшением зрения, выпячиванием глаз, судорогами, диспепсией, спутанностью сознания, лихорадкой. Признаками тромбоза кавернозного синуса также являются: расстройство нервной системы, боль в шее при сгибании, отек век, потеря лицевой чувствительности. При отсутствии лечения больные с тромбозом кавернозного синуса могут впасть в кому. Часто заболевание приводит к развитию таких осложнений, как слепота, инсульт, дисфункция эпифиза. Прогноз заболевания часто неблагоприятный.
Тромбоз подключичной вены возникает у спортсменов и лиц, занятых тяжелым физическим трудом. Заболевание имеет благоприятный прогноз и ограничивается поражением рук. Пациенты жалуются на покалывание и жжение в пораженной конечности, пульсирующую и распирающую боль и отек руки. Тромбоз подключичной вены, обусловленный ее длительной катетеризацией, часто переходит на внутреннюю яремную вену и проявляется соответствующими клиническими признаками.
Тромбоз сетчатки глаза — геморрагическая ретинопатия, вызванная окклюзией ЦВС и ее ветвей преимущественно у лиц, страдающих гипертонией, атеросклерозом, сахарным диабетом, системными васкулитами, болезнями крови. Полная окклюзия проявляется резким падением остроты зрения вплоть до слепоты, неполная — медленным ухудшением зрения. Больные жалуются на темные пятна и пелену перед глазами, искаженное видение предметов. Лечение патологии направлено на восстановление кровотока в сетчатке и улучшение трофических процессов в ней.
Скрываясь под маской
Разнообразие симптомов можно попробовать выстроить в ряд, однако это не значит, что все они в одинаковой мере будут присутствовать у одного больного:
- Тахикардия (частота пульса зависит от формы и течения болезни – от 100 уд/мин до выраженной тахикардии);
- Болевой синдром. Интенсивность боли, как ее распространенность и продолжительность, очень варьирует: от неприятных ощущений до разрывающей нестерпимой боли за грудиной, указывающей на эмболию в стволе, или кинжальной боли, разливающейся по грудной клетке и напоминающей инфаркт миокарда. В иных случаях, когда закрываются только мелкие ветви легочной артерии, болевые ощущения могут завуалироваться, например, расстройством желудочно-кишечного тракта или вовсе отсутствовать. Продолжительность болевого синдрома колеблется от минут до часов;
- Нарушение дыхания (от нехватки воздуха до одышки), влажные хрипы;
- Кашель, кровохарканье (более поздние симптомы, характерны для стадии инфаркта легкого);
- Температура тела поднимается сразу (в первые часы) после окклюзии и сопровождает болезнь от 2 дней до 2 недель;
- Цианоз – симптом чаще сопровождающий массивную и субмассивную формы. Цвет кожных покровов может быть бледным, иметь пепельный оттенок или доходить до чугунного цвета (лицо, шея);
- Снижение артериального давления, возможно развитие коллапса, причем, чем ниже АД, тем более массивное поражение можно заподозрить;
- Обморок, возможно развитие судорог и коматозного состояния;
- Резкое наполнение кровью и выбухание вен шеи, положительный венный пульс – симптомы, характерные для синдрома «острого легочного сердца», выявляются при тяжелой форме ТЭЛА.
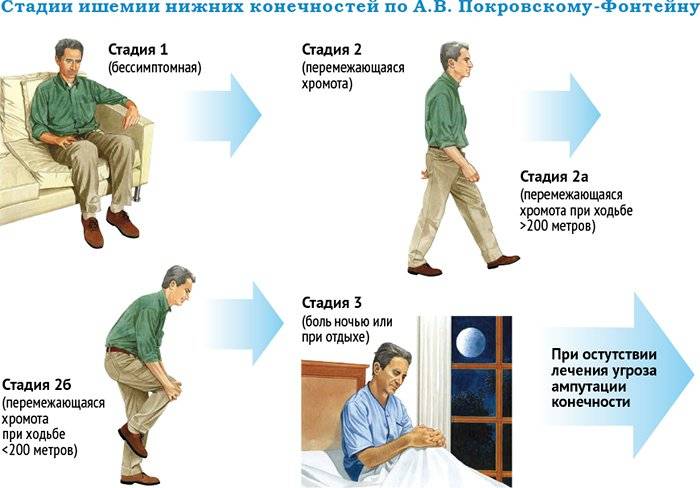
Симптомы ТЭЛА, находясь в зависимости от глубины гемодинамических нарушений и страдания кровотока, могут иметь различную степень выраженности и складываться в синдромы, которые могут присутствовать у больного поодиночке или скопом.
Наиболее часто наблюдаемый синдром острой дыхательной недостаточности (ОДН), как правило, начинается без предупреждения страданием дыхания разной степени выраженности. В зависимости от формы ТЭЛА нарушение дыхательной деятельности может представлять собой не столько одышку, сколько просто недостаток воздуха. При эмболии мелких ветвей легочной артерии эпизод ничем не мотивированной одышки может закончиться за несколько минут.
Не характерно для ТЭЛА и шумное дыхание, чаще отмечается «тихая одышка». В иных случаях наблюдается редкое, прерывистое дыхание, которое может указывать на начавшиеся цереброваскулярные нарушения.

Сердечно-сосудистые синдромы, которые характеризуется присутствием симптомов разных недостаточностей: коронарной, цереброваскулярной, системной сосудистой или «острого легочного сердца». В эту группу входят: синдром острой сосудистой недостаточности (падение артериального давления, коллапс), циркуляторный шок, который обычно развивается при массивном варианте ТЭЛА и проявляется тяжелой артериальной гипоксией.
Абдоминальный синдром очень сильно напоминает острое заболевание верхних отделов желудочно-кишечного тракта:
- Резкое увеличение печени;
- Интенсивная боль «где-то в области печени» (под правым ребром);
- Отрыжка, икота, рвота;
- Вздутие живота.
Церебральный синдром возникает на фоне острой недостаточности кровообращения в сосудах головного мозга. Затруднение кровотока (а при тяжелой форме – отек мозга) определяет формирование очаговых преходящих или общемозговых нарушений. У пожилых пациентов ТЭЛА может дебютировать обмороком, чем вводить в заблуждение врача и ставить перед ним вопрос: какой же синдром первичный?
Синдром «острого легочного сердца». Этот синдром из-за его бурного проявления можно распознать уже на первых минутах болезни. Трудно поддающийся подсчету пульс, мгновенно посиневшая верхняя часть туловища (лицо, шея, руки и другие кожные покровы, обычно скрытые под одеждой), набухшие шейные вены – признаки, не оставляющие сомнений в сложности ситуации.
У пятой части пациентов на первых порах ТЭЛА успешно «примеряет на себя» маску острой коронарной недостаточности, которой, кстати, впоследствии (в большинстве случаев) она и осложняется, или «маскируется» под другую, весьма распространенную ныне и отличающуюся внезапностью сердечную болезнь – инфаркт миокарда.
Тромбоэмболия лёгочной артерии – Инновационный сосудистый центр

Диагностика ТЭЛА
Клинические проявления ТЭЛА зависят от локализации эмболов, степени нарушения лёгочного кровотока и сопутствующих заболеваний. Клинические признаки, хотя и не специфичны, дают основание заподозрить заболевание и ориентировочно судить о локализации поражения.
При эмболии дистальных ветвей лёгочных артерий у большинства больных появляются симптомы инфарктной пневмонии: резкие “плевральные” боли в груди, связанные с дыханием, одышка, кашель со скудной мокротой, лихорадка. Кровохарканье наблюдается лишь в 1/3 случаев.
При объективном обследовании выявляются влажные хрипы, шум трения плевры. Слудует учитывать, во-первых, что у 60% больных инфарктная пневмония не развивается (и тогда симптомы отсутствуют), а во-вторых, на формирование инфаркта необходимо 2-3 дня после эмболии.
При наличии сопутствующей патологии сердечно-сосудистой системы дистальная эмболия может проявляться коллапсом и симптомами правожелудочковой недостаточности. При массивной ТЭЛА эмболы локализуются в лёгочном стволе или главных лёгочных артериях.
Она обычно проявляется симптомами острой сердечно-лёгочной недостаточности: коллапсом, выраженной одышкой, тахикардией, болью за грудиной. В случае выключения из кровообращения более 60% артериального русла лёгких, появляются увеличение печени, набухание шейных вен.
При подозрении на ТЭЛА обязательны исследования: – электрокардиография – эхокардиография – рентгенография грудной клетки – перфузионная (перфузионно-вентиляцонная) сцинтиграфия лёгких или спиральная компьютерная томография или ангиопульмононография – ультразвуковое исследование магистральных вен ног.
На ЭКГ наиболее типичными признаками являются появление Q в III отведении, глубокого S в I отведении и отрицательного Т в III отведении (синдром МакГинн-Уайт), а также блокада правой ножки пучка Гиса.
Возможно появление отрицательных симметричных зубцов Т в отведениях V1-3(4); подъём ST в III, aVF, aVR и V1-3(4); смещение переходной зоны к левым грудным отведениям. Только у трети пациен- тов на ЭКГ отмечаются признаки перегрузки правых отделов сердца.
У 20% больных с ТЭЛА изменения на ЭКГ отсутствуют.
На рентгенограмме можно выявить расширение верхней полой вены, увеличение правых отделов сердца, выбухание конуса лёгочной артерии, высокое стояние купола диафрагмы на стороне поражения, дисковидные ателектазы, плевральный выпот, – однако все эти симптомы малоспецифичны.
Тем не менее, данные рентгенографии имеют значение для исключения пневмонии, пневмоторакса, инфаркта миокарда, перикардита.
Эхокардиография может подтвердить диагноз ТЭЛА и дифференцировать её с другими острыми заболеваниями сердца.
На эхокардиограмме выявляются гипокинезия и дилатация правого желудочка; парадоксальное движение межжелудочковой перегородки; трику- спидальная регургитация; отсутствие или уменьшение респираторного спадения нижней полой вены; дилатация лёгочной артерии; признаки лёгочной гипертензии.
Мультиспиральная КТ с контрастированием сосудов позволяет визуализировать тромбы в лёгочной артерии, а также изменения лёгких, обусловленные другими заболеваниями, проявляющимися дефектами перфузии или наполнения. Чувствительность этого метода высока при локализации эмболов в крупных лёгочных артериях и существенно снижается при поражении субсегментарных и более мелких артерий.
Ангиопульмонография признаётся “золотым стандартом” в диагностике ТЭЛА. Признаками эмболии при данном исследовании служат: ампутация сосуда или дефект наполнения в его просвете. Лабораторный метод определения Д-димера используется для исключения ТЭЛА.
Нормальный его уровень в плазме позволяет с точностью до 90% отвергнуть предположение о наличии ТЭЛА у больных с низкой или средней клинической вероятностью. Диагноз ТЭЛА устанавливают путём анализа результатов клинического, инструментального и лабораторного исследований.
Как лечат тромбоэмболию
Для эффективного лечения необходимо как можно раньше посетить специалиста, если возникло подозрение на такое заболевание, как тромбоэмболия нижних конечностей. Лечение должно быть комплексным.
Прежде всего врач назначит препараты-антикоагулянты, которые способствуют разжижению крови. Также необходимо проводить терапию того заболевания, которое послужило толчком к развитию такой патологии.
Практически всегда применяются обезболивающие препараты, противовоспалительные средства.
Проводится тромболитическая терапия. Используют такие лекарственные средства:
- «Гепарин».
- «Тинзапарин».
- «Укрокиназа».
- «Стрептокиназа».
- «Фраксипарин».

Препараты назначают внутривенно в течение 10 дней. При этом необходим постоянный контроль за свертываемостью крови — каждые пару дней. Также назначают «Варфарин» в таблетках. Это лекарство могут назначить для применения в течение года. Еще показаны антиспастические лекарства против спазмов.
Терапия должна быть направлена на восстановление тканей и улучшение кровотока в нижних конечностях.
Если лечение не дает необходимого эффекта, может потребоваться хирургическое вмешательство. Удаление тромба из сосуда чаще всего происходит при закупорке бедренной и подколенной артерий. Тромбоэктомия может проводиться в экстренных случаях, когда становится ясно, что терапия не будет эффективной.
После операции больной находится под контролем врача, при этом, чтобы исключить застой крови в сосудах, показана на ранних сроках умеренная физическая активность.
Лечение
Основной целью терапии при ТЭЛА являются нормализация (улучшение) перфузии легких и профилактика формирования тяжелой, хронической постэмболической легочной гипертензии.
Общие лечебные мероприятия включают:
- соблюдение строгого постельного режима с целью предупреждения рецидива ТЭЛА;
- катетеризацию центральной вены для проведения инфузионной терапии и измерения центрального венозного давления;
- ингаляцию кислорода через носовой катетер;
- при развитии кардиогенного шока — внутривенные инфузии добутамина, реополиглюкина декстрана; при инфаркт-пневмонии — антибиотики.
Самым радикальным методом лечения пациентов с ТЭЛА и хронической тромбоэмболической легочной гипертензией (ХТЭЛГ) является хирургическая операция, заключающаяся в легочной эндартерэктомии. Все больные с подозрением на ТЭЛА и ХТЭЛГ должны подвергаться детальному обследованию с целью возможности применения хирургического вмешательства.
Показаниями к операции легочной эндартерэктомии служат организованные тромбоэмболы, доступные для хирургического удаления, локализованные в главной, долевой и сегментарных ветвях легочной артерии, III—IV функциональный класс сердечной недостаточности по классификации Нью-Йоркской кардиологической ассоциации (NYHA), отсутствие тяжелых сопутствующих заболеваний.
Однако далеко не всем пациентам с ТЭЛА и ХТЭЛГ показано хирургическое лечение. Не представляется возможным проведение операций больным с дистальным характером поражения. Кроме того, у прооперированных пациентов нередко (более чем в 30% случаев) встречаются резидуальные и персистирующие формы выраженной легочной гипертензии после эндартерэктомии.
Все сказанное делает чрезвычайно актуальной проблему консервативной (лекарственной) терапии ТЭЛА и ХТЭЛГ. В качестве примера приведем два современных препарата для лечения ХТЭЛГ — илопрост и риоцигуат.
Илопрост — ингаляционный препарат для лечения легочной гипертензии (после ТЭЛА и ХТЭЛГ), позволяющий повысить переносимость физической нагрузки, уменьшить выраженность симптомов, улучшить легочную гемодинамику. Препарат характеризуется минимальным риском системных побочных эффектов и лекарственных взаимодействий.
Риоцигуат — стимулятор растворимой гуанилатциклазы, основной рецептор оксида азота. Начальная доза составляет 1 мг 3 раза в сутки; фаза титрования — 8 недель, в последующие 8 недель доза риоцигуата увеличивается до 2,5 мг 3 раза в сутки. Клинические исследования показали, что терапия риоцигуатом обладает хорошей переносимостью. Среди побочных явлений отмечаются гипотензия, диспепсические симптомы.
Таким образом, оба обозначенных препарата показаны при неоперабельной ХТЭЛГ, а также при персистирующей/резидуальной форме ХТЭЛГ после тромбэндартерэктомии.
При тяжелом течении заболевания применяется краткосрочный тромболизис: внутривенное введение 100 мг рекомбинантного активатора плазминогена в течение 2 часов. Могут использоваться большие дозы урокиназы или стрептокиназы (стрептокиназа 250 000 ед внутривенно в течение 30 минут, затем инфузия со скоростью 100 000 ед в час 2,5-3 млн ед в сутки).
Антикоагулянтная терапия проводится гепарином 10 000 ед внутривенно, затем инфузия со скоростью 1000 ед в час или подкожное введение 5000-7000 ед каждые 4 часа в течение 7-10 дней.
При неэффективности тромболитической терапии и сохранении симптоматики шока выполняется тромбоэмболэктомия (в специализированном стационаре).
При относительно нетяжелом течении ТЭЛА применяется:
- антикоагулянтная терапия нефракционированным или низкомолекулярным гепарином;
- далтепарин натрия — 100 аХа ед/кг массы тела 2 раза в сутки;
- эноксапарин натрия — 1-1,5 мг/кг массы тела, соответственно 2 или 1 раз в сутки;
- надропарин кальция- 85 аХа или 171 аХа ед/кг массы тела, соответственно 2 или 1 раз в сутки;
- непрямые антикоагулянты (варфарин под контролем международного нормализованного отношения). Назначают за 2-3 дня до отмены прямого антикоагулянта, используют в течение 1,5-2 месяцев.
В случае рецидива ТЭЛА на фоне антикоагулянтной терапии прибегают к имплантации кава-фильтра.
Эффект тромболитической терапии оценивается по клиническим признакам (уменьшение одышки, тахикардии, цианоза и др.), данным электрокардиографии и эхокардиографии (регресс признаков перегрузки правых отделов сердца), результатам повторной рентгенографии и перфузионной сцинтиграфии легких или ангиопульмонографии.
Больные, перенесшие ТЭЛА (особенно тяжелую форму), должны находиться под диспансерным наблюдением в течение 6-12 месяцев.
Гуревич М.А.
2015 г.