Причины и симптомы внутричерепной гипертензии
Содержание:
Лечение ВЧГ
При внутричерепной гипертензии лечение зависит от причины развития нарушения. Лечение внутричерепной гипертензии и ВЧД у взрослых начинается с дифференциальной диагностики для выявления точных причин развития болезни.
Если причиной стали опухолевые новообразования, пациенту показано хирургическое вмешательство. Удаление новообразования быстро нормализует внутричерепное давление, за счет уменьшения количества мозговой жидкости, поэтому дополнительных медикаментозных средств для нормализации ВЧД не требуется. Однако это справедливо лишь для доброкачественных новообразований, так как злокачественные патологии не всегда можно удалить хирургическим путем.
При внутренних гематомах кровь изливается в череп, что приводит к повышению давления. Если на МРТ выявлено такое нарушение, проводится малоинвазивная операция по удалению излившейся крови. Результатом становится быстрая нормализация внутричерепного давления.
Воспалительные заболевания оболочек головного мозга лечат с помощью антибактериальных препаратов. Лекарственные средства вводятся капельно или делают уколы в субарахноидальное пространство. При проведении такой пункции извлекается небольшая часть цереброспинальной жидкости для дальнейшего анализа, а в месте прокола образуется небольшая ранка. Удаление части цереброспинальной жидкости способствует мгновенному снижению внутричерепного давления до нормальных значений.
Лечение доброкачественной ВЧГ
При такой интраканиальной патологии как доброкачественная внутричерепная гипертензия специфическое лечение не проводится, достаточно выявить и ликвидировать причину, которая может заключаться в аутоиммунных или гормональных нарушениях. У женщин с лишним весом внутричерепное давление постепенно снижается по мере похудения, и головные боли проходят.
Нередко доброкачественная внутричерепная гипертензия развивается в период беременности. В этом случае лечение не назначается, давление придет в норму после родов, по мере уменьшения количества жидкости в мозговых тканях и во всем организме.
Специфической терапии, направленной на снижение внутричерепного давления, нет. ВЧГ лечится путем ликвидации причины, послужившей толчком к увеличению количества ликвора и повышению внутричерепного давления. Для уменьшения количества циркулирующей жидкости могут применяться диуретики. Назначают следующие препараты:
- Фуросемид;
- Лазикс;
- Диакарб;
- Ацетазоламид.
Препараты принимают короткими трехдневными курсами, делая перерыв на двое суток. Точная дозировка подбирается врачом индивидуально для каждого пациента. При беременности врач может назначить диету и уменьшение количества принимаемой жидкости для снижения внутричерепного давления.
Прием диуретиков позволяет вывести лишнюю жидкость из организма и снизить артериальное давление. Одновременно с этим уменьшается скорость выработки цереброспинальной жидкости, а значит внутричерепное давление постепенно падает. Это справедливо лишь в том случае, если причиной внутричерепной гипертензии стало увеличение объема цереброспинальной или мозговой жидкости, но не травмы, гематомы и опухоли.
При доброкачественной ВЧГ следует уменьшить потребление жидкости до полутора литров в сутки. Это касается не только обычной питьевой воды, но и любых жидких блюд, включая соки и супы. Одновременно с этим назначается диета и лечебная физкультура, приводящие к снижению внутричерепного давления.
Взрослым пациентам могут назначаться физиотерапевтические методы лечения – магнитотерапия или электрофорез шейно-воротниковой зоны. Такие методы целесообразно применять при умеренной выраженности симптомов ВЧГ.
Важно избавиться от излишков воды в организме
Хирургические методы
Повышение внутричерепного давления – это опасное состояние, которое может прогрессировать. Если консервативное лечение не приносит ожидаемого результата, прибегают к хирургическим методам, цель которых – снизить продукцию ликвора. Для этого применяют шунтирование.
Шунт вставляется в ликворное пространство головного мозга через отверстие. Другой конец искусственного сосуда выводится в брюшную полость. Через эту трубку осуществляется постоянный отток избытка ликвора в брюшную полость, благодаря чему снижается внутричерепное давление.
К шунтированию прибегают нечасто, так как процедура сопряжена с рядом рисков. Показания к проведению шунтирования:
- постоянное увеличение внутричерепного давления;
- высокий риск развития осложнений;
- гидроцефалия;
- неэффективность других методов для снижения ВЧД.
Шунтирование относится к экстренным мерам, которые применяют за неимением альтернатив.
Причины развития заболевания
Внутричерепная гипертензия (ВЧГ) не всегда имеет явные проявления. Для определения причины заболевания потребуется серьезное обследование. Нормальным считается состояние человека при определенном объеме головного мозга. Если его компоненты начинают увеличиваться в размере, например, происходит разрастание тканей, повышается количество ликвора, то в результате поднимается внутричерепное давление.
Факторами, способствующими развитию синдрома, считаются:
- сердечная недостаточность;
- инфекционные поражения тела и оболочек мозга;
- кислородное голодание в течение длительного времени;
- черепно-мозговые травмы;
- внутричерепные опухоли различной этиологии;
- гидроцефалия;
- гематомы;
- абсцессы.
У детей причинами повышенного внутричерепного давления может стать длительная внутриутробная гипоксия, нейроинфекции, другие патологии беременности и родов. Поскольку причины развития подобного заболевания у взрослых и детей различны, также различными будут и его симптомы.
Симптомы
Объективные признаки, в отличие от косвенных, появляются на поздних стадиях заболевания, когда патологический процесс развивается уже длительное время. Они имеют более выраженный характер. Яркий признак – нарастающая головная боль, которая иногда даже заставляет человека проснуться. Из-за болевого синдрома у пациента формируется вынужденное положение головы. Кроме того, появляются тошнота, рвота. Другие прямые признаки внутричерепной гипертензии:
- нарушение дыхания;
- изменения костной ткани черепа;
- нарушение сознания;
- судороги;
- брадикардия;
- проблемы со зрением;
- парез взгляда вверх;
- нарушение правильного движения глазных яблок;
- невнимательность;
- сонливость;
- повышение артериального давления.
Причины и виды гипертензионного синдрома
Причинами повышения давления внутри черепа обычно служит появление какой-то дополнительной ткани или объема жидкости в нем, которые не помешаются в имеющемся пространстве и сдавливают мозг. Среди наиболее вероятных факторов развития ГС можно указать:
- Опухоли.
- Кровоизлияния в ткань мозга или под оболочки.
- Нарушение циркуляции ликвора.
- Травмы.
- Нейроинфекции и воспалительные процессы (менингиты, энцефалиты).
- Дисциркуляторную энцефалопатию.
- Патологическое течение беременности и родов (внутриутробная гипоксия и инфекции плода, стремительные, преждевременные или запоздалые роды, травмы во время прохождения по родовым путям и т. д.).
По течению гипертензионный синдром может быть острым и хроническим. В первом случае наблюдается быстрое увеличение давления в полости черепа и нарастание симптомов поражения мозга, возможны кома и смещение мозговых структур. Хроническая ВЧГ характеризуется постепенным увеличением давления, которое обычно не достигает максимальных и угрожающих жизни цифр.

возникновение ГС из-за гематомы (либо образования) в полости черепа
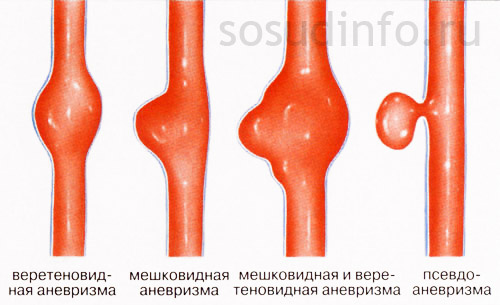
Большую группу причин ВЧГ составляют различного рода образования, которые приводят к патологии в основном у взрослых. К их числу относят как злокачественные, так и доброкачественные опухоли, метастазы, кисты, гематомы, абсцессы мозга, сосудистые мальформации и аневризмы крупных размеров. Все эти процессы создают дополнительный объем в черепе, содержимое которого начинает плохо помещаться, следствием чего становится повышение давления и компрессия мозга.
Нередко ВЧГ появляется при увеличении размеров мозга вследствие его отека, сопутствующего инсультам, воспалительным процессам, ушибам, токсическим поражениям при патологии печени, отравлениях, сильной гипоксии. Увеличивающийся мозг занимает все больше пространства, и давление в черепе нарастает.
Нарушения кровообращения в сосудах мозга также могут способствовать ГС. Так, затруднение венозного оттока при дисциркуляторной энцефалопатии, аномалиях сосудистого русла, дефектах костных структур позвоночника приводит к накоплению венозной крови в мозговых синусах, что способствует хроническому, постепенному повышению давления в черепе.
Гипертензионный синдром у детей нередко возникает по причине патологии ликвородинамики, которая может заключаться в избыточном образовании спинномозговой жидкости, нарушении ее выведения или циркуляции по межоболочечным пространствам и желудочкам. Ликвор создает дополнительный объем, который не в состоянии скомпенсировать даже податливые кости у грудничков, и развивается ВЧГ, которую именуют ликворно-гипертензионным синдромом.
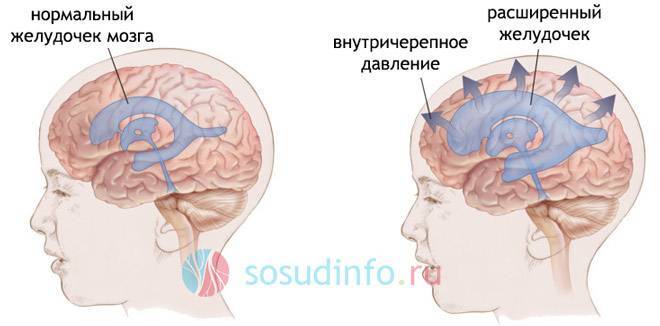
Ликвородинамические нарушения сопровождаются скоплением избытка жидкости в полостях – желудочках мозга. Последние расширяются, оттесняют ткань мозга на периферию, что может привести к атрофии полушарий. Такие формы ВЧГ называют гипертензионно-гидроцефальным синдромом, указывая тем самым на наличие и ВЧГ, и гидроцефалии. В клинике возможно преобладание как симптомов гидроцефалии, так и внутричерепной гипертонии.
У новорожденных малышей повышению давления внутри черепа способствуют родовые травмы и патология течения родов, длительная гипоксия, внутриутробное инфицирование цитомегаловирусом, токсоплазмой и другими возбудителями. На этом фоне уже до рождения в мозге ребенка могут сформироваться кисты, пороки развития и аномалии, препятствующие нормальному току ликвора. Таким детям диагноз может быть выставлен уже в роддоме.
Вне зависимости от причин, следствием внутричерепной гипертонии всегда является нарушение функции нейронов по причине сдавления мозга, неадекватного обеспечения его кислородом, ишемических повреждений, поэтому проявления ВЧГ обычно стереотипны.
Синдром доброкачественной внутричерепной гипертензии у детей
Доброкачественная внутричерепная гипертензия (псевдоопухоль головного мозга) — клинический синдром, по своим проявлениям напоминающий опухоль мозга и характеризующийся повышением ВЧД в сочетании с нормальным уровнем лейкоцитов и белка в СМЖ, а также нормальным размеров, формой и расположением желудочков мозга.
Существует множество объяснений причины доброкачественной внутричерепной гипертензии, включая изменение абсорбции и продукции СМЖ, отек мозга, нарушение вазомоторного контроля и церебрального кровотока и венозную обструкцию. Причины заболевания многочисленны и включают метаболические нарушения (галактоземия, гипопаратиреоз, псевдогипопаратиреоз, гипофосфатазия, длительная кортикостероидная терапия или слишком быстрая отмена кортикостероидов, терапия гормоном роста, переедание или недостаточное питание ребенка, гипервитаминоз А, дефицит витамина А, болезнь Аддисона, ожирение, менархе, прием оральных контрацептивов и беременность), инфекционные заболевания (roseola infantum, хронический средний отит и мастоидит, синдром Гийена-Барре), лекарственную интоксикацию (налидиксовая кислота, тетрациклин, нитрофурантоин, изотретиноин), гематологические нарушения (полицитемия, гемолитическая и железодефицитная анемия, синдром Вискотта-Олдрича), обструкцию путей оттока крови из полости черепа вследствие венозного тромбоза (тромбоз латерального или заднего сагиттального синуса), черепно-мозговой травмы и обструкции верхней полой вены.
Наиболее распространенный симптом — головная боль. Хотя рвота также возникает, она редко бывает настолько постоянной и тяжелой, как рвота при опухолях задней черепной ямки. Пациенты часто предъявляют жалобы на диплопию вследствие поражения отводящего нерва. В большинстве случаев сознание ясное, другие общемозговые симптомы отсутствуют.
При обследовании ребенка грудного возраста, как правило, определяются выбухающий родничок и симптом «треснувшего горшка», или симптом Макъюина (Macewen) (перкуссия костей черепа вызывает звонкий резонирующий звук), вследствие расхождения костей черепа. Отек диска зрительного нерва в сочетании с увеличением слепого пятна — наиболее постоянный симптом у детей старше 1 года. Отек зрительного нерва у детей раннего возраста можно выявляться при УЗИ. При кампиметрии возможно обнаружение дефекта в нижней носовой части поля зрения. Очаговые неврологические симптомы не характерны для доброкачественной внутричерепной гипертензии и требуют исключения других заболеваний.
Лечение внутричерепной гипертензии у детей
Основная задача состоит в выявлении и лечении заболевания, лежащего в основе данного состояния. Доброкачественная внутричерепная гипертензия в большинстве случаев имеет тенденцию к самопроизвольному обратному развитию, однако атрофия зрительных нервов и слепота остаются наиболее серьезными осложнениями этого состояния. Необходимо решить вопрос о назначении антикоагулянтов при тромбозе венозного синуса. В большинстве случаев достаточно регулярного катамнестического наблюдения и определения остроты зрения.
Исследование ЗВП целесообразно, если острота зрения не может быть точно документирована. В других случаях ЛП (после КТ и МРТ) имеет как диагностическое, так и лечебное значение. Игла для ЛП оставляет небольшое отверстие в твердой мозговой оболочке, позволяющее СМЖ выходить из субарахноидального пространства, что приводит к снижению ВЧД. Несколько дополнительных ЛП с удалением достаточного количества СМЖ для снижения ВЧД на 50 % иногда приводит к обратному развитию патологического процесса. У некоторых пациентов эффективен ацетазоламид (диакарб, фонурит) в дозе 10-30 мг/кг/сут и коргикостероиды. В редких случаях возникает необходимость в люмбоперитонеальном шунтировании и субтемпоральной декомпрессии, если указанные выше терапевтические подходы неэффективны и наблюдается атрофия зрительных нервов.
В некоторых центрах проводится фенестрация (наложение окончатого дефекта) оболочки зрительного нерва. В целом всем пациентам с повышением ВЧД, резистентным к терапии, необходимо повторное нейрорадиологическое обследование, при котором могут выявляться медленно растущие опухоли или обструкция венозного синуса.
Лечение внутричерепной гипертензии
Повышение внутричерепного давления провоцирует не только развитие яркой клинической симптоматики, которая крайне негативно влияет на самочувствие пациента, но и может стать провокатором развития тяжелых осложнений вплоть до летального исхода. В связи с этим, применение медикаментозных и не терапевтических мероприятий является главной задачей при внутричерепной гипертензии. Последствия внутричерепной гипертензии, при условии полного отсутствия лечебных мероприятий, могут быть самыми тяжелыми в виде снижения интеллектуально-мнестических возможностей, нарушения нервной регуляции внутренних органов, гормонального дисбаланса.
Не медикаментозные методы терапии допустимо применять даже на стадии неполной верификации диагноза, и заключаются они в нормализации питьевого режима, выполнении специальных упражнений лечебной физкультуры и применении физиотерапевтических методик.
Основу патогенетической направленности терапии внутричерепной гипертензии составляют препараты, действие которых направлено на одновременное снижение продукции цереброспинальной жидкости и усиление процесса всасывания ликвора. Золотым стандартом в этой роли выступает применяемая схема мочегонной терапии. Препаратом выбора в устранении признаков внутричерепной гипертензии на стадии развития гидроцефалии является Диакарб в эффективной терапевтической дозе 250 мг, фармакологическое действие которого направлено на снижение выработки ликвора.
В ситуации, когда даже продолжительное применение препаратов мочегонного фармакологического ряда не оказывает должного эффекта в виде купирования клинических проявлений и нормализации показателей инструментальных методов обследования, целесообразно назначить глюкокортикостероидные препараты (Дексаметазон в начальной суточной дозе 12 мг). При тяжелом течении внутричерепной гипертензии невропатологи применяют пульс-терапию, заключающуюся в парентеральном введении Метилпреднизолона по 1000 мг в сутки в течение пяти дней и последующим переходом на прием препарата в пероральной форме. Данную схему, как правило, дополняют назначением Диакарба в обычной терапевтической дозе.
С целью коррекции венозной внутричерепной гипертензии применяются лекарственные средства, улучшающие отток венозной крови от головного мозга, к которым относится Троксевазин в средней суточной дозе 600 мг. В качестве симптоматической терапии выраженного болевого синдрома в голове допускается применение препаратов группы нестероидных противовоспалительных средств (Нимид в допустимой максимальной дозировке 400 мг), а также противомигренозных средств (Антимигрен в суточной дозе не более 200 мг).
При выраженном повышении внутричерепного давления допустимо парентеральное введение гипертонических растворов (400 мл 20% раствора Маннитола), дегидратирующее действие которых реализуется методом дегидратации мозгового вещества, что ограничивает их применение.
При острой внутричерепной гипертензии, возникновение которой имеет четкую связь с выполнением нейрохирургической операции показано применение лекарственных средств группы барбитуратов (однократное внутривенное введение Тиопентала натрия в дозе 350 мг).
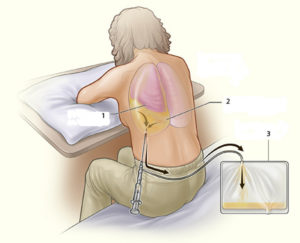
Если внутричерепная гипертензия отличается прогрессирующим злокачественным течением и не купируется никакими медикаментозными препаратами, пациенту следует применить хирургическую коррекцию данного патологического состояния. Самым распространенным паллиативным методом оперативного лечения при внутричерепной гипертензии любой этиологии является люмбальная пункция, с помощью которой происходит механическое удаление небольшого объема цереброспинальной жидкости (не более 30 мл за одну манипуляцию). В некоторых ситуациях люмбальная пункция оказывает выраженный положительный эффект уже после первого ее применения, но чаще всего ремиссия наступает только после нескольких манипуляций, которые проводятся с кратностью 1 раз в двое суток.
Более продолжительным и выраженным положительным эффектом в отношении нивелирования не только проявлений, но и патогенетических механизмов развития внутричерепной гипертензии обладает оперативное пособие «люмбо-перитонеальное шунтирование». В качестве оперативного лечения зрительных нарушений, которые развиваются на поздней стадии внутричерепной гипертензии, применяется декомпрессия оболочек зрительного нерва.
Внутричерепная гипертензия – какой врач поможет? При наличии или подозрении на развитие внутричерепной гипертензии следует незамедлительно обратиться за консультацией к таким врачам как невропатолог и терапевт.
Причины повышенного внутричерепного давления
Врожденные патологии:
- Гидроцефалия
- Патология венозных синусов, ответственных за всасывание
Неблагоприятное протекание беременности:
- Токсикоз во время беременности
- Тяжелые затяжные роды
- Обвитием пуповины
- Менингит
- Энцефалит
- Нейросифилис
Инфекционные заболевания:
- Бронхит
- Отит
- Гастроэнтерит
- Мастоидит
- Малярия
Новообразования и гематомы:
- Доброкачественные опухоли
- Злокачественные опухоли
- Кисты
- Абсцессы
- Скопления паразитов
Прием лекарственных препаратов:
- Кортикостероиды
- Антибиотики тетрациклинового ряда
- Бисептол
- Нитрофураны
- Ретиноиды
- Оральные контрацептивы
Эндокринные расстройства:
- Гипертиреоз
- Ожирение
- Недостаточность надпочечников
- Печеночная энцефалопатия
Отек мозга вызванный его повреждением:
- Открытые и закрытые черепно-мозговые травмы
- Нейрохирургические операции
- Инсульт
тромбомСимптомы и признаки повышенного внутричерепного давления
- Головная боль без определенной локализации. Боль усиливается при наклонах, кашле, чихании, повороте головы, когда нарушается отток спинномозговой жидкости. Боль имеет распирающий характер и усиливается к утру. Это объясняется тем, что горизонтальном положении усиливается приток крови к голове и увеличивается выработка спинномозговой жидкости.
- Застойный диск зрительного нерва, кровоизлияния в виде языков пламени. Вены глазного дна извивистые и переполненные кровью, пульсация крови в венах снижена или отсутствует вовсе – это результаты застоя в венозной системе.
- Нарушение зрения:
- двоение в глазах
- кратковременное затуманивание
- перемежающая слепота
- нарушение периферического зрения
- неравномерность зрачков
- снижение реакции на свет
Возникает при повышении давления на зрительные центры в стволе мозга и сдавливании зрительного нерва.
- Невозможность сомкнуть веки или симптом «заходящего солнца». Глаз постоянно остается открыт. При взгляде вниз между сомкнутыми веками заметен верхний край радужки в результате выпирания наружу глазного яблока.
- Темные круги под глазами. При ближайшем рассмотрении оказывается, что они вызваны переполнением мелких вен под кожей нижнего века.
- Тошнота и рвота не связанная с приемом пищи. Рвота иногда фонтанирующая, не приносящая облегчения, в отличие от приступов мигрени. Этот симптом вызван раздражением нервных окончаний рвотного центра, расположенного в продолговатом мозгу.
- Приступы потливости, озноба – последствия нарушения в работе вегетативной нервной системы.
- Раздражительность, вялость, быстрая утомляемость, загруженность. Угнетение психических функций — это признаки пирамидальной недостаточности, возникающей при сдавливании продолговатого мозга и коры больших полушарий.
- Депрессия и нестабильность настроения – являются результатом сдавливания гипоталамуса и центров, ответственных за формирование эмоций в гипоталамусе.
- Боли в спине связанные с повышением давления в спинномозговом канале
- Парез мышц – может возникнуть на одной конечности или одной половине тела. Ослабление мышц, напоминающее паралич, возникает при поражении нервных клеток двигательных центров в головном или спинном мозге.
- Диспное – одышка, сопровождающаяся чувством нехватки воздуха. Возникает при сдавливании дыхательного центра в продолговатом мозгу.
- Повышенная чувствительность кожи – гиперестезия. Ощущение «бегающих мурашек» возникает при раздражении стволовых чувствительных ядер.
Диагностика
Если у человека имеются симптомы, указывающие на внутричерепную гипертензию, то помимо осмотра у узкопрофильных специалистов, ему назначается прохождение нескольких обследований.
- Сначала пациента отправляют к офтальмологу, который должен осмотреть глазное дно.
- Затем больному необходимо пройти рентгенографию и получить снимок черепа. Более предпочтительным решением в этом случае является проведение КТ или МРТ, потому что с помощью этих исследований можно будет получить данные не только о костных мозговых структурах, но и о мозговой ткани, сосудах. Эти процедуры необходимы для определения первопричины повышения давления внутри черепа.
В каждой отдельной ситуации могут использоваться различные диагностические методы и инструменты. Многое будет зависеть от возраста пациента, наличия сопутствующих заболеваний (которые потенциально могли бы привести к развитию ВЧГ) и других индивидуальных особенностей.