Реабилитация после кесарева сечения
Содержание:
И другие особенности КС

Несмотря на то, что проблемы кесарева сечения, его плюсы и минусы сегодня широко обсуждаются в СМИ, женщины редко могут унять волнение перед операцией. Возникает большое количество вопросов, касающихся как мелких нюансов, так и широкомасштабных проблем. На некоторые из них вы найдёте ответы ниже.
Такую операцию не рекомендуется делать более трёх раз. После третьей операции врачи предупреждают молодую маму, что состояние матки и рубцов на ней с каждым разом становится всё более критичным, что чревато разрывами, кровотечением и гибелью плода. Однако организмы у всех настолько индивидуальны, что многоразовые КС, особенно на Западе, сегодня не запрещены. На вопрос, сколько можно делать кесарево сечение конкретно в вашем случае, может ответить только врач после ряда медицинских исследований.
Из всех методов предохранения от нежелательной беременности нужно выбрать самый оптимальный и безопасный. Почти 100%-ную гарантию после кесарева сечения даёт спираль, но её можно будет установить только через полгода после операции. А пока придётся довольствоваться презервативом либо влагалищными свечами. Противозачаточные препараты при лактации не рекомендуются.
Медикаментозное лечение после кесарева сечения назначается только при выявлении осложнений. Это воспалительные процессы, занесение инфекции в брюшную полость, образование спаек, загнивание швов, расхождение рубца на матке, эндометрит и пр. Каждое заболевание требует особой диагностики и обязательного курса терапии.
Первый месяц после операции — самый опасный. Кровотечения, боль, швы и другие неприятности могут спровоцировать серьёзные осложнения. Поэтому при малейших отклонениях в своём состоянии молодая мама должна обращаться за консультацией и помощью к наблюдающему врачу. В частности, к настораживающим факторам могут относиться:
- температура после кесарева сечения свидетельствует о начавшемся в организме воспалительном процессе, который потребует лечения;
- боли после кесарева сечения на месте шва говорят об их заживлении или начале воспаления; в животе — об образовании спаечных процессов или сокращении матки; в спине — о последствиях эпидуральной анестезии;
- гематома после кесарева сечения на месте шва — обычное кровоизлияние в мягкие ткани, которого не стоит бояться, в большинстве случаев оно проходит очень быстро;
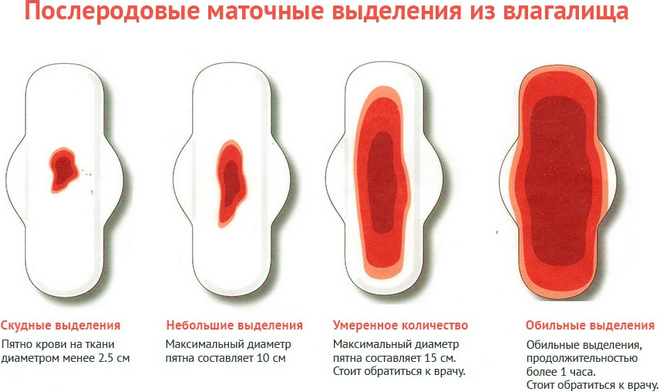
- кровь после кесарева сечения может выделяться либо из матки (послеродовые лохии), либо из заживающего шва; если первое явление вполне естественно и продолжается от 4 до 8 недель, то во втором случае нужно быть более внимательными: если шов долго и обильно кровоточит, ему что-то мешает зажить, так что нужно сообщить об этом врачу.
Таковы основные особенности кесарева сечения, которых не стоит бояться. При малейшем отклонении нужно просто вовремя принимать соответствующие меры, согласно врачебным рекомендациям.
Самое главное — понимать, что к данной операции врачи прибегают только в самых крайних и редких случаях. Именно она спасает жизни роженицы и ребёнка при возникших осложнениях и патологиях. Если настроиться на позитивный лад, такой метод родоразрешения никак не скажется на отношениях мать-дитя. Не имеет значения, как малыш появился на свет: главное — он здоров и находится рядом с любящей мамой.
Виды кесарева сечения
Кесарево сечение бывает нескольких видов – плановое и экстренное.
Плановое
Плановое кесарево проводят в соответствии с определенным заранее сроком: выбирают день после 39 недель внутриутробного развития. К этому времени собирают все необходимые анализы и готовят роженицу.
Экстренное
Экстренное кесарево может возникнуть в угрожающих жизни ситуациях и требует немедленной операции, его проводят по следующим показаниям:
- нарастающая гипоксия плода;
- кровотечение в родах;
- развивающийся разрыв матки;
- выпадение частей плода или пуповины во время схваток в родовой канал;
- неправильное положение или предлежание в родах;
- несоответствие размеров плода, возникшее в родах;
- тугое обвитие пуповины;
- развившийся тяжелый гестоз, эклампсия;
- высокая артериальная гипертензия в родах;
- отслойка плаценты в родах;
- тугое обвитие пуповины в родах.
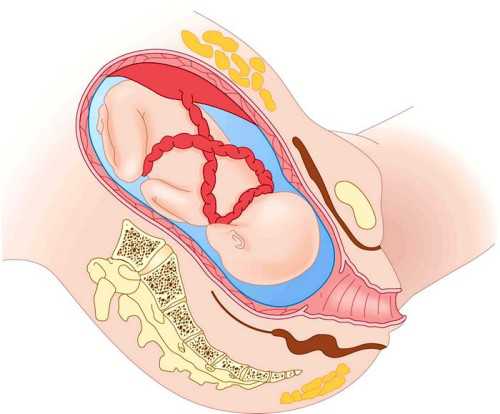 Обвитие пуповины
Обвитие пуповины
Женщину срочно переводят на экстренное кесарево. При таком развитии событие обезболивание проводят общим наркозом, а саму операцию выполняют классическим корпоральным способом через продольный разрез.
Особенности родов после КС
Самостоятельные роды после кесарева проходят по обычному сценарию, со схватками, потугами, рождением малыша и выходом плаценты.
Но есть некоторые моменты, которые противопоказаны при естественных родах после кесарева:
- Строго запрещена родостимуляция. Инъекция энзапроста либо окситоцина может спровоцировать разрыв шва на матке.
- Нельзя рано начинать тужиться.
- При потугах врач не применяет метод давления на живот.
- Исключается обезболивание, чтобы не пропустить болевые ощущения от разрыва рубца.
После выхода плаценты акушер-гинеколог рукой в стерильной перчатке обследует стенки матки, особенно область шва, чтобы исключить частичный или полный его разрыв. Если подозрения подтвердятся, то роженицу в экстренном порядке оперируют. При возникновении осложнений в ходе самопроизвольных родов приходится делать внеплановое кесарево сечение.
Осложнения естественных родов после предыдущего кесарева:
Зарубцевавшийся разрез на матке может отразиться на течении вынашивания ребенка. У каждой третьей женщины в положении высока угроза преждевременного прерывания беременности на любом сроке.
Из-за шва у некоторых развивается плацентарная недостаточность. В итоге плод не получает полноценного количества питательных веществ и кислорода для развития.
Разрыв матки по шву от кесарева – самое опасное осложнение во время родов. Нередко на фоне сильных болей он протекает без выраженной симптоматики. Поэтому врач в процессе родовой деятельности постоянно контролирует состояние шва, прощупывая его через переднюю брюшную стенку. Он должен оставаться гладким, безболезненным
Важно следить за количеством и характером кровянистых выделений и ориентироваться на жалобы роженицы. Неестественное ослабление родовой деятельности, появление болей в районе пупка, тошноты или рвоты может свидетельствовать о разрыве тела матки по шву
Объективно изучить состояние рубца помогает ультразвуковое исследование. При подтверждении нарушения его целостности экстренно переходят на родоразрешение хирургическим путем.
Роды после первого КС обычно стараются стимулировать медикаментозно на сроке 39 недель. Не ждут начала родовой деятельности, потому что роды могут начаться в любое время суток. А учитывая, что женщине в любой момент может понадобиться готовая операционная и свободная хирургическая бригада для операции, если что-то пойдет не так, начало родов стараются подгадать на дневное время.
Женщина, если она является противницей вмешательства в дела природы, может выразить свое категорическое несогласие со стимуляцией медикаментами, и тогда врачи дадут ей возможность дождаться начала физиологической родовой деятельности.
Роды после КС требуют большого мастерства со стороны врачей и акушеров. С первых схваток за состоянием малыша и роженицы наблюдают особенно тщательно. Именно поэтому самостоятельные роды после предшествовавшей операции на матке не рекомендуется проводить в домашних условиях. Если родовая деятельность есть, но она слабая, могут применить стимуляторы, но ни в коем случае не вводят средства на основе простагландинов («Динопристон», в частности, противопоказан). Запрет связан с необходимостью исключить интенсивные и сильные схватки, которые могут привести к расхождению рубца.
В родах женщина может применять любые методики, позволяющие облегчить боль (дышать, массировать крестец), но вот на обезболивание медикаментами можно не рассчитывать. Если будет проведена анестезия, роженица может не ощутить момента разрыва матки по рубцу, если такое случится.
После рождения малыша акушеры должны вручную тщательно исследовать область рубца на матке, чтобы исключить возможные надрывы и повреждения. Этот процесс женщина не почувствует, потому что пальпацию принято проводить только после внутривенного введения анестетика, который погрузит родильницу на 10-15 минут в крепкий медикаментозный сон.
Нужно понимать, что на любом этапе таких родов может быть проведено экстренное кесарево сечение. Восстановительный период обычно протекает без существенных особенностей.
Плюсы и минусы спинномозговой анестезии при «кесаревом сечении»
Как, вероятно, и любое медицинское вмешательство, спинальная анестезия при КС имеет свои достоинства и недостатки. Давайте несколько углубимся в тему и разберем их поподробнее.
Плюсы
- При применении этого метода роженице гарантировано стопроцентное обезболивание, в отличие от эпидуральной анестезии, где возможны погрешности
- Достигается оптимальный показатель расслабления мышц у женщины, а это значительно облегчает работу хирурга во время проведения операции
- Само обезболивание наступает достаточно быстро, опять же, в сравнении с эпидуральной анестезией. Этот факт позволяет использовать спинальный метод и в экстренных случаях.
- В организм попадает меньший объем анестетика, чем при применении любого из остальных методов обезболивания. Соответственно, риск воздействия на организм малыша становится минимальным.
- При проведении спинальной анестезии используется тонкая игла, а не катетер, как при эпидуралке. Это значит, что как при проведении, так и в последствии, болевых ощущений будет гораздо меньше.
- Нет риска повреждения спинного мозга, так как пункция выполняется чуть ниже него
- Эта анестезия стоит меньше, чем эпидуральная
- Последствия спинномозговой анестезии при «кесаревом сечении», в отличие от наркоза и эпидуралки будут минимальными, к тому же этот метод дает маме возможность сразу увидеть своего малыша
Минусы
- Последствием спинальной анестезии при «кесаревом сечении» может стать головная боль, которая становится сильнее при нахождении женщины в вертикальном положении
- Иногда возникают боли в области спины, в том случае, если была нарушена технология выполнения пункции
- Стремительное падение артериального давления. Этот аспект должен быть предупрежден врачами заранее, то есть, приняты определенные меры, чтобы избежать этой ситуации
- Время действия спинальной анестезии ограничено количеством введенного анестетического препарата
Показания и противопоказания к спинальной анестезии при кесаревом сечении.
Показания
- В первую очередь, этот метод выбирается в том случае, если у будущей мамы нет никаких осложнений в родоразрешающем периоде, поскольку, как мы уже говорили, проведение операции при такой анестезии ограничено во времени, и если врачу понадобится произвести больше оперативных манипуляций, чем запланировано, может возникнуть проблема
- Этот метод выбирается в том случае, если пациентке противопоказан общий наркоз, а оперативное вмешательство должно быть проведено как можно быстрее.
- Применяется во всех случаях, когда требуется самый щадящий для организма метод анестезии
Противопоказания
- Пациентка может просто отказаться именно от этого вида обезболивания
- Потеря крови, обезвоживание
- Действующее кровотечение
- Плохая свертываемость крови
- Инфекции, воспаления, сепсис – на месте будущего прокола
- Аллергия на водимый препарат
- Внутричерепное давление и нарушение работы сердечно-сосудистой системы
- Гипоксия у малыша
- Нарушения в центральной нервной системе
- Герпес
- Если перед операцией женщина проходила курс лечения антикоагулянтами, например, гепарином.
Техника проведения
Методов проведения кесарева сечения существует довольно много. Хирург волен выбирать тот, что считает наиболее приемлемым и безопасным в той или иной ситуации.
Начинается операция с анестезии. Женщина попадает в операционную, где все уже готово. Анестезиолог вводит препараты либо внутривенно с последующим введением трахеальной трубки (при общем наркозе), либо делает укол обезболивающих препаратов в эпидуральное или субарахноидальное пространство поясничного отдела позвоночного столба. В первом случае женщина мгновенно засыпает. Во втором она остается в сознании на протяжении всей операции, просто нижняя часть тела теряет чувствительность.
Как только анестезиолог убеждается, что пациентка не чувствует боли, он разрешает хирургам начать работу. Разрезы бывают двух видов — горизонтальные и вертикальные. Плановое кесарево обычно проводят с горизонтальным рассечением передней брюшной стенки в нижнем маточном сегменте, чуть выше лобковой линии. Такой разрез называется сечением по Пфанненштилю.
Вертикальное сечение от пупка до центра лобковой линии называют корпоральным и применяют довольно редко, в основном при проведении экстренной операции, когда есть острая необходимость извлечь малыша максимально быстро.
Этапы операции в целом выглядят так:
- обезболивание;
- рассечение передней брюшной стенки и раздвижение или разрез мышечной ткани и подкожной клетчатки (зависит от предпочитаемого хирургом метода);
- разрез на маточной ткани;
- извлечение ребенка;
- отсечение пуповинного канатика;
- изъятие «детского места»;
- ушивание всех разрезов.
Классическое
Классическое кесарево сечение проводится одним из двух методов рассечения. В большинстве своем оно подразумевает выполнение разреза по Пфанненштилю, полулунного разреза по Дерфлеру либо наружного рассечения и ручного отведения мышечной ткани с последующим рассечением брюшины и маточной стенки по Гусакову. Помимо перечисленных способов, по личному выбору врача могут быть проведены:
- корпоральный низкий;
- T-образный или J-образный разрезы;
- донный поперечный.
Получив доступ в маточную полость, доктор перфорирует плодный пузырь, сливает околоплодные воды, вводит в матку через разрез 4 пальца правой руки и заводит их за затылок малыша. Постепенно он помогает головке проходить в разрез. Потом плавно выводят переднее и заднее плечико, достают малыша полностью, захватив под мышками.
и передают ребенка педиатру, неонатологу или медсестре детского отделения. Плаценту отделяют вручную после внутривенного введения окситоцина. Матку ушивают либо в брюшной полости, либо за ее пределами. Этот вопрос полностью остается на усмотрение врача.
На матку накладывают двухрядный или однорядный шов с применением саморассасывающегося материала, отдельно ушивают все разрезы и завершают операцию наложением наружных швов или металлических скоб из специального медицинского сплава.
По Штарку
Более 20 лет назад израильский хирург Михаэль Штарк представил свой метод, который выглядит менее травматичным, чем классическое кесарево. В ряде стран, в том числе и в России, сечение по Штарку имеет своих сторонников и противников. В ходе операции хирургу предстоит сделать всего два рассечения — кожи живота и матки. Все остальное не подлежит хирургическим надрезам, мышцы и подкожный слой сдвигаются врачом в сторону, пока будут доставать ребенка. Потом нет потребности ушивать эти слои, и восстановление менее сложное.
Более щадящий способ имеет собственные противопоказания, к ним можно отнести: наличие миомы, большие по размерам кровеносные узлы, вены. Даже если хирург начинал чревосечение по Штарку, закончить его он может традиционно, если выявится хотя бы одно из противопоказаний.
Медленное КС
Медленное кесарево — принципиально новый метод проведения родоразрешающей операции. Он является неким компромиссом между хирургическими родами и естественными. Врачи делают совсем небольшой надрез на матке и вводят окситоцин, вызывая схватки. Ребенок получает возможность родиться почти что естественно, но только не через половые пути, а через разрез на животе.
Как происходит восстановление после операции
Для большинства женщин, после проведения кесарева сечения, послеоперационный период является значительно большим испытанием, нежели сама операция.
У женщины могут возникнуть:
- сильные боли в области разреза брюшной полости;
- проблемы с опорожнением и мочеиспусканием;
- боли в низу живота, связанные со скоплением газов и сокращением матки;
- тошнота и рвота в течение первых дней после операции;
- эффекты последствия анестезии, головокружение, затуманенная память, галлюцинации и прочее.
Сразу же после проведения операции на живот роженицы кладут пузырь со льдом и вводят сокращающие препараты (окситоцин и др.). Таким образом, ускоряют процесс сокращения матки в первые часы после родов. Первые 24 часа пациентке запрещается вставать самостоятельно с кровати. Так как риск расхождения швов и занесения в него инфекции при попытке встать возрастает.
В течение 5 дней в обязательном порядке проходится курс приема антибиотиков, для предотвращения развития инфекции. Как и любая рана, разрез, сделанный в ходе операции, будет беспокоить женщину еще долгое время. Она будет ощущать сильную боль при любых движениях. Поэтому назначаются обезболивающие препараты наркотического действия, после приема которых боль притупляется, но при этом затуманивается сознание. В результате чего у роженицы могут наблюдаться «симптомы отхождения от наркоза», то есть частичные провалы в памяти, галлюцинации, головокружения, рвота и тошнота, дезориентация, нарушение сна.
Если во время операции вставлялась трубка в горло (интубация), через которую шла подача наркоза, то возможные следующие последствия:
- отеки гортани;
- временный паралич голосовых связок;
- спазмы гортани и бронхов;
- болезненность в горле;
- возникновение воспалительных процессов.
Интубация может послужить развитию пневмонии. Чтобы предотвратить возникновение заболевания, нужно расширить и очистить легкие от остатков наркоза. Для этого женщиной должна ежедневно проводиться специальная дыхательная гимнастика. Выполняя упражнения, разрез необходимо поддерживать подушкой.
Сокращение матки после кесарева сечения первые дни происходит слабо, поэтому назначают сокращающие препараты, из-за которых женщина чувствует схваткообразную боль внизу живота, которая осложнена операционной раной и скоплениями газов, которые также оказывают давление на шов, вызывая еще большую боль при сокращениях матки. Когда роженица не может самостоятельно справиться со скопившимися газами, ей могут поставить газоотводную трубку или сделать клизму. Сразу же после операции женщине вставляют катетер в мочеиспускательный канал. По истечению 24 часов его изымают. Нельзя, чтобы мочевой пузырь наполнялся полностью, так как он оказывает большое давление на шов. Поэтому, если у роженицы возникают проблемы с мочеиспусканием, его могут поставить обратно.
Первые 2 – 3 суток прием пищи сводится к минимуму, так как может возникнуть сильная рвота и потребность к опорожнению, что нельзя допустить в эти дни, так как есть большой риск расхождения швов при малейшем напряжении мышц живота. В этот период организм женщины поддерживают при помощи ввода жидкости со всеми необходимыми минералами и витаминами внутривенно.
Риск занесения инфекции в брюшную полость во время операции очень велик. И хоть и считается, что повышение температуры тела после родов вполне естественное явление, то в этом случае надо тщательно следить за ее колебаниями. Если повышенная температура после кесарева сечения держится более 2 -3 суток, есть вероятность того, что инфекция все-таки попала в организм и следует срочно начинать лечение. Несвоевременное лечение может обернуться чревато для здоровья роженицы.
Еще одна проблема, с которой сталкивается женщина – повышенная потливость и образование отеков после кесарева сечения. Это считается нормальным состоянием после родов, однако усложняется оно тем, что роженица ограничена в движении, поэтому бороться с отеками нужно более интенсивнее. Ведь отеки на ногах они могут привести к образованию варикоза и тромбофлебиту. Поэтому в послеоперационный период рекомендуется носить чулки. На консультации у врача женщина сможет узнать, как предотвратить или уменьшить отеки. Подробнее о том, как убирать отеки с ног после родов →
Швы снимаются примерно на 4 – 5 сутки. В редких случаях на 6 – 7. Как правило, после прохождения курса приема антибиотиков и снятия швов, роженицу выписывают и она может спокойно отправляться домой вместе с малышом, конечно, только в тех случаях, когда состояние и роженицы, и ребенка удовлетворительное.
Первые дни
Ранний послеоперационный период очень важен для родильницы. От того, как он пройдет, зависит весь реабилитационный период. И к существенным ограничениям в питании нужно относиться с пониманием и терпением.
Первые сутки после кесарева сечения есть нельзя. Можно лишь пить, да и то ограниченное количество жидкости – не более полутора литров за сутки. Лучше пить чистую воду без газа с добавлением небольшого количества лимонного сока. Приготовить такую воду можно заранее, накануне, и оставить в пластиковой бутылке, не забыв попросить медперсонал принести вам это питье в палату. К вечеру после операции, проведенной утром, разрешается небольшое количество сока из зеленых яблок. Не стоит перебирать с водой, поскольку после хирургических родов могут развиться отеки нижних конечностей, внутренние отеки.
2 день после операции расширяет рацион родильницы. Обычно к этому времени женщины уже достаточно ощутимо страдают от голода. Но есть все подряд ни в коем случае нельзя. Можно попить нежирный говяжий или куриный бульон
Важно, чтобы он не был концентрированным. Лучше всего для родильницы подойдет так называемый вторичный бульон, который получается при смене воды в кастрюле после получения первого, более жирного бульона
В нем не должно быть специй, большого количества соли, перца.

На второй день женщина также может начать кушать картофельное пюре, при приготовлении которого не использовали сливочного масла. Можно пить не слишком сладкий чай, а также разбавленный морс. Под вечер женщина может позволить себе маленькую баночку мясного детского питания – пюре.
На 3 сутки можно добавить в рацион каши на водной основе. Исключение составляют рисовая и манная каши, которые могут вызвать запор и брожение в кишечнике. В кашу не нужно добавлять сливочного масла и сахара. Во второй половине третьих суток можно есть паровые куриные котлеты, отварные и приготовленные на пару овощи, пить кефир, сладкий чай.
С 4 суток родильница переводится на общий стол, она может есть все, что подают кормящим мамам в условиях роддома. Из дома ей могут приносить любую пищу, главное, чтобы она была приготовлена на пару или отварена, полностью исключается все жирное и жареное, копченое, полуфабрикаты, кондитерские изделия. С третьих-четвертых суток после кесарева сечения у женщин обычно в большинстве своем начинается приход грудного молока. Поэтому количество выпиваемой родильницей жидкости должно быть сокращено до 800 мл в сутки, чтобы не вызвать чрезмерного нагрубания молочных желез.

Сколько по времени идет операция кесарево сечение в зависимости от вида
Операция кесарево сечение различается по времени в зависимости от вида: плановая идет в одном режиме и занимает обычно меньше времени – 20-40 минут, экстренная несколько в другом и обычно более длительная.
Плановое кесарево сечение
Плановое кесарево сечение вместе с анестезией занимает от 20 до 40 минут. На длительность влияет выбранный наркоз и разрез при проведении самой операции. Чаще выбирают спинномозговую анестезию. При этом тонкую длинную иглу вводят в субарахноидальное пространство, анестетик сразу достигает поверхности спинного мозга, поэтому анестезия наступает быстро: уже через 5-7 минут женщина чувствует онемение нижней части тела.
Типы разрезов при кесаревом сечении
К операции можно приступать через 10 минут после подачи анестетика. Если делают горизонтальный разрез в нижнем сегменте матки, то сама операция от первого разреза до извлечения плода занимает около 10-15 минут. Если разрез продольный, то ребенка извлекают быстрее. В процессе может понадобиться прокол плодного пузыря и отхождение околоплодных вод, что занимает 3-5 минуты.
В общем и целом, с момента перемещения женщину в предоперационную для наркоза до извлечения ребенка из полости матки проходит от 20 до 30 минут. Далее следует этап сокращения матки и извлечения плаценты. На это уходит от 3 до 5 минут при отсутствии осложнений. После этого санируют полость малого таза от жидкостей и других элементов и ушивают послойно.
При достаточном опыте хирурга процесс зашивания занимает от 5 до 10 минут. Таким образом, весь последующий этап укладывается в максимальное время 15 минут.
Плановое кесарево сечение
Экстренное кесарево
При экстренной операции предпочитают общий наркоз, который наступает достаточно быстро, уже через 10-15 минут женщина готова к операции. Роженица находится без сознания. При экстренном КС существуют жизнеугрожающие состояния для ребенка и матери, поэтому необходимо провести извлечение ребенка очень быстро. Выбирают чаще продольный разрез, сама операция занимает от 10 до 20 минут с момента разреза кожных покровов.
Большое значение имеет ведение последующего периода: ребенка передают неонатологам для оказания необходимой помощи, а у матери проводят профилактику возможных осложнений. Он может занимать от 10 до 20 минут в зависимости от состояния. Сосуды при кровотечении коагулируют, при необходимости вводят кровезаменители, препараты крови. Женщина проснется через несколько часов после окончания операции.
Второе кесарево
Продолжительность второго кесарева обычно на 20-30 минут дольше первого. Сама операция строится по такому же общему плану. Выбор анестезии при плановом порядке осуществляют заранее, однако сам разрез на матке требует большей технической сложности: необходимо иссечь старый рубец и не вызвать разрыва органа, поэтому длительность этого этапа увеличивается на 5-7 минут.
То же касается и второго КС по экстренным показаниям: необходимо аккуратно разрезать матку с учетом предыдущих хирургических вмешательств. После разреза ведение операции и ее время не отличаются, при условии, что не развились осложнения.
Выполнение разреза на матке
Разрыв матки приводит к необходимости ее экстирпации, то есть удаления, что удлиняет саму операцию на 10-20 минут. При плановом сечении возможность такой ситуации оценивается, что влияет на выбор наркоза. При истончении рубца желательно дать общий наркоз.
Сечение по Старку
Вся операция не длится дольше 20 минут. Около 20 лет назад израильский хирург Михаэль Старк (или Штарк в некоторых источниках) предложил малотравматичную операцию кесарева сечения. Она заключается в выполнении небольшого количества разрезов: на коже брюшины и на матке.
Мышцы и подлежащие ткани раздвигаются тупо, что уменьшает их травматизацию, риск осложнений и кровотечений. Это также и сокращает само КС на 5-10 минут, поскольку не требуется проводить ушивание всех слоев в ране. Вся операция не длится дольше 20 минут.
Методика выполнения кесарева сечения по Старку
Данная методика вызывает дискуссии в кругах врачей акушеров-гинекологов, однако часто применяется при отсутствии противопоказаний у женщин.