Почему болит ягодица?
Содержание:
Народное лечение
Народные методы всегда помогали от многих недугов. С их помощью также можно избавиться от болей в ягодицах. Но не следует исключать при этом лекарственную терапию. Лучше и эффективнее будет проходить процесс выздоровления, если все это совмещать в комплексе.
Полезны отвары и настойки из лекарственных трав, как для внутреннего, так и для наружного применения в виде примочек или компрессов
Важно помнить, что горячие компрессы категорически запрещаются, это может усугубить ситуацию. Есть много рецептов для лечения боли в ягодицах народными средствами
Стоит обратить внимание на самые эффективные из них
Отвар листьев осины
Чтобы правильно приготовить этот отвар необходимо 1 ст. л. листьев осины залить 1 ст. кипятка и томить на медленном огне в течение получаса. Принимается народное лекарство по 2 ст. л. 3 раза в день. Хранится отвар в прохладном месте, лучше в холодильнике. Кроме приема внутрь это средство используется для компрессов.
Настой зверобоя
Этот настой готовится ежедневно. Лучше принимать его свежеприготовленным. Для этого понадобится 1 ст. л. зверобоя и 2 ст. кипятка. Трава заливается водой, доводится до кипения и настаивается на протяжении 2 часов. Принимается настой 4 раза в день по ½ стакана.
Не только настои и отвары помогают в процессе лечения болей в ягодицах. Отлично зарекомендовали себя при этом применение мазей, компрессов и ванн.
Хвойные ванны
Чтобы приготовить ванну с хвоей необходимо не менее 1 кг веток сосны. Их необходимо обдать тремя литрами кипятка и настоять на протяжении часа. После этого набирается теплая вода в ванну и добавляется в нее процеженный настой хвои. Приблизительно должна получиться пропорция 1:15. Нельзя, чтобы ванна была слишком горячей. Температура в ней должна быть умеренно теплой. Если на протяжении недели принимать такую ванну по 20-30 минут боль в области ягодиц станет менее ощутимой.
Компрессы из воска
Пчелиный воск подогревается до такой степени, чтобы его консистенция стала, как пластилин. Из него надо сделать лепешку и приложить ее к проблемному месту, а сверху укутать шерстяным платком. Компресс действует до тех пор, пока воск будет теплым. Этот метод делается один раз в день перед отходом ко сну.
Мазь
Для приготовления этого удивительного средства понадобятся такие ингредиенты:
- ¼ ст. водки;
- 3/4 ст. сока черной редьки;
- 1/2 ст. меда;
- 1 ч. л. соли
Все хорошо перемешивается и хранится в холодильнике.

Возможные осложнения боли в ягодицах
При серьезных патологиях, например, перелом ПОП или защемление седалищного нерва, вероятность тяжелых последствий без грамотной терапии высокая.
Основные осложнения боли в ягодицах:
- хронизация боли;
- снижение качества жизни из-за постоянного дискомфорта;
- ограничение двигательной активности, слабость мышц;
- частичный или полный паралич поясницы и нижних конечностей.
При отсутствии терапии повышается риск инвалидизации.
Если долгое время не лечить парапроктит, то приобретет хроническое течение. Это грозит частыми рецидивами, рубцовой деформацией анального канала и мягких тканей в области заднего прохода, злокачественной трансформацией тканей по ходу свища.
Чтобы избежать подобных осложнений, нужно вовремя вылечить заболевание, которое вызывает боль в ягодицах.
Перелом бедра
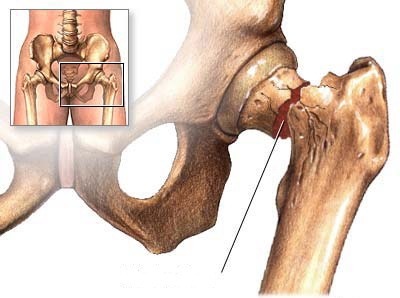 Описание Такие переломы возникают либо по причине сильного удара, либо при серьезном недостатке кальция в костях. Перелом бедра – один из самых сложных переломов, поэтому лечить его нужно долго и основательно.Характер боли Боль — сильная, острая, режущая, локализуется в ягодице, в правой или левой ноге.
Описание Такие переломы возникают либо по причине сильного удара, либо при серьезном недостатке кальция в костях. Перелом бедра – один из самых сложных переломов, поэтому лечить его нужно долго и основательно.Характер боли Боль — сильная, острая, режущая, локализуется в ягодице, в правой или левой ноге.
Дополнительные симптомы Ограниченная подвижность или неспособность двигаться, обширная гематома на ягодице.Кто и как диагностирует? Хирург, травматолог. Методы: осмотр, рентгенография, МРТ.Лечение Репозиция и фиксация участков кости, скелетное вытяжение, после этого – курс реабилитации.
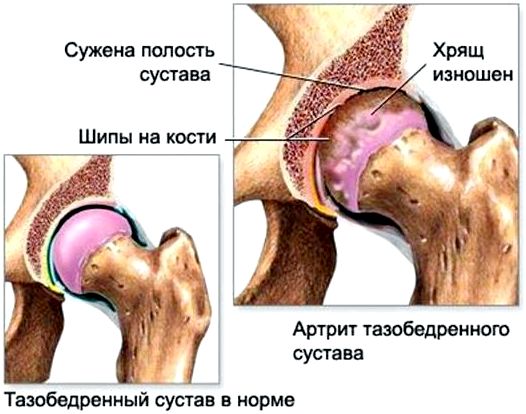
Артрит тазобедренного сустава
Если болят кости в ягодицах, то это артрит тазобедренного сустава – воспалительный процесс. Недуг также называют кокситом.
shutterstock
Зачастую, данная болезнь обнаруживается у людей старше 60 лет. Но на данный момент, трудоспособный возраст и маленькие дети не являются исключениями.
Специалисты разделяют артрит на несколько форм:
- Ревматоидная;
- Реактивная;
- Псориатическая;
- Инфекционная;
- Острая;
- Хроническая.
Работники медицины также выяснили причины, провоцирующие заболевание, к ним относятся:
- Различного рода травмы;
- Псориаз;
- Болезнь Крона;
- Кишечные недуги;
- Генные мутации;
- Вирусные инфекции;
- Дисплазия;
- Генетическая наследственность;
- Избыточный вес;
- Профессиональная деятельность.
Каждая причина имеет свои факторы образования недуга. Следовательно, требует подобающего лечения.
Признаки артрита тазобедренного сустава
Гнойная форма недуга характеризуется острыми болями и интоксикацией. У человека повышается потливость, проявляется общая слабость, головные боли, снижается аппетит. Воспалительный процесс также не остается незамеченным: кожа в проблемной области приобретает красный оттенок и становится горячей. Резкие, пульсирующие боли простреливают в ягодицу и пах. В момент движений болевые ощущения становятся невыносимыми.
К основным признакам недуга относят:
- Боль в ягодицах и паху;
- Хромоту;
- Ограниченные движения;
- Моментальную утомляемость.
При любых симптомах, следует незамедлительно обращаться за консультацией в больницу, так как своевременное лечение поможет избежать осложнений.
Способы лечения
Когда болит ягодица внутри, при любых формах недуга, для лечения назначают нестероидные препараты, способные убить воспаление. Они снимают болевые ощущения, и уменьшают отеки. После первого приема препарата, пациент чувствует себя намного лучше.
Чтобы снизить боль в ягодице, применяются обезболивающие гели, мази и крема. Но такие медикаменты не способны вылечить недуг, так как тазобедренный сустав располагается далеко под мышцами, не под кожей.
Ни один метод лечения не обходится без комплексных витаминов и миорелаксантов, которые расслабляют мускулатуру.
При инфекционной форме недуга назначаются антибиотики.
Для реабилитации проводятся физиотерапевтические процедуры, которые подбираются индивидуально для каждого пациента.
Причина 3. Укол
Если болит некоторое время в ягодице место, куда был поставлен укол, то это вполне нормально. Однако такая боль должна пройти самостоятельно.
Бывают случаи, когда боль в ягодице длится долго после укола и не может пройти самостоятельно. Причины боли:
Абсцесс. Когда после укола в месте инъекции появляется гнойник. Причины его появления – нарушение правил антисептической обработки места укола, неправильное (нестерильное) разведение препарата, инфицирование ранки. Кроме того, что начинает болеть в ягодице, при абсцессе появляются припухлости и покраснения. Общее состояние пациента ухудшается, поднимается температура тела.
Боль в ягодице после укола и появление на этом месте синяка, говорит о том, что игла попала в маленький сосуд. Постепенно синяк небольшого размера рассосется самостоятельно. А вот крупные гематомы могут превратиться в гнойники. Лечение в этом случае предполагает использование эффективных спиртовых компрессов и небольших сеточек из йода.
Резкая боль во время укола в ягодице означает, что иголка попала непосредственно в нервный ствол. Если инъекция выполняется с соблюдением всех правил и в необходимом месте, то болеть в ягодице ничего не будет. В противном случае назначается длительное лечение, которое заключается не только в приёме медикаментов, но и в прохождении физиопроцедур.
Читайте у нас на сайте
Часто причины болей после укола, которые могут отдавать в ногу – это введение лекарства в жировую ткань вместо мышечной. В этом случае сразу же появляются шишки из-за образования инфильтрата после укола. Неправильная постановка укола чревата разными проблемами и осложнениями. Поэтому рекомендуется доверять эту процедуру только специалистам.
Диагностика
Если боль в ягодице и мышцах не проходит без лечения в течении 1-2 дней, имеет тенденцию к распространению и нарастанию – это послужит поводом обратиться к медику за консультацией и выяснением вопроса: «В чем причина боли? Что болит?»
Доктор прежде всего соберет анамнез заболевания: выяснит когда, в связи с чем, с какой периодичностью болят ягодичные мышцы.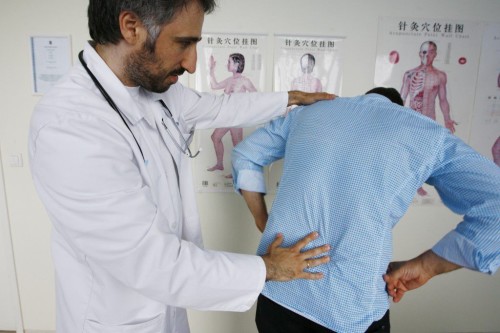
При визуальном и пальпаторном осмотре можно определить:
- зависимость возникновения боли от позы;
- тонус мускулатуры;
- чувствительность;
- подвижность;
- в чем выражается усталость.
Проводятся дополнительные биохимические тесты и пробы, позволяющие наиболее точно определить место поражения и выяснить, почему болит.
Чтобы выявить сопутствующие заболевания, которые могут вызывать этот симптом, необходимо провести еще ряд дополнительных исследований.
- Рентген позвоночника (можно выявить: травмы, смещение дисков, аномалии развития, остеохондроз и/или опухолевые процессы).
- Компьютерная томография позвоночника (выявляет, те же причинны, что и рентген, но более информативно).
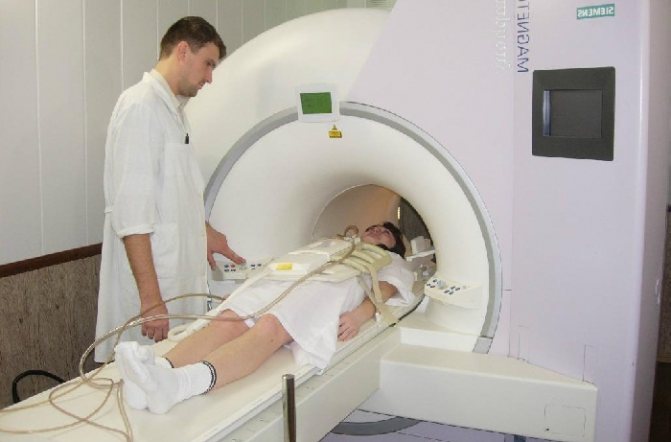
- Магнитно-резонансная томография (исследуются прилежащие мягкие ткани).
- Сцинтиграфия (позволяет обнаружить метастазы, абсцессы, остеомиелит).
- Клинический анализ крови и мочи (наличие воспалительного процесса и/или ревматизма).
- Электронейромиография (оценивается тонус и иннервация ягодичных мышц).
- Ультрозвуковая диагностика.
- Пункция пораженного участка (назначается строго по показаниям при подозрении на опухолевый процесс).
Диагностика при болевом синдроме в ягодице
Постановка диагноза при болях в ягодице, отдающих в ногу, начинается со сбора анамнеза и внешнего осмотра больного, в ходе которого невролог исследует позвоночник, седалищный нерв и ткани ягодиц.
При подозрении на травмы или новообразования позвоночника, ревматические заболевания или сосудистые патологии, больному требуется консультация узких специалистов – ревматолога, онколога, хирурга, флеболога.
Рентгеновское обследование пораженного отдела позвоночника проводится для выявления дефектов межпозвонковых дисков, травм позвоночника, инфекционных или воспалительных процессов.
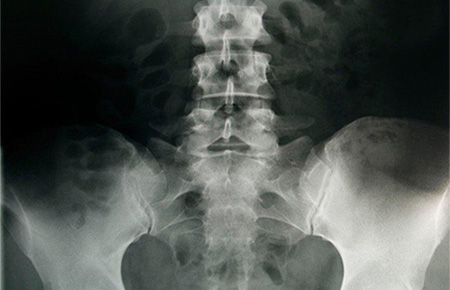
В случаях, когда рентген не позволяет поставить точный диагноз, больному назначается МРТ или КТ – исследования, позволяющие составить точную картину состояния позвоночных дисков и нервных корешков.
Для выявления патологий в брюшной полости и органах малого таза проводится УЗИ, а для диагностики воспалительных процессов в организме – общий и биохимический анализ крови.
При подозрении на злокачественные опухоли и метастазы в позвоночнике проводится сцинтиграфическое обследование.
Домашняя диагностика

Характер болей, их конкретное место происхождения, а также другие симптоматические признаки могут указывать на различные заболевания. Большое значение имеет также зависимость появления посторонних ощущений от позы человека: например, при вставании из положении сидя они свидетельствуют об одних заболеваниях, а боль при сидении – о других.
Связь болевых проявлений и описание возможных болезней приведена в таблице.
| описание боли | возможное заболевание |
| посторонние ощущения при ходьбе, особенно усиливаются по ночам, если днем пациент много ходил; согнуть туловище затруднительно | остеохондроз – вызывается разрушением костной ткани с последующим размягчением костей и суставов |
| сильные боли резкого характера, на ногу наступить практически невозможно | артрит – различные воспалительные процессы в суставах; сопровождается отечностью, покраснением и повышением температуры |
| боль в тазобедренном суставе при получении травмы, острая и резкая | ссадины, резкая боль при небольшом надавливании, отечность |
| резкие ощущения, которые проявляются нерегулярно и могут сопровождаться онемением частей ноги | разные формы невралгии – вызваны защемлением нервов из-за мышечного напряжения или давления кости |
| боли в тазобедренном суставе в положении лежа, лежать на боку практически невозможно | трохантерит – воспалительные процессы в сухожилиях бедра (на фоне травм или сильной нагрузки) |
| боль в тазобедренном суставе при разных позициях – сидя, стоя, при вставании; сопровождается посторонними ощущениями в ягодице, пояснице | синдром грушевидной мышцы – воспаление мышцы или ее сухожилий, в результате чего сдавливаются нервные волокна |
| боль при сидении, особенно на жестких поверхностях | энтезопатия седалищного бугра – группа патологий седалищной кости, связанных с воспалительными процессами |
| посторонние ощущения в паху, в области копчика и крестца, практически проходят после длительной ходьбы | нарушение функции крестцово-подвздошного сочленения – механические растяжения |
| боли острые, и даже малейшие перемещения ноги затруднительны | вывих |
| постоянное присутствие слабых ощущений, незначительное ограничение движения ноги | подвывих |
| нога отклоняется под неправильным углом, нарушение хорошо обнаруживается визуально | дисплазия – патологическое состояние тазобедренного сустава, особенно часто его наблюдают у новорожденных |
| резкие, острые боли, усиливающиеся даже при небольших нагрузках | асептический некроз – отмирание костных тканей на поверхности кости |
| боли, отдающие в ягодицы; усиливаются в положении лежа | бурсит – воспаление седалищной сумки, увеличивающее количество жидкости в ней |
| посторонние ощущения только во время движения | тендинит – воспалительные процессы в сухожилиях |
| наряду с посторонними ощущениями возникают скачки температуры, отечность | инфекционные патологии |
| ощущения только в левом или только в правом тазобедренном суставе (также в правом колене) | болезнь Легга-Кальве-Пертеса – имеет наследственный характер |
Наряду с тем, что важно описать боль в тазобедренном суставе при обследовании можно провести еще несколько домашних тестов и ответить на следующие вопросы:
- Возможно ли ходить без боли, и сколько минут длится ходьба без боли.
- Усиливаются ли посторонние ощущения в тазобедренном суставе при сидении, особенно длительном и на жестких стульях, скамьях и т.п.
- Ощущения пропадают или усиливаются при ходьбе.
- Как долго можно сидеть или лежать полностью без лишних ощущений.
- Насколько можно согнуть туловище вперед и назад.
- Насколько легко можно подниматься по ступенькам, в гору.
- Получается ли полностью согнуть ногу в бедре вперед и назад.
ОБРАТИТЕ ВНИМАНИЕ
Тазобедренный сустав является самым крепких и несет основную нагрузку. Возникновение даже небольших постоянных болей в нем по любой причине – это повод незамедлительного обращения к врачу, поскольку поставить правильный диагноз без обследования практически невозможно.
Причины появления боли в ягодице, отдающей в ногу
Как реакция организма на неполадки в нем самом, боли в области ягодицы, отдающие в ногу, могут носить свой характерный признак:
- возникать резко (спонтанно) при движении (ходьбе, поворотах тела, подъеме по ступенькам или наклонах);
- присутствовать постоянно, даже когда человек находится в лежачем или сидячем положении.
Среди дополнительных симптомов люди, испытывающие подобную боль, называют также:
- потерю чувствительности конечности, ее онемение;
- невозможность полноценно наступить на ногу;
- прострелы в ягодице и нижней конечности;
- повышение температуры тела и общую слабость.
В большинстве случаев болевой синдром возникает по следующим причинам:
1. По заключению медиков, около 75% случаев этиологии (происхождения) болезненности в указанном месте кроется в патологии пояснично-крестцового отдела позвоночника и наличии болезней опорно-двигательного аппарата.
При остеохондрозе и радикулите возникает ноющая, тянущая боль в ягодице, отдающая в ногу, которая имеет притупленный характер, но усиливается при поднятии тяжести, тряске тела, после долгого статического положения. Человек чаще принимает такую позу, которая приносит ему облегчение (спит на здоровой стороне; ходит, согнувшись; волочит ногу). В нижней конечности при этом также возникают покалывания, жжения и зуд.
2. Обострения разновидностей артрита и артроза, острого бурсита, вызванные разрушением хрящевой ткани и воспалением околосуставной сумки, могут сопровождаться интенсивной болью в тазобедренном суставе и провоцироваться после допущенных погрешностей в диете (неумеренное употребление мяса, алкоголя).
3. Грозное заболевание – ревматизм – нередко начинается с острой, сильной боли в ягодице, отдающей в ногу. Только после ее стихания будут очевидны симптомы заболевания сердечной и нервной систем организма.
4. Травмы (гематомы, растяжения мышц, перелом шейки бедра) нередко приводят к болевому синдрому и требуют обязательно обращения к доктору. При подозрении на повреждения нижнего отдела позвоночника после удара или падения нельзя самостоятельно перемещать пострадавшего. Ему предоставляют до прибытия медицинских работников полноценный покой.
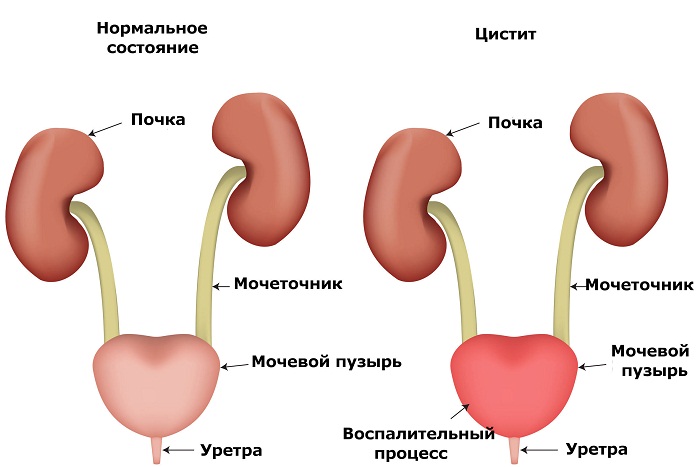
5. Мочекаменная болезнь долгое время может протекать в скрытой форме и обнаружить себя в виде болевого синдрома, частых мочеиспусканий с примесью крови.
6. Если болит ягодица, отдает в ногу у людей, страдающих невралгией седалищного нерва, они сравнивают болевые ощущения с ударом тока. Обострения особенно характерны в сырые промозглые осенние и весенние сезоны.
Четверть процентов причин возникновения болевого синдрома в ягодице отводится на вероятность:
- воспалительного процесса (в половых органах малого таза у женщин, мышечной ткани ягодиц, прямой кишки);
- внутренней неосложненной или ущемленной грыжи (паховой, бедренной);
- опухолей в брюшной полости.
Боль после родов

Тянущая боль после родов в копчике может возникать в течение некоторого времени, вплоть до полугода. Это объясняется в первую очередь гормональными изменениями, нагрузкой на копчик непосредственно в процессе рождения ребенка. Иногда возникают травмы, которое требуют лечения или же нуждаются в выжидательной тактике, назначении массажей, посещении бассейна.
Также женщинам, которые недавно родили ребенка, нужно меньше сидеть
. В течение некоторого времени марка сокращается, иногда присутствует лишний вес. Именно он также может провоцировать искривление позвоночника, поскольку при сидении женщина наклоняется вперед. Во время ходьбы из-за лишнего веса тоже страдает копчик, тазобедренные суставы.
Что поможет при боли после родов
Принимать лекарства во время кормления грудью нельзя
, в том числе обезболивающие, поэтому в данном случае эффективным и оптимальным методом быстрого восстановления будет назначение массажа и посещения бассейна, особенно помогает аквааэробика. Эта процедура обычно проводится и с женщинами индивидуально, и в группах из нескольких матерей с детьми.
Помогает гидротерапия
, влияние электрическим током, другие физиотерапевтические процедуры.
Причины
Заболевания позвоночника
Они – наиболее распространенная причина болевого синдрома в пояснице с иррадиацией в ягодицы. Патологический процесс в таких случаях чаще всего поражает поясничный, крестцовый или копчиковый отдел позвоночного столба.
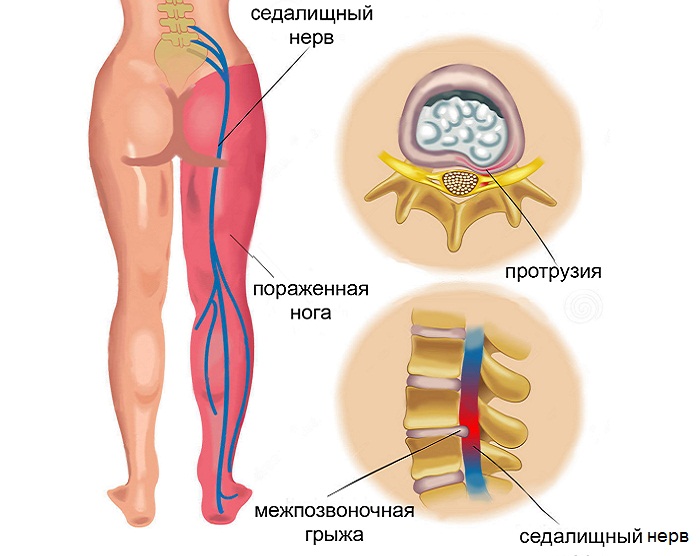
Межпозвонковая грыжа
Разрушение фиброзного кольца межпозвонкового диска с выходом наружу студенистого содержимого его ядра называется межпозвонковой грыжей. Переходящая боль при этой патологии острая и сильная, локализуется в ягодичной мышце или пораженном месте поясничного отдела, а потом спускается в область бедра.
Сопутствующие симптомы включают неврологические нарушения, слабость и онемение нижних конечностей, проблемы с мочеиспусканием и дефекацией.
Остеохондроз
 Остеохондроз пояснично-крестцового отдела характеризуется дегенеративными процессами в межпозвонковых дисках с последующим их разрушением.
Остеохондроз пояснично-крестцового отдела характеризуется дегенеративными процессами в межпозвонковых дисках с последующим их разрушением.
Основное проявление – боль перешла в ягодицы и усиливается при ходьбе, переохлаждении, резких движениях.
Может добавляться напряжение и ущемление ягодичной мышцы, боли в ногах, покалывания и мышечная слабость.
В большинстве случаев дегенеративные процессы в позвоночнике лечатся консервативно, но при наличии параличей и нарушений со стороны выделительной системы больному требуется хирургическое вмешательство.
Воспаление седалищного нерва
Ишиас, или воспаление седалищного нерва возникает вследствие других заболеваний опорно-двигательного аппарата, переохлаждений или травм. Состояние проявляется ноющей болью в области седалищного нерва – нижняя часть поясницы, ягодицы, верхняя часть бедра.
Как правило, она локализуется с одной стороны тела, иногда в процесс вовлекаются обе ягодицы или ноги, и усиливается в ночное время. На поздних стадиях болевой синдром приобретает настолько большую интенсивность, что человек не может согнуться и выполнять элементарные движения.
Смещение дисков
Смещение позвонков, которое в народе ошибочно называют смещением дисков, представляет собой сдвиг тел позвонков относительно друг друга. Если патология локализуется в пояснично-крестцовом отделе, у человека возникает болевой синдром ноющего или простреливающего характера, который распространяется на ягодицы и усиливается после физических нагрузок. К неприятным ощущениям может добавляться онемение ног и спины, мышечная слабость, симптомы воспаления нервных волокон.
Травмы пояснично-крестцовой области
Механические повреждения области поясницы и таза происходят при падениях, автомобильных авариях или сильных ударах (наиболее опасное из них – переломы позвонков). Интенсивность и характер болевого синдрома в подобных случаях зависит от особенностей, локализации и масштаба повреждения.
Иногда больной чувствует легкий дискомфорт в области поясницы и ягодиц, а в некоторых случаях боль настолько сильная, что мешает нормально двигаться. Сопутствующие симптомы – неврологические нарушения, парезы и параличи, расстройства работы пищеварительного тракта.
Внимание! При некоторых патологиях костной ткани (например, при остеопорозе) структуры поясничного отдела становятся настолько хрупкими, что перелом может возникнуть даже после резкого или неловкого движения.
Невралгия
Поражение нервных волокон пояснично-крестцового отдела возникает вследствие совокупности негативных факторов – в их число входят дегенеративные процессы, снижение иммунитета, переохлаждения, неправильные физические нагрузки и т.д.
Оно проявляется ноющими и тянущими болями в пояснице, которые носят постоянный характер, отдают в ягодицы и ноги усиливаются при ходьбе, напряжении, после физических нагрузок. Вторичные признаки включают:
- жжение и покалывание кожных покровов,
- отек мягких тканей,
- повышенное потоотделение,
- мышечную слабость и дрожь,
- покраснение кожи над пораженным местом.
Радикулит
 Радикулит представляет собой воспаление нервных корешков, которые проходят в просвете позвоночника.
Радикулит представляет собой воспаление нервных корешков, которые проходят в просвете позвоночника.
Как правило, заболевание начинается остро, сильными болевыми «прострелами» в пояснице и ягодицах, которые возникают после физических нагрузок или резких движений.
Через некоторое время боль может исчезнуть, но потом возвращается с еще большей интенсивностью.
Второй распространенный симптом радикулита – частичная или полная потеря чувствительности в области пораженных нервов, которая может сопровождаться жжением, покалыванием, онемением конечностей, мышечной слабостью.
Что будет, если не лечить вовремя?
Сильные боли возникают в нижней части спины, позже неприятные ощущения распространяются на поверхность ягодиц и бедра. В ряде случае она бывает ноющей, усиливающейся в вечернее время. Наблюдается повышение температуры и озноб, понижение чувствительности в нижних конечностях, ощущение напряжения в области поясницы. Боль и напряжение усиливаются при резких движениях, быстрой ходьбе, поднятии тяжестей, выполнении физической работы.
Главная причина болей – это раздражение нерва крестцового сплетения. Среди причин, которые его вызывают, могут быть как хронические заболевания, так и образ жизни или внешние факторы. Среди них: