Болезни позвоночника
Содержание:
- Лечение боли в спине
- Почему боли в спине возникают – диагностика
- Профилактика
- Лордоз
- Болит спина – лечение
- Как избежать заболеваний позвоночника
- Инфекции позвоночника (спинальные инфекции) причины, симптомы, методы лечения и профилактики
- Болезнь Бехтерева
- Мигрень
- БОлезни и травмы
- Причины
- Спондилез
- Анатомическая справка
- Болезни с корнем «спонди»
Лечение боли в спине
Лечение боли в спине проводится разными способами:
Фармакологическая терапия
Выраженный эффект оказывают нестероидные противовоспалительные средства, однако эффективность их применения в долгосрочной перспективе относительна из-за быстрого развития привыкания и риска развития побочных эффектов. Хорошо зарекомендовали себя мышечные релаксанты, в особенности — при применении в остром периоде. С хорошим эффектом в комплексном лечении боли применяются антидепрессанты, некоторые антиконвульсанты. Схема терапии подбирается врачом индивидуально для каждого пациента, зависит от переносимости пациентом лекарственных препаратов, индивидуальной чувствительности, выраженности эффекта терапии.
Лечебные блокады, проводимые под рентгенологическим контролем
В последнее десятилетие, в связи с быстрым и выраженным обезболивающим и лечебным эффектом, резко возросло использование минимально-инвазивных процедур, в том числе эпидуральных и внутрисуставных блокад. является процедурой, которую чаще всего назначают при корешковой болезни. При правильном установлении диагноза и наличии показаний к данной процедуре эффект от неё просто поразительный! Обезболивание достигается на срок от 6 недель до 6 месяцев, что позволяет во многих случаях избежать необходимости оперативного лечения.
Нейрохирургические операции
Спектр нейрохирургических операций при болях в спине широк. Используются такие техники, как декомпрессия спинного мозга, дискэктомия, фораминотомия, протезирование межпозвонковых дисков, минимально-инвазивная и микрохирургия, а также целый ряд других хирургических методик.
Радиочастотная денервация
(РЧА) — один из наиболее оптимальных методов лечения, позволяющих избежать или существенно отсрочить хирургическое вмешательство. Благодаря ему можно не только оперативно устранить болевые симптомы, но и минимизировать или вовсе исключить приём обезболивающих средств. Восстановление после данной процедуры происходит достаточно быстро, что позволяет быстро вернуться к обычному образу жизни.
- Пелена в глазах
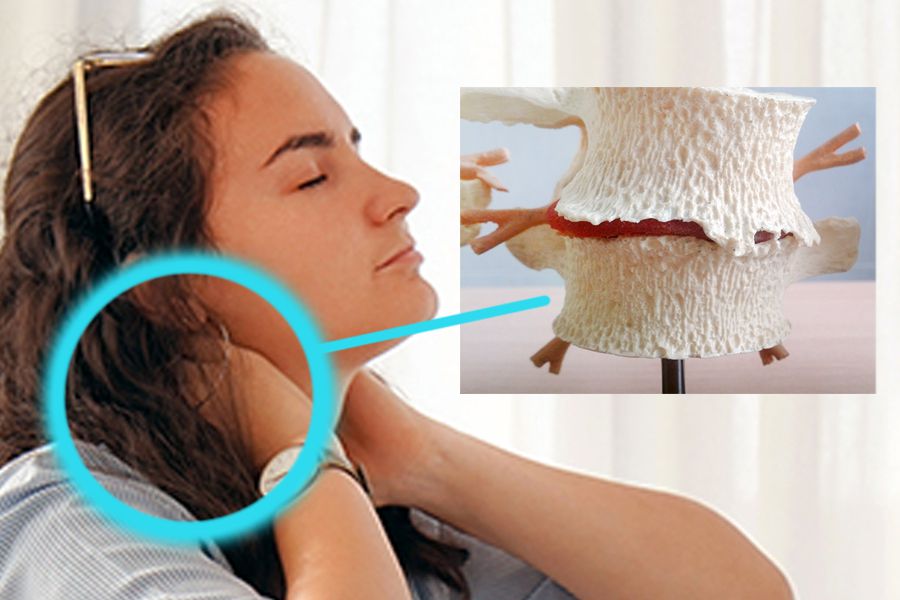
- Боль в шее
Почему боли в спине возникают – диагностика
При возникновении боли в позвоночнике, нужно обратиться к участковому врачу. Терапевт соберет анамнез, проведет первичный осмотр. Затем направит на диагностические процедуры.
Какие анализы нужно сдать:
- Общий и биохимический анализ крови, анализ мочи. Эти назначения являются стандартным протоколом и необходимы для того, чтобы оценить, как функционируют жизненноважные органы. Анализы показывают состояние почек, печени, желчного пузыря, поджелудочной железы, системы гемостаза. Также можно определить наличие скрытого воспалительного процесса.
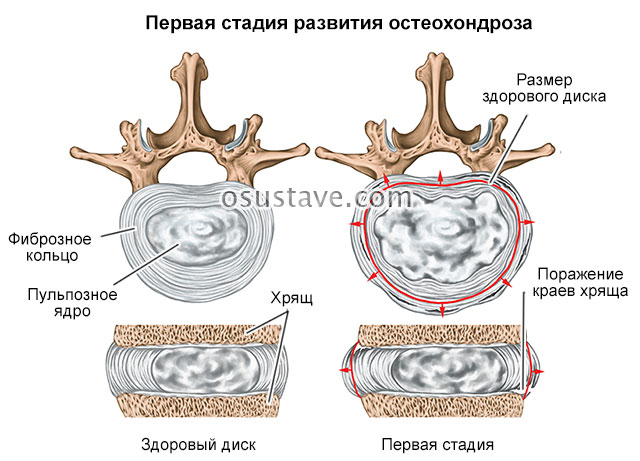
- Рентген конкретного отдела позвоночника. С помощью метода рентгенографии можно обнаружить остеохондроз, признаки грыжи и грубые изменения в костной структуре. Это быстрый и недорогой метод диагностики.
- МРТ. Один из наиболее точных методов оценки работы внутренних органов. На МРТ отправляют, чтобы увидеть грыжу, новообразование или протрузию. Минусы МРТ – дороговизна процедуры.
Если в ходе диагностики не обнаружили проблемы с позвоночником, то отправляют на диагностику к специалистам узкого профиля – кардиологу, ревматологу, гастроэнтерологу, пульмонологу, неврологу.
Профилактика
Клинические рекомендации для профилактики межпозвонковых грыж и остеохондроза:
- больше двигаться, делать гимнастику по утрам, заниматься йогой;
- принимать контрастный душ с последующим растиранием полотенцем для усиления обменных процессов;
- раз в полгода проходить курс массажа (до 10 сеансов);
- поддерживать здоровье печени, потому что от нее зависит выработка коллагена;
- повышать иммунитет;
- избегать стрессов, наладить ровный психологический фон;
- контролировать вес, потому что каждые лишние 10 кг – это примерно 0,5 кг дополнительной нагрузки на один позвонок, что приводит к быстрому износу.
Кроме того, важно:
- Правильно стоять и ходить. Правильная осанка – это когда вы встаете к стене и касаетесь ее затылком, лопатками, ягодицами и пятками. При ходьбе и стоянии нужно стараться поддерживать именно такое положение.
- Сидеть в правильной позе: не откидываться далеко назад, не наклоняться вперед. Следует плотно прижиматься спиной к спинке стула, иметь опору под поясницу и шею. Каждые 15 минут – менять положение ног, потягиваться.
- Спать на анатомически правильном или ортопедическом матраце.
- После пробуждения, еще в кровати, делать простые упражнения ногами и руками, потянуться перед тем как встать (делать это нужно без резких движений).
- Не носить в одной руке тяжелые сумки. Лучше распределять покупки равномерно на два пакета.
- Не носить сумку через плечо. Полезнее для спины – рюкзак с двумя лямками.
- Маленького ребенка нужно носить с прямой спиной, не прогибаться назад. Совсем малыша лучше всего носить на груди в специальном слинге, а чуть подросшего – сзади.
- При переносе тяжелых предметов не наклоняться и не поворачиваться корпусом.
- Не наклоняться при уборке – использовать удлинитель для ручки пылесоса и швабру (не мыть полы одной только тряпкой, стоя на коленях).
- Чаще употреблять в пищу виноград, яблоки, клубнику, грушу, чечевицу, фундук, тыкву, зеленый салат, малину.
- Следить за балансом магния и калия в рационе. Употреблять орехи, рыбу, морепродукты, шпинат, капусту, бобы, горох.
- Исключить вредные привычки – алкоголь и курение.
- Заниматься плаванием, бегом (но только с амортизирующими стельками и в специальной спортивной обуви), ходить на лыжах.
Обязательно посещайте врачей для профилактических осмотров, чтобы не допустить ухудшения ситуации при наличии болезни и вовремя начать лечение.
Лордоз
Лордоз – это заболевание, при котором позвоночный столб становится как дуга. Физиологическим лордозом страдают дети, возрастом от пяти или шести месяцев, когда они уже умеют садиться сами. Патологическая форма лордоза развивается у человека любого возраста.
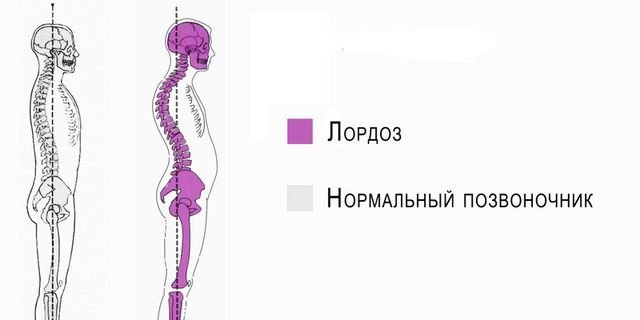
Если пациент не может держать голову прямо – вероятно, у него лордоз
Причина возникновения лордоза часто кроется в проблемах с функционированием костей, мышц и связок. Также от него нередко страдают люди с ожирением. У детей он появляется из-за рахита, травм тазобедренных суставов или же из-за травм при их родах.
Симптомы:
- неправильная осанка;
- боли в спине, которые практически не покидают больного;
- изменение обычной походки;
- дискомфорт в области спины;
- трудности со сгибанием и разгибанием позвоночника;
- смещение центра тяжести головы, из-за которой проблематично держать её прямо.
Болит спина – лечение
Терапия определяется поставленным диагнозом. Лечение боли в спине направлено на симптоматическое купирование дискомфорта в острый период. В ходе лечения боли в спине используют медикаментозные средства, физиотерапию, ЛФК.
Какие способы лечения обычно используют:
- Нестероидные противовоспалительные средства. Эти препараты оказывают мощное обезболивающее действие, что актуально при травмах, ушибах, миозитах, грыжах и остеохондрозе позвоночника. Обострение легко купируется инъекционными средствами. Лучше использовать такие медикаменты коротким курсом, ведь у них обширный ряд побочных действий. Со временем при боли в позвоночнике переходят на наружные обезболивающие или разогревающие мази, в зависимости от конкретного диагноза и этапа восстановления.
- В период восстановления рекомендуется посещать реабилитолога, делать ЛФК, носить поддерживающие бандажи. В совокупности эти методы лечения помогут быстрее восстановиться после травм, миозита, в период ремиссии при остеохондрозе или грыже.
- Третий, важный этап – оптимизация образа жизни, которая поможет избежать повторного приступа. Нужно вести активный образ жизни, избегая гиподинамии. Физические нагрузки должны быть умеренными. Также следует поддерживать правильную осанку. Периодически пациент должен посещать реабилитолога или массажиста.
Мнение редакции
Боль в позвоночнике может возникать из-за множества причин, определить которые можно по специфическим признакам или после проведения тщательной диагностики у специалиста. Чтобы детальнее ознакомиться с информацией о болезнях спины, рекомендуется прочитать у нас на сайте другие статьи по этой теме.
Как избежать заболеваний позвоночника
Неизбежным нарушением метаболических процессов является естественное старение организма. Однако не следует добровольно ускорять эти процессы. В неврологии существует такое понятие, как дорсопатия позвоночника. Не являясь самостоятельным заболеванием, медицинский термин имеет обобщающее значение, которое характеризует общие болевые признаки и симптомы в позвоночнике. Страдают от дорсопатии не только взрослые люди, но и дети. Поэтому профилактика заболеваний позвоночника должна проводиться постоянно в течение всей жизни. Для этого необходимо совсем немного:
- избегать травмоопасных ситуаций;
- умерено распределять нагрузки на позвоночник при занятии спортом, активном отдыхе или при работе за компьютером;
- следить за питанием, то есть не злоупотреблять солёными, жирными, копчёными и маринованными продуктами;
- избавиться от вредных привычек – курения, алкоголя;
- ежедневно поддерживать в тонусе костно-мышечную систему, делая лечебно-профилактическую гимнастику;
- следить за собственной гигиеной тела;
- избегать инфекционных поражений организма;
- вовремя лечить любые неврологические патологии;
- правильно спать, используя специальные ортопедические изделия для здорового сна.
Соблюдая эти несложные правила общежития, можно отсрочить любые неврологические заболевания и возможные болезни системных анатомических органов жизнедеятельности.
Берегите себя и будьте всегда здоровы!
(1 оценок, среднее: 4,00 из 5)
Загрузка…
Инфекции позвоночника (спинальные инфекции) причины, симптомы, методы лечения и профилактики
Существует огромное количество видов инфекционных заболеваний позвоночника, которые отличаются по локации поражения, симптомам, причинам и способам лечения. Большинство патологий врачи разделяют на категории:
- гнойные;
- негнойные;
- спонтанные;
- послеоперационные;
- эпидуральный абсцесс.
Дисцит
Инфекционная патология межпозвонковых дисков, которая может сочетаться с воспалениями. Сопровождается сильным болевым синдромом и ограничением двигательных функций спины. Выявить нарушения можно на рентгене или МРТ. Наблюдается чаще у детей и подростков.
Остеомиелит
Происхождение патологии может быть бактериальным или грибковым, возбудитель инфекции поражает позвонковые кости. Развивается как самостоятельное или вторичное заболевания. От начальной до развитой стадии обычно проходит 4-8 месяцев. Проявляется спинальной болью мощной интенсивности, высокой температурой тела, увеличенным уровнем лейкоцитов в крови. В запущенных случаях наблюдаются неврологические отклонения.
Эпидуральный абсцесс
Представляет собой гнойное воспаление костной спинномозговой оболочки. Скопления гноя постепенно увеличиваются и вызывают компрессию нервных корешков спинного мозга. Возможно разрушение не только нервных волокон, но и окружающих мягких тканей. Характеризуется отёчностью спины, покраснениями и припухлостью кожи в месте поражения.
Послеоперационные спинальные инфекции
Чаще возникают при установке металлических вспомогательных фиксаторов — инородное тело служит внутренним раздражителем и провоцирует формирование инфекций. Характерные признаки — острая боль после реабилитации, выделения жидкости разной консистенции из мест хирургических разрезов, развитие гематом, отёков и воспалений.
Спондилиты
Бывают двух типов:
- Туберкулёзный. Возникает чаще в грудном отделе позвоночника, может распространяться на соседние сегменты (поясницу, шею). Сопровождается нестабильностью спины, смещением позвонков, инфицированием элементов связочного аппарата.
- Бруцеллёзный. Источник заражения — животные с острыми инфекциями. Первые 1-2 месяца протекают бессимптомно, после чего резко возникает лихорадка, высыпания на коже, гнойные процессы в мышцах, связках, костях и суставах.
Болезнь Бехтерева
Эту болезнь еще называют анкилозирующий спондилоартрит. Проявляется она системным хроническим заболеванием суставов, при котором паталогический процесс локализируется в основном в паравертебральных мягких тканях, крестцово-повздошных сочленениях и суставах позвоночника.
Как определить болезнь?
Заподозрить у себя это заболевание можно при наличии следующих симптомов:
- слабость, повышенная утомляемость;
- болезненность всех мышц и суставов;
- поражения глаз;
- боль и чувство скованности в пояснице, усиливающиеся к утру;
- патологический кифоз;
На поздних стадиях болезни отмечается срастание суставов позвонков и формирование межпозвоночных костных мостов.
Врач для постановки диагноза, кроме осмотра и анализов, может назначить МРТ, компьютерную томографию или рентгенологическое исследование позвоночника. Дополнительно назначается анализ на выявление специфического антигена.
К сожалению, это заболевание полностью не излечимо, однако при своевременном обращении к доктору и соблюдении лечения можно замедлить прогрессирование и облегчить общее состояние.
Лечение
Терапия этой болезни очень длительная и должна быть комплексной. Она включает в себя лечение в стационаре, посещение поликлиники и санаторно-курортный отдых.
Применяются следующие группы лекарственных средств:
- НПВС (Диклофенак, Нимесулид, Напроксен, Аэртал, Адвил, Мовалис, Мелоксикам, Пироксикам и др.).
- Глюкокортикоиды (Преднизолон, Гидрокортизон и др.).
- Ферментные препараты (Вобензим).
- Иммунодепрессанты.
Помимо приема лекарственных средств назначаются физиотерапевтические процедуры и лечебная физкультура.
Мигрень
Мигрень – неврологическое заболевание с таким основным симптомом, как эпизодические или регулярные головные боли. Хотя выше мы говорили о головных болях, приступ мигрени следует отличать от головных болей, вызванных усталостью, бессонницей, повышением или снижением артериального давления.
Приступ мигрени сопровождается настолько сильной болью, что человеку сложно подняться с постели, а любая физическая активность усиливает страдания. Во время приступа мигрени неприятно смотреть на свет, поэтому в комнате, где лежит больной, зашторивают окна, стараются не включать светильники. Кроме света, больного могут раздражать звуки и запахи – человек становится гиперчувствительным. Он чувствует тошноту, иногда страдает приступами рвоты.
Приступ мигрени длится от 4 до 72 часов, чаще всего это заболевание выбивает человека из колеи на сутки. В отличие от головных болей, вызванных усталостью, стрессом или избытком выпитого накануне алкоголя, снять мигреневые боли, когда приступ уже начался, обычными безрецептурными медикаментами невозможно.
Большинство больных страдают приступами мигрени без ауры, но может быть мигрень и с аурой – речь о комплексе симптомов, которые возникают перед началом приступа или одновременно с его началом. Аура – это головокружение, оцепенение, помутнение зрения, проблемы с концентрацией и речью, даже галлюцинации.
Важное условие для диагностики мигрени – симптомы появляются без связи с какой-либо болезнью или травмой. Это заболевание хроническое, поэтому, если вы испытали один приступ мигрени, вероятно, за ним последуют следующие
Невролог высшей категории Марина Корешкина привела в интервью «Аргументам и фактам» такие данные: на консультацию к врачу приходят только 25% больных мигренью. Одна из причин, по которым люди не обращаются к неврологу, – вместо мигрени они лечат шейный остеохондроз
Заболевания шейного отдела позвоночника действительно могут стать причиной частых головных болей, но такую головную боль важно отличать от приступа мигрени
У вас мигрень, если вы отмечаете хотя бы несколько из этих симптомов:
- Пульсирующая головная боль, охватывающая половину головы, реже – всю голову.
- Тошнота, реже – рвота.
- Чувство тяжести и спазмы в желудке.
- Непереносимость яркого света, громких звуков, выраженных запахов.
- Головокружение, нарушение ориентации в пространстве.
- Прием болеутоляющих препаратов не облегчает боль.
Мигрень – не пустяк, ее возникновение связано с ухудшением кровоснабжения мозга, неравномерным расширением сосудов, расстройствами нервной системы и нарушением обмена серотонина. Если вы страдаете мигренями, следует обратиться к неврологу: возможно, для диагностики потребуется МРТ головного мозга. Лечение может включать изменение диеты и образа жизни: отказ от сверхурочных часов, стрессов, недосыпания, курения, алкоголя, сладостей, чрезмерных физических нагрузок.
Может ли появление мигрени быть связано с заболеваниями позвоночника? Может, но речь не идет о шейном остеохондрозе, и мануальный терапевт в такой ситуации не поможет. Не обращайтесь к массажистам и мануальным терапевтам, если страдаете приступами мигрени: они не только не облегчат состояние, но рискуют ухудшить ситуацию.
Если появление мигрени и связано с заболеваниями позвоночника, это так называемый синдром Барре-Льеу. Его также именуют синдромом позвоночной артерии или шейной мигренью – это заболевание возникает из-за сдавления нервов, которые окружают позвоночную артерию.
При синдроме Барре-Льеу, кроме сильных головных болей, должны отмечаться такие симптомы:
- Нарушения сна.
- Головокружение.
- Обмороки.
- Боль в области глаз.
- Ухудшение зрения, «пелена перед глазами».
- Шум в ушах.
- Боль в области уха.
- Общая слабость, утомляемость.
- Ухудшение памяти.
Не обязательно, чтобы симптомы были все по списку. Но если вы ощущаете постоянную тупую головную боль, которая периодически превращается в сильную пульсирующую боль, плохо спите, жалуетесь на головокружение, шум в ушах, быстро устаете и с трудом концентрируетесь на работе, следует обратиться к неврологу.
Для постановки диагноза врач назначит МРТ или спиральную компьютерную томографию шейного отдела, дуплексное сканирование позвоночной артерии. Лечение может включать несколько дней постельного режима, фиксацию шеи воротником, физиотерапию, лечебную физкультуру, прием медикаментов. Заниматься самолечением при мигрени ни в коем случае нельзя.
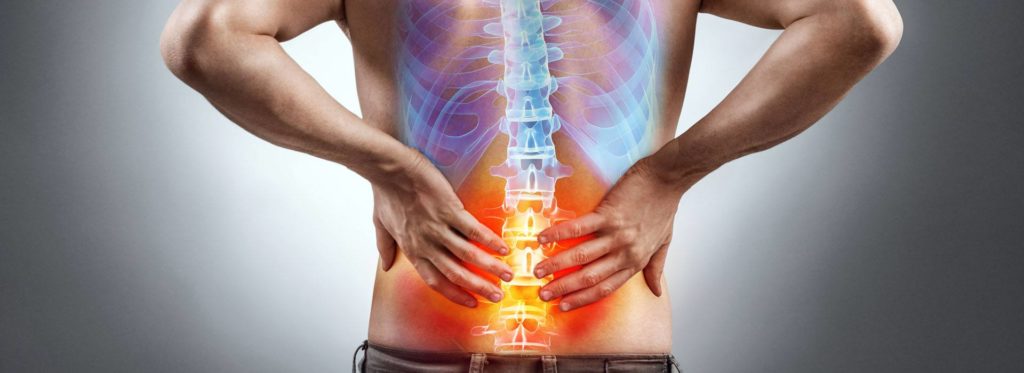
БОлезни и травмы
Этот отдел позвоночника наиболее часто подвергается разнообразным повреждениям и патологиям. Причиной этому служат особенности функционирования отдела. Именно здесь имеется наибольшая свобода движений позвонков, которым необходимо удерживать на себе всю массу вышележащих отделов.
Также именно на этот отдел приходится наибольшая нагрузка при поднятии и перемещении тяжестей, при длительном пребывании в сидячем положении, при работе в согнутом положении или связанной с частыми нагибаниями и разгибаниями и т.д.
Боль в поясничном и крестцовом отделах позвоночника может возникать не только из-за травм. Ее причиной могут быть:
- нестабильность позвонков;
- протрузия диска;
- межпозвоночная грыжа;
- остеохондроз;
- дискоз;
- поясничный кифоз;
- люмбаго;
- пояснично-крестцовый радикулит;
- фасеточный синдром;
- перелом позвонка;
- деформирующий спондилез;
- анкилозирующий спондилоартроз;
- опухоли позвоночника;
- остеомиелит;
- ишиас;
- фибромиалгия;
- ущемление нервных корешков;
- миозит и др.
В некоторых случаях боль в пояснице не свидетельствует о проблемах с позвоночников. Это так называемая перемещающаяся боль при заболеваниях внутренних органов. Поэтому при возникновении даже слабой болезненности или дискомфорта в пояснице необходимо обращаться за помощью к врачу. Он на основе проведенных анализов и исследований дифференцирует заболевание и назначит соответствующее лечение.
Факторы риска развития заболеваний пояснично-крестцового отдела:
- врожденные анатомические особенности позвоночника;
- перенесенные травмы позвоночного столба;
- избыточный вес;
- высокий рост;
- курение;
- слабое физическое развитие;
- психологические факторы.
Профилактика болезней поясницы
Чтобы избежать болезней пояснично-крестцового отдела, следует придерживаться следующих рекомендаций:
- следить за осанкой и правильным положением тела во время работы и отдыха;
- заниматься спортом: йога, гимнастика и т.д.;
- стараться не носить тяжести;
- избегать сквозняков и переохлаждений;
- равномерно распределять тяжести между руками;
- спать на ортопедическом матрасе;
- следить за весом;
- избавиться от вредных привычек;
- менять положение тела как можно чаще при длительной работе в одной позе.
Причины
Цель данного раздела — подчеркнуть, что существует множество заболеваний позвоночника, вызывающих боль в ноге, стопе и другие симптомы. Наиболее успешное лечение базируется на тщательной диагностике на основе жалоб пациента и радиологических исследований.
Проблемы с поясничным отделом позвоночника, которые наиболее часто становятся причиной боли в ноге, включают:
- Остеохондроз. С возрастом наши межпозвонковые диски теряют воду и другие питательные вещества, что приводит к снижению их эластичности. Дегенерация позвонков приводит к тому, что они начинают слегка смещаться, что, в свою очередь, может вызвать боль, иррадиирующую в ногу. Несмотря на то, что основным симптомом поясничного остеохондроза является боль в пояснице, боль в ноге и стопе также встречаются довольно часто.
Боль в ноге или стопе при остеохондрозе поясничного отдела позвоночника называется «отражённой» болью. Другим частым примером отражённой боли является боль в руке или плече, вызванная сердечным приступом. Наш мозг не всегда может точно определить локализацию боли, поэтому мы ощущаем разлитую боль в различных частях тела. Отражённая боль обычно тупая, и её источник сложно обнаружить.
Боль в ноге, вызванная остеохондрозом, также может быть связана с защемлением нервного корешка. Это происходит по той причине, что из-за дегенерации межпозвонковой диск уменьшается в размере и начинает двигаться. В результате места для нервных корешков становится недостаточно. Это состояние называется фораминальным стенозом. Боль в ноге от сдавленного или воспалённого нерва обычно ощущается как стреляющая. - Межпозвонковая грыжа в поясничном отделе позвоночника
Часто межпозвонковая грыжа оказывает давление на самое слабое место диска — область, находящуюся прямо под нервным корешком. Это приводит к возникновению боли, распространяющейся по ходу седалищного нерва. Также межпозвонковая грыжа в зависимости от её локализации может защемлять и другие нервные корешки.
Симптомы межпозвонковой грыжи напрямую зависят от её расположения. Существует множество безоперационных методов лечения межпозвонковой грыжи, такие как вытяжение позвоночника, лечебная гимнастика, гирудотерапия и другие противовоспалительные средства. В тяжёлых случаях при развитии синдрома конского хвоста может быть показана операция дискэктомия или микродискэктомия. - Сужение поясничного спинномозгового канала
Стеноз позвоночного канала в поясничной области возникает в случае сдавления нервных корешков гипертрофированными межпозвонковыми суставами и образования краевых остеофитов. Этот процесс называется деформирующим спондилоартрозом. Стеноз позвоночного канала обычно, но не всегда, наблюдается у пожилых пациентов, у которых дугоотростчатые суставы увеличиваются из-за возрастной дегенерации позвоночника.
Сужение можно увидеть на МРТ-снимках. Симптомы спинального стеноза похожи на симптомы ишиаса: боль в ноге, отражённая боль, покалывания, слабость в ноге и/или онемение. Для описания подобных симптомов врачи часто используют термины «радикулопатия» или «радикулит».
Боль в ноге, вызванная стенозом, развивается со временем. Симптомы улучшаются, когда пациент наклоняется вперёд, так как в этой позиции давление на нервные корешки уменьшается. - Спондилолистез
Спондилолистез возникает в том случае, если один из позвонков соскальзывает относительно следующего, нижнего позвонка, нарушая естественную структуру позвоночного сегмента и его стабильность.
Нестабильность затронутого позвоночного сегмента приводит к защемлению нервного корешка и, как следствие, боли в ноге. Многим пациентам с такими проблемами помогает физиотерапия и отдых во время эпизодов острой боли. Несмотря на это, в некоторых случаях требуется поясничная фузия.
Спондилез
Спондилез – заболевание позвоночника, которое характеризуется появлением костных наростов (остеофитов), располагающихся по краям костных позвонков. Выросшие остеофиты сужают позвоночный канал, сдавливают нервные отростки и корешки.
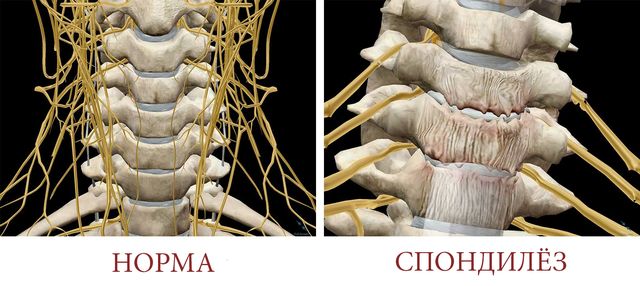
Спондилез с остеофитами – опасное заболевание, сковывающее движения
Причины возникновения остеофитов:
- проблемы с обменом веществ — нарушение вызвано неправильным питанием, отсутствием физических нагрузок, злоупотреблением вредными привычками;
- крупные отложения извести в тканях организма;
- искривление позвоночника и пережитые травмы опорно-двигательного аппарата.
Симптомы спондилеза:
- у человека возникает сильная боль в поражённом остеофитами месте;
- боль переходит в затылок, в шею, в область плеч, к глазам и ушам.
Анатомическая справка
Позвоночный столб, или позвоночник человека – это основная осевая часть скелетного каркаса, состоящая из различных позвонков, суставов, межпозвоночных дисков и прочих костно-мышечных образований, последовательно соединенных между собой. Основное предназначение главной позвоночной кости скелетного каркаса – это сохранение равновесия у человека, смягчение (амортизация) при резких толчках и ударах, при механических, динамических и статических нагрузках, испытываемых организмом.
Всего насчитывается 24 вертикальных позвонка (суставов тела), которые разделяют на отдельные категории или группы (отделы), имеющих собственные названия:
- Шейный отдел позвоночника состоит из 7 позвонков, обозначаемых в анатомической топографии, как С1 – С7.
- Грудная часть позвоночной оси связана группой суставов позвоночника, состоящей из 12 позвонков, анатомически обозначаемых, как Th1 – Th12.
- Поясничный и крестцовый отдел, всегда связывали вместе, так как это костно-суставное образование в медицинской терминологии обозначают как пояснично-крестцовый отдел позвоночника, состоящий из L1 – L5 (поясничных) и S1 – S5 (крестцовых) позвонков.
- Копчиковый отдел – это группа костно-суставных образований, завершающий основу опорно-двигательной системы позвоночника, которые топографически определяются, как Co1 – Co5.
Существует два вида заболевания позвоночника, которые являются нарушением анатомической структуры, связанных с изменением осевого расположения костно-суставных элементов межпозвоночного пространства.
Так, лордоз – это вентральное смещение шейных и поясничных отделов, а кифоз – это дорсальное смещение грудного и пояснично-крестцового отделов позвоночной системы. Другими словами, в первом случае, костно-суставные сегменты выгнуты вперед, а во втором случае – назад.
Такие болезни позвоночника и суставов у человека, могут иметь как приобретенный характер патологического нарушения, так и возникать, в результате наследственного изменения анатомической формы. Степень выраженности и лечение болезней позвоночника такого типа, определяется после рентгенологического сканирования.
Эффективным методом излечения от наследственной или приобретенной патологической аномалии является традиционная медикаментозная терапия и альтернативные способы медицинского воздействия (специальный массаж, лечебная физкультура, ношение бандажа, физиотерапевтические процедуры). При лечении приобретенной формы патологического лордоза или кифоза, необходимо учитывать сопутствующие заболевания, так как они, возможно, и являются причинно-следственным фактором развития позвоночного искривления.
Болезни с корнем «спонди»
Не существует никаких медицинских причин для объединения этих заболеваний в одну группу, кроме той, что их часто путают друг с другом. Spondylos с древнегреческого переводится как «позвоночник». Различные суффиксы характеризуют конкретные специфические болезни.
В этой части статьи рассмотрим каждое из сходно звучащих, но физиологически разных состояний, а именно:
- спондилит;
- анкилозирующий спондилит;
- спондилез;
- спондилолиз;
- спондилолистез.
1. Спондилит
Термин спондилит означает любое воспаление позвонка, которое может быть, а может и не быть связано с дегенеративными нарушениями. Суффикс «ит» в медицинской терминологии всегда подразумевает воспаление.
2. Анкилозирующий спондилит
Слово «анкилозирующий» заимствовано из древнегреческого и означает скованность. Скованность является следствием хронического спондилита, который приводит к тому, что тела позвонков срастаются друг с другом. В медицине это нередко называют симптомом «бамбуковой палки», поскольку позвоночник скован и напоминает бамбук. Существует генетическая предрасположенность к анкилозирующему спондилиту. Анкилозирующий спондилит вызывают постепенное снижение подвижности позвоночника и затрагивает всего лишь около 0.2% популяции.
3. Спондилез
Спондилез вызван костными разрастаниями (остеофитами) по краям тел позвонков. Поясничный спондилез зачастую бессимптомен. Шейный спондилез может привести к сдавлению спинного мозга, что является серьезной проблемой и поводом для скорейшего обращения за медицинской помощью. Спондилез относится к дегенеративным заболеваниям позвоночника и часто является таким же осложнением остеохондроза позвоночника, как грыжи дисков и спондилоартроз.
4. Спондилолиз
Спондилолиз (от древнегреческого «lysis» — исчезать, растворяться) — это перелом дуги позвонка, наиболее часто — в поясничной области, а точнее участка кости, соединяющей два сустава позвонка (межсуставной части). Перелом является следствием излишней или постоянной нагрузки на позвоночник. Спондилолиз — болезнь молодых людей, часто связанная с интенсивными тренировками при занятиях активными видами спорта. В развитии спондилолиза также имеется наследственный компонент.
5. Спондилолистез
Самая распространенная причина спондилолистеза (от древнегреческого «listhesis» — соскальзывание) — спондилолиз. Это не так сложно, как звучит. Сподилолиз — это перелом межсуставной части позвонка. Вследствие перелома теряется структурная целостность, что позволяет телу позвонка «соскользнуть», т.е. сместиться вперед, приводя к спондилолистезу.
Наиболее распространенной формой спондилолистеза является истмический спондилолистез, вызванный переломом межсуставной части позвонка в шейном отделе позвоночника. У людей среднего возраста и пожилых людей спондилолистез может быть вызван дегенерацией межпозвонковых дисков, без признаков перелома межсуставной части позвонков.