Лечебная физкультура в случае деформации грудной клетки у ребенка
Содержание:
Грудь сапожника
Воронкообразная деформация грудной клетки
ЛЕЧЕНИЕ за ГРАНИЦЕЙ – TreatmentAbroad.ru
Грудь сапожника – это западение грудины, передних отделов ребер и реберных хрящей с нарушением нормальных анатомических взаимоотношений в грудинно- реберном комплексе. Данная патология занимает 90 % от всех врожденных деформаций грудной клетки. Обычно данный дефект наблюдается у мужчин. У женщин воронкообразная деформация наблюдается реже и более незаметна из-за молочной железой.
Подобное вдавление ранее формировалось у подростков-сапожников, которые во время работы держали изготавливаемую обувь так, что её каблук упирался им в нижнюю треть грудины, это и вело к характерной профессиональной деформации грудной клетки.
Три разновидности груди сапожника:
1. глубина вдавления не превышает 2-х см., а внутренние органы занимают нормальное положение;
2. глубина воронки имеет глубину от 2-х до 4-х см, смещение сердца до 3-х мм.;
3. вдавление более 4-х см. и сердце смещено далее, чем на 3 мм.
Грудь сапожника имеет не только внешнюю сторону, но и сопряжен с возникновением других заболеваний. Например, в период активного роста ребенка происходит изменение формы костей, в том числе и позвоночника, может возникнуть перемещение и нарушиться работа внутренних органов. При рождении не очень заметно «воронку», но по мере формирования грудной клетки становится заметен косметический дефект. Ребенок начинает отставать в развитии от детей-сверстников, чаще страдает простудными заболеваниями. Своего максимума деформация достигает где-то к трем-четырем годам. Затем постепенно прогрессирование процесса замедляется и останавливается. Но к этому времени у ребенка уже развиваются кифоз (искривление верхнего отдела позвоночника) или кифосколиоз (нарушение осанки), дают о себе знать нарушения со стороны внутренних органов грудной клетки, явно заметна ее внешняя асимметрия, отмечается снижение дыхательной экскурсии.
В ходе обследования при воронкообразном дефекте могут быть выявлены смещение и ротация сердца вокруг его продольной оси, признаки перегрузки правых отделов, расширение корня аорты и пролапс митрального клапана. Также отмечается снижение показателей жизненной емкости легких, максимальной легочной вентиляции, увеличение минутного объема вентиляции и увеличение потребления кислорода в минуту.
О влиянии имеющегося воронкообразного вдавления на функцию сердца позволяет в значительной мере судить электрокардиография. Однако здесь следует учитывать, что у детей школьного возраста зависимость между выраженностью деформации и результатами этого обследования еще не всегда можно обнаружить, более отчетливо она проявляется с возрастом. Существует и так называемый грудинно-позвоночный индекс Гижицкой (Gizicka) – отношение наименьшего размера ретростернального пространства, измеряемого от задней поверхности грудины до передней поверхности позвоночника, к наибольшему. При этом полученное при делении частное 0,7 соответствует деформации первой степени, 0,7-0,5 – второй, а менее 0,5 – третьей.
|
Торакальный хирург Королев Павел Алексеевич осуществляет бесплатную Онлайн-консультацию по скайпу (для иногородних) и отвечает на вопросы на сайте: http://www.thorax.su в разделе Форум. Предварительно на Форуме необходимо зарегистрироваться. Запись на Онлайн-консультацию по телефону: +7 (495)517-66-26 |
Лечение пациента разрабатывается исходя из выраженности клинических проявлений, с учетом степени воронкообразной деформации грудной клетки.
Записаться на консультацию или операцию к к.м.н. Королеву П.А. можно:
- по телефону: 7 (495) 517-66-26
- заполнить ЗАЯВКУ НА ЛЕЧЕНИЕ
- по электронной почте: surgery@rusmedserv.com
8(925) 740-58-05 – СРОЧНОЕ ЛЕЧЕНИЕ за ГРАНИЦЕЙ
- Деформации грудной клетки приобретенные
- Деформации грудной клетки врожденные
- Синдром Поланда
- Выгнутая грудная клетка
- Грудь сапожника
- Куриная грудь
- Диагностика воронкообразной деформации
- Диагностика килевидной деформации
- Виды лечения груди сапожника
- Фото пациентов до и после операции
- Ответы торакального хирурга по ВДГК у взрослых
- Ответы торакального хирурга по синдрому Поланда у взрослых
- Ответы торакального хирурга по ВДГК у детей
- Ответы торакального хирурга по КДГК у взрослых
- Ответы торакального хирурга по КДГК у детей
- Ответы торакального хирурга по протрузии реберных дуг
- Виды килевидной деформации груди
- Отзыв пациента Александра
Диагностика
Первым специалистом, который заподозрит у ребенка килевидную деформацию грудной клетки, будет участковый педиатр. Далее для уточнения диагноза он отправит пациента к узкому специалисту – хирургу ортопеду. Этот врач назначит ряд дополнительных методов диагностики, таких как рентгенография, или в ряде случаев – компьютерная томография (КТ).
Рентгенологически отмечается увеличение ретростернального пространства
Килевидная деформация грудной клетки у ребенка и у взрослого заметна сразу. Поэтому установить диагноз несложно. Тем не менее помимо визуального осмотра и опроса пациента назначают дополнительные инструментальные методы диагностики.
- УЗИ внутренних органов. С помощью скрининга удается уточнить их состояние под грудной клеткой. На снимках можно увидеть насколько сердце, легкие и желудок подвержены влиянию со стороны ребер.
- МРТ. Данный тип исследования помогает определить состояние мягких и костных тканей, изучить их структуру. Зачастую на основании результатов магнитно-резонансной томографии назначают лечебную терапию.
- Рентген и флюорография. Назначаются для возможности исследовать состояние грудной клетки.
- Также может проводиться ЭКГ, которая даст результаты о работе сердечно-сосудистой системы.
В течение всего наблюдения за килевидной грудиной пациенту необходимо проходить регулярные инструментальные обследования и сдавать анализы. Такой подход дает возможность отследить динамику развития патологии.
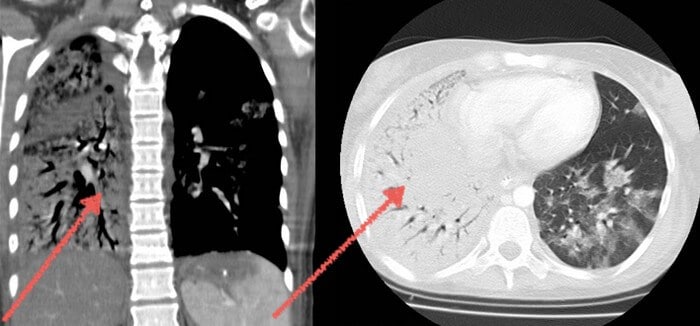
Диагностика деформаций грудной клетки, как правило, не представляет больших трудностей. На первом плане из инструментальных методов исследования стоит рентгенография, которая позволяет оценить как форму деформации, так и ее степень. КТ грудной клетки позволяет определить не только костные дефекты и степень деформации грудины, но и наличие смещения средостения, сердца, наличие сдавления легкого.
Функциональные исследования деятельности сердца и легких, такие как ЭКГ, ЭХО- кардиография, спирография позволяют оценить наличие функциональных нарушений и динамику изменений после оперативного вмешательства.
Лабораторные методы исследования назначаются в случае необходимости дифференциации с другими возможными состояниями.
Симптомы
Клиническая картина заболевания зависит от возраста больного.
Симптомы описываемого заболевания, которые проявляются у грудных детей, следующие:
- незначительное вдавление грудины;
- так называемое парадоксальное дыхание – при этом ребра и грудина западают во время вдоха, создается впечатление, что грудная клетка суживается, хотя при вдохе она должна расправляться.
У пациентов младшего детского возраста (чаще всего дошкольного) развиваются следующие признаки описываемой патологии:
- вдавление грудины становится более выраженным;
- под краями реберных дуг формируется характерная борозда;
- такие дети чаще болеют простудными заболеваниями, чем их сверстники.
У школьников с воронкообразной грудной клеткой наблюдаются следующие патологические проявления:
- возникает стойкое нарушение осанки – такой ребенок постоянно горбится;
- искривление ребер и грудины становится постоянным;
- грудная клетка уплощена;
- надплечья опущены;
- края реберных дуг подняты;
- живот выпячен вперед;
- парадоксальное дыхание по мере взросления ребенка становится менее выраженным и на каком-то этапе прогрессирования патологии исчезает.
Симптомы описываемого заболевания, которые проявляются у подростков и взрослых, следующие:
- грудной кифоз – искривление позвоночника в заднем направлении;
- сколиоз – искривление позвоночного столба вправо или влево относительно своей оси;
- повышенная утомляемость при обычных нагрузках;
- снижение трудоспособности – физической и интеллектуальной;
- регулярная потливость;
- ухудшение аппетита, нередко – его полное отсутствие;
- стойкая бледность кожных покровов и видимых слизистых оболочек;
- снижение массы тела в сравнении с возрастной нормой – такие пациенты кажутся недоразвитыми, ослабленными, взрослые по конституции (телосложению) могут напоминать подростков;
- плохая переносимость физических нагрузок;
- системные нарушения работы сердца и легких. Особенно часто при развитии воронкообразной грудной клетки диагностируются бронхиты (воспаление слизистой оболочки, выстилающей изнутри стенку бронхов) и пневмонии (воспалительное поражение легочной ткани). Боли в сердце также являются частым симптомом описываемого заболевания.
Классификация
Согласно индексу Гижицкой существует три степени груди сапожника:
- I степень – расстояние от грудины до позвоночника в соотношении к наибольшей ширине грудной клетки составляет 1–0,8;
- II степень – расстояние не превышает 0,7–0,5;
- III степень – расстояние минимально, до 0,5.
При 1 степени и 2 степени хирургическое лечение не обязательно и выполняется, если патология доставляет пациенту психологический дискомфорт. У людей с 3 степенью ВДГК наблюдают выраженные функциональные изменения в работе дыхательной и кровеносной систем, а также сердца. Таким пациентам показана хирургическая коррекция патологии и сопутствующих дефектов.
Индекс Гижицкой лежит в основе классификаций Н. И. Кондрашина по форме деформации, степени ее выраженности и по клиническому течению заболевания.
В зависимости от клинического течения ВДГК бывает:
- компенсированной – заболевание протекает без функциональных нарушений, единственная жалоба – неэстетический внешний вид углубления;
- субкомпенсированной – патология сопровождается небольшими функциональными изменениями со стороны легких, бронхов и сердца;
- декомпенсированной – деформация ярко выраженная, функциональные изменения со стороны дыхательной и сердечно-сосудистой систем значительные и могут угрожать жизни пациента.
В зависимости от формы Н. И. Кондрашин делит впалую грудь на три типа:
- симметричный – дефект расположен ближе к центру грудины;
- асимметричный – углубление находится ближе к правой или левой стороне грудной клетки;
- плоско-вороночный – западение начинается на уровне сосковых линий и распространяется за их пределы, иногда дефект локализуется на уровне ключиц или второго ребра.
В зависимости от выраженности и глубины воронкообразного углубления патологию делят на три вида:
- 1 степени – глубина западения не превышает 2 см, сердце в нормальном положении;
- 2 степени – глубина воронки достигает 4 см, сердце смещено на 2–3 см влево, реже – вправо;
- 3 степени – глубина дефекта превышает 4 см, сердце сильно смещено, есть функциональные нарушения.
В отдельную группу выделяют пациентов, у которых воронкообразная грудина возникла на фоне синдрома Марфана. У детей с раннего возраста формируется глубокое западение, патология сопровождается различными функциональными нарушениями.
Воронкообразную деформацию делят на сочетанную и не сочетанную. Сочетанный тип сопровождается другими патологиями. Не сочетанный протекает в легкой форме и чаще всего не требует экстренного хирургического лечения.
Дефекты грудины
Дефекты грудины можно разделить на 4 типа и все являются редкими: грудная эктопия сердца, шейная эктопия сердца, торакоабдоминальная эктопия сердца и расщепление грудины. Торакальная эктопия сердца представляет собой аномалию расположения сердца вне грудной клетки, и сердце совершенно не защищено плотными костными тканями. Выживаемость пациентов с грудной эктопия сердца очень низкая.Описано только три удачных случая оперативного лечения из 29 операций с этой аномалией.
Шейная эктопия сердца отличается от грудной только локализацией аномального расположения сердца. Как правило, такие пациенты не имеют шансов на выживаемость. У пациентов с торакоабдоминальной эктопией сердце расположены книзу грудины. Сердце покрыто мембраной или тонкой кожи. Смещение сердца вниз является результатом полулунного дефекта перикарда и дефекта диафрагмы. Нередко также бывают дефекты брюшной стенки.
Расщелина грудины является наименее серьезной из 4 аномалий, потому что сердце почти закрыто и находится в нормальном положении. Поверх сердца имеется частичное или полное расщепление грудины, причем частичное разделение встречается чаще, чем полное расщепление. Ассоциации с пороками сердца при этой аномалии встречаются достаточно редко. У большинства детей, расщепление грудины обычно не вызывает особо заметных симптомов. В отдельных случаях, возможны респираторные симптомы в результате парадоксального движения дефекта грудины. Основным показанием для проведения хирургического лечения является необходимость обеспечить защиту сердца.
Диагностика заболеваний легких с помощью рентгена грудной клетки
|
|
|
|
|
Затемнение всего легкого |
Уплотнение всего легкого, оно приобретает более насыщенный светлый оттенок. |
Ателектаз (спадение легкого), отек, казеозная пневмония. |
|
Затемнение доли легкого |
Доля легкого уплотняется и становится светлее остальной легочной ткани. |
Долевая пневмония, инфаркт легкого, плеврит, диафрагмальная грыжа. |
|
Синдром круглой тени |
В ткани легкого появляется округлый светлый участок, имеющий повышенную плотность. |
Пневмония, туберкулез, доброкачественная или злокачественная опухоль, эхинококковая киста. |
|
Синдром диссеминации |
Во всей легочной ткани встречаются светлые множественные участки, размером до 1 см. |
Наблюдается при туберкулезе, пневмонии, множественных метастазах. |
|
Синдром кольцевидной тени |
Одиночные или множественные темные участки, окруженные светлым венчиком. |
Представляют собой полости в легких. Они образуются при туберкулезе, раскрытии абсцесса, распаде раковых метастазов, эхинококковой кисте. |
|
Синдром просветления |
Легкое темнее, чем в норме. |
Наблюдается при попадании воздуха в грудную полость, при пневмотораксе или эмфиземе. |
|
Изменение легочного рисунка |
Увеличение количества линейных теней в ткани легкого. |
Наблюдается при воспалении легких (пневмонии), бронхоэктатической болезни. |
|
Изменение корней легких |
Корни легкого расширены, могут быть кольцевидные тени. |
Застой крови в легких или воспаление лимфоузлов в области корня легкого. |
Бронхит на рентгене грудной клетки
ангиныгриппабактериямивирусамипереохлаждениекурениеинфекциямокротызакупоркойповторных обостренийХронический бронхит проявляется следующими признаками на рентгене грудной клетки:
- корень легкого уплотнен, отчетливо контурирован;
- стенки бронхов уплотнены и принимают вид белых полос;
- могут быть видны деформации бронхов в виде «нити бисера»;
- легочной рисунок уплотнен;
- есть участки сниженной плотности в легких (полости).
Пневмония (воспаление легких) на рентгене грудной клетки
Основными проявлениями пневмонии на рентгене грудной клетки являются:
- Усиление легочного рисунка. Появляется в самом начале заболевания, говорит о воспалении и расширении сосудов.
- Затемнение участка легкого. При ограничении процесса плеврой оно имеет четкие контуры, но если пораженный участок меньше сегмента, то он имеет нечеткие контуры.
- Круглые множественные тени размером до 1 см. Являются участками инфильтрации и образования абсцессов.
- Расширение корня. Происходит по причине воспалительной инфильтрации. Могут быть видны увеличенные лимфатические узлы в виде круглых теней у корня легкого.
- Экссудат в плевре. Появляется при осложнении пневмонии плевритом. Для уточнения диагноза используют компьютерную томографию, ультразвуковое исследование (УЗИ).
https://youtube.com/watch?v=MCvf-qaVIXc
Туберкулез на рентгене грудной клетки
Признаками первичного туберкулезного очага на рентгене являются:
- Круглая одиночная тень. В начале заболевания выглядит как очаг сегментарной пневмонии. Со временем уменьшается, может кальцинироваться.
- Расширение лимфатических сосудов. Выглядит как «дорожка», соединяющая первичный узел с корнем легкого.
- Расширение корня легкого. Корень легкого увеличен, так как воспаление распространяется на лимфатические узлы, расположенные в области корня легкого.
распространениеПроявлениями вторичного туберкулезного процесса на рентгене являются:
- Множественные однотипные тени. Это признак диссеминации процесса по всему легкому.
- Туберкулема. Это крупная тень представляет собой прогресс первичного очага. Внутри находится творожистый распад ткани легкого, кальцификаты, снаружи – инфильтрация и воспаление. Необходимо дифференцировать с опухолями легких.
- Казеозная пневмония. Характеризуется поражением целой доли, с ее распадом и некрозом. На рентгене выглядит как обширное затенение целой доли с различной интенсивностью.
- Цирротический туберкулез легких. Результатом развития туберкулезного процесса является замена легочной ткани на рубцовую. Средостение смещается в сторону поражения, легочное поле неоднородно из-за участков склероза, вздутий легочной ткани.
Бронхиальная астма на рентгене грудной клетки
Бронхиальная астмаодышкеудушьюк примеру, хронический бронхитРентгенологическими признаками бронхиальной астмы во время приступа являются:
- расширение легочных полей;
- повышенная прозрачность ткани легкого;
- уплощение купола диафрагмы.
Килевидная деформация грудной клетки
Килевидная грудная клетка стоит на втором месте в числе врожденный аномалий грудной клетки (сразу после воронкообразной деформации). Чаще всего встречается у лиц мужского пола (в 4 раза чаще, чем у женщин). По всей вероятности, как и воронкообразная деформация, тесно связана с нарушением обмена гликогена и является следствием системных заболеваний соединительной ткани.
Килевидная деформация грудной клетки проявляется выпячиванием грудной клетки вперед, из-за чего она начинает напоминать грудную клетку птицы: патологию также иногда называют «куриной грудью
В раннем детском возрасте практически отсутствуют какие-либо функциональные нарушения, но с течением времени и ростом ребенка дефект становится все более и более заметным, а также появляются сердечная и дыхательная недостаточности, связанные с изменением формы грудной клетки.
Типы деформации
Килевидная грудная клетка бывает следующих типов
- Костальный. Это благоприятный вид деформации, при котором эстетические и функциональные дефекты незначительны, а грудная клетка удлинена за счет изгибания ребер кпереди;
- Манубриокостальный. Верхняя часть грудины (рукоятка) и соединенные с нею три пары ребер направлены кпереди, в то время как нижняя часть – тело и мечевидный отросток направлены кзади;
- Корпокостальный. Существует в двух вариантах: когда грудина выгнута дугообразно и наибольшая деформация в средней трети или грудина косо выгнута в нижней трети.
Также килевидная грудная клетка может быть ассиметричной или симметричной.
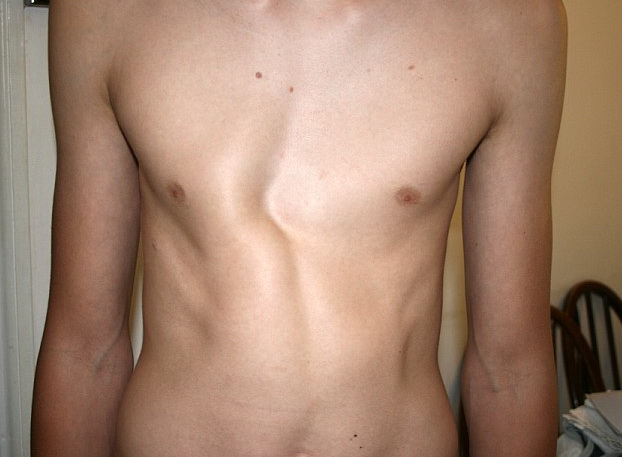
Симптомы и развитие заболевания
В возрасте до 7 лет болезнь практически ничем себя не проявляет, дефект может быть незначительным, а функции не нарушены.
Вплоть до подросткового возраста килевидная деформация грудной клетки становится все более и более выраженной. Функциональных нарушений не наблюдается, но подросток начинает стыдиться своего недуга и это отрицательно сказывается на психическом фоне.
После 25 больные у которых килевидная деформация грудной клетки жалуются на невозможность совершать физические нагрузки из-за слабости, быстрой утомляемости, что является следствием нарушений со стороны дыхательной и сердечно-сосудистой системы.
Лечение
К сожалению, консервативные методы лечения обычно не имеют значительного эффекта, но могут улучшить общее состояние больного и оттянуть момент появления осложнений. Обычно детям, у которых килевидная деформация грудной клетки, назначаются массажи, дыхательная гимнастика, укрепляющие упражнения.
Чтобы добиться стойкого результата, врачи прибегают к хирургическим методам лечения
Обратите внимание: далеко не всегда при данном дефекте есть нарушения работы легких и сердца, поэтому операцию могут выполнить и из соображений эстетики
Существует немало методик оперативных вмешательств, самые популярные из которых:
- Малоинвазивная операция по Абрамсону. Это самый востребованный метод на сегодняшний день, который заключается в произведении нескольких небольших разрезов (3-4 сантиметра) и установке костных пластин, которые за несколько лет выравнивают грудную клетку. После завершения лечения пластины удаляются;
- Операция по Равичу. Этот метод считается классическим, но более инвазивным. При этой операции делаются надрезы под молочными железами, отсекаются грудные и прямые мышцы от мест их прикрепления; затем удаляются хрящи, которые соединяют ребра и грудину, грудина устанавливается в нормальное положение, происходит фиксация ребер. Такая операция имеет множество модификаций.
В сложных случаях врачи прибегают в клиновидной стернотомии – разрезании грудины для достижения нужного результата.
После операции больной проходит курс реабилитации, которая включает ЛФК, массаж, физиопроцедуры.
Синдром Поланда
Синдром Поланда — это врожденный дефект, характеризующийся недоразвитостью грудной мышцы и короткими перепончатыми пальцами на одной стороне тела. Короткие ребра, меньше жира, а также аномалии груди и сосков также могут встречаться на этой стороне. Как правило, правая сторона участвует. Люди обычно имеют нормальное движение и здоровье.
Причина неизвестна. Одна теория состоит в том, что это происходит из-за нарушения кровотока во время развития до рождения. Гены, способствующие расстройству, не выявлены. Диагноз основывается на симптомах. Часто люди остаются не диагностированными, а некоторые могут не осознавать, что они больны до наступления половой зрелости.
Лечение зависит от тяжести и может включать хирургическую коррекцию. Около 1 из 20 000 новорожденных страдают. Мужчины страдают в два раза чаще, чем женщины.
Часто задаваемые вопросы (FAQ):
В чем причина появления ямки на груди у ребенка?
Воронкообразная деформация грудной клетки – это врожденная генетическая патология развития груднины, ребер и хрящей. У детей это обычно небольшая ямка, которая с ростом ребенка прогрессирует. Мы рекомендуем не спешить с оперативным лечением детей, наблюдаться у педиатора, ортопеда, хирурга.
На сколько эффективен Vacuum Bell при исправлении ВДГК?
Его эффективность трудно оценить, поскольку использование Vacuum Bell показано далеко не всем пациентам с ВГДК. Например, у женщин его использование крайне затруднительно. Vacuum Bell может несколько улучшить внешний вид грудной клетки и уменьшить воронку примерно на 30%.
Насколько эффективно ношение ортезов совместно с занятиями физическими упражнениями при ВДГК?
Ортезы являются эффективным способом исправления ВГДК у детей до 14 лет. Однако заниматься нужно регулярно и непрерывно не менее 2-х лет. Эта программа должна составляться индивидуально, под каждого пациента. К сожалению, в России такие программы пока только разрабатываются. Но зарубежный опыт показывает, что правильное применение ортезов помогает улучшить внешний вид воронки на 50-70%.
Как нужно вести себя перед предстоящей операций?
Рекомендации стандартные: не разрешается алкоголь и курение, лекарственные перпараты принимаются только по согласованию с врачом. Помимо прочего нужно будет сдать стандартные предоперационные анализы, пройти КТ-обследование грудной клетки или сделать рентген.
Какой наркоз используется при операции Насса?
Обычно используется внутривенный наркоз, при котором пациент спит. В конце операции, когда до последнего шва остается несколько минут, наркоз прекращается, чтобы пациент легче проснулся и начал сам дышать. Правда, впоследствии большинство пациентов этот момент не помнит.
Сколько длится операция Насса по исправлению деформации грудной клетки?
Операция Насса длится от 30 до 60 минут, в зависимости от степени деформации и, соответственно, количества устанавливаемых пластин – 1-2, 3. То есть операция, при которой коррекция проводится при помощи 1 пластины, занимает в среднем 30 минут.
Через какое время после операции можно выйти на работу/учебу?
В зависимости от типа работы. Если работа офисная, за компьютером, то через 1-1,5 месяца. Если работа сопровождается физической активностью, подъемом тяжестей, то не ранее, чем через 6 месяцев, или через 3 месяца, но со строго дозированными физическими нагрузками, оговоренными с Вашим врачом.
Через какое время после операции по Нассу я смогу заняться спортом?
Через 3 месяца после операции разрешены дозированные, согласованные с врачом нагрузки, а уже через 6 месяцев можно заниматься спортом в полную силу.
Сколько нужно находиться в клинике после операции по Нассу?
Пребывание в стационаре после операции обычно до 10 дней.
Из какого материала изготовлена пластина для коррекции воронкообразной груди?
Пластины сделаны из титана. Этот металл уникален тем, что обладает памятью формы и не окисляется.
Реагирует ли металлодетектор на установленную пластину?
Нет, металлодетекторы не реагируют на титан, так как он является парамагнетиком (слабомагнитным веществом). Если вы все же беспокоитесь – можно взять в клинике справку о том, что у вас установлены пластины. Сейчас делают много операций с установкой титановых элементов в различные участки тела, поэтому службы безопасности не будут удивлены.
Сколько пластин устанавливать при исправлении вогнутой грудной клетки?
В зависимости от степени деформации устанавливают от 1 до 3 пластин. Окончательное решение, сколько пластин ставить, принимается во время операции, когда уже образован доступ к ребрам. С одной пластиной послеоперационный период протекает немного легче, чем с двумя или тремя. Три пластины ставят достаточно редко.
Через какое время пластину нужно и можно извлекать?
Обычно пластины извлекают через 3-4 года. Здесь нет жестких критериев, но со временем пластина обрастает костной тканью и через несколько лет извлечь ее сложнее. Несмотря на молодость самого метода, уже есть пациенты, которые не извлекают пластину спустя 8 лет, аргументируя тем, что нет времени на операцию и восстановление. Это не совсем правильно. После того, как коррекция закончилась, швы рассосались, внутренние органы адаптировались, нужно убрать пластину. Грудь останется зафиксированной в нормальном положении. Во время операции по удалению пластины открывают пластину с обеих сторон, слегка разгибают по кривизне и вынимают. Процедура проходит под наркозом, в эпидуральной анестезии необходимости нет.