Гиперальдостеронизм
Содержание:
Лечение Первичного гиперальдостеронизма:
Лечение зависит от причин, обусловливающих гиперальдостеронизм. При первичном гиперальдостеронизме показано хирургическое лечение (одно- или двусторонняя адреналэктомия с последующей заместительной терапией). Предоперационная подготовка проводится антагонистами альдостерона (верошпироном), препаратами калия. При вторичном гиперальдостеронизме осуществляется длительное медикаментозное лечение спироно-лактонами, препаратами калия, ингибиторами синтеза глюкокортикоидов (элиптеном, аминоглютетиамидом). Идиопатический и неопределенный альдостеронизм создают альтернативную ситуацию, при которой целесообразность хирургического лечения оспаривается многими авторами. Даже тотальная адреналэктомия одного надпочечника и субтотальная другого, устраняя гипокалиемию у 60% больных, не дает существенного гипотензивного эффекта. В то же время спиронолактоны на фоне низкосолевой диеты и добавления хлорида калия нормализуют уровень калия, снижают артериальную гипертензию. При этом спиронолактоны не только устраняют эффект альдостерона на почечном и других секретирующих калий уровнях, но и тормозят биосинтез альдостерона в надпочечниках. Почти у 40% больных хирургическое лечение оказывается полностью эффективным и оправданным. Аргументами в его пользу могут быть дороговизна пожизненного использования больших доз спиронолактонов (до 400 мг ежедневно), а у мужчин частота развития импотенции и гинекомастии вследствие антиандрогенного эффекта спиронолактонов, имеющих близкую к стероидам структуру и подавляющих синтез тестостерона по принципу конкурентного антагонизма. Эффективность хирургического лечения и восстановление нарушенного метаболического баланса в определенной степени зависит от длительности заболевания, возраста больных и степени развития вторичных сосудистых осложнений. Однако и после успешного удаления альдостеромы гипертензия остается у 25% больных, а у 40% — рецидивирует через 10 лет. При солидных размерах опухоли, большой длительности заболевания с интенсивными метаболическими расстройствами через некоторое время после операции могут появиться эпизоды гипо-альдостеронизма (слабость, склонность к обморокам, гипонатриемия, гиперкалиемия). Хирургическому лечению должно предшествовать длительное лечение спиронолактонами (1—3 месяца по 200—400 мг ежедневно) до нормализации уровня электролитов и устранения ги-пертензии. Наряду с ними или вместо них могут быть использованы калийсберегающие диуретики (триампур, амилорид). Гипотензивный эффект спиронолактонов при первичном альдостеронизме потенцируется каптоприлом. Длительное введение спиронолактонов несколько активизирует подавленную ренин-ангиотензинную систему, особенно при двусторонней гиперплазии, и тем самым осуществляется профилактика послеоперационного гипоальдостеронизма. Независимо от этиологии заболевания диета должна содержать ограниченное количество поваренной соли и продукты, богатые калием (картофель, курагу, рис, изюм).
Online-консультации врачей
| Консультация невролога |
| Консультация педиатра |
| Консультация репродуктолога (диагностика и лечение бесплодия) |
| Консультация доктора-УЗИ |
| Консультация гастроэнтеролога |
| Консультация психиатра |
| Консультация специалиста банка пуповинной крови |
| Консультация проктолога |
| Консультация сексолога |
| Консультация сосудистого хирурга |
| Консультация гинеколога |
| Консультация иммунолога |
| Консультация гомеопата |
| Консультация маммолога |
| Консультация пульмонолога |
Новости медицины
Digital Pharma Day. Будьте во главе digital-трансформации фармацевтической индустрии,
09.10.2020
В сети EpiLaser самые низкие цены на ЭЛОС эпиляцию в Киеве,
14.09.2020
Щедрость продлевает жизнь,
07.09.2020
Универсальной диеты не существует, — ученые,
19.06.2020
Новости здравоохранения
Скорость распространения COVID-19 зависит от климатических условий,
11.06.2020
Исследователи насчитали шесть разновидностей коронавируса,
11.06.2020
Ученые выяснили, за какое время солнце убивает COVID-19,
28.05.2020
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Диагностика Гиперальдостеронизма первичного (синдрома Конна):
Специфических проявлений синдрома Конна не существует.
При развитии у пациентов сердечной недостаточности, инсульта или внутричерепного кровоизлияния вследствие повышения АД появляются соответствующие симптомы.
Лабораторные исследования
- Исследования содержания натрия, калия и кальция в плазме крови (биохимический анализ) могут показать увеличение содержания натрия в крови, наличие гипокалиемии и «защелачивания» крови, что является следствием действия альдостерона на почки. Также можно легко выявить относительное уменьшение содержания кальция в крови. Почти у 20% пациентов можно выявить нарушение углеводного обмена (повышение уровня глюкозы в крови), хотя диабет развивается редко. Следует учесть, что нормальное содержание калия в крови не исключает ПГА. Исследования показывают, что от 7 до 38% пациентов с ПГА имеют нормальный уровень калия в сыворотке крови. Гипокалиемия развивается при употреблении в пищу значительного количества натрия.
- Характерно снижение уровня ренина в плазме крови у пациентов с ПГА, причем эта цифра не поднимается выше определенных значений при введении мочегонных препаратов или переходе в вертикальное положение (что обычно происходит в норме). Некоторые специалисты предлагают анализ уровня ренина в плазме крови считать специальным тестом для выявления ПГА. Однако согласно некоторым данным, пониженный уровень ренина встречается и у 30% пациентов с гипертонической болезнью. Поэтому низкий уровень ренина в плазме крови не следует считать специфичным тестом для ПГА.
- Достаточно чувствительным тестом для ПГА следует считать определение отношения активности альдостерона плазмы (ААП) к активности ренина плазмы (АРП). Следует учитывать возможные взаимодействия различных препаратов при проведении теста.
- При положительном тесте на ААП/АРП отношение проводят дополнительные тесты: определение уровня альдостерона в суточной порции мочи с поправкой на уровень калия в сыворотке крови (так как эти показатели влияют друг на друга).
Инструментальное обследование
- Компьютерная томография (КТ) брюшной полости. Является обязательным методом обследования в случае ПГА. При установленном диагнозе ПГА целью КТ является определение типа патологии и возможности ее хирургического лечения (аденома надпочечника или двусторонняя гиперплазия). При КТ определяется объем операции.
- Сцинтиграфия с 131-I-йодохолестеролом используется для выявления одностороннего функционального (секретирующего гормоны) образования надпочечника. Однако данная процедура не имеет широкого распространения ввиду необходимости тщательной подготовки пациента, высокой стоимости и того, что метод редко выявляет образование больше 1,5 см в диаметре.
- Магнитно-резонансная томография (МРТ). Не является более чувствительным методом, чем КТ.
Другие методы диагностики
Постуральная проба (переход из горизонтального положения тела в вертикальное). Может использоваться в поликлинике для первичной диагностики ренин-зависимой аденомы надпочечника. В настоящее время используется редко.
Ввиду сложности дифференцировки диагноза между гиперплазией надпочечника и аденомой после КТ-исследования может быть проведена процедура взятия анализа непосредственно из вены надпочечника. При этом производится введение катетера в вену надпочечника через вену на бедре. Анализы крови берутся из обеих вен надпочечников, а также из нижней полой вены. Определяется уровень альдостерона после максимальной стимуляции АКТГ.
Лечение
Лечение может быть как консервативным, так и радикальным – все будет зависеть от стадии развития патологического процесса. Следует отметить, что на начальных этапах недуг можно устранить с помощью приема медикаментозных средств. В более запущенных случаях эффективным методом будет только операция.
Курс лечения будет зависеть от того, какая именно форма альдостеронизма имеет место, и в какой форме протекает патологический процесс. В любом случае терапевтические мероприятия должны проводиться комплексно.
Если причиной развития заболевания является опухоль, то проводится операция по ее удалению. Медикаментозная терапия может назначаться как до, так и после хирургического вмешательства.
Прием препаратов направлен на:
- стабилизацию артериального давления;
- купирование болевого симптома;
- устранение судорог;
- нормализацию оттока мочи.
В обязательном порядке лечение включает в себя диету. Питание больного должно основываться на калийсодержащих продуктах, а употребление соли необходимо свести к минимуму или исключить вовсе.
Прогноз может быть благоприятным, если лечение будет начато своевременно. Первичный тип альдостеронизма достаточно часто можно устранить путем консервативных мероприятий и соблюдения диеты. Неблагоприятные прогнозы имеет вторичная форма болезни, если этиологией выступает злокачественное образование.
Что касается профилактики, то следует проводить мероприятия по предотвращению тех болезней, которые входят в этиологический перечень. Людям, которые входят в группу риска, нужно систематически проходить медицинский осмотр для раннего диагностирования проблемы.
Все ли корректно в статье с медицинской точки зрения?
Ответьте только в том случае, если у вас есть подтвержденные медицинские знания
Заболевания со схожими симптомами:
Сахарный диабет представляет собой такое хроническое заболевание, при котором поражению подлежит работа эндокринной системы. Сахарный диабет, симптомы которого основываются на длительном повышении концентрации в крови глюкозы и на процессах, сопутствующих измененному состоянию обмена веществ, развивается в частности из-за недостаточности инсулина, как гормона, вырабатываемого поджелудочной железой, за счет которого в организме регулируется переработка глюкозы в тканях организма и в его клетках.
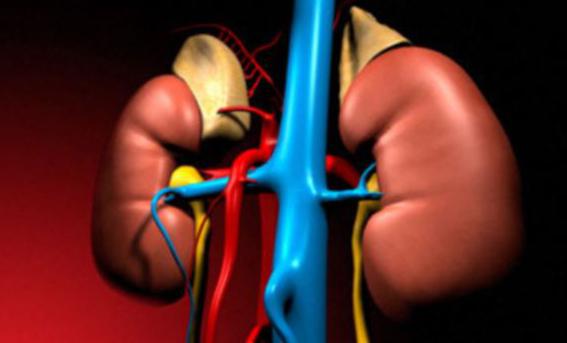
Альдостеронизм – клинический синдром, связанный с избыточной секрецией альдостерона в коре надпочечников. Самым мощным , продуцируемым надпочечниками, считается что он, призванный задерживать натрий в организме.
Процесс обусловлен переносом натрия из дистальных канальцев в канальцевые клетки и его обменом с калием и водородом. Подобные процессы также отмечаются в потовых железах и в кишечнике.
Контролирует секрецию ренин-ангиотензиновый механизм. Благодаря протеолитическому ферменту, локализованному в клетках почек, можно выявить резкое уменьшение объема крови, которая циркулирует в почечных артериолах. Гиперсекреция этого фермента может быть связана и со снижением скорости кровотока.
Усиленная выработка альдостерона вызывает задержку натрия и водорода, что нормализует объем крови в почках, сохраняя секрецию ренина незначительной.
От того, какие причины влияют на избыточную выработку альдостерона, определяется диагноз – первичный или вторичный альдостеронизм.
В медицинской практике его также называют синдромом Конна, связан с появлением . Заболевание обусловлено нарушением работы эндокринной системы и встречается довольно часто. Гормонально-активная опухоль локализуется в клубочковой зоне коры надпочечников.
Почечная аритмия, снижение объема крови в почках, сужение почечных сосудов могут повлиять на гиперсекрецию гормона, который и способствует развитию этого заболевания. Следует знать, что отечность и гипертония не всегда сопутствуют альдостеронизму, при синдроме Барттера эти симптомы могут полностью отсутствовать, но сохраняется гипокалиемия, алкалоз и активность ренина в плазме.
Патогенез
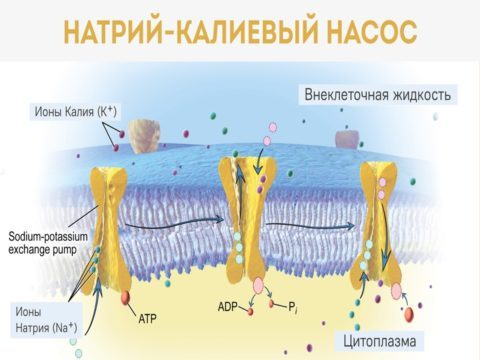
Первичный гиперальдостеронизм развивается в результате избыточной секреции альдостерона и его специфического влияния на транспорт ионов натрия и калия.
Альдостерон контролирует катионообменный механизм благодаря связи с рецепторами, расположенными в канальцах почек, слизистой кишечника, потовых и слюнных железах.
Уровень секреции и выделения калия зависит от объема реабсорбированного натрия.
При гиперсекреции альдостерона реабсорбация натрия усиливается, в результате чего индуцируется потеря калия. При этом патофизиологический эффект от потери калия перекрывает воздействие реабсорбированного натрия. Таким образом формируется комплекс свойственных первичному гиперальдостеронизму метаболических расстройств.
Снижение уровня калия и истощение его внутриклеточных запасов вызывает универсальную гипокалиемию.
Калий в клетках замещается натрием и водородом, которые в сочетании с экскрецией хлора провоцируют развитие:
- внутриклеточного ацидоза, при котором наблюдается снижение pH меньше 7,35;
- гипокалиемического и гипохлоремического внеклеточного алкалоза, при котором наблюдается повышение pH больше 7,45.
При дефиците калия в органах и тканях (дистальный отдел почечных канальцев, гладкая и поперечно-полосатая мускулатура, центральная и периферическая нервная система) возникают функциональные и структурные нарушения. Нервно-мышечная возбудимость усугубляется гипомагниемией, которая развивается при снижении реабсорбции магния.
Кроме того, гипокалиемия:
- подавляет секрецию инсулина, поэтому у больных снижается толерантность к углеводам;
- поражает эпителий почечных канальцев, поэтому почечные канальцы подвергаются воздействию антидиуретического гормона.
В результате данных изменений в работе организма ряд почечных функций нарушается – снижается концентрационная способность почек, развивается гиперволемия, подавляется продукция ренина и ангиотензина II. Эти факторы способствуют повышению чувствительности сосудистой стенки к разнообразным внутренним прессорным факторам, что провоцирует развитие артериальной гипертензии. Кроме того, развивается межуточное воспаление с иммунным компонентом и склероз интерстиция, поэтому длительное течение первичного гиперальдостеронизма способствует развитию вторичной нефрогенной артериальной гипертонии.
Уровень глюкокортикоидов при первичном гиперальдостеронизме, вызванном аденомой или гиперплазией коры надпочечников, в большинстве случаев не превышает нормы.
При карциноме клиническую картину дополняет нарушение секреции определенных гормонов (глюко- или минералокортикоиды, андрогены).
Патогенез семейной формы первичного гиперальдостеронизма также связан с гиперсекрецией альдостерона, но эти нарушения вызываются мутацией генов, ответственных за кодирование адренокортикотропного гормона (АКТГ) и альдостеронсинтетазы.
В норме экспрессия гена 11b-гидроксилазы происходит под воздействием адренокортикотропного гормона, а гена альдостеронсинтетазы – под воздействием ионов калия и ангиотензина-П. При мутации (неравном обмене в процессе мейоза участками гомологичных хроматид генов 11b-гидроксилазы и альдостеронсинтетазы, локализованных на 8-й хромосоме) образуется дефектный ген, включающий 5АКТГ-чувствительную регуляторную областью гена11b-гидроксилазы и 3′-последовательность нуклеотидов, которые кодируют синтез фермента альдостеронсинтетазы. В результате пучковая зона коры надпочечников, деятельность которой регулируется АКТГ, начинает продуцировать альдостерон, а также 18-оксокортизол, 18-гидроксикортизол из 11-дезоксикортизол в большом количестве.
Принципы лечения вторичного гиперальдостеронизма
Цель лечения – устранение и минимизация проявлений основного заболевания.
Для нормализации уровня калия в организме больному рекомендуют низкосолевую диету с ограничением продуктов, содержащих натрий.
Основное лечение носит симптоматический характер. Оно проводится при помощи следующих медикаментозных препаратов:
- Спиронолактон. Рекомендован для коррекции электролитных нарушений.
- Аспаркам. Назначается в дополнение к мочегонным для восстановления уровня калия.
- Триамтерен. Это калийсберегающий диуретик, используемый при нормальном уровне калия на фоне гиперальдостеронизма.
Лечение
В настоящее время принято считать, что хирургическое лечение показано при АПА, альдостеронпродуципующей карциноме и первичной односторонней гиперплазии надпочечников. В отношении ИГА большинство клиницистов считает оправданной консервативную терапию ИГА. Проведение хирургического лечения при ИГА можно рассматривать как исключение, в случае злокачественного течения АГ, резистентной к многокомпонентной медикаментозной терапии. Перед проведением операции у такого пациента выполняют селективный венозный забор крови с целью определения функционально доминирующего надпочечника. Удаление функционально-доминирующего надпочечника при ИГА позволяет уменьшить тяжесть АГ, а также позволяет лучше контролировать АД с помощью консервативной терапии.
Консервативное лечение
Консервативная терапия больных с АПА осуществляется во время предоперационной подготовки. Основным препаратом для коррекции АД при ПГА является антагонист альдостерона — спиронолактон, блокирующий минералокортикоидные рецепторы клеток канальцев нефрона. Предлагаемые дозы варьируют от 50—100 мг до 400 мг в сутки. Большинство специалистов предлагает назначать диуретик Спиронолактон в дозе 150—200 мг в сутки, комбинируя его с блокаторами кальциевых каналов (Нифедипин-ретард 40-60 мг/сут) и/или с бета-адреноблокаторами (Метопролол 50-150 мг/сут). При недостаточной эффективности этих препаратов добавляют Клонидин или Доксазозин.
При АПА назначение ингибиторов АПФ и блокаторов ангиотензиновых рецепторов представляется неоправданным, так как артериальная гипертензия протекает с низкой активностью ренина плазмы, подавляющее большинство АПА не чувствительны к ангиотензину II, следовательно, ренин-ангиотензиновый механизм регуляции АД у этих больных подавлен по механизму отрицательной обратной связи.
Ключевым звеном патогенетической терапии ИГА является спиронолактон. При длительном приеме в высоких дозах (более 100 мг в сутки) спиронолактон оказывает антиандрогенный эффект, в связи с чем у мужчин может снизиться либидо и возникнуть гинекомастия, а у женщин — мастодиния и менструальные расстройства. Эти отрицательные побочные эффекты минимальны у нового блокатора альдостерона — эплеренона. Высокая стоимость эплеренона ограничивает его широкое применение.
Это обусловливает необходимость проведения комбинированной терапии, позволяющей снижать дозу спиронолактона до минимально необходимой.
Высокоэффективна комбинированная терапия, включающая относительно невысокие дозы спиронолактона (50—100 мг/сут) в комбинации с антагонистами кальция дигидропиридинового ряда (нифедипин-ретард, амлодипин, фелодипин) и β-адреноблокаторами. Дополнительно к этой терапии можно назначать ингибиторы АПФ (лизиноприл) или блокаторы ангиотензиновых рецепторов.
Хирургическое лечение
До начала хирургического лечения небходимо проведение селективного забора крови из надпочечнмковых вен с определением градиента латерализации. Хирургическое лечение осуществляют в условиях специализированного отделения эндокринной хирургии. На выбор оперативного доступа влияют такие факторы, как размер опухоли, телосложение больного, а также опыт хирурга. При односторонней традиционной адреналэктомии используют несколько видов доступов, из которых наиболее распространены торакофренотомический и люмботомический. Из минимально инвазивных методов наибольшее значение имеет эндовидеохирургическая адреналэктомия, реже используют адреналэктомию из минидоступа и рентгенэндоваскулярную эмболизацию.
Анестезиологическое пособие
При оказании анестезиологического пособия преимущественно используют сбалансированную нейролептаналгезию с ингаляцией закиси азота, поскольку остальные ингаляционные анестетики увеличивают концентрацию альдостерона в крови в 2-2,5 раза. Считается нецелесообразным применение оксибутирата натрия в связи с возможностью уменьшения содержания калия во внеклеточной жидкости.
Симптомы Гиперальдостеронизма:
Первое проявление гиперальдостеронизма — обычно бывает повышение артериального давления. У пациента появляются головные боли, слабость, неприятные ощущения и ноющие боли в области сердца.
В дальнейшем возникают мышечная слабость, боли и судороги в мышцах. Иногда могут возникнуть преходящие параличи мышц. Приступы мышечной слабости могут усиливаться при физической и психической нагрузках.
Появляются жалобы на ухудшение зрения.
Со стороны почек возникают нарушения мочеиспускания, ночное мочеиспускание, увеличение объема выделяемой мочи.
Появляется увеличение частоты сердечных сокращений, нарушения сердечного ритма, стойкая артериальная гипертензия.
Норма гормона в крови
Норма ренина одинакова у женщин и у мужчин. Колебание его количества зависит от положения тела пациента во время сдачи анализа. Когда человек лежит, сердечно-сосудистая система функционирует медленнее, поэтому кровь переносит гормон с менее низкой скоростью. При вертикальном положении скорость сердечных сокращений выше, кровь течет быстрее и показатели нормы изменяются.
Норма ренина в крови:
- в горизонтальном положении тела 0,5-2 мг/л за час;
- в вертикальном положении тела 0,7-2,5 мг/л за час.
Степень нормы активности ренина в крови у здорового человека колеблется в пределах от 0,3 до 3,5 нг/мл за час.

Так как у беременных женщин количество гормона может возрастать в 4 раза, этот показатель берут во внимание только при появлении симптомов почечной патологии. Значения нормы и метод исследования в разных лабораториях могут отличаться и указываются на бланке анализа. Значения нормы и метод исследования в разных лабораториях могут отличаться и указываются на бланке анализа
Значения нормы и метод исследования в разных лабораториях могут отличаться и указываются на бланке анализа.
Высокий уровень ренина в крови
Повышение концентрации вещества на один литр крови (уровня ренина в крови) говорит о появлении патологического состояния, которое необходимо лечить или о временном физиологическом изменении, которое пройдет со временем.
- Уменьшение количества крови, вызванное снижением объема жидкости организма (рвота, диарея, обезвоживание).
- Уменьшение объема плазмы внутри сосудов из-за перехода жидкости в органы. Появляются отеки конечностей (из-за этого большое количество жидкости задерживается), патологии почек с усиленным выделением жидкости из организма.
- Снижение давления только в почках, либо во всем организме в целом, что приводит к активизации ренин-ангиотензин-альдостероновой системы, увеличению уровня гормона, повышению давления.
- Кисты в почках, из-за которых происходит воспаление ткани, жидкость задерживается.
- Повышенное давление, приводящее к выведению микроэлементов из организма. Их потеря приводит к повышению ренина в плазме крови, чтобы вернуть равновесие.
- Нарушение функционирования места выделения ангиотензиногена (воспаление клубочков, называемое гломерулонефрит).
- Доброкачественное или злокачественное новообразование почек с выработкой какого то гормона выше пределов номы.
- Опухоль надпочечников. Заболевания, которые приводят к разрастанию ее ткани.
- Нарушение всасывания в клубочках почек и поражение нефронов.
- Нарушение щитовидной железы. Это может быть ее воспаление, приводящее к гиперфункции. Другие эндокринные нарушения желез внутренней секреции.
- Сердечная недостаточность, заболевание связанно с невозможностью органа качать кровь в полном объеме и доставлять гормоны до места назначения.
- Прием некоторых лекарственных средств, вызывающих активизацию действия гормона.
- Болезнь Аддисона.
- Заболевания гипофиза, вызывающие повышение показателей.
Низкий уровень ренина
К причинам снижения уровня ренина относят физиологические, являющиеся временными, и патологические, вызванные заболеваниями.
- Увеличение количества поваренной соли в рационе питания.
- Патологическое увеличение содержания гормона альдостерона (первичный гиперальдостеронизм может стать причиной повышенного выделения аенгиотензиногена). Это может быть вызвано патолгическим разрастанием коры надпочечников, в которой он образуется, появлением в ней опухоли.
- Аутоиммунные болезни (системная красная волчанка, ревматоидный артрит).
- Нарушение уровня протеолитического фермента из-за низкого его синтеза.
- Лекарственные препараты, вызывающие увеличение альдостерона.
- Почечная недостаточность.
- Болезни гипофиза.
Прогноз
При альдостеронпродуцирующей аденоме хирургическое лечение приносит выздоровление в 50-60% случаев. Прогноз благоприятный, если своевременно проведена операция до наступления необратимых изменений со стороны сердечно-сосудистой системы и почек. Критериями эффективности операции считают нормализацию давления (или контроль его небольшой дозой гипотензивных средств), уровня калия, альдостерона и ренина, отсутствие рецидива опухоли. При гиперальдостеронизме, развившемся на фоне диффузной гиперплазии коры надпочечника, не удается добиться выздоровления. Для достижения ремиссии больному требуется постоянный прием спиронолактонов, а некоторым больным и ингибиторов стероидогенеза.
Прогноз вторичного гиперальдостеронизма зависит от тяжести конкретного заболевания, на фоне которого он развился и его лечения. Так, лечение цирроза печени и хронической сердечной недостаточности иногда представляет трудности и должно проводиться постоянно для компенсации этих состояний. Прогноз при Барттер синдроме серьезный. При отсутствии пожизненного лечения и коррекции электролитного дисбаланса с раннего возраста смертельный исход возможен из-за обезвоживания, гипокалиемии (остановка сердца) и вторичных инфекций.
В детском возрасте отмечается прогрессирование синдрома Барттера и развитие тубулоинтерстициального нефрита, на фоне гипокалиемии и повышения уровня ренина, с нарушением функции почек вплоть до почечной недостаточности. Постоянное лечение индометацином и препаратами калия улучшает прогноз. При адекватной терапии дети развиваются, растут и во взрослом состоянии наблюдаются у нефролога.
Первичный гиперальдостеронизм
Первый случай первичного гиперальдостеронизма, описанный Конном, был обусловлен альдостеронсекретирующей аденомой надпочечника, или альдостеромой (синдром Конна). В большинстве случаев альдостеромы односторонние, имеют небольшие размеры и могут локализоваться в любом надпочечнике. В редких случаях причиной первичного гиперальдостеронизма бывает рак надпочечника.
Гиперальдостеронизм обычно возникает в возрасте от 30 до 50 лет, причем у женщин он встречается в два раза чаще. Его можно выявить у 1 % больных артериальной гипертонией. Даже при биохимически и клинически подтвержденном первичном гиперальдостеронизме при операции далеко не Всегда удается обнаружить одиночную аденому.
Часто синдром обусловлен двусторонней диффузной мелкоузелковой дисплазией коры надпочечников. В этом случае его нередко называют идиопатическим гиперальдостеронизмом, поскольку причина его не установлена.
Клиническая картина
Гиперсекреция альдостерона приводит к усилению обмена натрия на калий и ионы водорода в дистальных почечных канальцах, в результате чего возрастает экскреция калия с мочой и возникает гипокалиемия. У большинства больных наблюдаются умеренное повышение диастолического АД и головная боль. По-видимому, артериальная гипертония возникает в результате усиления реабсорбции натрия и увеличения ОЦК.
Дефицит калия вызывает гиперполяризацию мышечных клеток, что проявляется мышечной слабостью и утомляемостью. Из-за нарушения концентрационной функции почек возникает полиурия, которая часто сопровождается полидипсией.
Артериальная гипертония приводит к гипертрофии левого желудочка, выявляемой с помощью ЭКГ и рентгенографии. Кроме того, на ЭКГ видны изменения, характерные для гипокалиемии, — повышение амплитуды зубца U, удлинение интервала QT и желудочковые аритмии. Отеков в отсутствие сердечной недостаточности, заболеваний почек или других предрасполагающих состояний (например, тромбофлебита), как правило, не бывает благодаря минералокортикоидному ускользанию (см. выше). Изредка у больных с поражением почек и азотемией отмечается пастозность голеней. При длительном течении гиперальдостеронизм может приводить к поражению почек, азотемии, сердечной недостаточности и отекам.
Лабораторные данные
Результаты лабораторного исследования зависят от длительности и тяжести гипокалиемии. Пробы на концентрирование мочи показывают нарушение концентрационной способности почек. Реакция мочи нейтральная или щелочная, поскольку метаболический алкалоз вызывает компенсаторное повышение секреции ионов аммония и бикарбоната.
Гипокалиемия может быть тяжелой (уровень калия в крови менее 3 ммоль/л), при этом дефицит калия составляет более 300 ммоль. Задержка натрия, потеря воды и перенастройка системы осморегуляция приводят к гипернатриемии.
Недостаток ионов водорода, обусловленный их потерей с мочой и переходом в клетки, в которых имеется дефицит калия, вызывает метаболический алкалоз и повышение уровня бикарбоната в сыворотке. Алкалоз поддерживается дефицитом калия, поскольку при нем усиливается реабсорбция бикарбоната в проксимальных извитых канальцах. При тяжелой гипокалиемии снижается также уровень магния в сыворотке.
Общее содержание натрия в организме, как правило, возрастает, а общее содержание калия уменьшается. Увеличение ОЦК может приводить к никтурии в результате нарушения суточного ритма экскреция натрия и воды.