Неспецифический рак молочной железы
Содержание:
- Прогноз и профилактика
- Причины появления инвазивного рака груди
- Иммуногистохимические особенности, характерные для инвазивной крибриормной карциномы груди
- Дифференциальная диагностика инвазивных апокринных карцином молочной железы
- Факторы риска
- Методы лечения
- Характеристика апокринного рака и апокринных поражений молочной железы
- Обзор
- Реконструктивная хирургия после тотального удаления органа при инвазивном раке молочной железы
- Лечение заболевания
Прогноз и профилактика
Наиболее благоприятный прогноз для жизни женщины возможен только при ранней диагностике патологии на начальной стадии развития. В таком случае пятилетний прогноз наблюдается у 95% больных. При позднем выявлении дольковой или протоковой карциномы молочной железы, прогноз пятилетней выживаемости наблюдается только в 30% случаев. Риск рецидива после лечения на первых стадиях наблюдается в 45%, если терапия проводилась на третьей и четвертой стадии, рецидив наблюдается в 75% случаев.

Гарантировано предотвратить появление рака невозможно, однако снизить риск заболеваемости можно, если придерживаться некоторых правил:
- избегать переизбытка веса;
- избавиться от вредных привычек, таких как злоупотребление алкоголя и курение;
- придерживаться здорового питания;
- регулярно принимать витамин D.
Всем женщинам необходимо 1 раз в год проходить медицинское обследование не только если есть проблемы со здоровьем, но и в качестве профилактики. Чем раньше будет выявлена патология, тем выше шансы на полное выздоровление с минимальными последствиями.
Причины появления инвазивного рака груди
Есть факторы, которые повышают риск развития онкологического заболевания. Например, наследственные мутации генов BRCA1, BRCA2. Эти гены в норме препятствуют развитию новообразований, но при мутациях утрачивают защитные функции. Это открывает возможность беспрепятственного развития опухолевых заболеваний.
Еще один генетический фактор — гиперэкспрессия гена HER2/neu. Этот ген отвечает за синтез белка, который необходим для клеточного роста. Если его производится слишком много, клеточное деление становится избыточным, образуется опухоль.
Анализы на мутации генов BRCA, белок HER2 — одни из ключевых тестов для оценки факторов риска развития инвазивного рака молочной железы.
Наличие сразу нескольких факторов увеличивает вероятность заболевания многократно.
И все же это именно факторы, а не причины развития злокачественной опухоли. Подлинные причины заболевания неизвестны. Это значит, что даже при отсутствии факторов риска полной, 100% гарантии от заболевания быть не может.
С другой стороны, наличие даже одного, а тем более нескольких факторов автоматически означает, что женщина находится в группе риска.
Рак молочной железы, как правило, возникает у женщин. У мужчин такие случаи крайне редки, возникают в пожилом возрасте при гормональных нарушениях.
Основные факторы развития заболевания:
- Пол. Заболевание, как правило, возникает у женщин.
- Возраст. Чаще всего инвазивный рак молочной железы возникает после 40 лет.
- Наследственность. Наличие заболевания в семейном анамнезе (у близких родственниц) существенно влияет на риск его развития у женщины.
- Генетический фактор. Мутации генов BRCA1, BRCA2, HER2/neu служат фактором развития злокачественных опухолей молочной железы.
- Ожирение, лишний вес. Жировые ткани работают как орган внутренней секреции и влияют на баланс гормонов. Массивные жировые отложения изменяют гормональный статус и служат фактором развития гормонозависимых онкологических заболеваний.
- Аномально раннее или позднее менархе (первая менструация).
- Позднее наступление менопаузы.
- Поздние первые роды (после 35 — 40 лет).
- Отсутствие беременностей и/или родов.
- Аборты. Во время беременности в организме женщины происходит гормональная перестройка. Искусственное прерывание беременности нарушает этот естественный процесс, дает ему обратный ход, что приводит к гормональному дисбалансу.
- Отказ от грудного вскармливания. При лактации молочные железы перестраиваются, изменяется активность железистых клеток. Отказ от грудного вскармливания делает эту перестройку ненужной, но не может отменить. В результате возникают изменения в тканях, которые могут привести к развитию мастопатии, мастита, доброкачественной или злокачественной опухоли.
- Заместительная гормональная терапия. Гормонотерапия зачастую применяется для лечения симптомов климактерического синдрома. Применение гормональных препаратов — средство насильственной коррекции уровня гормонов, которое может иметь негативные побочные действия. В частности, возможно развитие гормонозависимых опухолей, включая злокачественные.
- Кистозно-фиброзная мастопатия. Изменения тканей молочной железы, связанные с гормональным дисбалансом чаще всего возникают у женщин в возрасте 30 — 40 лет. При этом в груди образуются уплотнения, появляются выделения из соска, ощущается тяжесть, распирание, дискомфорт, боль в груди. Сама по себе мастопатия относится к доброкачественным заболеваниям, но ее узловая форма опасна малигнизацией (озлокачествлением).
- Фиброаденома молочной железы. Доброкачественное новообразование, состоящее из клеток соединительной и железистой ткани, чаще возникает у женщин молодого возраста, у девушек пубертатного возраста. В одних случаях эти образования рассасываются сами собой, в других могут стать причиной онкологического заболевания.
- Стрессы. Гормональная система женщины очень чувствительна к психоэмоциональному состоянию. Стрессы, психические травмы, перегрузки могут привести к развитию невротических расстройств и одновременно послужить причиной гормональных нарушений.
- Нерегулярная половая жизнь. Длительное отсутствие нормальной половой жизни негативно влияет на гормональный статус женщины и наряду с другими факторами может способствовать развитию опухолевого заболевания.
- Воздействие радиации.
- Внутрипротоковая папиллома. Эта доброкачественная опухоль может озлокачествиться и дать старт развитию онкологического заболевания.
Иммуногистохимические особенности, характерные для инвазивной крибриормной карциномы груди
Резекционные образцы фиксируют в 10% нейтральном формалине с последующей обычной дегидратацией и встраиванием парафина. Толщина каждого образца составляет 4 мкм. Выполняется окрашивание гематоксилином и эозином (H&E), затем проводится иммуногистохимия. Используемые антитела включают ER, PR, HER-2, Ki-67, Кальпонин, p63, CK5/6, CD10, E-кадгерин, p120, p53, CD56, CgA, Syn.
Инвазивная крибриформная карцинома молочной железы имеет тенденцию быть положительной по рецепторам эстрогена почти в 100% случаев, а рецепторам прогестерона почти в 70%. Заметной разницы в статусе рецепторов гормонов при чистом и смешанном типах решетчатой карциномы молочной железы не установлено. Рецептор эстрогена (ER) и рецептор прогестерона (PR) являются важными маркерами для направления терапии и определения прогноза.
Амплификация рецептора 2 эпидермального фактора роста человека (HER-2) выявляется крайне редко. Статус Her2neu можно определить с помощью иммуногистохимии или методики FISH.
Иммуногистохимическое исследование при раке молочной железы
Учитывая положительные характеристики рецепторов PR, ER и отрицательные HER-2, крибриформные опухоли молочной железы относятся к люминальным.
На иммуногистохимических пятнах обычно отсутствуют миоэпителиальные клетки. Окрашивание также показывает, что решетчатые пространства не содержат материала базальной мембраны. Это говорит о том, что решетчатые опухолевые клетки имеют тенденцию не дифференцироваться в базалоидные клетки или лактирующий эпителий молочных желез.
Иммуногистохимическая диагностика инвазивного решетчатого рака молочной железы иногда основана на отрицательном иммуноцитохимическом окрашивании на ламинин, а также на ультраструктурных доказательствах дифференцировки просвета клетками, выстилающими кистозные пространства. По сути, это средство различения инвазивной крибриформной карциномы груди и аденоидно-кистозной карциномы груди. Отрицательное окрашивание ламинином предполагает отсутствие базальной пластинки вокруг островков опухолевых клеток и внутри кистоподобных пространств опухоли, что будет контрастировать с сильным положительным окрашиванием, наблюдаемым при аденоидно-кистозном раке молочной железы.
Если иммуногистохимическое окрашивание выявляет присутствие миоэпителиальных клеток, это может указывать на природу опухоли «in situ», а их отсутствие предполагает инвазивный контекст. Белковые красители, такие как кальпонин, p63 и тяжелая цепь гладкомышечного миозина, являются полезными маркерами для определения присутствия миоэпителиальных клеток в крибриформных карциномах молочной железы.
При анализе инвазивной крибриформной карциномы для миоэпителиальных клеток используются различные маркеры:
| Маркер | Чувствительность | Специфичность |
| Кальпонин | Превосходная | Очень хорошая |
| р63 | Превосходная | Превосходная |
| CD10 | Хорошая | Хорошая |
| Цитокератин с высоким молекулярным весом | Очень хорошая | Низкая |
| Маспин | Хорошая | Низкая |
| S100 | Хорошая | Очень низкая |
| Актин | Хорошая | Очень низкая |
E-кадгерин, по-видимому, является чувствительным маркером протоковой дифференцировки по сравнению с дольковой дифференцировкой, но его полезность при пограничных поражениях в настоящее время неизвестна.
Часто индекс маркировки Ki67 для инвазивных решетчатых карцином груди очень низкий. Этого можно ожидать при раке молочной железы «низкой степени», таком как чисто инвазивная решетчатая карцинома молочной железы. По результатам одного из исследований, индекс пролиферации Ki-67 находился в диапазоне от 2% до 20%, среди которых 58% (7/12) случаев имели ki67≤14%, а 42% (5/12) случаев имели Ki67>14%.
Ki-67 представляет собой ядерный антиген, который связан с потенциалом роста многих раковых опухолей и является маркером пролиферации, экспрессируемым только в циклических клетках. Как следствие, количественная оценка окрашивания Ki-67 на залитых парафином срезах опухоли молочной железы может дать довольно точную оценку индекса пролиферации отдельной опухоли рака молочной железы.
Чтобы исключить нейроэндокринную дифференцировку, проводят тестирование на наличие нейроэндокринных маркеров, таких как CD56, CgA и Syn, все результаты являются отрицательными.
Дифференциальная диагностика инвазивных апокринных карцином молочной железы
Дифференциальная диагностика апокринной инвазивной карциномы молочной железы проводится в отношении:
- секреторная карцинома;
- гистиоцитарные опухоли;
- богатая липидами карцинома;
- онкоцитарная опухоль;
- гранулярно-клеточная опухоль;
- доброкачественные патологии (папиллярные апокринные изменения, апокринные кисты, апокринный аденоз (склерозирующий аденоз с апокринной метаплазией), апокринная аденома).
| Апокринная карцинома | Секреторная карцинома |
| Крупные везикулярные ядра с выступающими ядрышками | Низкосортные мелкие ядра с незаметными ядрышками |
| Цитоплазма зернистая, эозинофильная | Цитоплазма зернистая или прозрачная и вакуолизированная |
| PASd может показать зернистое цитоплазматическое окрашивание | PASd показывает обильный цитоплазматический муцин |
| Нет предрасположенности к молодым пациентам | В большинстве случаев молодой возраст развития |
| Многие проявляют агрессивное поведение | Отличный прогноз |
| Гистиоцитарная карцинома | Апокринная карцинома молочной железы |
| Амфофильная к слабо эозинофильной цитоплазме | Интенсивно эозинофильная цитоплазма |
| Цитоплазма вакуолизированная, иногда зернистая | Цитоплазма зернистая |
| Нечеткие цитоплазматические границы | Резкие границы цитоплазмы |
| Маленькие ядра и ядрышки | Крупные везикулярные ядра с выступающими ядрышками |
| Предполагается, что у этого типа более агрессивное поведение, чем у обычной карциномы | Похоже, что в некоторых сериях данная карцинома ведет себя лучше, чем обычная |
Некоторые специалисты считают гистиоцитарную карциному вариантом рака молочной железы с апокринными признаками.
| Богатая липидами карцинома | Апокринная карцинома |
| Цитоплазма прозрачная, близка к мультивакуолированной | Цитоплазма почти равномерно зернистая |
| Цитоплазма наиболее очагово эозинофильная | Цитоплазма почти равномерно эозинофильная |
| Скудная положительность PASd в клетках | Часто PASd положительный |
| Липидные пятна положительные | Липидные пятна отрицательные |
| Переменная GCDFP15 (или слабая) | GCDFP15 сильный позитив |
В липидных опухолях более 90% клеток имеют заметный внутрицитоплазматический нейтральный липид.
| Апокринная карцинома | Онкоцитарная карцинома |
| GCDFP15 сильный диффузный позитив | GCDFP15 отрицательный |
| Анти-митохондриальное пятно слабое, очаговое | Анти-митохондриальное пятно антитела сильное, диффузное |
Неразличимы на H&E пятне, клиническое значение различия неизвестно.
Апокринную карциному можно спутать с гранулярно-клеточной опухолью, поскольку обе имеют инфильтративный характер роста и клетки с обильной гранулярной эозинофильной цитоплазмой. Однако явно злокачественные ядерные особенности апокринной карциномы должны помочь в дифференциальной диагностике, причем, злокачественные клетки будут показывать положительный цитокератин и EMA-положительность.
Факторы риска
Существует несколько предрасполагающих факторов:
- Нестабильность гормонального фона. Возникает вследствие нарушения функциональной деятельности коры надпочечников, щитовидной или поджелудочной железы.
- Наличие мастопатии (в том числе, рецидива таковой).
- Резкое прекращение лактации или полный отказ от проведения естественного вскармливания.
- Перенесенное механическое повреждение грудной клетки (независимо от вида, срока давности травмы).
- Наследственная предрасположенность.
Немаловажное значение имеет фактор образа жизни. Если женщина воспринимает аборты, как предпочтительный метод контрацепции – вероятность формирования онкологических проблем возрастает
Регулярная алкогольная интоксикация, пребывание в стрессовой среде, работа во вредных условиях – эти факторы повышают риск развития карциномы груди.
Методы лечения
Способ устранения новообразования груди зависит от расположения, размера карциномы, чувствительности к гормонам. Существует локальное и системное удаление новообразования. В первом случае злокачественный процесс подавляют путём проведения лучевой терапии или хирургического иссечения поражённых тканей. Системное удаление предполагает прохождение химиотерапии, биологического или гормонального воздействия. Чтобы определить оптимальный вид лечения, врач учитывает возраст женщины, наступила ли у неё менопауза.
Стандартная схема лечения:
- Первый этап. Проводят коррекцию состояния пациентки гормональными препаратами. Это действие позволяет уменьшить объём новообразования, его сращение с близлежащими структурами.
- Второй этап. Поражённую молочную железу удаляют полностью или иссекают только опухоль, но вместе с ней – часть груди и подмышечные лимфатические узлы.
- Третий этап. Пациентку направляют на прохождение химиотерапии или облучения. Это минимизирует риск повторного образования карциномы груди.
Мнение пациентки учитывается, но в определении оптимального метода лечения целесообразно прислушиваться к рекомендации лечащего врача. Также противопоказано прекращать назначенный терапевтический курс.
Характеристика апокринного рака и апокринных поражений молочной железы
Инвазивная карцинома груди – наиболее распространенное злокачественное новообразование, поражающее женщин во всем мире. Это неоднородное заболевание с морфологической, молекулярной и клинической точки зрения. Оно включает в себя не менее 20 различных морфологических вариантов, среди которых инвазивная протоковая карцинома неспециального типа (NST) является наиболее распространенным типом, составляющим до 75% всех карцином молочной железы. Остальные 25% относятся к так называемым специальным гистологическим типам, включая инвазивную апокринную карциному груди.
Определение. Апокринная карцинома груди – это редкий первичный рак груди, характеризующийся апокринной морфологией, отрицательным по рецепторам эстрогена, прогестерона и положительным по рецепторам андрогенов профилем с частой сверхэкспрессией белка эпидермального фактора роста Her-2/neu (~ 30%).
Апокринные клетки молочной железы имеют обильную эозинофильную и гранулярную цитоплазму (клетки «типа A»), центрально-ноцентрически расположенные ядра с выступающими ядрышками и отчетливыми границами клеток. Другой, менее распространенный тип апокринных клеток, называемый клетками «типа B», имеет более пенистую и вакуолизированную цитоплазму. Эти апокринные клетки могут разрастаться в атипичные или злокачественные образования.
Клетки апокринного рака молочной железы. Зернистая цитоплазма, круглые ядра с выраженными ядрышками, четко определенные границы клеток
Обычно в тканях груди наблюдается апокринная дифференцировка (метаплазия), особенно в контексте фиброзно-кистозной болезни груди, хотя она может быть связана с другими доброкачественными и злокачественными состояниями. Апокринная метаплазия, характеризующаяся мелкозернистой бледной эозинофильной цитоплазмой и склонностью к апикальному почкованию цитоплазмы, обычно рассматривается как индикатор низкого потенциала данного поражения, подвергающегося злокачественной трансформации. Злокачественная трансформация этого апокринного эпителия впервые была описана Кромпечером в 1916 г.
Доброкачественные поражения груди с апокринной морфологией включают:
- папиллярные апокринные изменения;
- апокринные кисты;
- апокринный аденоз (склерозирующий аденоз с апокринной метаплазией);
- апокринную аденому.
Злокачественные апокринные поражения груди включают:
- карциному апокринную протоковую (DCIS);
- инвазивную апокринную карциному.
Недавние достижения в молекулярной классификации опухолей молочной железы выявили подмножество опухолей молочной железы, ассоциированных с высокой экспрессией мРНК рецептора андрогена, включая так называемые “люминальные опухоли с рецепторами андрогена (LAR luminal androgen receptors)” и “молекулярные апокринные опухоли” (MATs molecular apocrine tumors). Распознавание этих подмножеств опухолей открыло потенциальные возможности для терапии, использующей путь AR при тройном негативном раке молочной железы (TNBC triple negative breast cancer).
К сожалению, отсутствие единообразного принятия/применения диагностических критериев привело к появлению различных и часто сбивающих с толку определений и пороговых значений для определений апокринной карциномы в доступной литературе. Более того, последняя классификация опухолей молочной железы ВОЗ предлагает неточное определение апокринной карциномы груди.
Большинство специалистов предпочитает основывать диагноз апокринной карциномы с использованием именно комбинации критериев:
- Морфологических критериев – апокринная морфология в >90% опухолевых клеток (те же критерии используются для всех других специальных гистологических подтипов);
- Иммуногистохимических критериев или на отличительном иммуногистохимическом профиле. Отрицательный по эстроген-рецепторам (ER), отрицательный по прогестерон-рецепторам (PR) и положительный по рецепторам андрогенов (AR), потому что этот профиль близко соответствует нормальному (и метапластическому) апокринному эпителию молочной железы.
Обзор
Рак молочной железы — один из наиболее распространенных видов злокачественных новообразований у женщин.
Восемь из десяти случаев рака диагностируют у женщин старше 50 лет. Однако опухоль поражает и более молодых женщин, а в редких случаях — и мужчин. Вероятность рака груди у представителей сильной половины человечества — менее 1%. При своевременном медицинском вмешательстве злокачественные опухоли молочных желез удается вылечить.
Женская грудь состоит из жировой и соединительной ткани, а также тысяч микроскопических желез, образующих дольки. Эти железы вырабатывают молоко после родов. Рак груди нарушает упорядоченный процесс образования новых клеток железы, взамен старых и погибающих. Пораженные злокачественным процессом клетки начинают бесконтрольно размножаться.
На ранних стадиях рак груди не имеет симптомов. Но его можно выявить при скрининге — плановом регулярном обследовании.
При диагностике рака груди определяется его стадия. Стадия обозначает размер опухоли и степень распространения рака в другие ткани и органы.
Внутриэпителиальный протоковый рак иногда описывают как стадию 0. Другие стадии рака груди относятся к инвазивному раку:
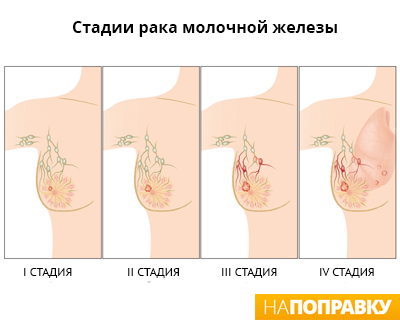
- Стадия 1 — размер опухоли не превышает 2 см и лимфоузлы в подмышках не поражены. Нет признаков того, что рак распространился в другие органы или ткани.
- Стадия 2 — размер опухоли составляет 2–5 см и/или поражены лимфоузлы в подмышках. Нет признаков того, что рак распространился в другие органы или ткани.
- Стадия 3 — размер опухоли составляет 2–5 см и она может распространяться в соседние ткани, например — в кожу груди. Подмышечные лимфоузлы поражены. Однако нет признаков того, что рак распространился в другие органы тела.
- Стадия 4 — опухоль любого размера, рак распространился на другие органы — метастазировал.
Это упрощенный перечень. Каждая стадия подразделяется на категории: А, В и С. Более подробную информацию по диагнозу должен сообщить врач.
Для описания стадии рака молочной железы также используется классификация TNM, которая помогает точнее поставить диагноз. Т обозначает размер раковой опухоли, N — поразил ли рак лимфоузлы, а M — распространился ли рак на другие органы или ткани.
Существует также понятие степени дифференциации опухоли, которое описывает особенности строения раковых клеток и скорость их деления. Выделяют 4 степени дифференциации: G1 — высокодифференцированная, G2 — средняя степень дифференциации, G3 — низкая степень дифференциации, G4 — недифференцированная опухоль. Опухоли G3 и G4 отличаются наиболее быстрым делением, они самые агрессивные, но в тоже время лучше поддаются химио- и лучевой терапии. Опухоли G1 и G2 имеют медленную скорость роста и относительно доброкачественное течение.
Реконструктивная хирургия после тотального удаления органа при инвазивном раке молочной железы
Одна из серьезных психологических проблем, с которой сталкиваются женщины после удаления груди – ощущение потери своей физической привлекательности. Решить эту проблему можно с помощью реконструкции груди с использованием:
- тканей живота или спины пациентки;
- имплантов;
- сочетания имплантов и тканей тела.
Пластика молочной железы с использованием собственных тканей тела
Какой бы метод не был выбран, после восстановления грудь имеет гладкую форму. Поэтому пластический хирург также реконструирует сосок. Использование современных имплантов дает возможность сформировать муляж органа, который в течение длительного времени не требует замены, не теряет свою форму и эластичность.
Если вам требуется второе мнение для уточнения диагноза или плана лечения, отправьте нам заявку и документы для консультации, или запишитесь на очную консультацию по телефону.
Экспертное мнение
Лечение заболевания
При выборе метода терапии принимают во внимание такие факторы:
- вид карциномы;
- стадия развития опухоли (ее распространенность и наличие метастазов);
- чувствительность опухолевых клеток к гормонам;
- общее состояние здоровья и возраст пациентки.
Среди методов терапии карциномы молочной железы наличествуют такие виды:
- хирургическое вмешательство;
- химиотерапия;
- биотерапия (таргетные медикаментозные препараты целенаправленного действия);
- лучевое лечение (радиотерапия);
- гормонотерапия.
Хирургическое вмешательство бывает следующих видов:
- лампэктомия — иссечение опухоли и некоторого участка здоровой ткани около новообразования. Этот метод применяется при небольшом размере опухоли. Подобное хирургическое вмешательство считается органосохраняющей операцией;
- мастэктомия — эта операция предполагает удаление груди. При простой форме хирургического вмешательства происходит также иссечение долей и протоков, некоторых участков жира, части соска и кожного покрова. При расширенном хирургическом вмешательстве удаляют также подмышечные лимфоузлы и часть мышц;
- биопсия узла — это хирургическое иссечение одного из лимфоузлов и диагностирование в нем раковых клеток. При их диагностировании возможно выполнение подмышечной лимфодиссекции (удалении всех лимфоузлов подмышечной области);
- реконструктивная хирургия груди — это несколько операций, которые направлены на реконструкцию первоначальной формы груди, возможно проведение одновременно с мастэктомией с применением имплантов.
Облучение бывает нескольких типов:
- воздействие на оставшуюся ткань железы после частичного иссечения железы;
- воздействие на грудную стенку после полного удаления железы;
- облучение лимфоузлов подмышками.
Побочными эффектами радиотерапии считаются лимфедема, потемнение, раздражение кожи груди, слабость.
Для уничтожения опухолевых клеток применяют цитостатики. Адъювантная химиотерапия применяется при большом риске появления рецидива рака или его распространения в прочих частях организма. При наличии опухоли большого размера применение химиотерапии обусловлено желанием уменьшить размер очага новообразования. Также химиотерапию применяют при наличии метастазов, для уменьшения симптоматики, для прекращения выработки эстрогенов.
Побочными эффектами химиотерапии являются: тошнота, рвота, снижение аппетита, общая слабость, выпадение волос, рост восприимчивости организма к заболеваниям инфекционного характера. Возможен ранний климакс.
Гормональная терапия чаще назначается после операции, но может применяться для уменьшения величины опухоли. При невозможности применения хирургического вмешательства, лучевой и химиотерапии, гормональная терапия может стать единственным возможным методом лечения.
Биологическая терапия (таргетная терапия) заключается в применении целевых (таргетных) препаратов. Среди них можно отметить: «Трастузумаб» (Герцептин), «Лапатиниб», «Бевацизумаб» («Авастин»).