Что такое ишемия сердца, причины и симптомы, лечение и прогноз
Содержание:
- Причины развития ИБС
- Инфаркт миокарда, что значит это понятие?
- Лечение
- Приём флеболога в наших клиниках
- Популярные вопросы
- Действия при неотложных состояниях
- Хирургическое лечение ИБС
- НЕОТЛОЖНАЯ ПОМОЩЬ ПРИ СТЕНОКАРДИИ!
- ЛЕЧЕНИЕ ИБС и СТЕНОКАРДИИ.
- Питание при ИБС
- Ишемия головного мозга
- Как лечить стенокардию?
- Когда мы рискуем?
Причины развития ИБС
Сердце – мощная мышца, работающая в режиме нон-стоп в течение всей жизни человека, чтобы каждый орган тела регулярно снабжался обогащенной кислородом и питательными веществами кровью и одновременно очищался от продуктов метаболизма. Непосредственно питание сердца осуществляется через сеть коронарных артерий.
Если в них образуются участки сужения и их просвет
уменьшается из-за образования своеобразных «наростов» разной природы, работа
сердечной мышцы нарушается. Она недополучает необходимых ей веществ, следствием
чего становится ишемия, т. е. нарушается трофика тканей. Результатом этого
становится сердечный приступ.
Таким образом, основной причиной развития ИБС является
атеросклероз, заболевание, при котором в стенках сосудов образуются холестериновые
бляшки. Подобное в основном является следствием несбалансированного питания,
богатого продуктами с высоким содержанием насыщенных жиров, в частности
холестерином. В результате происходящих изменений коронарные артерии не только
сужаются, но и становятся менее эластичными.
Но это не происходит одномоментно. Изначально просвет сосуда
уменьшается незначительно. Если причины образования атеросклеротической бляшки
не устраняются, в ней продолжается процесс накопления липидов, к ней
притягиваются тромбоциты, в результате чего она ограничивается молодой
соединительной тканью и при этом в большей или меньшей степени выступает в
просвет сосуда. Вместе с этим могут формироваться тромбы, которые склонны
подвергаться кальцинозу.
При сохранении причин формирования бляшек они склонны
увеличиваться, также образуются новые. Это увеличивает степень стеноза
коронарных артерий и оказывает влияние на характер течения ишемической болезни
сердца.
Предрасполагают развитию заболевания:
- длительно сохраняющееся высокое артериальное
давление (артериальная гипертензия) – в результате постоянного высокого
давления крови на стенки сосудов их способность рефлекторно сужаться и
расширяться; - курение (практически вдвое повышает риск) –
приводит к поступлению в организм токсинов, которые оказывают разрушительное
действие на стенки сосудов и создают предпосылки для образования тромбов или
холестериновых бляшек; - сахарный диабет I и II типа, особенно при
отсутствии контроля над уровнем сахара в крови – один из самых опасных факторов
риска с точки зрения развития ишемической болезни сердца и тяжести ее течения; - ожирение;
- злоупотребление алкоголем;
- недостаточная физическая активность.
В развитии ИБС особая роль отводится наследственной предрасположенности.
Поэтому большое внимание к состоянию сердца следует уделять людям, у которых
есть близкие родственники с ишемической болезнью сердца. Считается, что некоторые особенности строения ДНК приводят к
нарушению метаболизма холестерина в организме и развитию атеросклероза.
Проведенные в Канаде исследования, позволили обнаружить 182 комбинации генов,
при наличии которых риск развития ИБС резко повышается
Часть этих генов
наследуется человеком от родителей, другие возникают в результате мутаций в течение
жизни. Но даже присутствие одного из генетических маркеров может расцениваться
в качестве фактора повышенного риска развития ишемической болезни сердца,
особенно при наличии отягчающих ситуацию обстоятельств (курение, чрезмерное
пристрастие к алкоголю, погрешности в питании)
Считается, что некоторые особенности строения ДНК приводят к
нарушению метаболизма холестерина в организме и развитию атеросклероза.
Проведенные в Канаде исследования, позволили обнаружить 182 комбинации генов,
при наличии которых риск развития ИБС резко повышается. Часть этих генов
наследуется человеком от родителей, другие возникают в результате мутаций в течение
жизни. Но даже присутствие одного из генетических маркеров может расцениваться
в качестве фактора повышенного риска развития ишемической болезни сердца,
особенно при наличии отягчающих ситуацию обстоятельств (курение, чрезмерное
пристрастие к алкоголю, погрешности в питании).
Также причиной сужения просвета сосудов может стать тромбоз и тромбоэмоболия. Они могут возникнуть уже на ранних стадиях существования атеросклеротической бляшки на фоне травмирования выстилающего внутреннюю поверхность кровеносного сосуда слоя. Образующиеся микротромбозы и микроэмболии еще более усугубляют нарушения кровотока в суженном сосуде, ухудшают течение ИБС и способны приводить к опасным осложнениям.
Ишемическая болезнь сердца в большей степени характерна для
людей пожилого возраста, особенно уже имеющих тахикардию, артериальную
гипертензию или гипертрофию миокарда. Причем у мужчин она обнаруживается чаще,
чем у женщин.
Инфаркт миокарда, что значит это понятие?
Инфаркт миокарда (ИМ) – одна из наиболее опасных форм ИБС, при которой происходит некроз (омертвение) сердечной мышцы в результате внезапного прекращения снабжения сердца кровью. Инфаркт чаще встречается у мужчин, нежели у женщин, и эта разница больше выражена в молодом и зрелом возрасте. Такое различие может быть объяснено следующими причинами:
- Более позднее развитие атеросклероза у женщин, которое связано с гормональным статусом (после наступления менопаузы эта разница начинает постепенно уменьшаться и к 70 годам окончательно исчезает);
- Бóльшая распространенность вредных привычек среди мужского населения (курение, алкоголизм).
- Факторы риска инфаркта миокарда те же, что и описанные выше для всех форм ИБС, однако в данном случае, помимо сужения просвета сосудов, иногда на значительном протяжении, как правило, происходит еще и тромбоз.
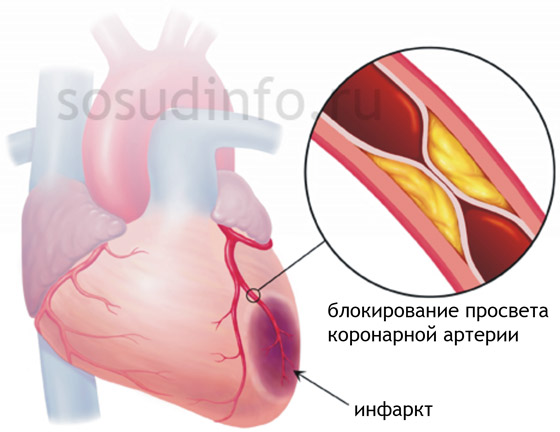
В различных источниках при развитии инфаркта миокарда выделяют так называемую патоморфологическую триаду, которая выглядит следующим образом:
▼
Наличие атеросклеротической бляшки и увеличение ее размеров с течением времени могут привести к ее разрыву и выходу содержимого на поверхность сосудистой стенки. Повреждению бляшки могут способствовать курение, увеличение артериального давления, интенсивные физические упражнения.
▼
Повреждение эндотелия (внутреннего слоя артерии) при разрыве бляшки вызывает усиление свертывания крови, «прилипание» тромбоцитов к месту повреждения, что неизбежно ведет к тромбозу. По данным разных авторов, встречаемость тромбоза при инфаркте миокарда достигает 90%. Вначале тромб заполняет бляшку, а затем и весь просвет сосуда, при этом полностью нарушается движение крови в месте тромбообразования.
▼
Спазм коронарных артерий происходит в момент и в месте формирования тромба. Он может происходить и на всем протяжении венечной артерии. Коронароспазм ведет к полному сужению просвета сосуда и окончательной остановке движения крови по нему, что и вызывает развитие некроза в сердечной мышце.
Кроме описанных причин, в патогенезе инфаркта миокарда важную роль играют и другие, которые связаны:
- С нарушением со стороны свертывающей и противосвертывающей систем;
- С недостаточным развитием «обходных» путей кровообращения (коллатеральных сосудов),
- С иммунологическими и метаболическими нарушениями в месте повреждения сердечной мышцы.
Как распознать инфаркт?
Какие же симптомы и проявления имеет инфаркт миокарда? Как не пропустить эту грозную форму ИБС, столь часто приводящую к смерти людей?
Зачастую, ИМ застает больных в самых разных местах – дома, на работе, в общественном транспорте
Важно вовремя выявить эту форму ИБС, чтобы тут же начать лечение
Клиника инфаркта хорошо известна и описана. Как правило, больные жалуются на острую, «кинжальную», загрудинную боль, которая не прекращается при приеме нитроглицерина, перемене положения тела или задержке дыхания. Болевой приступ может продолжаться до нескольких часов, при этом появляется беспокойство, чувство страха смерти, потливость, синюшность кожных покровов.
При самом простом обследовании быстро выявляются нарушения в ритме сердца, изменения артериального давления (снижение вследствие нарушения насосной функции сердца). Встречаются случаи, когда некроз сердечной мышцы сопровождается изменениями со стороны желудочно-кишечного тракта (тошнота, рвота, метеоризм), а также так называемая «безболевая» ишемия миокарда. В этих случаях диагностика может быть затруднена и требует применения дополнительных методов обследования.
Однако при своевременно начатом лечении становится возможным спасти жизнь пациенту. В этом случае на месте очага некроза сердечной мышцы появится очаг плотной соединительной ткани – рубец (очаг постинфарктного кардиосклероза).
Лечение
Лечение ишемического поражения начинается с корректировки образа жизни больного. Необходимо отказаться от вредных привычек, выполнять комплекс специальных физических упражнений.
Консервативная терапия заключается в приеме антиагрегантов, фибринолитиков, антиоксидантов, спазмолитиков и физиотерапевтического лечения для улучшения тока крови к тканям.
В случае запущенной стадии прибегают к хирургическому лечению, которое обеспечит восстановление проходимости сосуда и обеспечение адекватного движения крови по нему.
Приём флеболога в наших клиниках
м. Дунайская
Дунайский проспект, дом 47
м. Ладожская
Проспект Ударников, дом 19, корп. 1
м. Ленинский пр-т
ул. Маршала Захарова, дом 20
м. Пр-т Просвещения
Выборгское шоссе, дом 17, корп. 1
Популярные вопросы
Как заметить ишемию нижних конечностей на ранней стадии?
На 1 стадии нет субъективных симптомов, которые может заметить пациент. Есть лишь симптомы объективные: систолический шум над артериями нижней конечности, слабая пульсация. В этот период понять, что проходимость артерий нарушена, можно при помощи физической нагрузки. При длительной ходьбе или беге (несколько километров) возникает боль в ноге, которая недостаточно кровоснабжается. Она полностью проходит после кратковременного отдыха. Боль связана с тем, что закупоренные кровеносные сосуды не способны пропустить столько крови, сколько требуется для обеспечения работающих мышц кислородом.
Что вызывает ишемию нижней конечности?
Чаще всего ишемию нижней конечности вызывают атеросклеротические изменения кровеносных сосудов: на их стенках откладываются холестериновые бляшки, значительно сужающие просвет. В свою очередь атеросклероз развивается в силу огромного количества причин, которые действуют комплексно. Основные факторы риска этого заболевания, которые поддаются контролю при помощи коррекции образа жизни или приема препаратов:
- ожирение;
- артериальная гипертензия;
- повышенный уровень холестерина в крови;
- употребление большого количества продуктов животного происхождения;
- низкое потребление растительной клетчатки;
- низкая двигательная активность;
- курение.
Какие существуют методы лечения ишемии нижней конечности?
Хроническая ишемия нижней конечности лечится консервативными методами. Назначаются препараты, улучшающие трофику тканей, расширяющие сосуды, предотвращающие образование тромбов, нормализующие реологические свойства крови. Проводится нормализация показателей артериального давления и липидного профиля. Используются физиотерапевтические процедуры, внутривенное лазерное облучение крови, лечебная физкультура, контрастные водные процедуры, гипербарическая оксигенация. В тяжелых ситуациях прибегают к хирургическому лечению.
Действия при неотложных состояниях

Острая коронарная недостаточность – потенциально смертельный синдром. Без оказания экстренной доврачебной помощи летальный исход может наступить через несколько минут от начала приступа.
Внезапная коронарная смерть Этот вид острого проявления ИБС крайне неблагоприятным для жизни. Развитие внезапной смерти чаще происходит вне больничных стен (дома, на работе, улице) на виду у прохожих
Поэтому очень важно знать основы первичной реанимации. К признакам внезапной коронарной смерти относятся:
- потеря сознания;
- отсутствие пульса;
- отсутствие дыхания;
- расширение зрачков, прекращение их реакции на свет;
- бледно-серый оттенок кожи.
Алгоритм действий при внезапной потери сознания, падении человека:
- Вызвать скорую помощь.
- Перетащить человека на безопасное место (если он упал на проезжей части, рядом с рельсами и т.д.).
- Положить на ровную поверхность.
- Определить пульс на сонной артерии в течение 5 секунд.
- Определить наличие спонтанного дыхания (слышен выдох, движения грудной клетки) не более 10-15 секунд.
- Начать искусственную вентиляцию легких и непрямой массаж сердца.
Реанимационные мероприятия проводятся до приезда скорой. Каждые 2 минуты осуществляется проверка возобновления самостоятельного дыхания и сердцебиения. Если помощь больному оказывается в первые минуты остановки сердечной деятельности, то шансы на спасение жизни увеличиваются многократно.
Инфаркт миокарда Каждому пациенту со стенокардией необходимо всегда при себе иметь лекарства для первой помощи при развитии инфаркта. Карманная аптечка должна содержать Нитроглицерин, Аспирин и другие средства, которые определит лечащий врач. При подозрении на развитие некроза сердечной стенки следует выполнить такие действия, как:
- Вызвать скорую помощь.
- Уложить больного, придав ему возвышенное положение.
- Принять Нитроглицерин (1 таблетку под язык или 1 впрыскивание спреем). Можно принять лекарство три раза с интервалом 2 минуты.
- Разжевать таблетку аспирина.
- Обеспечить доступ свежего воздуха.
- Каждые 5-10 минут измерять и фиксировать артериальное давление.
- Успокоить больного, не разрешать ему вставать, ходить.
- При потере сознания с отсутствием дыхания и сердцебиений начать реанимационные мероприятия.
До приезда врача при возможности подготовить все необходимые документы (полис, паспорт, СНИЛС, выписки), старые кардиограммы и вещи для госпитализации.
Хирургическое лечение ИБС
При ухудшении состояния, неэффективности консервативной
терапии и прогрессировании ИБС пациенту может быть предложено хирургическое
лечение заболевания. Одной из методик устранения стеноза сосудов миокарда
является коронарное шунтирование. Это операция, в ходе которой закупоренные
атеросклеротическими бляшками или тромбами коронарные сосуды соединяют с
помощью аутотрансплантатов с более крупными кровеносными сосудами. Тем самым из
кровотока исключаются поврежденные участки коронарных сосудов и нормализуется
питание миокарда.
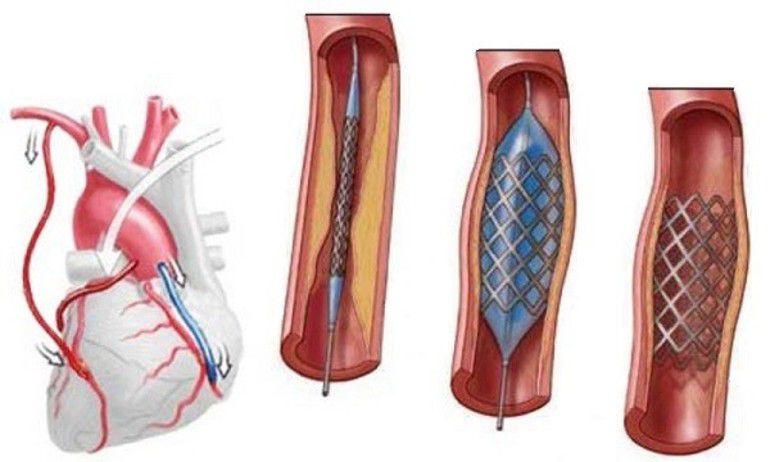
В последнее время популярность набирает эндоваскулярная
коронароангиопластика. Методика подразумевает своеобразное бужирование суженных
сосудов специальным баллоном, который вводится в их просвет зачастую через
крупную бедренную артерию. Затем выполняют стентирование, т. е. укрепление стенок
сосудов специальной сеткой во избежание рецидива заболевания. Такое
малоинвазивное вмешательство позволяет избежать открытой операции и снизить
риск развития инфаркта миокарда. Все манипуляции проводятся под
рентген-контролем, но малейшее неверное движение хирурга может привести к
летальному исходу.
НЕОТЛОЖНАЯ ПОМОЩЬ ПРИ СТЕНОКАРДИИ!
Скорую помощь нужно вызвать, если это первый в жизни приступ стенокардии, а так же если: боль за грудиной или ее эквиваленты усиливаются или продолжаются более 5 минут, особенно если все это сопровождается ухудшением дыхания, слабостью, рвотой; боль за грудиной не прекратилась или усилилась в течение 5 минут после рассасывания 1 таблетки нитроглицерина.
Помощь при боли до приезда «Скорой помощи» при стенокардии!
Удобно посадите больного с опущенными ногами, успокойте его не позволяйте вставать.
Дайте разжевать 1/2 или 1 большую таблетку аспирина (250-500 мг).
Для облегчения боли дайте нитроглицерин 1 таблетка под язык или нитролингвал, изокет в аэрозольной упаковке (одна доза под язык, не вдыхая). При отсутствии эффекта используйте указанные препараты повторно. Нитроглицерин в таблетках повторно можно использовать с интервалом в 3 мин, аэрозольные препараты с интервалом в 1 минуту. Повторно использовать препараты можно не более трех раз из-за опасности резкого снижения артериального давления.Часто помогает снять спазм глоток коньяка, которую нужно подержать во рту 1-2 мин, прежде чем проглотить.
ЛЕЧЕНИЕ ИБС и СТЕНОКАРДИИ.
Медикаментозная терапия.
1. Лекарственные препараты, улучшающие прогноз (рекомендуются всем больным со стенокардией при отсутствии противопоказаний):
- Это Антитромбоцитарные препараты (Ацетилсалициловая кислота, Клопидогрель). Они препятствуют агрегации тромбоцитов, то есть препятствуют тромбообразованию на самом раннем его этапе.Длительный регулярный прием ацетилсалициловой кислоты (аспирина) больными стенокардией, особенно перенесшими инфаркт миокарда, снижает риск развития повторного инфаркта в среднем на 30%.
- Это Бета-адреноблокаторы(Метапролол, Атенолол, Бисапролол и другие). Блокируя воздействие гормонов стресса на сердечную мышцу, они уменьшают потребность миокарда в кислороде, тем самым, выравнивая дисбаланс между потребностью миокарда в кислороде и его доставкой по суженным коронарным артериям.
- Это Статины(Симвастатин, Аторвастатин и другие). Они снижают уровень общего холестерина и холестерина липопротеинов низкой плотности, обеспечивают снижение смертности от сердечно-сосудистых заболеваний и
- Это Ингибиторы ангиотензин-превращающего фермента — АПФ (Периндоприл, Эналаприл, Лизиноприл и другие). Прием этих препаратов значительно снижает риск смерти от сердечно-сосудистых заболеваний, а также вероятность развития сердечной недостаточности. Ингибиторы АПФ нельзя назначать при сахарном диабете 1-го типа.
2. Антиангинальная (антиишемическая) терапия, направленная на уменьшение частоты и снижение интенсивности приступов стенокардии:
- Это Бета-адреноблокаторы (Метапролол, Атенолол, Бисапролол и другие). Прием этих препаратов снижает частоту сердечных сокращений, систолическое артериальное давление, реакцию сердечно-сосудистой системы на физическую нагрузку и эмоциональный стресс. Это приводит к уменьшению потребления миокардом кислорода.
- Это Антагонисты кальция (Верапамил, Дилтиазем). Они снижают потребление кислорода миокардом. Однако, их нельзя назначать при синдроме слабости синусового узла и нарушении атриовентрикулярной проводимости.
- Это Нитраты (Нитроглицерин, Изосорбид динитрат, Изосорбид мононитрат, Кардикет, Олигард и др.). Они осуществляют расширение (дилатацию) вен, тем самым снижают преднагрузку на сердце и, как следствие, потребность миокарда в кислороде. Нитраты устраняют спазм коронарных артерий. Поскольку нитраты могут вызвать головную боль, особенно, в начале лечения нужно одновременно принимать небольшие дозы кофеина (он расширяет мозговые сосуды, улучшает отток, предупреждает инсульт; 0,01—0,05 г одновременно с нитратом).
- Это Цитопротекторы ( Предуктал). Он нормализует метаболизм миокарда, не расширяет коронарные сосуды. Препарат выбора при Х-форме стенокардии. Не назначать более 1 месяца.
Питание при ИБС
Прием одних лишь таблеток при ишемии сердца, назначенных врачом, недостаточен для получения результата лечения
Важно также для снижения холестерина и укрепления сердца правильно питаться. Прежде всего нужно максимально ограничить употребление продуктов, богатых насыщенными жирами
Это в основном пища животного происхождения — мясо, яйца, молоко, сливочное масло, колбасы.
Ишемия сердца — не повод полностью отказаться от этих продуктов, но при этом молоко нужно употреблять исключительно обезжиренное, а мясо — постное, без жира. Лучший вариант в этом случае — индейка, телятина, цыплята и мясо кролика. Весь видимый жир с мяса при приготовлении блюд нужно удалять. А при запекании в духовке для удаления лишнего жира мясо помещайте на решетку. При приготовлении яичницы и омлета на порцию используйте не более одного яйца. Для увеличения объема блюда добавляйте только белок.
Рыбу, напротив, при ишемии сердца следует выбирать самую жирную, например, скумбрию. В рыбьем жире много важных компонентов для холестеринового обмена. И еще в морской рыбе много йода, предотвращающего образование склеротических бляшек. В избытке этот компонент содержится и в морской капусте. Последняя к тому же растворяет и кровяные сгустки, являющиеся причиной возникновения тромбов.
Ненасыщенные жиры, напротив, для больных ишемией сердца необходимы. В организме они способствуют выработке т. н. «полезного» холестерина. Эти компоненты содержатся в растительном масле, любом — оливковом, подсолнечном и т. д. Уменьшают количество холестерина продукты, в которых велико содержание пищевых волокон. Это овощи, хлеб с отрубями, орехи, бобы.
Ягоды также очень полезны при ишемии сердца, т. к. в них содержится салициловая кислота, предупреждающая образование тромбов. Нужно употреблять бананы, персики, курагу и другие продукты, богатые калием. Отказаться же следует от соленых и слишком острых блюд, не пейте также много жидкости. Принимать пищу лучше небольшими порциями до пяти раз в день. Пару раз в неделю ограничьтесь вегетарианской пищей.
Ишемия головного мозга
Хронической ишемией головного мозга называют прогрессирующую дисфункцию головного мозга, которая проявляется как следствие повреждения ткани мозга в условиях длительной недостаточности церебрального кровоснабжения.
Как правило, данное состояние возникает на фоне атеросклероза и артериальной гипертензии. Часто у больного с ишемией головного мозга эти состоянии сочетаются. Однако и другие недуги сердечно-сосудистой системы могут в итоге спровоцировать ишемию головного мозга. Также определяющее значение имеет наличие у человека аномалий сосудов, венозной патологии, компрессии артериальных и венозных сосудов, церебрального амилоидоза. Однако в качестве главных причин возникновения хронической ишемии головного мозга определяют все же наличие атеросклероза и артериальной гипертензии.
В качестве клинических проявлений ишемии головного мозга возникают полиформные двигательные расстройства, также у больного значительно ухудшается память и способность качественно учиться, эмоциональный фон человека терпит нарушения. Для данного заболевания характерно прогрессирование, стадийность.
Выделяют три стадии ишемической болезни мозга. На первой стадии описанные выше симптомы сочетаются с анизорефлексией, негрубыми рефлексами орального автоматизма. У больного может немного измениться походка, снизиться координация и устойчивость. Человек может часто раздражаться, впадать в депрессивное состояние. Также возможно проявление легких когнитивных расстройств: замедленность реакций, инертность интеллекта.
На второй стадии болезни заболевания неврологическая симптоматика становится более выраженной. Однако при этом у пациента уменьшается количество жалоб ввиду снижения критики к собственному состоянию. Эмоциональные расстройства становятся более значимыми, человек не может полноценно планировать действия и держать их под контролем. На этой стадии уже могут проявиться некоторые признаки уменьшения социальной и профессиональной адаптации.
На третьей стадии заболевания отдельные неврологические синдромы проявляются особенно ярко: нарушается равновесие и ухудшается ходьба, может проявиться недержание мочи. Возможны психотические расстройства, нарушения мышления, памяти, речи. В итоге иногда расстройства перерастают в деменцию. Часто такие больные теряют работоспособность, а позже — и возможность самостоятельно себя обслуживать.
Как лечить стенокардию?
Врач назначит лекарственные препараты, возможно, проведут реваскуляризацию миокарда — восстановление кровотока по коронарным артериям, но нормальное качество жизни и редкость приступов исключительно в руках самого больного ИБС. Необходимо выполнять все рекомендации по приёму лекарственных препаратов, кроме того, что всегда и везде иметь с собой таблетки быстродействующего нитроглицерина, помнить номер вызова «скорой» и, возможно, телефонный номер своего лечащего врача.

А ещё требуется неусыпная забота о себе. Необходимо наотрез отказаться от курения, избавить себя от лишнего веса и изменить своё питание — всё это называется изменение образа жизни с неправильного на здоровый. Это занятие навсегда, на всю оставшуюся жизнь, конечно, без погружения в болезнь и фанатизм. Изменить питание несложно, ограничив животные жиры и увеличив потребление растительной клетчатки.
С избыточным весом лучше расставаться под контролем диетолога, чтобы стрессом не провоцировать приступы ишемии. Что касается употребления алкоголя, то можно в умеренном количестве. Объём разрешённых физических нагрузок необходимо оговорить с лечащим врачом, перед внеплановыми нагрузками приём нитроглицерина может избавить от приступа ишемии. Этот комплекс мер поможет избежать ишемии, а заодно является профилактикой болезней старения: сахарного диабета, артериальной гипертонии, злокачественных опухолей.
Материал подготовлен врачом-терапевтом, заведующим стационаром клиники «Медицина 24/7» Тафинцевой Екатериной Анатольевной.
Когда мы рискуем?
Факторы риска – это такие условия, которые создают угрозу развития заболевания, способствуют его возникновению и прогрессированию. Основными факторами, приводящими к развитию ишемии сердца можно считать следующие:
- Повышение уровня холестерина (гиперхолистеринемия), а также изменение соотношения различных фракций липопротеидов;
- Нарушение питания (злоупотребление жирной пищей, избыточное потребление легкоусвояемых углеводов);
- Гиподинамия, низкая физическая активность, нежелание заниматься спортом;
- Наличие вредных привычек, таких как курение, алкоголизм;
- Сопутствующие заболевания, сопровождающиеся нарушением обмена веществ (ожирение, сахарный диабет, снижение функции щитовидной железы);
- Артериальная гипертензия;
- Возрастной и половой фактор (известно, что ИБС чаще встречается у пожилых людей, а также у мужчин чаще, чем у женщин);
- Особенности психоэмоционального состояния (частые стрессы, переутомление, эмоциональное перенапряжение).
Как видно, большинство приведенных факторов достаточно банальны. Каким же образом они влияют на возникновение ишемии миокарда? Гиперхолестеринемия, нарушение питания и обмена веществ представляют собой предпосылки образования атеросклеротических изменений в артериях сердца. У пациентов, имеющих артериальную гипертензию, на фоне колебания давления происходит спазм сосудов, при котором повреждается их внутренняя оболочка, а также развивается гипертрофия (увеличение) левого желудочка сердца. Венечным артериям сложно обеспечить достаточное кровоснабжение увеличенной массы миокарда, особенно, если они сужены накопившимися бляшками.
Известно, что одно только курение способно увеличить риск смерти от сосудистых заболеваний примерно наполовину. Это объясняется развитием у курильщиков артериальной гипертензии, увеличением частоты сердечных сокращений, повышением свертывания крови, а также усилением атеросклероза в стенках сосудов.
К факторам риска относят также психоэмоциональный стресс. Некоторые особенности личности, имеющей постоянное ощущение тревоги или гнева, которые легко могут вызвать агрессию в отношении окружающих, а также частые конфликты, отсутствие взаимопонимания и поддержки в семье, неизбежно приводят к повышенному артериальному давлению, увеличенной частоте сердечных сокращений и, как следствие, возрастающей потребности миокарда в кислороде.
Всё ли зависит от нас?
Существуют так называемые немодифицируемые факторы риска, то есть те, на которые мы никак повлиять не можем. К ним относят наследственность (наличие различных форм ИБС у отца, матери и других кровных родственников), пожилой возраст и пол. У женщин различные формы ИБС наблюдаются реже и в более позднем возрасте, что объясняют своеобразным действием женских половых гормонов, эстрогенов, препятствующих развитию атеросклероза.
У новорожденных, маленьких детей и подростков практически не наблюдается признаком ишемии миокарда, в особенности, вызванных атеросклерозом. В раннем возрасте ишемические изменения в сердце могут возникнуть в результате спазма коронарных сосудов либо пороков развития. Ишемия у новорожденных и вовсе чаще касается головного мозга и связана она с нарушениями течения беременности или послеродового периода.
Вряд ли каждый из нас может похвастаться отличным здоровьем, постоянным соблюдением режима питания и регулярными занятиями спортом. Большие нагрузки на работе, стрессы, постоянная спешка, невозможность питаться сбалансированно и регулярно – частые спутники нашего ежедневного ритма жизни.
Считается, что жители мегаполисов больше склонны к развитию сердечно-сосудистых заболеваний, в том числе и ИБС, что связано с высоким стрессовым уровнем, постоянным переутомлением и недостатком физической активности. Однако хорошо бы хоть разок в неделю посещать бассейн или спортивный зал, но ведь большинство из нас найдёт массу отговорок этого не делать! У кого-то нет времени, кто-то слишком устал, да и диван с телевизором да тарелочкой домашней вкусной еды в выходной день манит с невероятной силой.
Многие не придают существенного значения образу жизни, поэтому врачам поликлиник необходимо своевременно выявлять факторы риска у пациентов из группы риска, делиться информацией о возможных последствиях переедания, ожирения, малоподвижного образа жизни, курения. Пациент должен ясно представлять исход, к которому может привести игнорирование коронарных сосудов, поэтому как говорится: предупрежден – значит вооружен!