Все, что нужно знать об экстракорпоральном оплодотворении (эко)
Содержание:
- Первый этап: забор материала у женщины
- Что такое ЭКО?
- Материальная подготовка
- Короткий
- ЭКО: опасно или нет?
- В каких случаях проводится ЭКО?
- В каких случаях делают
- Счего начать подготовку к ЭКО
- Как делают ЭКО
- Почему попытка ЭКО может оказаться неудачной, от каких факторов это зависит?
- Беременность и роды при ЭКО
- Стимуляция овуляции
- Этапы проведения процедуры
- Как делают ЭКО: подробное описание процедуры
- Как вести себя после переноса эмбрионов?
Первый этап: забор материала у женщины
Для процедуры необходимо несколько яйцеклеток, а у женщины с нормальным менструальным циклом образуется только одна, поэтому для получения нужного количества (чем больше, тем выше шанс на успешное оплодотворение) проводят стимуляцию суперовуляции. Пациентке применяют курс необходимых гормональных препаратов. Медики в своей практике используют несколько схем для достижения суперовуляции. Вид, длительность приема и количество препаратов – все назначается строго индивидуально, с учетом возраста и причин бесплодия женщины.
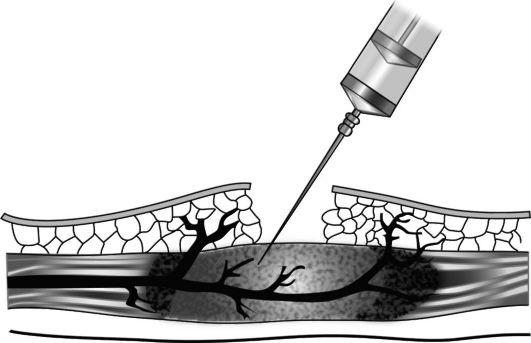
С помощью аппарата ультразвукового исследования наблюдают за развитием фолликулов в яичниках, чтобы не упустить нужный момент для получения материала. В среднем этот процесс длится от семи до двадцати дней. Пункцию фолликула (чтобы извлечь яйцеклетки, необходимые при процедуре ЭКО) проводят под общей анестезией (обезболиванием). В очень редких случаях применяют местное обезболивание, весь процесс контролируют аппаратом УЗИ.
Что такое ЭКО?
Несмотря на то, что проблема бесплодия сейчас более чем актуальна (15% семейных пар в России сталкиваются с этим диагнозом), мало кто знает об ЭКО.
Помимо оперативного и консервативного лечения с целью преодоления проблемы бесплодия сегодня во всем мире и в России используются так называемые вспомогательные репродуктивные технологии, в частности, ЭКО (экстракорпоральное оплодотворение).
Суть метода состоит в том, что собственно процесс оплодотворения происходит вне тела матери (extra corpus). Яйцеклетки женщины и сперматозоиды мужчины «встречаются» в лаборатории врача-эмбриолога – в чашке Петри (специальной емкости с питательной средой и при определенной температуре).
Материальная подготовка
Следует также затронуть материальный аспект подготовки. Процедура ЭКО стоит недешево. В последние несколько лет она проводится за счет средств ОМС. Но даже в этом случае могут потребоваться дополнительные процедуры, которые вам предстоит оплатить из собственных финансовых сбережений.
Многие супружеские пары делают ЭКО за свой счет. Стоит эта процедура недешево. На лечение уходят тысячи долларов. Это следует учитывать, вступая в протокол. Будет не очень приятно, если в процессе лечения закончатся деньги. Хотя в и этом случае вы, скорее всего, пройдете лечение до конца. Потому что многие клиники в сотрудничестве с банками предоставляют возможность проведения ЭКО в кредит.
Короткий
При коротком протоколе регулирующая фаза отсутствует в принципе. Сразу начинается фаза стимулирующая. Начало – на 3-5 день менструального цикла. В первый день стимуляции будут делать фолликулостимулирующие гормоны (ФСГ). Длится она до 17 суток, пункция фолликулов после предварительного введения ХГЧ проходит примерно на 20 день цикла.
Плюс такой схемы – в отсутствии больших доз гормонов, что более благоприятно для женского организма. Значительно снижается вероятность гиперстимуляции яичников и других малоприятных проявлений воздействия гормонов, перечисленных выше. Минус заключается в том, что получить в коротком протоколе удается гораздо меньшее количество яйцеклеток, а их качество может оставлять лучшего.
Короткие протоколы рекомендуют женщинам с достаточным или богатым овариальным резервом. Он подходит «возрастным» женщинам, а также всем, у кого функции яичников при существующей проблеме бесплодия сохранены в полном объеме. Нередко короткий протокол, проведенный после неудачного длинного, повышает вероятность наступления беременности.
Японский протокол (схема Терамото) сводит гормональное воздействие к минимуму, ограничиваясь лишь введением препаратов для дозревания яйцеклетки. После получения эмбрионов их обычно замораживают, чтобы в дальнейшем провести криопротокол (подсадку размороженных эмбрионов).
ЭКО: опасно или нет?
ЭКО можно проводить такое количество раз, сколько это необходимо. Разумеется, многое зависит и от финансовой стороны вопроса, но если у женщины нет противопоказаний, то процедура для ее организма будет малотравматичной и безвредной.
В данном случае речь идет о процедуре ЭКО, осуществляемой без предварительного проведения гормонотерапии (гиперстимуляция). Если предварительно использовалось лечение гормональными препаратами, то это может быть чревато развитием негативных последствий.
После гормонотерапии результат успешного оплодотворения зависит от профессионализма врачей и от выбранной схемы терапии. Процедура полностью безопасна и для будущих детей, зачатых соответствующим образом. В большинстве случаев «дети из пробирки» ничем не отличаются от малышей, зачатых естественным путем.
В каких случаях проводится ЭКО?
Экстракорпоральное оплодотворение назначается при диагностировании у одного или обоих родителей бесплодия. Под этим термином подразумевается неспособность семейной пары зачать естественным образом в течении 12 месяцев при ведении активной половой жизни без использования средств контрацепции. Заболевания, провоцирующие бесплодие, можно разделить на несколько категорий:
- Анатомические аномалии — врожденные или приобретенные (вследствие травм, воспалительных заболеваний, хирургического вмешательства) нарушения строения половых органов, такие как непроходимость или отсутствие маточных труб у женщин и семенных канальцев у мужчин, рубцы и спайки в матке;
- Эндокринные (гормональные) патологии — нарушения выработки гормонов, развивающиеся из-за заболеваний яичников у женщин или семенных желез у мужчин, щитовидной железы, надпочечников, а также других органов, не выполняющих секреторную функцию (печени, почек, ЖКТ и т. д.);
- Психические нарушения – сильные эмоциональные переживания, депрессия, шизофрения и другие психопатологии могут вызвать нарушения гормонального фона, провоцировать отторжение эмбрионов;
- Эндометриоз – аномальное разрастание эндометрия (слоя, выстилающего поверхность матки) и связанные с ним спаечные процессы;
- Иммунные аномалии – патологии, вызываемые реакцией женского организма на мужскую сперму, аутоиммунные заболевания мужчины, при котором собственная защитная система стерилизует сперму и т. д.;
- Сексуальные расстройства – патологии, затрудняющие или делающие невозможным естественный половой акт или зачатие, такие как эректильная дисфункция у мужчин, отсутствие или недостаточное качество спермы у мужчин, вагинизм, фригидность у женщин;
- Инфекционные заболевания – вирусы, грибки, бактерии, кишечные паразиты способны нарушить работу половых органов, вызвать общие заболевания (воспалительные, эндокринные и т. д.), затрудняющие зачатие или наступление беременности, спровоцировать слишком резкий иммунный ответ женского организма;
- Генетические нарушения – некоторые хромосомные патологии сопровождаются невозможностью зачать или выносить здорового ребенка, например синдромы Мартина-Белла, Калмана, Нунан, мускрвисцидоз и т. д.;
- Обменные нарушения – такие заболевания, как сахарный диабет, анемия, ожирение и т. д. тесно связаны с гормональными сбоями и потому являются дополнительным фактором, мешающим наступлению беременности.
Помимо этого, в медицинской практике имеются случаи психологического бесплодия. Оно развивается вследствие осознанного или неосознанного нежелания женщины беременеть, вызываемого страхом перед потерей привлекательности, болью, сопровождающей процесс вынашивания и родов и т. д. Психологическая реакция в этом случае способна вызвать физиологические последствия, мешающие зачатию – например, изменение гормонального фона, сбой в обмене веществ и т. д.
На практике бесплодие может быть спровоцировано как одной причиной, так и комплексом указанных факторов. Неспособность к нормальному зачатию выявляется как одного из родителей, так и у обоих сразу. Поэтому для определения точной причины бесплодия каждый из них проходит диагностику.
Еще одной причиной для проведения экстракорпорального оплодотворения, является отсутствие женщины постоянного полового партнера или супруга. Это может обуславливается психологическими, ценностными установки будущей матери, ее социальным положением и другими факторами. При этом физиологически она может быть абсолютно здорова физиологически. Другой, менее распространенной в нашей стране, ситуацией является желание однополой пары завести ребенка. В этом случае генетический материал для получения эмбрионов может быть взят от обоих родителей.
В каких случаях делают
Существует ряд патологических состояний, которые снижают репродуктивную функцию женщины и/или мужчины, в результате чего естественное зачатие становится невозможным, так что требуется искусственное.
Узнайте о условиях предоставления ЭКО по ОМС в 2018 году.
Прямыми показаниями для проведения ЭКО у женщин являются:
- Трубно-перитонеальное бесплодие. Является причиной бесплодия в 1/2 случаев и самым частым показанием к проведению ЭКО. Включает различные нарушения функционирования/строения маточных труб (спаечные процессы, непроходимость, нарушение сократимости стенок, удаление).
- Бесплодие неясного генеза (особенно при неэффективности других проведённых методов лечения).
- Ановуляция и недостаточность лютеиновой фазы. Данный фактор также именуется эндокринным бесплодием.
- Эндометриоз (особенно при тяжёлой форме болезни и при неэффективности хирургического лечения).
- Синдром поликистозных яичников (ЭКО применяется при неэффективности всех методов лечения).
- Иммунологическое бесплодие (выработка антител на мужскую сперму).
- Возраст пациентки. Женщины позднего детородного возраста нередко хотят ощутить радость материнства, но из-за возрастных изменений наступают проблемы с овуляцией и созреванием яйцеклеток. В данном случае можно получить ооциты при помощи гормонотерапии, а затем провести ЭКО.
Важно! Начиная с 37–39 лет происходит стремительная гибель половых клеток женщины (уменьшается овариальный резерв), поэтому получение их даже для ЭКО может быть проблематично. Из-за этого сейчас часто применяется программа отсроченного материнства, когда яйцеклетки молодой женщины замораживаются и используются при ЭКО спустя много лет
В таком случае ЭКО может проводиться по следующим показаниям:
- Патологии спермы. Включает чрезмерно малое или большое количество спермы, неподвижность или низкую скорость сперматозоидов, преобладание нежизнеспособных клеток над здоровыми, низкую концентрацию половых клеток в эякуляте и прочие патологические изменения.
- Варикоцеле. Недуг является причиной мужского бесплодия в 40% случаев. При отсутствии эффекта от консервативного и хирургического лечения, показано экстракорпоральное оплодотворение.
С её помощью можно обследовать все пары хромосом и исключить наличие опасных хромосомных аномалий и заболеваний (синдромы Дауна, Тернера и пр., наследственные болезни крови, ЦНС, мышечную дистрофию и другие опасные недуги).

Счего начать подготовку к ЭКО
Экстракорпоральное оплодотворениестановится спасением, последней надеждой для бесплодных пар, желающих завестисобственного ребенка. ЭКО стоит достаточно больших денег, однако конечныйрезультат – жизнь ребенка и полноценная семья – того определенно стоит. Порой,из-за особенности процедуры, на свет появляется сразу несколько детей. Дело втом, что для повышения шансов на успешный исход в матку переносят сразунесколько эмбрионов, и порой удачно имплантируются сразу несколько из них.Многоплодная беременность дается тяжелее, а лишние эмбрионы при этом удалитьневозможно, потому как можно провоцировать выкидыш или нарушить жизнедеятельность оставшегося зародыша.
Подготовка к ЭКО представляетсобой совокупность нескольких обязательных элементов. Для начала необходимо:
1. Бросить курить, если за вамибыл такой грешок (все равно давно собирались, а тут появился прекрасный исерьезный повод).
2. Отказаться от алкоголя.
3. Сбалансировать рацион.Проконсультируйтесь с врачом, на крайний случай – об основных принципах всегдаможно прочитать в интернете.
Следующий шаг – моральнаяподготовка. Не стоит им пренебрегать. Поговорите с родственниками,проконсультируйтесь с различными врачами, заручитесь поддержкой партнера. Илишь после осознания того, что решение принято окончательно и бесповоротно,отправляйтесь в медицинский центр. И не забудьте перед этим тщательно проверитьинформацию о самом медицинском центре. В клиники, не имеющие хорошихрекомендаций, лучше не обращаться.
Что такое программа подготовки кЭКО?
Итак, документы составлены, платавнесена, и для супругов наступает момент, когда доктор назначает специальнуюпрограмму, которую им предстоит пройти.
Программа подготовки к процедуреэкстракорпорального оплодотворения сводится к одной-единственной задаче:рождению здорового ребенка. В программу входит большое количество самых разныханализов и исследований, частые визиты к разным врачам, стимуляция яичников,созревание яйцеклеток и перенос уже подросшего эмбриона в полость маткиженщины.
Вероятность беременности с первойпопытки не дает однозначных показателей, однако в среднем статистика говорит отом, что примерно треть попыток экстракорпорального оплодотворениязаканчивается беременностью, что в целом сходится с показателями приестественном зачатии. Вероятность успеха зависит от образа жизни супругов, ихздоровья, возраста и других показателей.
Если первая попытка не увенчаласьуспехом, не стоит отчаиваться, ведь есть возможность предпринять черезнекоторое время еще одну попытку.
Этапы подготовки к процедуре ЭКОв рамках программы
Программа подготовки к процедуреи само ЭКО включает в себя следующие шаги:
1. Прежде всего, после обследованияврач определяет схему лечения партнеров и план действий.
2. Затем происходит устранениевсех имеющихся заболеваний у обоих партнеров, насколько это вообще возможно.
3. Женщине назначаетсягормональная терапия.
4. В подходящий момент происходитпункция яйцеклеток, а мужчина в это время сдает сперму.
5. Происходит непосредственнооплодотворение в лабораторных условиях.
6. Специалисты наблюдают заразвитием эмбрионов.
7. Самый жизнеспособный издоровый эмбрион переносится в матку будущей матери.
8. Женщина начинает приниматьгормональные препараты, направленные на поддержание беременности.
9. Делается тест на определениегормонов ХГЧ.
10. Проводится УЗИ, чтобы узнатьнаверняка, наступила ли беременность.
11. Врачи осуществляют постоянныйконтроль над состоянием будущей матери. Женщина сдает все необходимые анализы.
12. Прием родов.
Как делают ЭКО
Вопрос этот неоднозначный – методика проведения вариативна и зависит от показаний, состояния здоровья в общем и репродуктивной системы в частности. Если опустить подробности, то ЭКО делается в 6 этапов. Сначала процедуре предшествует долгий подготовительный, порой изнуряющий этап, длящийся в среднем от 3 до 6 месяцев. В этот период происходит глобальная подготовка организмов женщины и мужчины (если есть патологические изменения в спермограмме или присутствует мужской фактор бесплодия). Чаще всего обследуют и готовят пару. Как будет происходить ЭКО в вашем случае, подробно ответит лечащий врач. Но врача и клинику нужно предварительно выбрать.

В начале необходимы обследования:
- определение гормонального фона, с дальнейшей коррекцией;
- выявление инфекционных заболеваний;
- обнаружение соматических болезней (консультации узких специалистов).
По результатам обследования назначается индивидуальная медикаментозная схема подготовки, именуемая протоколом.
Становясь на путь, ведущий к искусственному оплодотворению, будьте готовы к постоянному лабораторному и ультразвуковому контролю. Придется часто сдавать кровь на анализы и регулярно проходить УЗИ, причем на всех этапах ЭКО и после него.
Почему попытка ЭКО может оказаться неудачной, от каких факторов это зависит?

Процедура ЭКО не дает 100% гарантию успеха. При первой попытке в среднем успешными становятся только 30% подсадок. Факторы, которые существенно снижают шансы благоприятного исхода:
- Возраст будущей мамы. Наиболее результативна процедура у женщин в возрасте до 35 лет. Чем старше пациентка, тем ниже вероятность наступления беременности.
- Состояние здоровья будущей матери. Если у женщины есть хронические патологии, во время беременности они могут обостриться. В случае успешной имплантации возможен выкидыш.
- Психологический настрой родителей. Будущей маме необходимо избегать стрессов и сохранять позитивное настроение.
- Длительность периода между диагностированием бесплодия и проведением ЭКО. Больше шансов на успех у пары, которая решилась на искусственное оплодотворение в скором времени после постановки диагноза.
- Причина бесплодия. При мужском факторе бесплодия шансы на успех выше, чем при эндометриозе.
- Качество материала. Для зрелых родителей предпочтительнее использование яйцеклетки молодого донора.
- Наличие успешных беременностей. ЭКО чаще завершается родами у тех пар, которые имеют положительный опыт искусственного или естественного оплодотворения.
Беременность и роды при ЭКО

Беременность после ЭКО имеет свои особенности, о которых должна знать каждая женщина, решившаяся на этот непростой шаг.
Особенности беременности после ЭКО
К особенностям течения беременности после ЭКО относят следующее:
- Нередко беременность спонтанно прерывается на раннем сроке. Примерно четвертая часть всех беременностей (иногда даже больше), наступивших после экстракорпорального оплодотворения, заканчивается именно таким образом.
- Во время вынашивания ребенка повышается риск развития инфекционно-воспалительных процессов.
- Если приживутся все эмбрионы после ЭКО, то беременность будет многоплодной (двойнями, тройнями). При вынашивании нескольких малышей организм матери испытывает колоссальные нагрузки. Из-за этого часто обостряются хронические болезни, присоединяются гестозы, возникает плацентарная недостаточность и наслаиваются прочие патологические процессы и обменные нарушения.
- При наличии у матери слабости шейки матки (истмико-цервикальная недостаточность) повышается риск рождения маловесных и недоношенных детей после ЭКО.
- В том случае, если в оплодотворении при ЭКО взаимодействовали «неполноценные» половые клетки, то выше риск, что дети могут родиться с врожденными пороками развития или хромосомными аномалиями.
Особенности родов после ЭКО?

Какое родоразрешение является лучшим после ЭКО? Этим вопросом задаются практически все родители, воспользовавшиеся услугами репродуктивных технологий. Однозначный ответ дать невозможно, ведь способ родоразрешения врач после ЭКО выбирает исходя из индивидуальных особенностей пациентки, ее возраста, длительности бесплодия, а также от того, как протекала вся беременность в целом.
Однако большинство детей после ЭКО появляются на свет благодаря операции кесарева сечения. Это обусловлено тем, что часто беременность при ЭКО является многоплодной, женщины имеют различные заболевания и сопутствующие патологии. Кроме того, нередко беременность протекает с различными осложнениями.
Имеет значение также факт наличия детей в семье и их способ появления на свет.
По своей сути после ЭКО процесс вагинальных родов или техника операции кесарева сечения не отличаются от таковых при естественном зачатии.
Состояние здоровья родившихся после зачатия путем ЭКО детей
Состояние здоровья родившихся после ЭКО детей зависит от многих факторов. Что же больше всего влияет на то, здоровыми ли будут дети?
- Доношенный ли ребенок появился на свет?
- От одноплодной или многоплодной беременности он родился?
- С каким весом родился ребенок? Нет ли задержки внутриутробного развития?
- Имеет ли малыш врожденные пороки развития и хромосомные аномалии?
- Как протекала беременность? Не страдал ли малыш от гипоксии? Не было ли обострения воспалительных процессов или наслоения инфекции? Какие принимала мама лекарства, и насколько сильно они влияют на плод?
- Легко ли проходили роды? Была ли технически сложной операция кесарева сечения? Требовались ли крохе реанимационные мероприятия сразу после появления на свет?
В зависимости от того, как чувствует себя ребенок и мама, определяется то, будет ли их пребывание в родильном доме совместным. При хорошем самочувствии мамы и не вызывающем опасений здоровье крохи им рекомендовано находится после родов в совместной палате и поскорее наладить процесс грудного вскармливания.
В том случае, когда состояние малыша требует дальнейшего наблюдения, рассматривается вопрос перевода его в отделение патологии новорожденных, чтобы вовремя сориентироваться в диагностике его проблем и подобрать лечение.
Стимуляция овуляции
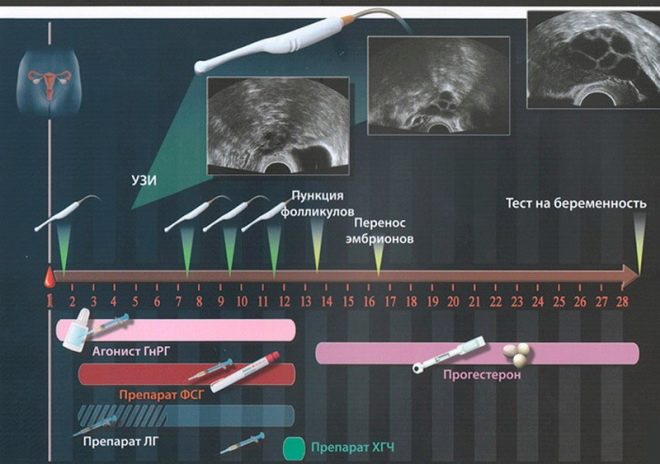
Итак, если по результатам обследования в клинике становится понятно, что процедура ЭКО необходима и это единственный путь к желанной беременности. Первый этап ЭКО – стимуляция овуляции. Цель стимуляции – с помощью инъекций специального лекарственного препарата созревает не 1, а несколько фолликулов с яйцеклетками (оптимально — 5—15). Стимуляция овуляции в среднем продолжается 10-14 дней. Инъекции с помощью ручки-инжектора женщина может делать самостоятельно дома или на работе, обязательно отмечая время и дозу вводимого препарата. В этот период лечения доктор в клинике проводит регулярные ультразвуковые исследования яичников для оценки их реакции на стимуляцию. Измеряются размеры фолликулов, их количество, и при необходимости возможна корректировка доз вводимых препаратов.
Когда фолликулы достигают нужного размера, женщина вводит хорионический гонадотропина человека (ХГЧ) для окончательного созревания яйцеклеток.
Этапы проведения процедуры
ЭКО (экстракорпоральное оплодотворение) состоит из нескольких этапов. На каждом женщине и мужчине необходимо посещать клинику, выполнять рекомендации специалистов
Важной является подготовительная стадия, обследование. От нее зависит успешность последующих процедур
Обследование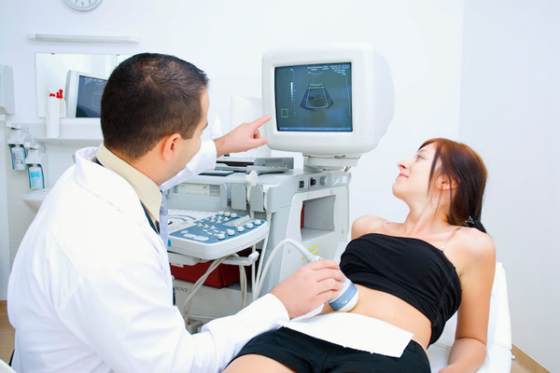
Подготовка на этапе обследования заключается в постановке бесплодия, определения функционирования яичников, активности сперматозоидов. Женщине необходимо пройти:
- осмотр гинеколога, общую диагностику;
- УЗИ органов малого таза;
- анализы на ВИЧ, биохимию, резус-фактор, группу крови;
- гистероскопию или гистеросальпингографию;
- взятие мазка, исследование цервикального канала;
- цитологические исследования;
- осмотр и терапевта.
Мужчине нужно сдать анализы на инфекции, передающиеся половым путем, спермограмму, развернутый анализ крови, определить гормональный профиль. Устанавливается также резус-фактор, группа крови.
Стимуляция овуляции
Овуляция происходит в результате гормональной стимуляции. Для ее проведения требуется определенный список медикаментов. Они стимулируют рост и развитие фолликулов. Стимуляция овуляции может проходить вне стационара, постоянного посещения клиники. Женщина самостоятельно проводит инъекции в домашних условиях. На данный этап уходит около 14 дней.
Пункция яичников и оплодотворение
Проведение пункции яичников проходит под местной анестезией через 34-36 часов после введения ХГЧ. Он необходим для стимуляции роста эндометрия, улучшения кровотока в матке. После пункции происходит слияние сперматозоида и яйцеклетки в пробирке со специальной жидкостью для развития эмбрионов
Процесс происходит под пристальным вниманием эмбриологов
ЭКО включает зачатие, проведение оплодотворения на 3-4 день после соединения мужской спермы и женских яйцеклеток. Начинается этап предимплантационной подготовки.
Культивирование эмбрионов
Происходит перед переносом эмбрионов в матку. Современные технологии помогают оценить генетические предрасположенности каждого эмбриона, пол будущего ребенка. Посредством предимплантационной диагностики для подсадки выбирается лучший эмбрион.
Подсадка эмбрионов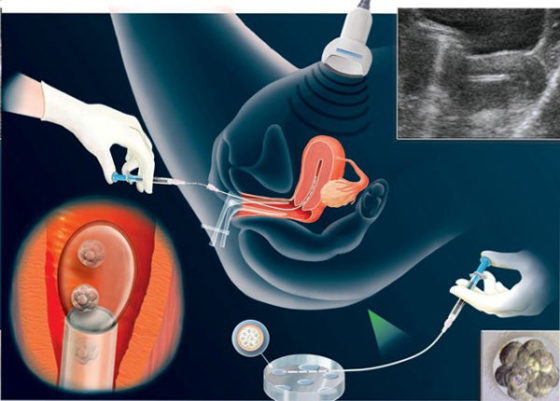
Чтобы возникла беременность, медики подсаживают эмбриона в полость матки или переносят в маточные трубы (при показаниях). Происходит процедура при естественном цикле женщины. Как правило, прикрепление эмбриона происходит на 12-14 день цикла. За состоянием организма женщины следят посредством УЗИ. Выбирается наиболее благоприятный момент для проведения подсадки. Выполняется она безболезненно, не требует анестезии.
Беременность
На этапе развития беременности женщине следует принимать медикаменты, помогающие после оплодотворения сохранить плод. Терапия позволяет:
- сохранить жизнеспособность зародыша;
- увеличить эндометрий для лучшего прикрепления;
- снизить риск возникновения гипертонуса матки.
Женщине после наступления беременности следует вести контроль за уровнем гормонов крови. При многоплодной беременности семейная пара решает об удалении или оставлении остальных эмбрионов.
Роды
Родовая деятельность после ЭКО не отличается от обычной
Единственное, на что обращают внимание врачи – хронические патологии, в результате которых наступило бесплодие. Они могут стать показанием к кесареву сечению, либо не оказывать влияние на процесс родов
Как делают ЭКО: подробное описание процедуры
Экстракорпоральное оплодотворение будет успешным только если соблюдены правила проведения и последовательность этапов. Перед началом протокола репродуктолог обсуждает его пошагово с пациенткой
Важно, чтобы во время подготовки оба партнера прошли обследование и четко выполняли рекомендации врачей. Этапы ЭКО включают в себя:
- диагностику;
- стимуляцию суперовуляции;
- сбор яйцеклеток;
- оплодотворение;
- перенос эмбрионов.
При индивидуальных показаниях процедура ЭКО может включать такие этапы, как заморозка клеток, отбор качественных сперматозоидов для ИКСИ, подбор донорского материала, введение в искусственный климакс, предимплантационная диагностика.
Обследование
Перед ЭКО также назначаются консультации узких специалистов и обследование работы сердца, сосудов, нервной системы. Любые отклонения от норм могут повлиять на поэтапную процедуру ЭКО и снизить шансы.
Стимуляция овуляции
Большинству пациенток перед стимуляцией необходима гормональная подготовка. Она предполагает «отключение» яичников, что делает половые железы подконтрольными специалистам.
Если у пациентки есть индивидуальные показания (снижение АМГ, истощение яичников, возраст более 40 лет), то стимуляция суперовуляции производится в короткий промежуток времени без предварительного «отключения» яичников.
В процессе гормональной подготовки применяются препараты, позволяющие получить до 20 яйцеклеток, готовых к оплодотворению. В естественном цикле формируется только одна (реже две). Если пациентка имеет противопоказания для стимуляции, то проводится протокол в естественном цикле, а этап стимуляции пропускается.
Пункция
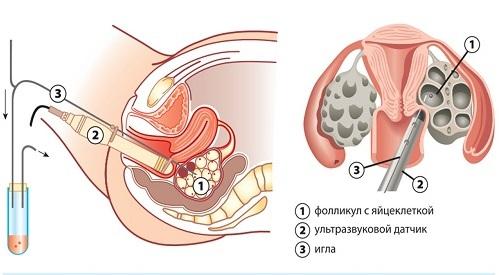
аспирация фолликулов
Забор яйцеклеток считается малоинвазивной процедурой, поэтому пациентка может отправиться домой уже в день операции. Если экстракорпоральное оплодотворение проводится с донорской яйцеклеткой или выполняется криопротокол, то этап пункции (как и стимуляции) опускается.
Оплодотворение и рост в пробирке
Сбор спермы осуществляется в день пункции. Если это невозможно, то семенная жидкость сдается заранее и замораживается. Оплодотворение проводится в среднем через 4-6 часов после операции. При хороших показателях спермы слияние половых клеток осуществляется в пробирке.
Для этого создаются условия, напоминающие среду фаллопиевых труб: температура, влажность, присутствие углекислого газа. Оплодотворение яйцеклетки сперматозоидом занимает несколько часов. После этого полученные клетки в течение 3-5 суток культивируются в условиях пробирки, где за ними наблюдают эмбриологи.

Эмбрионы хорошего качества в процессе культивирования делятся быстро. На вторые сутки в них уже находится 2-4 клетки, а к третьему дню – до 10. На следующем этапе переноса осуществляется подсадка качественных эмбрионов, превосходящих по показателям остальные.
Подсадка
Эмбрион переносится в полость матки через несколько суток после пункции. Чаще подсаживаются 5-дневные клетки (пятидневки), реже 3-дневные (трехдневки). Манипуляция осуществляется в специальном кабинете. Через шейку матки вводится катетер, по которому поставляются эмбрионы с питательной средой. Зачастую пациентки испытывают дискомфорт и боль в нижней части живота. Несмотря на неприятные ощущения, наркоз при переносе не применяется. После процедуры рекомендуется находиться в горизонтальном положении несколько часов. Позже пациентка отправляется домой.
Статистика ЭКО показывает, что после переноса нескольких эмбрионов шансы на зачатие выше, чем после подсадки одного. Поэтому с согласия пациентки используются сразу несколько клеток (не более 4). Оставшиеся зародыши при желании пары замораживаются и могут быть использованы при последующих процедурах ЭКО.
Контроль беременности

Важно после подсадки соблюдать рекомендации врача и строго принимать все назначенные препараты. Большинство из них направлены на поддержание беременности
Как вести себя после переноса эмбрионов?
Сама процедура пересадки длится несколько минут и проходит без анестезии (в некоторых случаях – с местным обезболиванием). После переноса рекомендуется полежать на гинекологическом кресле 15-20 минут, затем перейти в палату и отдохнуть в течение часа на кровати в удобной позе. Не стоит опасаться, что эмбрион может «выпасть» при передвижении – он находится в специальной среде, которая препятствует его отделению от матки.
Хотя трансфер зародыша проходит безболезненно и быстро, после него у женщины могут проявиться следующие симптомы недомогания:
- слабое головокружение, тошнота и слабость;
- перемены вкусового и обонятельного восприятия;
- учащенное мочеиспускание, не сопровождающееся дискомфортом и болью;
- субфебрильная температура;
- дискомфортные ощущения в молочных железах;
- слабые мажущие выделения, возникающие при внедрении ворсинок трофобласта в эндометрий матки.
Эти симптомы могут быть вызваны как постепенной имплантацией эмбриона в матку, так и предшествующей переносу гормональной стимуляцией яичников, поддерживающей терапией или психологическим состоянием будущей матери, переживающей по поводу результатов процедуры. Как правило, они свидетельствуют об успешном наступлении беременности, однако их отсутствие не обязательно означает, что процедура прошла неудачно. Точный результат дает только анализ крови и мочи на уровень ХГЧ и ультразвуковое обследование матки.
Сделайте первый шаг запишитесь на прием к врачу!
Записаться на прием к врачу