Вторичная катаракта. лечение и цены
Содержание:
- Осложнения
- Патогенез вторичной катаракты
- Микрохирургия: как меняют хрусталик?
- Операция
- Госпитализация, протезирование хрусталика
- Виды операции
- Факторы риска развития катаракты
- Глазная клиника доктора Беликовой
- Подготовка к операции
- Причины и симптомы развития катаракты
- Профилактика
- Определение болезни. Причины заболевания
- Обзор
- Цена операции
Осложнения
Хотя операции по лечению катаракты обычно проходят очень успешно, у некоторых людей могут возникнуть осложнения, для которых потребуется дополнительное лечение. После операции вам может потребоваться носить очки.
Размытое зрение
Наиболее распространенный риск при операции по лечению катаракты — появление заболевания, которое называется помутнение задней капсулы (ПЗК) хрусталика (вторичная катаракта). При этом часть капсулы хрусталика («кармана», в котором находится хрусталик) утолщается и вызывает размытость зрения. Это не повторное заболевание катарактой. Размытость зрения вызывается ростом клеток на задней части искусственного хрусталика.
Раньше ПЗК встречалось очень часто, но в наши дни риск значительно уменьшился благодаря изменениям в конструкции современных искусственных хрусталиков. ПЗК обычно развивается в период от 6 месяцев до 5 лет после операции.
Если это произойдет, вам может потребоваться повторная операция. Коррекция зрения будет проводиться с помощью лазерной хирургии глаза (когда используются лучи энергии, чтобы сделать разрез в глазу). В ходе лазерной коррекции будет удален мутный участок капсулы хрусталика, а остальная ее часть будет держать искусственный хрусталик.
Процедура занимает примерно 15 минут и ваше зрение должно улучшиться сразу же или в течение нескольких дней. При этой операции не делаются разрезы и не накладываются швы, поэтому скорее всего, после операции вы сразу можете заниматься своими делами. После этой операции вы можете видеть «мушки» (плавающие помутнения).
Прочие осложнения
Прочие осложнения операции по удалению катаракты встречаются гораздо реже и включают в себя:
- глазную инфекцию;
- глазное кровоизлияние (кровотечение);
- воспаление (опухание и покраснение) глаза;
- разрыв капсулы хрусталика;
- попадание фрагмента катаракты в заднюю часть глаза;
- повреждение других частей глаза, например, роговицы (передней прозрачной оболочки глаза).
В большинстве случаев риск осложнений при операции по лечению катаракты составляет менее 1%. Наиболее распространенное осложнение — разрыв капсулы хрусталика, который может случаться чаще.
Чаще всего возможно успешное лечение любых осложнений операций по лечению катаракты. Иногда ваше зрение может стать хуже, чем оно было до операции или вашему глазу будет нанесен непоправимый ущерб, который приводит к потере зрения. Однако такие случаи очень редки.
Кистозный макулярный отек
Кистозный макулярный отек — это вероятное осложнение, которое может привести к потере зрения. При этом отеке скапливается жидкость между слоями сетчатки (где расположены нейроны, выстилающие глазное дно и улавливающие свет). Есть два различных типа кистозного макулярного отека:
- ишемический кистозный макулярный отек;
- клинический кистозный макулярный отек.
Ишемический кистозный макулярный отек встречается очень часто, но на зрение не влияет. Клинический кистозный макулярный отек может приводить к потере зрения и считается, что он вызывает 0,1-12% всех случаев потери зрения. Кистозный макулярный отек иногда лечится нестероидными противовоспалительными препаратами. Впрочем, исследования в этой области все еще ведутся.
Использование очков
Естественный хрусталик в вашем глазу может менять форму. Благодаря этому ваши глаза могут фокусироваться на ближних и дальних объектах. Однофокусные (монофокальные) и мультифокальные пластиковые хрусталики этого делать не могут. Поэтому после операции по лечению катаракты вам могут потребоваться очки для чтения или для дали.
Согласно некоторым исследованиям, 95% людей с монофокальными и 68% людей с мультифокальными хрусталиками носят очки после операции по лечению катаракты. Другой тип искусственного хрусталика, который называется аккомодирующий, позволяет глазу фокусироваться как на ближних, так и на дальних объектах.
Патогенез вторичной катаракты
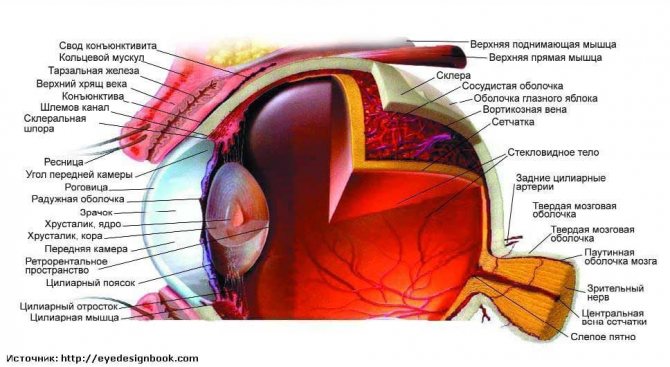
Чтобы понять, как формируется и развивается вторичная катаракта, нужно разобраться в строении глаза, а точнее хрусталика.
Хрусталик — это прозрачная, двояковыпуклая биологическая линза, одним из основных компонентов которой является белок. То есть это белковая структура. В отличие от других структур глаза в нём очень мало воды (около 50-60 %). С возрастом количество воды уменьшается, клетки хрусталика мутнеют и уплотняются. В норме биологическая линза взрослого человека желтоватого цвета, а когда возникает катаракта, она приобретает более интенсивный жёлтый или красный оттенок. Хрусталик в глазу находится в специальной капсульной сумке (капсульном мешке, капсуле). Часть капсулы, которая покрывает хрусталик спереди, называется «передней капсулой», капсульная сумка, покрывающая линзу сзади — это «задняя капсула».
Изнутри передняя капсула хрусталика покрыта клетками эпителия, а задняя часть капсульного мешка не имеет таких клеток, поэтому она тоньше почти в два раза. Эпителий передней капсулы на протяжении всей жизни активно размножается и участвует в обменных процессах хрусталика, избирательно пропуская к нему питательные вещества через переднюю капсулу.
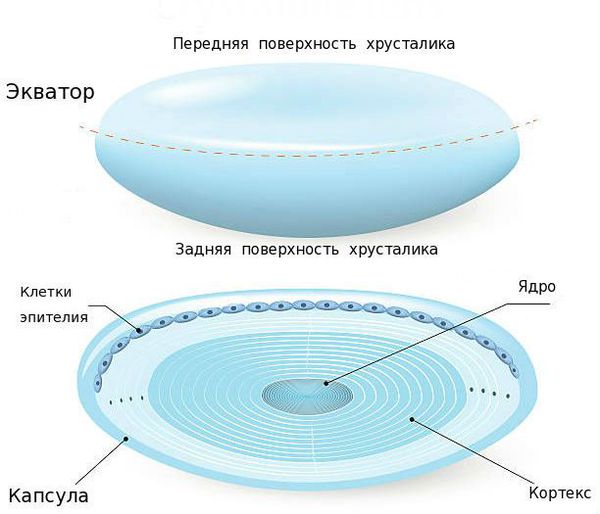
Когда родной хрусталик мутнеет и образуется катаракта, возникает вопрос о хирургическом лечении.
Существует несколько видов операций по удалению катаракты. На сегодняшний день самый эффективный и быстрый способ лечения помутнения — факоэмульсификация с заменой помутневшего хрусталика на интраокулярную линзу. Техника операции достаточно простая и не требует длительной реабилитации. Вначале хирург делает микроразрезы на роговице 1 мм и 2-3 мм. Далее формируется круглое отверстие в передней капсуле и с помощью ультразвука мутный хрусталик удаляется через это отверстие. Задняя капсула хрусталика остается целой. После того, как хрусталиковые массы удалены, в капсульный мешок через это же отверстие имплантируют искусственный хрусталик (ИОЛ).

По своему строению интраокулярная линза намного тоньше биологической, поэтому в капсульной сумке первое время она находится в свободном положении. В срок от одной недели до месяца капсульный мешок плотно обволакивает искусственный хрусталик.
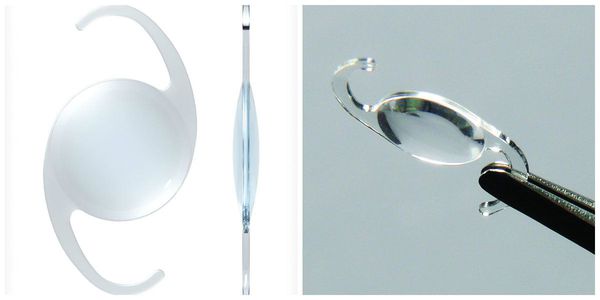
Иногда на передней капсуле хрусталика могут оставаться единичные эпителиальные клетки. В зависимости от обменных процессов и индивидуальных особенностей организма эти клетки могут разрастаться и переходить на заднюю капсулу хрусталика. Когда на ней скапливается большое количество этих клеток, капсула мутнеет и острота зрения постепенно снижается. Такое помутнение задней капсулы и называется вторичной катарактой. То есть патология представляет собой результат разрастания эпителиальных клеток на задней капсуле хрусталика.
Микрохирургия: как меняют хрусталик?
Пациентам, у которых диагностировали такое заболевание как астигматизм, предлагается лазерная коррекция.
Однако если степень астигматизма высокая или обнаружены противопоказания для такого лечения, прибегают к микрохирургическим операциям. Замена хрусталика при астигматизме относится именно к таким методам и отличается значительной безопасностью и эффективностью.
При этом недуге применяют линзы торической формы, которые должны быть сориентированы четко по осям астигматизма.
Результативность данного метода характеризует такой показатель: интраокулярный имплантат исправляет зрение до минус шести диоптрий.
Если у больного дополнительно диагностирована катаракта, операция позволяет удалить и ее. Установка мультифокальных ИОЛ позволяет отказаться от очков для ближнего пользования.
Существуют факичные имплантаты, которые устанавливают перед хрусталиком. Они менее распространены, поскольку не гарантируют в будущем возникновения катарактальных помутнений. При оперативной коррекции возрастных изменений, эти линзы врачам приходится извлекать.
Операция
Операция проводится амбулаторно, под местным обезболиванием с применением капель, либо внутривенным наркозом (по желанию пациента). Продолжается около 15 минут.
В глазу делается крошечный (2-2,5 мм) прокол, через который в глаз вводят специальный инструмент, позволяющий с помощью ультразвука или лазера превратить помутневший хрусталик в эмульсию и вывести из глаза. В зависимости от применяемого метода эмульгирования хрусталика различают ультразвуковое или лазерное удаление катаракты. На место удалённого хрусталика имплантируется интраокулярная линза (искусственный хрусталик).
Интраокулярная линза не только выполняет все функции утраченного хрусталика, но в ряде случаев обладает некоторыми дополнительными улучшающими зрение функциями.
Записаться на приём
Виды интраокулярных линз
Адаптированная линза – обеспечивает повышенную чёткость изображения даже в условиях пониженной освещённости, защищает сетчатку глаза от воздействия ультрафиолета.
Торическая линза — избавляет от катаракты и астигматизма.
Аккомодирующая линза – избавляет от катаракты и дальнозоркости, обусловленной возрастными изменениями.
Подбор интраокулярных линз проводится оперирующим хирургом-офтальмологом с учётом состояния зрения пациента.
Для защиты внутренних структур глаза на время операции в переднюю камеру глаза вводятся особые вещества – вискоэластики, по завершении операции вымываемые специальным промывающим раствором.
При наличии показаний в нашей клинике удаление катаракты можно провести одновременно с хирургическим лечением открытоугольной глаукомы — операцией НГСЭ (непроникающей глубокой склерэктомии).
До операции
После операции
После операции
После операции пациент остаётся под медицинским наблюдением в течение 1 часа, затем может вернуться домой. Реабилитационный послеоперационный период занимает от 2 до 7 дней (до восстановления трудоспособности). В это время необходимо выполнять рекомендации врача (применять специальные капли, соблюдать покой, приходить в назначенное время на контрольный осмотр к офтальмологу).
Зрение восстанавливается сразу после операции удаления катаракты и замены помутневшего хрусталика, достигая наилучшего результата на 3 – 5 сутки.
Подготовка к операции
При подготовке к операции по удалению катаракты необходимо пройти небольшое обследование и получить разрешение некоторых специалистов.
Исследования:
- анализ крови на ВИЧ, гепатиты В и С,
- определение уровня глюкозы в крови
- общий анализ крови (включая СОЭ)
- ЭКГ
- рентген органов грудной клетки
- рентген придаточных пазух носа (если будет назначение ЛОР-врача)
Консультации:
- Консультация офтальмолога (наружный осмотр, визометрия, рефрактометрия, тонометрия, офтальмоскопия)
- Консультация терапевта, ЛОР-врача, стоматолога, кардиолога (по назначению терапевта), анестезиолога.
Показания и противопоказания
Показанием к операции является катаракта любого происхождения и степени зрелости, у взрослых, пожилых людей и детей.
Госпитализация, протезирование хрусталика
В клинику или в больницу обычно нужно обратиться накануне операции по поводу катаракты. В этот день пациента осматривает еще раз хирург-офтальмолог, который будет проводить процедуру, изучает все его анализы. В некоторых частных клиниках у больного производят забор крови для отделения плазмы. Ее вводят пациенту после операции для его скорейшей реабилитации.
Больного знакомят с этапами операции, объясняют, как важно не волноваться и выполнять все команды врача – смотреть прямо, не мигая, опускать глаза вниз, фокусироваться на какой-то точке. Вечером необходимо отказаться от ужина
У пожилых людей может повыситься давление, ускориться сердцебиение. О таких симптомах нужно сообщить врачу, постараться успокоиться.
За 1-2 часа пациенту закапывают капли для расширения зрачков. Когда они начинают действовать, врач приглашает пройти в операционную. Больной должен быть одет в майку с коротким рукавом для постоянного контроля давления. Дополнительно ему предложат надеть стерильный комплект одежды. Протезирование проводится на операционном столе. Общее время процедуры редко превышает 30 минут. Пациенту закапывают капли с анестетиком, в редких случае делают укол.
Современные процедуры проходят по принципу ультразвуковой или лазерной факоэмульсификации. Суть операции состоит в измельчение хрусталика и его высасывание из камеры.
факоэмульсификации: этапы операции
Через микроразрез (2 мм) сначала в переднюю камеру глаза вводится специальная жидкость. Она должна защитить ткани от излучения, особенно роговицу. Затем хирург совершается процесс под названием капсулорексис – вскрытие камеры хрусталика и частичное ее удаление.
После этого в хрусталик вводится прибор с наконечником, испускающим ультразвук, или лазер. Начинается процесс дробления. Хрусталик превращается в жидкую эмульсию. Пациент не ощущает какой-либо боли. Он может видеть вспышки света, красные огни лазера и пр.
Разрушенные ткани хрусталика удаляются при помощи аспиратора. После этого в разрез вводится трубка, в которой находится свернутая искусственная линза. Она самостоятельно расправляется, врач может лишь слегка скорректировать процесс. Пациент будет ощущать это как легкое надавливание, поглаживание глаза. Зашивать разрез не требуется.
После операции пациент отправляется в палату. В некоторых частных клиниках больные сразу отправляются домой. Такой исход нежелателен, поскольку в течение как минимум суток необходимо пристальное наблюдение врача-специалиста.
Виды операции
В настоящее время офтальмологические клиники предлагают проведение операций по четырем современным методикам:
Лазерная факоэмульсификация.
Ультразвуковая факоэмульсификация.
Экстракапсулярная экстракция.
Интракапсулярная экстракция.
Пациенты часто спрашивают, какая операция катаракты рекомендуется к проведению у пожилых людей. Легче всего организмом переносится ультразвуковая факоэмульсификация, именно ее обычно делают детям и пожилым людям.
Лазерная факоэмульсификация подразумевает применение специального дорогостоящего оборудования, поэтому ее проводят в сложных случаях, где неэффективно ультразвуковое воздействие: при глаукоме, сахарном диабете, вторичной катаракте, дистрофии роговицы.
Пациенту закапывают обезболивающие капли, а область вокруг глаза обрабатывается антисептиком.
Хирург выполняет небольшой разрез и направляет лазерный луч на помутневший хрусталик. В результате лазерного воздействия хрусталик распадается на мелкие частицы. На его место устанавливается имплант. Разрез на роговице герметизируют без наложения швов.
Преимуществом лазерной методики является низкий риск осложнений, обусловленный тем, что в глаз не вводятся инструменты. Поэтому госпитализация, как правило, не требуется, и пациента через несколько часов отпускают домой. В течение нескольких дней происходит восстановление зрения.
Ультразвуковая факоэмульсификация признана наиболее безболезненным и комфортным для пациента хирургическим методом. В современных клиниках ее совмещают с фемтолазерным сопровождением. Это последнее слово в хирургии глаза. Перед проведением операции глаз обездвиживают и обезболивают специальными глазными каплями. В область глаза вводят обезболивающий препарат.
Ультразвуковое воздействие превращает хрусталик в эмульсию, которую выводят через специальный зонд, а на свободное место через микроскопический разрез не более 3 мм вставляют искусственную линзу в свернутом состоянии. Внутри капсулы она расправляется, принимает правильную форму и надежно фиксируется. Микроразрез герметизируется самостоятельно, без наложения швов.
Экстракапсулярная экстракция является традиционным и недорогим способом удаления катаракты. Однако он требует проведения больших разрезов, наложения швов и длительного восстановления. К тому же, этот метод считается травмоопасным и чреват побочными явлениями. Данная операция заключается в разделении хрусталика на две части и их выводе через разрез, при этом капсула остается в сохранности. Проводят операцию ЭЭК в стадии зрелой и перезрелой катаракты и при твердом хрусталике. Несмотря на очевидные минусы, бывают ситуации, когда возможен только этот вид хирургического вмешательства: при слабости связок хрусталика, дистрофиях роговицы, узких зрачках, а также в случае вторичной катаракты.
Интракапсулярная экстракция проводится под воздействием низких температур, с использованием специального инструмента криоэкстрактора. Этот вид хирургического лечения также, как и предыдущий, не требует дорогостоящего оборудования и широко доступен. С помощью криоэкстрактора хрусталик замораживается, становится твердым, что позволяет его легко удалить вместе с капсулой. На место удаленного хрусталика устанавливают имплант. Данный вид операции не делают детям и подросткам, хотя процедура хорошо переносится больными. Показаниями к интракапсулярной экстракции являются травматическая катаракта, вызванная ранениями глазного яблока.
Офтальмологи считают, что лучше делать операцию по удалению катаракты, когда патология вызывает изменения привычного ритма жизни пациента. Обычно это происходит на ранней стадии развития болезни или при незрелой катаракте. Обычно пациенты сомневаются, нужна ли операция немедленно, и хотят оттянуть неприятное событие, но я всегда предупреждаю, что прогноз операции при перезрелой катаракте менее благоприятен, а вероятность осложнений значительно выше.
Факторы риска развития катаракты
Причиной врождённой катаракты становятся некоторые «детские» инфекции, перенесённые беременной, но нет ясности — можно ли наследовать болезнь, пока не найдено научных подтверждений генетических причин патологии и семейной болезни.Не все исследования факторов риска помутнения оказались безоговорочно достоверными, но не вызывает сомнений неблагоприятное влияние курения, которое является причиной множества хронических глазных болезней.Всевозможное лучевое воздействие: ультрафиолетовое, радиоактивное и СВЧ, или инфракрасное, от которого особенно сильно страдают глаза стеклодувов и сталеваров — губительно для хрусталика, и вышло в ведущие причины заболевания.
Глазная клиника доктора Беликовой
О клинике
Клиника доктора Беликовой уверенно входит в топ лучших глазных клиник столицы. Хирургическое лечение катаракты организовано на самом высоком уровне
Секрет успеха — внимание к каждому пациенту, высокопрофессиональная команда врачей и заботливое сопровождение от этапа диагностики до послеоперационной реабилитации
Глазные хирурги
Елена Ивановна Беликова — руководитель клиники, доктор медицинских наук, катарактальный хирург экстра класса со стажем более 20 лет. Докторская диссертация Елены Ивановны посвящена теме персонализированного подбора и точнейшего расчета искусственных хрусталиков глаза при лечении катаракты и возрастной дальнозоркости. Виртуозное исполнение операций с идеально подобранным хрусталиком обеспечивают отличные результаты.
Оборудование для хирургии катаракты
Никаких дешевых аналогов и экономии на оборудовании — операционный микроскоп, хирургический комбайн и инструменты только лучших мировых брендов. Операционный зал оснащен в соответствии с мировыми стандартами. За комфортное самочувствие и спокойствие пациентов в ходе операции отвечает врач-анестезиолог с колоссальным опытом — Сергей Валерьевич Беликов.
Искусственные хрусталики
Клиники топ уровня не делают экспериментов с выбором искусственных хрусталиков, доверяя здоровье своих пациентов только проверенным брендам. Как и у всех в этом рейтинге — Alcon, Carl Zeiss, Rayner и может быть что-то ещё из премиум сегмента. Какую именно линзу имплантировать — врач решает на приёме вместе с пациентом, исходя из его потребностей и показаний.
Цены на лечение
Клиника доктора Беликовой — отличный образец бизнес сегмента. Можно отметить, что в ВАО цены на лечение катаракты чуть меньше, чем в центре или на западе Москвы. С учетом того, что Вы получите отменный сервис и хирургию от эксперта, то это прекрасный выбор. Часто проводятся акции или скидки для ветеранов и пенсионеров.
Подготовка к операции
После принятия решения об оперировании катаракты и замены природного хрусталика необходимо пройти подготовку к вмешательству. С этой целью офтальмолог направляет пациента на предоперационное обследование, назначает ряд диагностических манипуляций.
Врач выявляет наличие сопутствующих патологий зрения, влияющих на остроту видения: глаукома, диабетическая ретинопатия, макулярная дегенерация. Измеряется показатель внутриглазного давления, осматривается глазное дно. Затем определяется причина снижения остроты зрения – катаракта или сопутствующие офтальмологические болезни.
Если причиной ухудшения зрения является помутнение хрусталика, сопровождающее катаракту, назначается дата операция. К этому дню необходимо сдать определенные анализы и пройти комплексное медицинское обследование:
- анализы – мочи и крови, биохимия крови;
- оценка свертываемости крови;
- ЭКГ;
- исследование уровня глюкозы в крови;
- рентген или флюорография грудной клетки;
- санация полости рта;
- исследование крови на вирусные заболевания – гепатиты, ВИЧ, СПИД, сифилис;
- профилактический осмотр у узких специалистов при наличии болезней сердца и сосудов, центральной нервной системы.
После прохождения обследования и получения результатов пациент еще раз посещает хирурга-офтальмолога, который рассказывает о противопоказаниях к замене хрусталика, особенностях реабилитационного периода и возможных осложнениях. При согласии пациента на оперативное вмешательство подписывается соответствующий документ.
Причины и симптомы развития катаракты
Причинами развития катаракты могут быть:
- возрастные изменения хрусталика;
- наследственна предрасположенность;
- различные травмы глаз;
- операции, проводимые когда-либо на органах зрения;
- получение большой дозы облучения ультрафиолетом;
- воспаление зрительного нерва (неврит);
- табакокурение;
- побочные действия лекарственных препаратов;
- сахарный диабет;
- последствия облучения ионизирующей радиацией.
Симптомы катаракты:
- прогрессирование близорукости;
- нарушение цветовосприятия;
- двоение;
- расплывчатое изображение;
- дискомфорт при ярком ощущении.
Кода болезнь находится на ранней стадии, можно подобрать очки, которые помогут улучшить зрение. Но если процесс образования катаракты прогрессирует, то становится вопрос о необходимости хирургического вмешательства.
Профилактика
Чтобы снизить риск развития болезни, необходимо придерживаться следующих правил и рекомендаций по профилактике катаракты:
- Лучше всего отказаться от привычки табакокурения, и умеренно употреблять спиртосодержащие напитки.
- Придерживаться норм здорового питания, по возможности употреблять домашнюю пищу. Исключить перекус на ходу, не употреблять вредную еду (фаст-фуд, гамбургер, хот-дог). Отдавать предпочтение пищи богатой грубой клетчаткой, микро и макроэлементами.
- Не допускать появления лишних килограммов, следить за кровяным и внутри глазным давлением.
- В солнечную погоду носить солнцезащитные очки, предотвращая попадание ультрафиолета на зрительные органы.
- Любое ухудшение зрительного восприятия, является поводом для визита к окулисту.
- Если не удалось избежать этого патологического процесса, и поставлен диагноз катаракта, не следует бежать к народным целителям, и применять рецепты народной медицины.
- Так как в последнее время, особенно на просторах интернета, появились люди, которые спекулируют на чужом несчастье. Разрабатывая мошеннические комбинации, они делают упор, что проводить операцию слишком дорого, а предложенное ими альтернативное лечение дешевле и эффективнее.
Определение болезни. Причины заболевания
Вторичная катаракта — это помутнение задней капсулы хрусталика глаза. Помутнение может появиться после удаления катаракты и замены родного хрусталика на искусственный, также известный как искусственная или интраокулярная линза (ИОЛ).
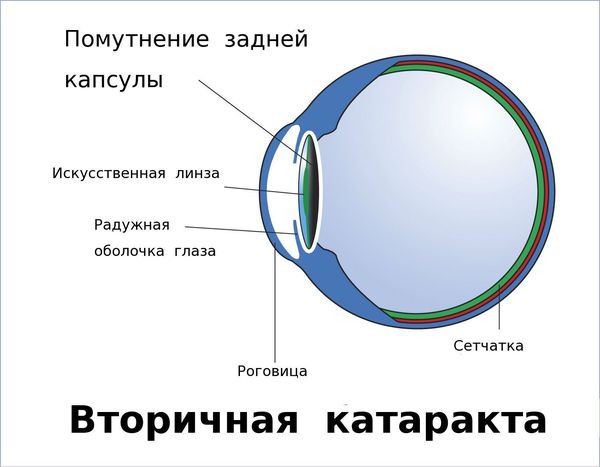
Это одна из наиболее распространённых патологий, возникающих после удаления катаракты
Прежде чем мы начнём обсуждать причины возникновения и методы лечения вторичной катаракты, важно отметить, что в большинстве случаев эта патология развивается не из-за халатности или непрофессионализма хирурга. Как правило, это индивидуальная особенность организма, результат клеточных реакций и обменных процессов в капсуле хрусталика
Средний срок развития вторичной катаракты от двух месяцев до четырёх лет после хирургического лечения. Многие пациенты ошибочно считают вторичную катаракту видом помутнения родного хрусталика. На самом деле это помутнение его задней капсулы, возникающее уже после замены родного хрусталика на искусственный.
Основная причина развития вторичной катаракты — это разрастание клеток эпителия на задней капсуле хрусталика после хирургического лечения катаракты.
Также на формирование и скорость развития вторичной катаракты влияют сопутствующие факторы:
- возраст — чем старше становится человек, тем больше изменений происходит в обменных процессах организма, в том числе и на клеточном уровне;
- наличие сопутствующих заболеваний в организме, таких как сахарный диабет, ревматизм и другие болезни, связанные в первую очередь с нарушением обменных процессов;
- травмы глазного яблока;
- воспалительные процессы, возникающие в глазу после замены хрусталика, например, иридоциклит и увеиты.
Иногда фактором риска развития вторичной катаракты и скорости её прогрессирования может служить техника удаления катаракты. Например, при экстракапсулярной экстракции катаракты, когда поражённый хрусталик достаётся через небольшой разрез (10-12 мм) на роговице, риск возникновения вторичной катаракты выше, чем при факоэмульсифкации (разрез всего 2-3 мм). Однако сейчас метод экстракции практически не используется в связи с появлением новых, более современных технологий.
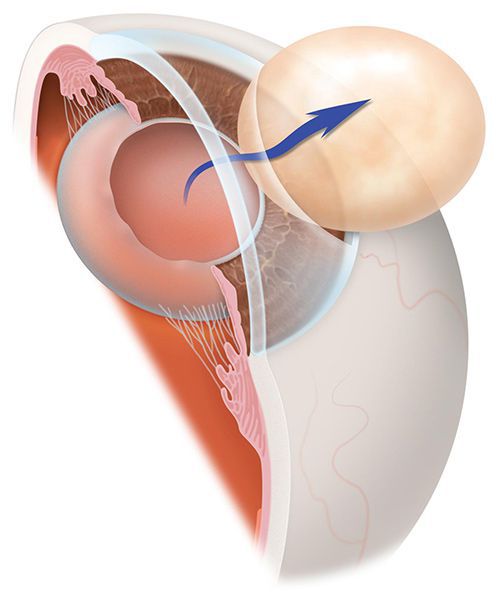
Также существует предположение о том, что на развитие вторичной катаракты влияет воздействие ультрафиолетовых лучей и различных препаратов. Однако эти сведения не подтверждены.
Таки образом, вероятность и скорость развития вторичной катаракты индивидуальна и зависит от многих факторов.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Обзор
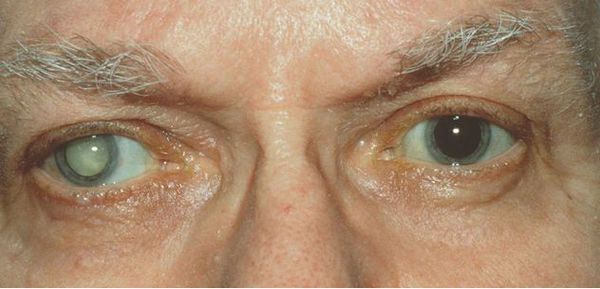
Катаракта — это помутнение хрусталика, из-за чего зрение становится размытым или затуманенным. Это очень распространенное глазное заболевание.
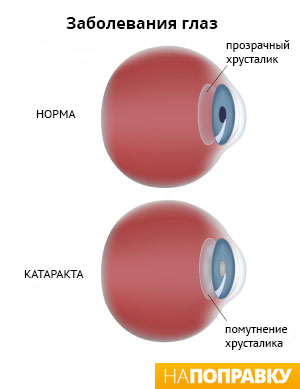
Хрусталик — это линза, расположенная в передней части глаза. Обычно прозрачен, чтобы свет мог проходить через него в заднюю часть глаза. Однако если часть хрусталика становится мутной, свет через эти участки не проходит.
Со временем эти участки увеличиваются и появляются новые. Поскольку света через хрусталик проходит меньше, скорее всего, зрение станет размытым или затуманенным. Чем мутнее становится хрусталик, тем больше ухудшается зрение. Катаракта может появиться на одном или обоих глазах, и один глаз может пострадать больше, чем другой.
Если у вас появились проблемы со зрением, сходите к окулисту. Окулист осмотрит ваши глаза и проверит зрение. Рекомендуется проверять глаза каждые 2 года, так как катаракту иногда находят во время регулярного осмотра глаз, даже если никаких симптомов не было.
Катаракта — главная причина ухудшения зрения у людей во всем мире, в особенности в развивающихся странах. Катаракта возникает в равной степени у мужчин и у женщин. Она чаще встречается у пожилых людей. Такая катаракта называется возрастной, или старческой. На старческую катаракту приходится более 90% всех случаев (52— 62 года — 5% лиц, 75–85 лет — 46% имеют снижение остроты зрения 0,6 и ниже). В редких случаях дети рождаются с катарактой или она появляется у них в ранние годы.
Если катаракта не очень тяжелая, человек может жить с этим заболеванием, используя более сильные очки и яркое освещение при чтении. Если катаракта мешает человеку выполнять обычные повседневные действия, например, готовить или одеваться, как правило, рекомендуется операция. По статистике, в мире ежегодно проводится 10 миллионов операций по лечению катаракты.
Цена операции
Стоимость наших услуг вы можете посмотреть в разделе «прайс». Цена операции лечения катаракты у пожилых людей зависит от нескольких факторов, главный из которых – стоимость интраокулярной линзы. Также учитывается квалификация хирурга, расходные материалы, вискоэластики, необходимость дополнительных процедур.
В клинике «Глазная хирургия» оперативное вмешательство проводит хирург высшей квалификации с 25-летним опытом работы, в том числе зарубежным. Стоимость услуг значительно ниже, чем в московских клиниках, а используемое оборудование соответствует всем принятым в офтальмологии мировым стандартам.