Лечение лейкоплакии влагалища, что такое вульвоскопия
Содержание:
Причины
Различная локализация лейкоплакии вызывается разными причинами и требует индивидуального подхода в разработке стратегии лечения.
Волосатая лейкоплакия развивается на фоне пониженного и ослабленного иммунитета, поэтому чаще всего такой вид заболевания диагностируют у пациентов с ВИЧ, различными иммунодефицитами и во время реабилитации после трансплантации органов, когда назначается курс иммунодепрессантов.
- Лейкоплакия наружных половых органов у женщин развивается чаще всего в период менопаузы, когда в тканях и клетках происходят процессы обратного развития. Слизистые ткани и кожа становятся суше, отмечается выпадение волос, что является нормальным физиологическим процессом.
- Лейкоплакия пищевода развивается после изжоги или ожога слизистой оболочки этого органа, более половины случаев этого заболевания становятся причиной появления раковой опухоли.
- Лейкоплакия в полости рта чаще всего локализуется на слизистых оболочках внутренней стороны щеки, твердом и мягком нёбе, а также в угловых складках рта. Лейкоплакия языка в медицине встречается крайне редко.
Точных причин развития этого заболевания во рту официальная медицина по сегодняшний день не знает. Тем не менее, выделен ряд факторов, повышающих шансы на появление лейкоплакии:
- нарушения обмена веществ;
- генетическая предрасположенность;
- недостаток витамина А;
- курение;
- хронические травмы слизистых оболочек (например, неправильно изготовленными протезами);
- деятельность, связанная с непосредственным контактом с каменным углем и каменноугольной смолой, а также процессами их переработки;
- ВИЧ и СПИД;
- хронические воспалительные процессы во рту, связанные с неврологическими нарушениями.
Лейкоплакия мочевого пузыря – это затяжное хроническое заболевание, которое характеризуется перерождением клеток переходного эпителия в клетки плоского. Ороговевший эпителий неустойчив к компонентам мочи, что вызывает очаги воспаления в полости мочевого пузыря. Основной причиной развития заболевания является восходящее инфицирование возбудителями, передающимися половым путем. Поэтому лейкоплакия в мочевом пузыре развивается чаще у женщин – их мочевой канал значительно короче мужского, поэтому инфекции легче через него проникнуть.
В отдельных случаях причиной лейкоплакии может стать нисходящее инфицирование, когда с током крови из близлежащих органов проникает возбудитель: стафилококки, протеи, стрептококки, кишечная палочка и другие. Развитию заболевания благоприятствуют:
- хронические заболевания органов брюшной полости, расположенных рядом с мочевым пузырем;
- все факторы, снижающие иммунитет: переохлаждения, стрессы, вредные привычки, беспорядочный образ жизни;
- очаги хронического воспаления, расположенные на удалении от мочевого пузыря: тонзиллиты, кариес, гаймориты и пр.;
- нарушения в работе эндокринной системы;
- не извлеченная вовремя спираль в полости матки;
- беспорядочная половая жизнь без применения средств барьерной контрацепции.
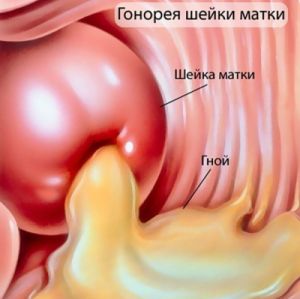
Лейкоплакией шейки матки называют белесые образования (пятна или бляшки), которые появляются на слизистой оболочке. Для диагностики заболевания достаточно профилактического осмотра с помощью гинекологического зеркала.
Как и дисплазия, лейкоплакия шейки матки требует обязательного лечения, поскольку является предраковым заболеванием. Причин для появления таких изменений тканей немало:
- снижение иммунитета по разным причинам;
- травмы при неаккуратном осмотре, прерывании беременности, родах;
- перебои в работе эндокринной системы;
- дисфункция яичников;
- текущие или ранее перенесенные инфекционные заболевания половых органов.
Диагностика
Фото: (bookinghealth.info
Изначально устанавливается характер жалоб пациентки и время их возникновения. После беседы врач приступает к осмотру с помощью гинекологического зеркала. Осмотр в зеркалах позволяет оценить состояние слизистой влагалища и шейки матки, а также обнаружить патологические изменения слизистой оболочки. Лейкоплакия шейки матки при осмотре с помощью гинекологического зеркала выглядит следующим образом: белесый налет в виде бляшек и пятен, который приобретает овальную форму и имеет четкие контуры. Помимо этого, во время гинекологического осмотра берется соскоб с шейки матки и мазок из влагалища. Гистологическое исследование соскоба шейки матки позволяет обнаружить гиперкератоз, указывающий на лейкоплакию. Микроскопическое исследование полученного мазка позволяет определить количество и соотношение нормальных, патогенных и условно-патогенных микроорганизмов. Бактериологическое исследование необходимо при подозрении на наличие инфекционного заболевания бактериальной этиологии, поскольку оно позволяет выявить возбудителя заболевания, а также определить чувствительность выделенного микроорганизма к антибактериальным средствам. Далеко не всегда возбудитель заболевания выявляется с помощью бактериологического исследования мазка, поэтому в некоторых случаях выполняется ПЦР-диагностика. В настоящее время данное исследование является наиболее точным методом диагностики, позволяющим достаточно быстро определить возбудителя заболевания. Также стоит отметить, что ПЦР-диагностика обладает высокой специфичностью и чувствительностью. Кроме того, данное исследование позволяет выявить наличие инфекционного процесса даже на стадии инкубационного периода, когда еще отсутствуют клинические и лабораторные признаки заболевания.
Далее выполняется кольпоскопия – метод диагностики, позволяющий оценить состояние слизистой оболочки влагалищной части шейки матки с помощью специального оптического прибора (кольпоскопа). В ходе данного исследования уточняется характер патологического изменения шейки матки. Кроме того, кольпоскопия позволяет определить расположение патологического очага, что необходимо для прицельной биопсии шейки матки. Существует 2 вида кольпоскопии:
- Простая кольпоскопия, в ходе которой производится осмотр шейки матки с помощью кольпоскопа без проведения медикаментозных тестов;
- Расширенная кольпоскопия, при которой производится предварительная обработка слизистой оболочки шейки матки 3%-ным раствором уксусной кислоты (или 0,5%-ным раствором салициловой кислоты) и водным раствором Люголя (так называемый тест Шиллера), после чего шейка матки осматривается с помощью кольпоскопа.
Исследование позволяет обнаружить белые бляшки, характерные для лейкоплакии, их ровные края, а также отсутствие кровеносных сосудов. Как правило, размер бляшки варьирует от нескольких миллиметров до нескольких сантиметров. Процедура абсолютно безболезненная и не требует предварительной подготовки со стороны пациентки. Считается, что кольпоскопия обязательно должна выполняться лишь при обнаружении каких-либо изменений слизистой шейки матки во время осмотра с помощью гинекологического зеркала. Однако в настоящее время рекомендуется выполнять данное исследование хотя бы 1 раз в год с профилактической целью женщинам, живущим половой жизнью.
Основные методы лечения
Лечение лейкоплакии вульвы проводится комплексным путем, состоящим из применения лекарственных препаратов, физиотерапии, средств народной медицины, соблюдения диеты. Важными элементами терапии считается лечебная физкультура, регулярные пешие прогулки на свежем воздухе.
Важные правила лечения:
- максимальное количество кисломолочных продуктов, овощей, фруктов и ягод в рационе;
- мытье половых органов после каждого посещения туалета;
- применение для интимной гигиены травяных отваров и обычной кипяченой воды;
- использование нижнего белья из натуральных материалов;
- отсутствие стрессов и нервных потрясений;
- отказ от горячих ванн и спринцеваний.
Для улучшения кровообращения в органах малого таза очень полезно регулярно заниматься спортивными тренировками, а также внимательно следить за своим весом, не допуская ожирения.
Перед тем, как лечить заболевание, нужно пройти полное гинекологическое обследование, так как все медикаментозные средства должен назначать только врач.
Основу лекарственной терапии составляют противозудные, антигистаминные и противовоспалительные мази, а также гормоны, среди которых чаще всего используется Преднизолон и вагинальные свечи с эстрогеном.
Лечение медикаментами
Популярные медикаменты при лечении патологии:
- Противовоспалительные – Клобетазол, Банеоцин, Дермовейт.
- Антибактериальные – Хлоргексидин, Синтомицин, Хлорофиллипт, Левомиколь.
- Противозудные – Синафлан, Тридерм, Прогестерон.
- Гормональные мази – Прогестерон, Эстриол.
- Антигистаминные – Лоратадин, Тавигил.
Положительные результаты можно получить, используя крем для местного нанесения под названием Иранский шафран, разработанный в научно-исследовательском университете Пекина. Лекарственное средство растительного происхождения выпускается в двух формах – лосьона для мытья половых органов и крема для местного использования.
Препараты не рекомендуется наносить в случае повышенной чувствительности к активным компонентам, входящим в их состав. Других противопоказаний нет.
Дополнительно назначаются иммуномодуляторы и поливитаминные комплексы, повышающие уровень защитных сил организма. В наиболее тяжелых случаях назначается операция, подразумевающая иссечение основных очагов лейкокератоза вульвы.
Народная медицина против лейкоплакии
Все, кто вылечился от лейкоплакии вульвы утверждают, что этот процесс сложный и продолжительный. Эффективным дополнением к медикаментозному лечению считается применение рецептов нетрадиционной медицины.
Народные средства могут применяться для лечения лейкоплакии вульвы как у девочки, так и у взрослой женщины в период климакса.
- облепиховое масло – применяется для обработки слизистой гениталий;
- боровая матка – столовую ложку измельченного растения нужно залить чашкой кипятка и оставить на час, после чего процедить и принимать по трети чашки трижды в сутки;
- березовый деготь – следует разбавить небольшое количество продукта теплой водой и смазывать вульву на протяжении 18 суток;
- зверобой и календула – равные части травяной смеси в количестве 3 ложек нужно залить 2 стаканами кипятка, оставить на 20 минут и процедить, после чего использовать средство для сидящих ванночек.
Заключение
Лейкоплакия вульвы – это серьезное гинекологическое заболевание, которое может спровоцировать развитие раковой опухоли в области малого таза. При появлении первых симптомов патологии нужно обратиться к гинекологу, так как при своевременно начатом лечении удается достичь полного выздоровления.
Как лечить лейкоплакию шейки матки
Лечение патологии зависят от формы, но, в любом случае, измененные участки слизистой требуется удалять. Также, обязательно используется лечение фоновых болезней, а всевозможные воспаления ликвидируют до начала оперативного вмешательства.
Если у пациентки есть инфекции, передающиеся половым путем, врач назначает противогрибковые, антибактериальные или противовирусные средства.
Женщинам с нерегулярным менструальным циклом показана терапия гормональными средствами.
Оперативные методы лечения
Если все, ранее опробованные, способы лечения не позволили достичь желаемого эффекта, пациентке показано хирургическое вмешательство.
Суть процедуры заключается в конизации шейки матки, в результате чего иссекаются патологические ткани по периметру очага. В процессе такой чистки вырезается участок, который внешне похож на конус. Именно из-за этого процедура называется конизацией.
Данный метод лечения показан пациенткам с обширными поражениями. Если же анализы показывают, что в тканях есть атипичные клетки, требуется удаление матки либо ее части.
Диатермокоагуляция
Диатермокоагуляция – один из способов удаления патологических тканей. В ходе процедуры производится прижигание шейки матки с помощью электрических импульсов.
Основной плюс манипуляции – ее можно проводить в кабинете гинеколога без дополнительных плат.
Минус диатермокоагуляции – болезненность в ходе прижигания и высокая вероятность развития осложнений.
Такая процедура назначается только ранее рожавшим девушкам. После прижигания, есть вероятность возникновения на шейке матки рубцов, которые могут негативно повлиять на родовую деятельность.
Криодеструкция
Наиболее популярный и эффективный способ лечения лейкоплакии – криодеструкция. В ходе процедуры, на пораженные участки воздействуют жидким азотом, который замораживает клетки. Результат – некроз новообразований.
Такой метод может назначаться девушкам, независимо от того, есть ли у нее дети. Это вызвано тем, что после криодеструкции рубцы не появляются.
Криодеструкция так популярна в силу того, что она безболезненная и не требует долгого восстановления и заживления. Минус процедуры – возможен рецидив.
После выполнения манипуляции, шейка матки может стать короче, что сразится на фертильности женщины. Также, могут быть повреждены здоровые участки слизистой, ведь следить за глубиной воздействия холодом невозможно.
Лазеротерапия
Лечение лейкоплакии лазером – бесконтактный способ. Лазерный луч разрушает патологические ткани, испаряя жидкость. В результате, на эпителии образуется пленка, которая препятствует инфицированию раны.
Продолжительность восстановления женщины после процедуры зависит от соблюдения врачебных рекомендаций. Как правило, на заживление уходит от 2 до 4 недель.
В ходе лазерной терапии, пациентка не ощущает боли, рубцы не формируются. Минусом считается дороговизна лечения.
Радиоволновый метод
Для радиоволнового лечения используется аппарат Сургитрон. В ходе манипуляции, используется электрод, который позволяет преобразовывать электронные импульсы в радиоволны. При этом, патологические очаги подвергаются нагреванию, за счет чего испаряется жидкость.
Из-за минимальной болезненности, способ лечения пользуется популярностью, раневые поверхности шейки матки быстро заживают.
За счет того, что врач может контролировать и регулировать направленность волн, здоровая слизистая не разрушается и кровотечения не открываются.
Химическая коагуляция
При химической коагуляции, на патологические ткани воздействуют раствором Солковагин. Вещество содержит органические и неорганические кислоты.
Такая тактика лечения лейкоплакии может использоваться только на первых порах развития патологии, ведь раствор проникает вглубь тканей всего на 2,5 мм. Если патологический процесс поразил большие объемы тканей, химическая коагуляция не поможет.
Основное достоинство процедуры – минимальные шансы осложнений и побочных эффектов.
Народные способы лечения
Учитывая всю сложность заболевания, вылечить лейкоплакию шейки матки народными средствами невозможно. Но, нетрадиционные методы помогут уменьшить симптоматику.
Отличное решение – это отвары из лекарственных трав. Такие составы используются на этапе восстановления либо перед хирургическим вмешательством.
Для приготовления широко используются цветки ромашки, золотарник, зверобой и календула.
Кроме того, что настои используют внутрь, их также можно использовать для подмываний или тампонирования.
Продолжительность лечения травами и отварами из них составляет не менее 3 недель.
Прогноз и профилактика
Прогноз при своевременной диагностике плоской формы лейкоплакии благоприятный. Бородавчатая, эрозивная форма являются необратимыми.
Профилактика заболевания включает:
- регулярное посещение кабинета гинеколога для плановых осмотров;
- своевременное устранение воспалительных процессов;
- ликвидацию сбоев гормонального характера, нарушений метаболизма.
Лейкоплакия вульвы – серьёзное состояние, требующее постоянного врачебного контроля. При возникновении характерных признаков в обязательном порядке нужно обратиться к специалисту за консультацией и предпринять соответствующие меры.
Лейкоплакия наружных пол. органов у женщин – одна из наиболее распространенных патологий в гинекологии. Что это за заболевание, чем оно опасно, каким должно быть его лечение – будем подробно обсуждать данные вопросы в следующих разделах статьи.
Лейкоплакия наружных пол. органов у женщин (фото) – заболевание, с которым чаще всего приходиться сталкиваться представительницам прекрасного пола в период менопаузы, но также данная патология может проявить себя и в любое другое время. Болезнь имеет выраженную симптоматику и при первых же признаках лейкоплакии половых органов следует незамедлительно обращаться к врачу
Это важно потому, что наиболее успешно лечится патология на ранних стадиях развития
Лейкоплакия наружных пол. органов у женщин – это сильнейшее огрубение дермы и слизистой оболочки вульвы. Если болезнь оставить без лечения – она вызовет развитие онкологии. Первый признак болезни – появление заметных пятнышек на дерме деликатной области. Пятнышки белые и заметно выдаются над поверхностью эпителия.
Представленные ниже картинки лейкоплакии наружных пол. органов отображают разные стадии прогрессирования недуга.
Важно!
Данное заболевание определяется гинекологами как предонкоогическое, поэтому ни в коем случае нельзя запускать болезнь и нужно приступать к лечению лейкоплакии наружных пол. органов при первых же симптомах.
Опасность патологии состоит в том, что развивается она крайне медленными темпами и поначалу ее симптомы не слишком заметны. К причинам развития лейкоплакии наружных половых органов у женщин специалисты относят:
- Хронические болезни слизистой оболочки влагалища;
- Хронические воспаления в области гениталий;
- Дисплазия шейки матки;
- Плохая гигиена гениталий;
- Дефицит витамина А;
- Травмы вульвы в данной области;
- Колебания гормонального фона;
- Сильные эмоциональные переживания, депрессии.
Также данная патология может начать активно развиваться из-за сбоя в деятельности яичников, желез, вырабатывающих гормоны, атрофических поражений вульвы.
Симптомы лейкоплакии наружных пол. органов у женщин становятся наиболее выраженными при прогрессировании болезни. Насторожиться следует при появлении следующих признаков:
- В области половых органов проявились белесоватые пятнышки. Область локализации – промежность, губы вульвы.
- В промежности ощущается сильнейший зуд, приступы которого обостряются в ночные часы.
- Во время коитуса ощущаются сильные боли.
Боли при лейкоплакии могут появляться и при мочеиспускании, также ухудшается и общее состояние организма – больную могут беспокоить бессонницы, беспричинная раздражительность, сильное чувство усталости.
Лечение лейкоплакии наружных пол. органов у женщин – процесс длительный и состоящий из целого комплекса мероприятий. Способ терапии определяется индивидуально: врач подбирает лечебные процедуры исходя из возраста больной и особенностей ее организма, наличия сопутствующих патологий.
Чаще всего для лечения лейкоплакии применяют разные медикаменты, назначают физиотерапевтические процедуры, пациентке также предписывается соблюдение диетического режима питания. Реже лечение осуществляется путем хирургического вмешательства.
В ходе лечения крайне важно уделять максимум внимания гигиене промежности: вагину ежедневно следует подмывать водой с настоями трав календулы или ромашки. Запрещается носить трусики из синтетики и принимать горячие ванны
Заболевания слизистой оболочки, вызванные отложением в клетках кератина — рогового вещества — известны под общим названием лейкоплакии. Чаще всего они поражают гениталии.
Под действием некоторых факторов клетки плоского эпителия, выстилающего наружные половые органы, начинают размножаться слишком быстро — это и приводит к такого рода изменениям.
Лекарства
Фото: kak-bog.ru
При наличии инфекционного заболевания бактериальной этиологии назначаются антибиотики, действие которых направлено на уничтожение патогенных микроорганизмов. Как правило, используются антибактериальные средства широкого спектра действия, поскольку они эффективны как по отношению грамотрицательной, так и грамположительной микрофлоры. На фоне приема антибактериальных средств могут появляться различные нежелательные эффекты, но чаще всего встречаются побочные эффекты со стороны желудочно-кишечного тракта (тошнота, рвота, изжога, диарея). Как известно, прием антибактериальных средств влияет на количественный состав нормальной микрофлоры кишечного тракта, именно поэтому в некоторых случаях дополнительно назначаются пробиотики.
В случае поражения герпетической инфекцией назначается ацикловир. Дозировка препарата и кратность приема определяется лечащим врачом, исходя из тяжести процесса и выраженности клинических проявлений. На фоне приема препарата могут возникать следующие побочные эффекты: периодический дискомфорт в эпигастральной области, тошнота, изредка рвота, учащение стула
Также стоит отметить, что во время приема ацикловира важно контролировать уровень содержания креатинина и мочевины, поскольку, как известно, данный препарат может пагубно влиять на работу почек. Соответственно, людям, страдающих хронической болезнью почек, рекомендуется воздержаться от использования данного средства или более тщательно контролировать лабораторные показатели, позволяющие оценить работу почек
Противогрибковые препараты (флуконазол, кетоконазол, итраконазол) обладают фунгицидным или фунгистатическим действием, применяются для лечения и профилактики микозов. Наиболее частыми нежелательными эффектами, возникающими на фоне приема противогрибковых препаратов, являются: периодический дискомфорт или боль в животе, изжога, ощущение горечи во рту, тошнота, изредка рвота, метеоризм, запор, сухость слизистой оболочки полости рта.
При наличии инфекционно-воспалительного заболевания органов репродуктивной системы назначаются нестероидные противовоспалительные средства (ибупрофен, диклофенак). Механизм действия заключается в ингибировании фермента ЦОГ (циклооксигеназы), в результате чего нарушается синтез простагландинов. Благодаря такому механизму действия достигается не только противовоспалительный эффект, но также жаропонижающий и анальгезирующий
К нестероидным противовоспалительным средствам следует с осторожностью отнестись людям, имеющим заболевание желудочно-кишечного тракта, поскольку длительное применение данных препаратов, в особенности в больших дозах, приводит к повреждению слизистой оболочки пищеварительного тракта
Лейкоплакия вульвы: современные способы лечения

Периоды менопаузы и климакса всегда сопряжены с гормональной перестройкой организма женщины и нередко осложняются появлением различных неприятных симптомов и заболеваний.
Одним из таких гинекологических недугов, относящихся к предраковым состояниям, является лейкоплакия вульвы.
Вначале это заболевание может протекать абсолютно бессимптомно, а при отсутствии своевременного лечения может приводить к развитию онкологического процесса.
Лейкоплакия вульвы (или склеротический лишай) является дистрофическим заболеванием вульвы с проявлениями плоскоклеточной гиперплазии выстилающего вульву многослойного плоского эпителия.
При этом заболевании наблюдается появление в тканях вульвы в норме отсутствующих роговых и зернистых слоев, которые приводят к развитию акантоза, пара- и гиперкератоза.
Это заболевание может сочетаться с краурозом вульвы, и такие клинические случаи в последние годы все чаще наблюдаются в практике гинекологов.
В этой статье мы ознакомим вас с причинами, симптомами, способами диагностики, лечения и профилактики лейкоплакии вульвы. Эта информация позволит вам вовремя начать лечение и предупредить развитие тяжелых осложнений.
Классификация форм лейкоплакии
По степени выраженности гиперкератоза лейкоплакия может быть:
- Плоская. На вульве появляются плоские белесые пятна без признаков воспалительного процесса. После удаления тампоном они появляются вновь. Пятна могут присутствовать на ограниченных участках вульвы, а при генерализованном течении захватывают обширную поверхность слизистой.
- Гипертрофическая. Очаги изменения слизистой выглядят как серо-белые пятна с четко очерченными контурами, они возвышаются над поверхностью и иногда сливаются между собой, не снимаются тампоном.
- Бородавчатая. Очаги поражений значительны и имеют вид бородавчатых наростов. Могут осложняться изъязвлениями, воспалением, отечностью и появлением покраснений, язв, трещин и эрозий. Такая форма лейкоплакия считается предраковым состоянием.
Лейкоплакия вульвы и беременность
В отдельных случаях лейкоплакия вульвы может развиваться и во время беременности.
При помощи своевременной и грамотно назначенной медикаментозной терапии обычно удается достичь стабильного состояния без прогрессирования симптомов во время вынашивания плода и в раннем послеродовом периоде.
В таких случаях женщинам показано родоразрешение естественным путем. При наличии выраженной сухости, истонченности, наличии долго заживающих изъязвлений, трещин и обширных очагов лейкоплакии для родоразрешения рекомендуется операция кесарева сечения.
Профилактика
Профилактика лейкоплакии заключается в регулярном проведении профилактических осмотров и своевременном лечении воспалительных заболеваний, гормональных сбоев и метаболических нарушений.
К какому врачу обратиться?
При появлении первых признаков лейкоплакии вульвы следует обратиться к гинекологу. При необходимости врач может рекомендовать консультации дерматолога, эндокринолога, психотерапевта и онколога.
: ( – 1, 5,00 из 5) Загрузка…
Как проявляется лейкоплакия в зависимости от вида
У разных людей симптомы лейкоплакии проявляются по-разному. Иногда патология возникает без каких-либо выраженных признаков – она может оставаться незамеченной в течение длительного периода времени. В других случаях заболевание может доставлять дискомфортные ощущения. Как правило, начало болезни связано с воспалением и отечностью пораженного участка. Дальнейшее развитие зависит от ее вида.
Плоская (простая) форма
Плоский вид встречается чаще всего. Как правило, она не переходит в рак, не вызывает неприятных ощущений, выявляется во время профосмотра или лечения других заболеваний. Визуально простая лейкоплакия представлена белесой пленкой с четким очертанием, не снимающейся шпателем. Иногда патология может сопровождаться ощущением сухости в области поражения.
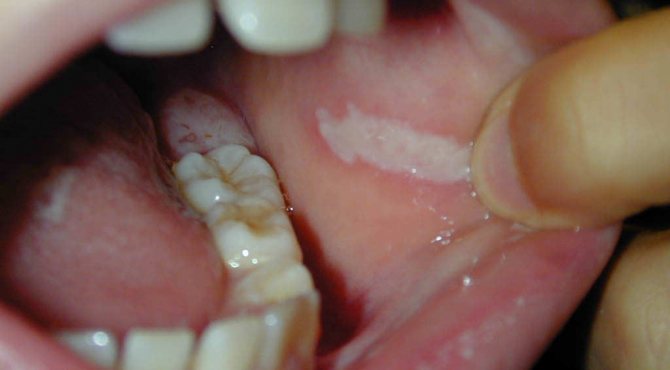
Плоская лейкоплакия.
Веррукозная форма (стадия) болезни
При отсутствии лечения и продолжающемся действии негативного фактора простая лейкоплакия переходит в веррукозную форму. Место поражения уплотняется, приобретает белый или бело-серый оттенок, на нем образуются выступающие узелки или бляшки (бородавчатая и бляшечная разновидность). Из-за своего возвышения над здоровой тканью участок становится легким объектом для травмирования (например, во время еды). Данная форма болезни имеет тенденцию переходить в рак.

Веррукозная форма лейкоплакии
Эрозивная форма
Со временем веррукозная стадия переходит в эрозивную форму, которую некоторые специалисты расценивают как предраковую. Поврежденные области покрываются трещинами, эрозиями, появляется кровоточивость и боль. Человек не может открыть рот, принимать пищу, пить, разговаривать.
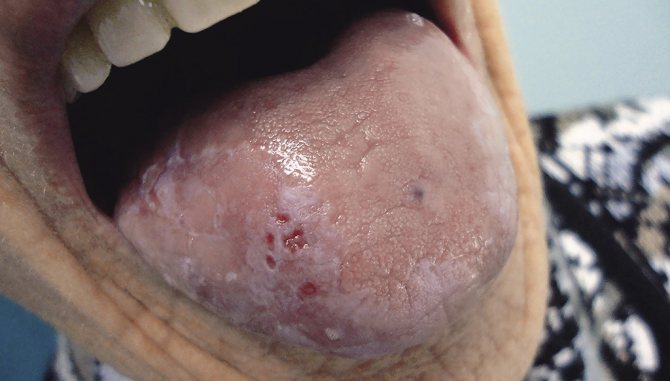
Эрозивная форма лейкоплакии на языке
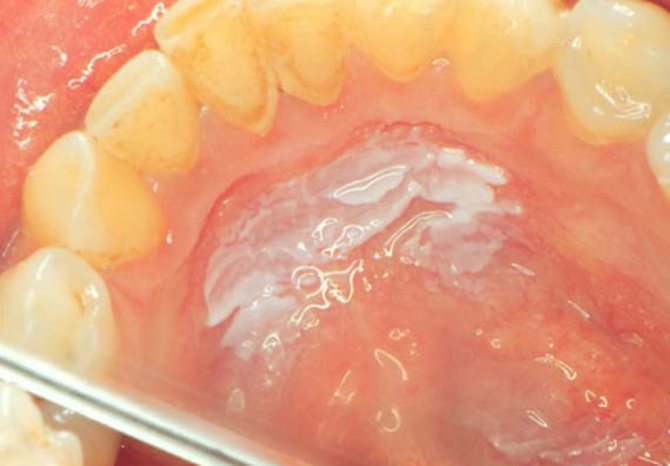
Лейкоплакия Таппейнера (курильщиков)
Этот вид заболевания характерен для заядлых курильщиков. Примечательно, что после полного прекращения курения лейкоплакия Таппейнера проходит самостоятельно. Определить данную форму можно по плотному бело-серому пятну (локализованному, в основном, на небе), по которому рассредоточены точки красного цвета – отверстия слюнных желез. Болезнь Таппейнера переходит в раковую опухоль очень редко.
Лейкоплакия Таппейнера
Мягкая форма
Характерным признаком мягкой лейкоплакии является шелушение очага поражения и легкое снятие налета. Этот вид болезни представляет собой доброкачественное новообразование, причины которого точно не установлены (некоторые специалисты полагают, что в его основе лежит нарушения деятельности НС и гормонального фона). Встречается в детском (с 12 лет) и юношеском возрасте до 30. Края пятен при мягкой форме могут иметь четкие или размытые очертания; сами участки сероватого цвета, отечные, шелушатся.
Зачем при лейкоплакии назначают гормоны
Вылечить и устранить ороговевшие ткани влагалища при помощи таблеток не удастся, однако если врач установил вероятную причину развития заболевания, медикаментозная терапия будет эффективной. Лечение гормональными препаратами назначается на фоне изучения эндокринного баланса.
Как показывает практика, частой причиной ороговения и гипертрофии тканей вагинального канала становится недостаток эстрогенов или дисгармония в соотношении эстрадиола и других женских половых гормонов.
При выявлении таких проблем доктор рекомендует прием гормонов, который поможет тканям быстро восстановиться после удаления очагов и избежать рецидивов. Чтобы иметь гарантию, что все препараты назначены правильно, необходимо лечиться у квалифицированных гинекологов, имеющих опыт в лечении подобных патологий.
Лечение крауроза
После
установки окончательного диагноза
выбирается один из вариантов лечения:
- Медикаментозная методика: включает в себя сочетание гормонозаместительной и симптоматической медикаментозной терапии, а также применение плацентарной терапии (препарат «Мэлсмон») и плазмотерапии PRP (применение аутоплазмы, обогащенной тромбоцитами).
- Лазерная методика воздействия по технологиям IntimaLase и IncontiLase аппарата Fotona.
Сочетанная методика: включает в себя сочетание медикаментозной методики с методиками лазерного воздействия IntimaLase и IncontiLase аппарата Fotona на ткани наружных половых органов.
Милые женщины! Приглашаем Вас посетить нашу клинику эстетической медицины, косметологии и гинекологии «SOLA», пройти необходимое обследование и задать все интересующие вопросы врачу гинекологу-эндокринологу, специалисту в эстетической гинекологии.
Наша цель – помогать нашим пациентам совершенствовать здоровье и красоту, а значит повышать качество жизни. И заслужив доверие однажды, мы сделаем все от нас зависящее, чтобы сохранить его навсегда!
ЗАПИСАТЬСЯ НА КОНСУЛЬТАЦИЮ
Вы можете позвонить нам по телефонам:+7(495)-565-31-97, +7(903)-006-85-01 либо заполнить форму и мы свяжемся с вами