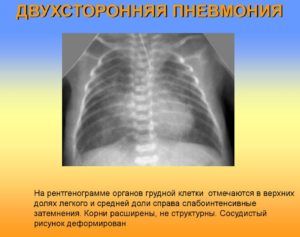
Микоплазма пневмония у детей: симптомы, диагностика, лечение
Содержание:
- является второй по распространенности причиной госпитализаций, связанных с пневмонией у взрослых, согласно Центрам по контролю и профилактике заболеваний.
- Серологическое обследование
- лечение
- Лечение
- Антибиотики-макролиды при лечении пневмоний в поликлинике
- Симптомы заболевания
- Лечение микоплазмоза
- Осложнения и последствия
- Атипичная пневмония
- Причины и механизм заболевания
- Лечение микоплазмоза
- Симптомы
- Реабилитация и осложнения
- Дифференциальная диагностика
является второй по распространенности причиной госпитализаций, связанных с пневмонией у взрослых, согласно Центрам по контролю и профилактике заболеваний.
Большинство людей развивают антитела к МП после острой инфекции. Антитела защищают их от заражения снова. Пациентам с слабой иммунной системой, таким как ВИЧ-инфекция, и тем, кто лечится хроническими стероидами, иммуномодуляторами или химиотерапией, может быть трудно бороться с инфекцией МП и подвергать большему риску повторного заражения в будущем. Для других симптомы должны утихать через одну-две недели после лечения. Кашель может задерживаться, но большинство случаев разрешается без длительных последствий в течение четырех-шести недель. Обратитесь к врачу, если вы продолжаете испытывать серьезные симптомы или если инфекция мешает вашей повседневной жизни. Возможно, вам потребуется обратиться за лечением или диагнозом для любых других состояний, которые могли быть вызваны инфекцией вашего МП.
Серологическое обследование
Диагноз при микоплазмозе часто вызывает определённые трудности, поэтому проводятся несколько исследований, ведущую роль среди которых играют серологические реакции.
При подозрении на микоплазмоз, микоплазму выявляют самым широко используемым способом — иммуноферментным анализом (ИФА), определяющим в сыворотке крови антитела к микоплазме — ig g, ig m, ig a, вырабатываемые организмом человека в ответ на инфицирование.

В норме у здорового человека они не обнаруживаются, анализ отрицательный.
Иммуноглобулины по своему биохимическому строению являются белками, которые вырабатываются организмом в ответ на первичное проникновение инфекции в организм для борьбы с ней. При нормальном функционировании иммунной системы повторные проникновения того же возбудителя вызывают более активную реакцию, и заражения не происходит.
Первым в крови появляется ig m. За несколько недель его уровень повышается. Достигнув максимума, количество ig m постепенно снижается, при этом антитела остаются в крови несколько месяцев.
Положительный анализ на антитела группы G без иммуноглобулинов класса М говорит о том, что:
- в настоящее время инфекция у человека отсутствует, но была перенесена ранее, а обнаруженные антитела класса G — остаточные проявления пневмонии;
- имеется реинфекция.
Ig g возникают в крови через 10 – 14 дней после инфицирования и могут обнаруживаться в сыворотке крови ещё в течение 2 лет после излечения. Если их число в титрах больше 20 ОЕд/л — результат положительный и свидетельствует об уже прошедшей инфекции. В случае, когда титр антител иммуноглобулинов G меньше 16 ОЕд/л — результат отрицательный: болезнь отсутствует, или же анализ был взят рано — до того, как образовались эти антитела. В таких случаях исследование повторяют. Если в течение 2 недель состояние не улучшается, а титр иммуноглобулина G вырос — болезнь прогрессирует. Для точной верификации диагноза оцениваются суммарно обе величины.
У больного ребёнка титр иммуноглобулина G может оставаться в норме. Поэтому оценивать результаты нужно в динамике и одновременно оба показателя.
лечение
Первоначальные симптомы обычно проходят от 3 до 10 дней без противомикробного лечения, в то время как восстановление радиологических нарушений обычно происходит медленно (от 3 до 4 недель и более)..
Однако смертельные случаи редки, то есть их эволюция, как правило, доброкачественная и самоограничивающаяся. Тем не менее, его улучшение может быть ускорено при соответствующем лечении.
Однако, хотя лечение улучшает признаки и симптомы инфекции, микроорганизм не удаляется из дыхательных путей, так как было возможно изолировать Mycoplasma pneumoniae через 4 месяца выздоровления от инфекции. Это может объяснить рецидивы и рецидивы, несмотря на соответствующее лечение.
Все микоплазмы естественно устойчивы к бета-лактамам и гликопептидам, потому что у них нет клеточной стенки; белый сайт этих антибиотиков.
Сульфонамиды, триметоприм, полимиксины, налидиксовая кислота и рифампицин также неактивны.
Mycoplasma pneumoniae чувствителен к антибиотикам, которые мешают синтезу белков или ДНК, таким как тетрациклины, макролиды и некоторые хинолоны.
Среди макролидов азитромицин является наиболее полезным, поскольку он имеет меньше побочных эффектов.
Лечение
Для терапии микоплазменной пневмонии применяют эритромицин и новые препараты из группы макролидов, такие как кларитромицин или азитромицин. Эритромицин менее эффективен, потому макролиды назначаются в первую очередь. Могут дать нужный лечебный эффект и тетрациклины. Для лечения микоплазменной инфекции не применяют β-лактамные антибиотики (цефалоспорины, пенициллин).
Санаторно-курортное лечение и реабилитация
Больным, которые переболели острой формой пневмонии (в том числе, вызванной микоплазмами), рекомендуется реабилитация, реализуемая в два, три или четыре этапа. Два этапа: стационар и поликлиника. Три этапа: стационар, реабилитационное отделение, поликлиника. 4 этапа: стационар, реабилитационное отделение, санаторий, поликлиника. Если у пациента нетяжелое течение, то реабилитационные меры заключается в стационарной терапии, после которой человека наблюдают в условиях поликлиники.
Реабилитации в специальном отделении или центре подлежат лица, у которых в остром периоде болезни выявляли распространенное поражение (например, двустороннее) с гипоксемией, выраженной интоксикацией. Также реабилитация в спецотделении или центре рекомендована больным с осложнением микоплазменной пневмонии или вялым течением заболевания.
Цель реабилитации пациентов: восстановление функции органов дыхания и кровообращения, ликвидация морфологических нарушений. По индивидуальным показаниям врачи в реабилитационном отделении или поликлинике назначают противовоспалительные и/или антибактериальные препараты.
Для реабилитации крайне важны немедикаментозные меры:
- дыхательная гимнастика
- лечебная физическая культура
- физиотерапевтические процедуры
- массаж
- гидротерапия
- аэротерапия
- климатолечение
Эффективная реабилитация означает восстановления иммунологических и функциональных показателей, отсутствие временной нетрудоспособности по основной болезни на протяжении 12 месяцев, снижено число дней временной нетрудоспособности по острому респираторному заболеванию. Лица, которые перенесли микоплазменную пневмонию, должны быть направлены в местные санатории и климатические курорты с сухим и теплым климатом:
- Гурзуф
- Ялта
- Юг Украины
- Симеиз
Больные с перенесенной пневмоний и страдающие астенизацией должны пребывать на курортах с горным климатом, например, на Алтае, в Киргизии и пр.
Диспансеризация
Диспансерное наблюдение необходимо для 5 групп пациентов:
- подверженные риску пневмонии
- практически здоровые
- страдающие хроническими заболеваниями
- находящиеся на стадии декомпенсации и инвалиды
- подверженные частым заболеваниям
Лица, которые переболели пневмонией, и которых врачи посчитали выздоровевшими, наблюдаются по второй группе диспансерного учета на протяжении полугода. Обследование нужно пройти через 30 дней, а второй — спустя 3 месяца после выздоровление. Третий раз пациент обследуется через 6 месяцев после выписки из стационара.
Диспансерное обследование подразумевает осмотр доктором, проведение общего анализа крови, исследование крови на сиаловые кислоты, С-реактивный белок, серомукоид, фибриноген и гаптоглобин. Если патологические изменения не выявлены, пациента переводят в первую группу. Если изменения присутствуют, человека оставляют во второй группе на протяжении 12 месяцев, чтобы реализовывать оздоровительные меры.
Те, у кого была микоплазменная пневмония с затяжным течением, и лица, у которых при выписке из стационара были остаточные изменения в легких, биохимические изменения в крови и СОЭ выше нормы, должны наблюдаться в 3-й группе на протяжении года. Причем посещения врача нужны спустя 1, 3, 6 и 12 месяцев после выписки из стационара, во время которых проводится как осмотр врачом, так и лабораторные исследования. Некоторым пациентам может понадобиться консультация онколога или фтизиатра. После полного выздоровления человека причисляют к первой диспансерной группе. Если в легких сохранились изменения, обнаруживаемые на рентгенограмме, то больного причисляют ко второй диспансерной группе.
Антибиотики-макролиды при лечении пневмоний в поликлинике
 в журнале: пульмонология / 2008 / приложение consilium medicum
в журнале: пульмонология / 2008 / приложение consilium medicum
В.Е.Ноников ФГУ Центральная клиническая больница с поликлиникой УД Президента России, Москва
Проблемы диагностики и рациональной терапии пневмоний не теряют своей актуальности многие годы. Это обусловлено их широкой распространенностью, ошибками в диагностике и терапии, высокими показателями летальности.
Частота случаев пневмонии составляет 5-20 на 1000 населения, причем наиболее высокая заболеваемость приходится на лиц пожилого и старческого возраста. Летальность составляет 5%, а у пожилых пациентов и при тяжелом течении пневмонии достигает 20%.
Основу эффективного лечения пневмоний составляет антибактериальная химиотерапия, и правильное суждение о природе заболевания является решающим при выборе препарата.
Эпидемиологическая ситуация на рубеже XX-XXI вв. характеризуется возросшей значимостью внутриклеточных возбудителей бронхолегочных инфекций, возрастающей резистентностью микроорганизмов к широко применяемым антибактериальным средствам, распространенной сенсибилизацией населения к производным пенициллина и сульфаниламидам.
Диагностика пневмонии обычно основывается на таких признаках, как повышение температуры тела до лихорадки или субфебрилитета, кашель (чаще с отделением мокроты). Реже отмечаются озноб, плевральная боль, одышка.
У лиц пожилого и старческого возраста может не быть классических проявлений пневмонии. Возможны лихорадка или, напротив, гипотермия; спутанность сознания; одышка (или сочетание этих симптомов).
Для установления диагноза пневмонии доказательным является рентгенологическое исследование. Рентгенография легких также выявляет такие осложнения, как абсцедирование, экссудативный плеврит. Рентгенологические изменения могут отсутствовать. Это бывает в самом начале болезни, при дегидратации, тяжелой нейтропении, а также при пневмоцистной этиологии заболевания.
Компьютерная томография (КТ) легких оправдана лишь при проведении дифференциальной диагностики, если обычная рентгенограмма малоинформативна, и для более точной оценки возможных осложнений.
Четко определяются полости, лимфаденопатии, плевральный выпот и многоочаговые изменения.
Типичны данные исследования лейкоцитарной формулы, обнаруживающие лейкоцитоз более 10х1000/мкл, сдвиг лейкоцитарной формулы влево, токсическую зернистость нейтрофилов.
Термином “атипичные пневмонии” обычно обозначают пневмонии, протекающие не так, как типичные пневмококковые. Существенно, что пневмонии, именуемые “атипичными”, вызываются внутриклеточными агентами: вирусами, микоплазмой (50% всех случаев), хламидиями, легионеллой. Краткие отличия атипичных пневмоний приведены в табл. 1.
Кашель, как правило, сухой или с отделением скудной слизистой мокроты. Он имеет приступообразный характер и может провоцироваться различными факторами. Пароксизм кашля у наших пациентов провоцировался вдыханием холодного воздуха (что допускает возможность гиперреактивности слизистой оболочки), случайным покашливанием.
Почти всегда удавалось выяснить определенное положение тела, при котором часто возникал кашель. Это мучительный приступообразный кашель, напоминающий “коклюшный” (иногда с репризами).
Его типичная звуковая особенность – низкий тембр и битональность – объясняются дополнительной звуковой волной низкого тембра, возникающей вследствие вибрации мембранной части трахеи. Услышав однажды этот необычный кашель, врач надолго запоминает тембр его звучания.
Таблица 1. Сравнительные признаки “типичных” и “атипичных” пневмоний (по H.Zackon, 2000)
| Признак | “Типичная” пневмония | “Атипичная” пневмония |
| Рентгенологические данные | Обычен один фокус | Один или несколько фокусов, интерстициальные изменения |
| Мокрота по Граму | Часто + | Нет результатов |
| Посев крови | Часто + | Нет результатов. Доказательна серология |
| Лейкоцитоз | >10 000 | 10% |
Симптомы заболевания
Обычно микоплазменная пневмония диагностируется у людей в возрасте младше 35 лет. Наибольшая заболеваемость фиксируется в детском возрасте до 5 лет и в 11 – 13 лет.

Инкубационный период при заражении организма инфекцией может затянуть до 3 недель. При проникновении большого количества возбудителей или при сильной ослабленности организма время инкубации значительно сокращается.
Если иммунитет у человека работает слишком активно, то инкубация затягивается до 4 недель. Сначала развиваются так называемые симптомы предвестники основной болезни, которые связаны с поражением дыхательной системы. Микоплазменная пневмония у детей и взрослых начинается постепенно и в первую очередь проявляется такими симптомами:
- головная боль;
- першение и сухость в горле;
- слабость и ломота в теле;
- ринит;
- кашель – сразу он непродуктивный, но впоследствии происходит отхождение вязкой мокроты.
Откашливание продолжительное, у него приступообразный характер. Во время заболевание задняя поверхность глотки, язычок и слизистая мягкого неба всегда гиперемированные. Если инфицирование было спровоцировано бронхитом, то врач слышит сухие хрипы, жесткое дыхание.
Если пневмония у взрослых и детей протекает легко, то характеризуется проявлением фарингита и катарального насморка.
При среднетяжелом протекании объединяется поражение нижней и верхней части путей дыхания, поэтому возникают.
Признаки поражения становятся явными только на 5 – 7 день. За это время температура доходит до 39 градусов и удерживается 5 – 7 суток. Затем она опускается до субфебрильной и сохраняется так 7 – 12 суток. Иногда повышение затягивается на более долгий промежуток.
Для микоплазменного воспаления легких характерен сильный непроходящий кашель, когда отходит слизистая мокрота, но в небольшом объеме. Откашливание не проходят 10 – 15 суток, из-за этого развивается боль в области грудной клетки, которая усиливается при вдохе и выдохе.
Лечение микоплазмоза
Из-за схожести симптомов с теми, что вызываются вирусом гриппа, очень частыми являются случаи самолечения. К примеру, родители даже могут убрать у детей внешние проявления болезни симптоматическими средствами, но возбудитель при этом остается в организме. В результате болезнь прогрессирует и дает осложнения.
В первые три недели болезни развиваются внелегочные осложнения. Их характер от возраста больного не зависит.
Неврологические осложнения микоплазменной пневмонии – это поперечный миелит, энцефалит, менингит, менингоэнцефалит, восходящий паралич. Даже при правильной терапии восстановление идет очень медленно.
С первых недель болезни в крови могут быть выявлены холодовые антитела. Есть вероятность развития почечной недостаточности, тромбоцитопении, ДВС-синдрома.
У каждого четвертого больного возникают сыпь и конъюнктивит. Эти явления проходят за 2 недели.
Изредка встречаются осложнения в виде миокардитов и перикардитов. Изменения на электрокардиограмме в виде АВ-блокады могут выявляться даже при условии отсутствия жалоб.
У 25% процентов детей микоплазменную пневмонию сопровождает диспепсия – понос, тошнота, рвота. Артриты ассоциированы с выработкой антител.
Специфическая антибактериальная терапия должна быть начата, как только возникает подозрение на микоплазмоз. Препарат выбора – эритромицин: детям его назначают по 20-50 мг в сутки внутрь (за 3-4 приема), а взрослым – по 250-500 мг через каждые 6 часов.
У взрослых и детей старшего возраста эритромицин может быть заменен тетрациклином. Его назначают по 250-500 мг внутрь через каждые 6 часов. Еще один вариант лечения – по 100 мг доксициклина внутрь через каждые 12 часов. Что касается клиндамицина, то он активен в отношении возбудителя in vitro, однако in vivo оказывает должное действие не всегда, следовательно, препаратом выбора не является.
Фторхинолоны in vitro актины, но не так, как тетрациклины и макролиды. Использовать из при микоплазмозе не рекомендуют. Азитромицин и кларитромицин так же активны, как эритромицин, и даже превосходят его. Переносятся они, кроме того, легче.
Дополнительные меры – симптоматическое лечение, обильное питье, постельный режим. Благоприятное течение болезни подразумевает выздоровление через 1-2 недели от начала приема антибиотиков.
Осложнения и последствия
Прогноз пневмонии, вызванной микоплазмой, при своевременном и адекватном лечении благоприятный, но риск летального исхода не исключен (зарегистрированная летальность составляет до 1,4% от всех случаев инфицирования). При нормальном иммунитете вероятность развития осложнений на фоне воспаления легких сведена к минимуму и зачастую проявляется в виде длительно сохраняющегося кашля и общей слабости.
У пациентов со сниженной иммунной защитой (иммунодефицитные состояния, пожилой или детский возраст, наличие сопутствующих патологий) риск неблагоприятных последствий существенно возрастает. Тяжесть вызванных mycoplasma pneumoniae заболеваний варьируется в широком диапазоне, атипичная пневмония может осложниться такими респираторными состояниями:
- абсцесс легких;
- пневматоцеле (кисты в легких, наполненные воздухом);
- плеврит;
- дыхательная недостаточность.
Микоплазменный тип воспаления легких опасен не только респираторными осложнениями, но и поражением других систем организма. Из внелегочных последствий пневмонии самыми опасными являются:
- Патологии нервной системы — серозный менингит (негнойное воспаление оболочек головного и спинного мозга), острая воспалительная демиелинизирующая полирадикулоневропатия, воспаление спинного (миелит) или головного мозга (энцефалит), восходящий паралич Ландри, острый поперечный миелит. Процесс выздоровления при поражении нервной системы микоплазмой протекает медленно, долго наблюдаются остаточные явления, не исключена вероятность летального исхода.
- Заболевания кроветворной системы — гемолитическая форма анемии, синдромы диссеминированного внутрисосудистого свёртывания крови и Рейно, тромбоцитопения, холодовая гемоглобинурия.
- Кардиальные осложнения (перикардит, гемоперикард, миокардит) – редко соотносятся с микоплазмозом ввиду отсутствия точных данных о причинах их возникновения после перенесенного воспаления легких.
- Поражения кожных покровов и слизистых оболочек — изъязвления слизистых оболочек поверхностного характера (афты), сыпь, злокачественная экссудативная эритема (образование катарального экссудата на слизистых оболочках). Этот вид осложнений диагностируется у 25% пациентов.
- Болезни суставов – описано небольшое количество случаев развития артрита и ревматических атак.
Атипичная пневмония
Инфекционно-воспалительные поражения легких, вызванные нехарактерными возбудителями – это атипичная пневмония. Чаще всего заболевание возникает из-за таких причин:
- Микоплазма.
- Хламидии.
- Вирусы гриппа А, В.
- Респираторные вирусы парагриппа.
- Коксиелла.
- Легионелла.
- Вирус Эпштейна-Барра и другие возбудители.
Вышеперечисленные возбудители имеют различные микробиологические особенности, поэтому заболевания отличаются по эпидемиологии и патоморфологии. На сегодняшний день выделяют такие формы атипичной пневмонии: микоплазменная, хламидийная, ку-лихорадка, болезнь легионеров.
Как и большинство инфекционных патологий, атипичная форма имеет такие стадии:
- Инкубационная – длится 7-10 дней с момента заражения.
- Продромальная – 1-3 дня с появлением неспецифических симптомов респираторных вирусных инфекций (головные и мышечные боли, сухой кашель, першение в горле).
- Разгар – выраженный инфекционно-воспалительный процесс в легких.
- Реконвалесценция – активность болезненного состояния постепенно стихает и состояние пациента нормализуется.
Выделяют такие общие симптомы, характерные для всех видов атипичных пневмоний:
- Повышенная слабость.
- Кашель и одышка.
- Обильное потоотделение.
- Повышенная температура тела до 40-41°C.
- Боли в грудной клетке.
Кроме вышеперечисленных признаков, микоплазменная форма зачастую протекает с увеличением печени и селезенки. Диагностика основана на клинической картине расстройства. Больному проводят рентгенографию легких в двух проекциях для определения очага воспаления. Чтобы выявить возбудитель показаны бактериологические, микробиологические и иммунологические исследования.
Лечение атипичных пневмоний состоит их этиотропной и симптоматической терапии. Необходимо уничтожить болезнетворные микроорганизмы и провести сопутствующее лечение. Без правильного и своевременного лечения, болезнь вызывает множество осложнений, существенно ухудшающих функционирование всего организма.
Причины и механизм заболевания
Вызывает заболевание возбудитель, представленный только двумя видами микоплазма пневмонии – M. pneumoniae и М. hominis. Причем первый вид возбудителя заболевания является патогенным, а второй – условно-патогенным.
Это одноклеточные микроорганизмы, отличительной особенностью которых является отсутствие у клеток плотной стенки. Ее заменяет тонкая цитоплазматическая мембрана, состоящая из трех слоев. Такое строение позволяет патогену легко захватывать мембрану и рецепторы эпителия дыхательных путей. При этом происходит прорастание тканей и микоплазмы друг в друга. После проникновения в клетки организма возбудитель начинает в них разрастаться и образовывать колонии. С током крови микроорганизм может разноситься по всем органам и тканям, вызывая в них специфические заболевания, сопровождающиеся воспалением.
Поражение клеток происходит под воздействием токсических веществ, образовавшихся в результате процессов метаболизма. Особую опасность представляет наличие в тканях перекиси водорода.
Возбудитель болезни также агрессивен в отношении других систем организма:
- При попадании в кровеносное русло под воздействием патогена начинают разрушаться эритроциты, т.е. происходит процесс гемолиза.
- Микоплазмы обладают защитными механизмами, позволяющими им противостоять воздействию некоторых групп антибиотиков. А способность маскироваться под клеточные антигены больного дает возможность размножаться в организме человека бессимптомно. Это способствует переходу заболевания в хроническую форму.
- Также мимикрия под антигены организма приводит к развитию аутоиммунных процессов, при которых иммунная система начинает вырабатывать антитела против клеток тканей и органов, и развиваются аутоиммунные заболевания.
Лечение микоплазмоза
Всвязи с развитием большого количества осложнений все случаи выявленного микоплазмоза подлежат лечению. Его основу составляют антибактериальные препараты и средства, повышающие иммунитет макроорганизма. Лечение должно проводится как самого больного, так и его половых партнеров. Продолжительность и количество курсов антибиотикотерапии устанавливается лечащим врачом и является строго индивидуальным.
Антибактериальные препараты, к которым не чувствительны микоплазмы:
- Сульфаниламиды.
- Бензилпенициллин и Ампициллин.
- Цефалоспорины.
М. hominis устойчивы к макролидам — эритромицину, олеандомицину и спирамицину.
Ureaplasma urealiticum проявляет устойчивость к эритромицину и тетрациклину.
Основные группы антибиотиков, применяемых для лечения микоплазмоза:
- Группа тетрациклина (Тетрациклин, Доксициклин, Миноциклин, Метациклин).
- Группа макролидов и азалидов (Эрициклин, Джозамицин, Кларитромицин).
- Группа фторхинолонов ( Офлоциклин, Ципрофлоксацин, Спарфлоксацин).
- Группа аминогликозидов (Гентамицин).
Как моноинфекция урогенитальный микоплазмоз встречается редко, в основном выявляется в сочетании с трихомониазом, гарднереллезом, хламидиозом, кандидозом и другими инфекциями. Всвязи с этими в схему лечения включаются препараты группы метронидазола и противогрибковые препараты.
Для нормализации функционирования иммунной системы применяются адаптогены (Сапаралл, экстракт Элеутерококка и Левзеи, настойка Аралии, Женьшеня и Лимонника, Пантокрин) и протеолитические ферменты (a-химотрипсин, Вобензим).
После лечения антибиотиками с целью нормализации вагинального микробиоценоза назначаются эубиотики (Ацилакт в свечах для вагинального и ректального применения и Бифидумбактерин).
Критерии излеченности:
- Женщина считается излеченной, если через 10 дней после окончания лечения и в дальнейшем при 3-х кратном исследовании в течении 3-х менструальных циклов не удалось выявить возбудителя.
- Мужчина считается излеченным, если у него не удается выявить возбудителей в течение 1 месяца после окончания лечения.
Рис. 12. На фото микоплазма гениталиум (обозначено стрелкой).
Симптомы
Mycoplasma pneumoniae вызывает у человека заболевания респираторного тракта инфекционной природы. Данный возбудитель был выделен при изучении атипичной пневмонии в 1930 году. Спустя 32 года Mycoplasma pneumoniae была зафиксирована в медицинской литературе как отдельный вид бактерий.
Микоплазменную пневмонию чаще всего фиксируют у детей и лиц до 35 лет. Наибольшая заболеваемость — у детей до 5 лет жизни и 11-13 лет. Путь передачи болезни: воздушно-капельный.
Исследователь В. И. Покровский предложил сгруппировать симптоматику микоплазменной пневмонии в такие категории:
1. Респираторные
- верхние дыхательные пути (бронхит, трахеит, фарингит)
- легочные (плевральный выпот, пневмония, абсцесс легких)
2. Нереспираторные
- желудочно-кишечные (панкреатит, гепатит, гастроэнтерит)
- гематологические (тромбоцитопеническая пурпура, гемолитическая анемия)
- сердечно-сосудистые (перикардит, миокардит)
- мышечно-скелетные (полиартрит, артралгия, миалгия)
- неврологические (мозжечковая атаксия, периферические и черепно-мозговые невриты, менингоэнцефалит, менингит)
- дерматологические (полиморфная эритема, высыпания)
- генерализованные инфекции (септикопиемия, полилимфоаденопатия)
При микоплазменной инфекции инкубационный период может длиться около трех недель. Если в организм попало сразу большое количество возбудителя, или организм ослаблен, то инкубация сокращается. Если же защитные силы организма очень активны, инкубационный период может быть больше 3-4 недель, но такое бывает крайне редко. Сначала появляются симптомы-предвестники, связанные с поражением верхних дыхательных путей. Болезнь начинается постепенно с таких проявлений:
- головные боли
- слабость в теле
- сухость и «першение» в горле
- насморк
- кашель (в начале болезни без мокроты, а потом начинает отделяться слизистая и вязкая мокрота)
Кашель длительный, имеет пароксизмальный характер. Во время приступа характеризуется как интенсивный. Задняя стенка глотки, язычок и мягкое небо во время болезни постоянно красный. Если инфицирование микроплазмами вызывает бронхит, врач выслушивает сухие хрипы, дыхание становится жестком. Легкое течение острого респираторного вирусного заболевания, вызванного микоплазмами, характеризуется зачастую фарингитом и катаральным ринитом.
Среднетяжелое течение характеризуется сочетанием поражения нижних и верхних дыхательных путей, вследствие чего развиваются такие болезни:
- ринофарингобронхит
- фарингобронхит
- ринобронхит
Болезнь проходит с субфебрильной температурой. При латентном течении или стертой симптоматике температура тела может оставаться нормальной или повышаться, но периодически.
Перечисленные выше проявления микроплазменной пневмонии становятся более явными на пятый-седьмой день. В этот период температура достигает отметки 39-40°С, и является такое на протяжении 5-7 суток. Далее она может опускаться до субфебрильных значений, и держится в этом промежутке от 7 до 12 суток, в некоторых случаях может быть повышенной и более долгое время.
Для пневмонии, спровоцированной микоплазмамами, типичны долго непроходящий и сильный кашель, при котором отходит слизистая мокрота в небольшом количестве. Кашель не проходит на протяжении 10-15 суток. В большинстве случаев врачи фиксируют такое проявление болезни как боль в грудной клетке, которая становится сильнее при вдохе и выдохе.
Физикальные проявления микоплазменной пневмонии появляются в большинстве случаев на 4-6 сутки от начала заболевания:
- крепитация
- ослабленное везикулярное дыхание
- укорочение перкуторного звука (редко)
- мелкопузырчатые хрипы
Данные признаки не обнаруживаются в 20 случаях из 100, а патологический процесс в легких можно обнаружить только на рентгенограмме. В части случаев развивается умеренно выраженный экссудативный или, чаще, фибринозный плеврит.
Реабилитация и осложнения
Микоплазменная пневмония наносит значительный вред организму, поэтому после выздоровления назначается реабилитационное лечение. Восстановительный период длится до полугода. Все это время больной состоит на учете в диспансерной группе у своего врача по месту жительства и получает общеукрепляющее лечение.
 Для улучшения иммунитета и восстановления организма назначаются:
Для улучшения иммунитета и восстановления организма назначаются:
- водные процедуры;
- сеансы массажа;
- лечебная физкультура в сочетании с дыхательной гимнастикой;
- различные физиотерапевтические процедуры (индуктотермические и ультравысокочастотные токи, ультрафиолетовое облучение и другие).
Микоплазмоз в случаях неадекватной или несвоевременной терапии, а также из-за отказа от лечения пациентом может привести к осложнениям заболеваниями, поражающие другие органы и системы.
Если осложнения затронут сердечно-сосудистую систему, то у больного начнет страдать сердечная мышца и ее оболочки. Также может нарушиться сердечный ритм.
Со стороны нервной системы могут быть воспаления оболочек мозга, невриты различной локализации, энцефалиты, стволовые и мозжечковые поражения.
Поражения желудочно-кишечного тракта приведут к развитию панкреатита, гепатита и другим болезням.
В 10% случаях микоплазменная пневмония может закончиться летальным исходом.
Своевременное лечение в стационаре позволит свести к минимуму риск развития осложнений.
Дифференциальная диагностика
Для успешного лечения любого заболевания необходимо комплексное обследование. Дифференциальная диагностика атипичного воспаления легких направлена на исключение патологий со схожей симптоматикой. Это позволяет установить точный диагноз и назначить терапию.
Дифференциация проводится в несколько этапов:
- Сбор первичных данных и формирование списка возможных заболеваний.
- Изучение симптомов, изменения динамики самочувствия и других факторов болезни.
- Сравнительный анализ полученных данных, оценка схожих и различных значений.
- Выявление сторонних симптомов, не имеющих отношения к подозреваемой патологии.
- Исключение заболеваний, клинические признаки которых не входят в общую картину.
- Постановка окончательного диагноза и составление схемы лечения.
Собранные и проанализированные в процессе диагностике данные дают достоверную картину болезненного состояния. Дифференциация атипичной пневмонии проводится с самыми распространенными вредоносными микроорганизмами:
- Микоплазма – острое начало, катар верхних респираторных путей, кашель с плохо отделяемой мокротой. Как правило, развивается у пациентов молодого возраста.
- Пневмококки – острое начало болезни, выраженная лихорадка, тяжелое течение, но хороший ответ на антибактериальные препараты пенициллинового ряда.
- Стафилококки – острое начало и тяжелое течение, ограниченные инфильтраты, устойчивость к пенициллинам.
- Гемофильная палочка – тяжелое течение, обширные инфильтраты, густая мокрота с примесями крови, абсцедирование. Чаще всего возникает у пациентов с хроническими бронхолегочными патологиями и алкоголизмом.
- Легионеллез – тяжелое течение, понос и печеночная дисфункция, неврологические расстройства. Заболеванию подвержены люди, которые длительное время находятся в помещениях с кондиционированным воздухом
- Аспирация – гнилостная мокрота, множественные и сливные очаги воспаления, рефлекторный кашель и повышенное слюнотечение.
- Пневмоцисты – нарастающая отдышка с частыми кашлевыми приступами. Тяжелая симптоматика со слабовыраженными рентгенографическими признаками.
- Грибки – стремительное развитие лихорадочного состояния, кашель с плохим отхождением мокроты, выраженное лихорадочное состояние, боли в груди.
Туберкулез – чаще всего ошибочно принимается за пневмонию. Протекает с сухим кашлем, субфебрильной температурой тела и бледностью кожных покровов. Если выявлены положительные туберкулиновые пробы, то диагностика усложняется. Основные отличия от пневмонии: неоднородные и уплотненные тени, участки просветления схожи с обсемененными очагами. В мокроте наблюдается массивное распространение микобактерий. В крови повышены лейкоциты.
Бронхит – возникает после ОРВИ или на их фоне. На ранних этапах сопровождается сухим кашлем, который постепенно переходит в продуктивный. Повышенная температура держится 2-3 дня, а затем остается в субфебрильных пределах. Инфильтрация отсутствует, усилен легочный рисунок. Очень часто пневмонию диагностируют как обострение бронхита.
Грипп – в эпидемиологический период очень сложно разграничить легочное воспаление и гриппозное поражение
Во внимание принимается особенности клинической картины болезни.
Плеврит – патология воспалительного характера в дыхательной системе, схожа с плевральными изменениями. Протекает с болевыми ощущениями в груди и во время кашля
Главный диагностический признак плеврита – хрипы, то есть звуки трения плевры во время дыхания. Особое внимание уделяется результатам биохимического анализа.
Ателектаз – это легочная патология со спаданием тканей и нарушением газообмена. По своей симптоматике напоминает пневмонию: дыхательная недостаточность, отдышка, цианоз кожных покровов. Боли в груди при данной болезни вызваны нарушением газообмена. В свернувшемся участке органа постепенно развивается инфекция. Ателектаз связан с травмами, закупоркой и компрессией легких, деструктивными изменениями тканей.
Онкологические процессы – начальные стадии болезни не отличаются от атипичного воспаления легких. Дифференциация основана на комплексном диагностическом подходе с тщательным изучением признаков рака.
Кроме вышеперечисленных заболеваний, микоплазма пневмония дифференцируется с дисфункций сердечно-сосудистой системы, гепостазом, ревматоидным артритом, коллагенозами, инфарктом легких и другими нарушениями организма.
[], [], [], [], [], [], [], [], [], [], [], [], []