Виды миозита и лечение
Содержание:
Лечение
Медикаментозное лечение
Лечение воспаления грудной мышцы должно быть комплексным
Ведь важно не только избавиться от мучительных симптомов, но и устранить причину миозита
Основа терапии – медикаменты. Специальные препараты позволяют купировать боль, воспаление, снять спазм мышц, побороть инфекцию и т. д.
Для лечения миозита грудных мышц используют такие группы препаратов:
- НПВС: Некст, Ибуклин, Мовалис, Паноксен, Амелотекс. Быстро избавляют об боли, покраснения, отека.
- Антибиотики: Амоксиклав, Ампициллин, Эритромицин, Азитромицин, Флемоксин. Назначаются при острых инфекционных миозитах.
- Противовирусные средства на основе интерферона: Виферон, Гриппферон, Ингарон. Препятствуют размножению вирусов, активируют иммунитет.
- Глюкокортикоиды: Гидрокортизон, Преднизолон, Метилпреднизолон. Применяются при полимиозите и дерматомиозите.
- Антигельминтные препараты: Вермокс, Немозол, Вормин, Саноксал. Назначаются при паразитарном миозите для выведения глистов из организма. Параллельно врач назначает антигистаминные средства.
Справка. Если при лечении дерматомиозита и полимиозита гормональные препараты неэффективны, то их заменяют иммуносупрессорами (средства, угнетающие иммунитет). К последним относят Азатиоприн, Ведолизумаб, Метотрексат. Иммунодепрессанты применяют для лечения аутоиммунных патологий, вызвавших воспаление грудных мышц.
При некоторых формах миозита применяются наружные средства с разогревающим эффектом, например, Випросал, Апизартрон, Капсикам, Финалгон.
При остром миозите больной должен соблюдать постельный режим.
Другие консервативные методики
На стадии ремиссии нужно продолжать лечить миозит грудного отдела нужно с помощью лечебной гимнастики, физиотерапии и массажа.
ЛФК позволяет нормализовать кровообращение, питание, тонус мышц, ускорить регенерацию тканей. Индивидуальный комплекс составляет врач или инструктор. Сначала занятия проводятся под его контролем, а потом дома самостоятельно. Достаточно проводить тренировки 4 – 5 раз за неделю. Длительность одного занятия нужно повышать от 10 до 30 минут.
Лечебный расслабляющий массаж снижает тонус спазмированных мышц, активирует кровоснабжение мышцы, постепенно избавляет от триггерных точек. Для достижения результата нужно пройти курс, который состоит из 5 – 10 сеансов с перерывом в 2 дня.
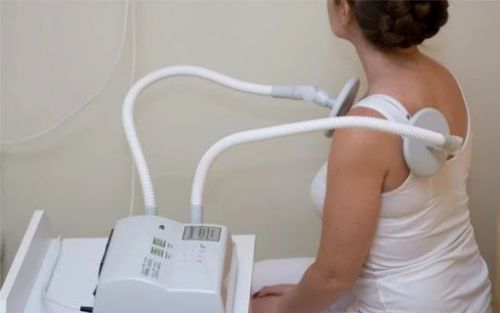 Ультравысокочастотная терапия
Ультравысокочастотная терапия
Лечение миозита грудной клетки дополняется физиотерапевтическими процедурами:
- электрофорез;
- тканевая нейроадаптация;
- ультравысокочастотная терапия;
- магнитотерапия и т. д.
Эти процедуры улучшают кровообращение, питание пораженных мышц, ускоряют их заживление, ослабляют боль, предупреждают повторное развитие воспалительного процесса.
Осторожно. Иглорефлексотерапия при миозите грудной мускулатуры устраняет спазм
Но эту методику нужно использовать аккуратно, чтобы не получить обратный эффект – повышение тонуса мышц. Поэтому нужно найти опытного специалиста.
Хирургическое лечение
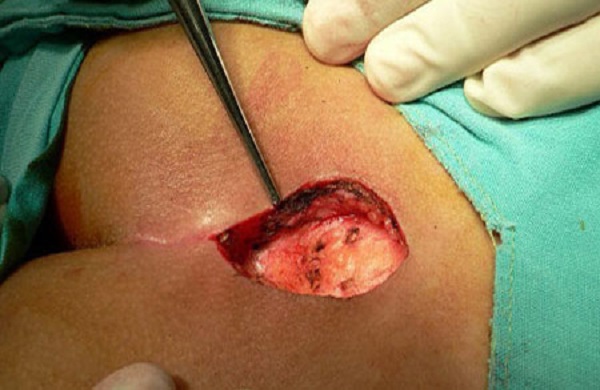
При инфекционном гнойном миозите показано хирургическое вмешательство. Врач вскрывает гнойные очаги (флегмона, абсцесс) в грудной мышце, и проводит их санацию (разрез капсулы гнойника и промывание антисептиками).
Операция нужна при наличии участков оссификации в мышце. Эти наросты причиняют боль, снижают качество жизни, поэтому от них нужно избавиться.
После хирургического вмешательства проводится антибиотикотерапия.
Профилактика заболевания
Миозит шейных мышц в подавляющем большинстве случаев прекрасно поддается излечению. Но если на болезнь не обращать внимания, она прогрессирует, и непременно развиваются опасные осложнения. Развивается полимиозит, если воспаление распространяется на новые группы мышц. Со временем они могут полностью атрофироваться.
Если патологический процесс затрагивает кожу, возникает дерматомиозит, который порой осложняется болезненными отложениями солей.
Последствия беспечного отношения к собственному здоровью могут быть просто катастрофическими: человек оказывается неспособным выполнять даже элементарные бытовые действия и превращается в инвалида. Голову удерживать удается только благодаря корсету.
Для успешной профилактики миозита шейного отдела позвоночника достаточно следовать несложным рекомендациям. Нужно:
- не допускать перенапряжения мышц;
- исключать риск переохлаждения, травмоопасных ситуаций;
- оберегать шею от сквозняков, одеваться по погоде;
- не делать резких движений головой;
- своевременно лечить болезни, особенно инфекционные;
- поддерживать динамичный образ жизни;
- укреплять иммунитет, закалять свой организм;
- придерживаться правил сбалансированного питания;
- выполняя сидячую работу, через каждый час обязательно устраивать пятиминутные перерывы и разминать мышцы воротниковой зоны.
Миозит шейного отдела — это, безусловно, не катастрофа. Прогноз его лечения — благоприятный. Чаще всего при своевременной и адекватной терапии воспаление проходит через 4–5 дней. Соблюдение предлагаемых профилактических рекомендаций помогает не допускать возникновения столь неприятных симптомов в области шеи.
Описание
Миозит – определение, объединяющее в себе группу заболеваний, которые характеризуются развитием воспалительного процесса в скелетных мышцах.
При миозите может поражаться как одна, так и несколько скелетных мышц. Наиболее часто встречаются миозиты, появление которых вызвано переохлаждением, различными травмами, интенсивными физическими нагрузками. Также часто сталкиваются с рассматриваемой проблемой люди определенных профессий, чья работа связана с длительным пребыванием в неудобной позе, что приводит к выраженной нагрузке определенных групп мышц. К таким профессиям можно отнести следующие:
- водители транспортных средств;
- программисты;
- бухгалтеры;
- музыканты (пианисты, скрипачи) и другие.
Такие миозиты благоприятны по своему прогнозу и хорошо поддаются лечению. Помимо этого, причиной появления миозита может быть:
- инфекционные заболевания вирусной или бактериальной этиологии (чаще всего миозит развивается вследствие перенесенного вирусного заболевания, например, гриппа);
- аутоиммунные заболевания (ревматоидный артрит, системная красная волчанка, склеродермия, дерматомиозит, полимиозит);
- токсическое воздействие, например, при алкоголизме или наркомании. В данных случаях миозит развивается вследствие длительного или даже кратковременного влияния токсических веществ;
- длительный прием некоторых лекарственных средств (гидроксихлорохина, колхицина, аторвастатина, альфа-интерферона).
В зависимости от локализации воспалительного процесса выделяют следующие формы миозита:
- миозит мышц шеи, в результате которого из-за имеющегося болевого синдрома ограничиваются повороты и наклоны головы;
- миозит поясничных мышц характеризуется появлением боли в пояснице, которая усиливается в положении стоя и во время наклонов туловища;
- миозит мышц верхних или нижних конечностей. Чаще всего наблюдается поражение икроножных мышц;
- миозит мышц плечевого пояса. Из-за болевого синдрома наблюдется ограничение подвижности верхних конечностей в плечевом суставе;
- миозит жевательных мышц. Данный вид миозита в некоторых случаях может привести к ограничению приема пищи, так как боль возникает не только во время жевания, но иногда и при открытии рта.
Прогноз миозита зависит от причины его возникновения. Для благополучного исхода заболевания рекомендуется незамедлительно обращаться к врачу при появлении первых симптомов, указывающих на миозит. Также стоит отметить, что под клинической картиной миозита могут скрываться более серьезные заболевания, требующие иного лечения
Поэтому крайне важно не откладывать поход к врачу, так как он не только установит правильный диагноз, но и назначит соответствующее лечение
Какие симптомы у шейного миозита?
В большинстве случаев у миозита шеи симптомы чаще всего ощущаются в утренние часы, после пробуждения. Если потрогать пальцами шейные мышцы, то они могут отзываться резкими и острыми болями. Болевые ощущения отдают в затылок, в грудную клетку или под лопатку. Боль усиливается в ночное время, а также при резких изменениях погодных условий.
При отсутствии должного лечения боль начнет передаваться вниз до плечевого сустава. Конечно, ощущения боли могут в течение дня могут стихнуть, но воспалительный процесс будет продолжаться. В результате возникает смещение шейных позвонков и происходит «перекашивание» шеи.
Острый миозит
Острая форма называется Юксовской болезнью, которая начинает развиваться после употребления в пищу некоторых сортов рыб. Ее непосредственной причиной служит токсическое поражение мышц и почек.
Юксовская болезнь манифестирует остро: вначале появляется резкая боль в мышцах конечностей, спины, иногда в области грудины. Характерно усиление болей при надавливании и движениях, а также их приступообразный характер.
Длительность болевых атак варьируется от нескольких часов до нескольких дней. Приступы сопровождаются повышенной потливостью, рвотой и сухостью во рту. Поражение почек проявляется в снижении отделяемой мочи, которая приобретает темно-красный цвет.
ВАЖНО: острый миозит имеет эпидемическую форму, в РФ вспышки заболевания отмечались в Новосибирской, Тюменской, Ленинградской и Курганской области.
Вероятность летального исхода достаточно велика и составляет более 2%. Причины Юксовской болезни достоверно не установлены: предположительно, ядовитыми становятся рыбы, питавшиеся отравленным планктоном.
Миозит мышц: признаки, виды и причины
Работаете в офисе и много времени проводите за компьютером? Возможно, вам предстоит неприятное знакомство с миозитом!
Миозит – общее название группы заболеваний, которые сопровождаются развитием воспалительного процесса в скелетных мышцах.
Международная классификация болезней 10-го пересмотра (сокращенно MKБ-10) определяет миозит как воспаление мышц, но все не так просто.
Миозит входит в класс «Болезни костно-мышечной системы и соединительной ткани», который включает в себя блоки М60-М63 (код миозита М60). Под этим кодом скрывается 55 (!) разновидностей болезни.
У большинства заболеваний есть свои причины, признаки, локализация и способы лечения. Обо всем по порядку.
Причины недуга
Миозит нередко сопутствует профессиям, представители которых вынуждены долгое время занимать статичную позу и задействовать одну и ту же группу мышц. Это значимый фактор, но далеко не единственный. Вот что еще способствует развитию миозита:
- инфекционные заболевания (обычная ОРВИ, тонзиллит или ангина);
- травмы;
- избыточные физические нагрузки;
- недостаток физической активности;
- пренебрежение ЗОЖ (употребление наркотических веществ и алкоголя);
- недостаток микроэлементов;
- переохлаждение мышц;
- деятельность паразитов;
- стресс;
- генетическая предрасположенность.
Симптомы миозита
У такого коварного недуга достаточно прямых и косвенных признаков:
- ноющая тупая боль;
- воспаление мышц;
- отечность и покраснение пострадавшей от заболевания области;
- повышение температуры тела;
- мышечная слабость (вплоть до атрофии);
- сохранение боли даже в спокойном состоянии и после отдыха;
- затрудненные движения;
- сыпь.
Виды и локализация
Во-первых, при установлении диагноза надо ответить на простой вопрос: «Где болит?» В зависимости от локализации болевых ощущений, миозит бывает:
- шейным. Наиболее распространенный вид. Большинство взрослых людей когда-либо сталкивались с утренними болями в шее;
- миозитом грудной клетки. Сопровождается кашлем, затрудненным дыханием;
- межреберным. Боль при пальпации усиливается;
- миозитом поясничных мышц. Сопровождается ноющей болью, усиливается после физических нагрузок;
- миозитом конечностей. Это миозит локтевого, тазобедренного, коленного сустава;
- миозитом мышц живота. Вызывает боли в брюшине;
- глазным. Затрудняет деятельность мышц, отвечающих за движение глазного яблока.
Во-вторых, необходимо понимать, в какой стадии находится болезнь, — хронической или острой. Имеет значение, насколько локальный характер у заболевания и какое количество мышц поражено — одна или несколько (полимиозит).
В-третьих, точность диагностики зависит от причин болезни. По генезису миозит может быть:
- аутоиммунным. Мышечные ткани подвергаются вредоносному воздействию собственных иммунных клеток организма;
- инфекционным гнойным. Возникает после попадания инфекции в открытую рану или при нарушении правил инъекции;
- инфекционным негнойным (вирусным). Причиной возникновения может стать ОРВИ, грипп, туберкулез;
- паразитарным. Жизнедеятельность паразитов (токсоплазмы, трихинеллы, эхинококка) наносит поражает мышцы. Активность и жизненный цикл паразитов влияет на характер недуга;
- посттравматическим. Если при травме произошел разрыв мышечных волокон, то мышца может окостенеть;
- токсическим. Причиной может стать интоксикация алкоголем или медикаментами, отравление, укусы.
Миозит при беременности
Женщины, живущие в ожидании появления малыша, часто сталкиваются с неприятным сюрпризом. Им может стать поясничный миозит или миозит мышц спины. Причин для развития болезни достаточно:
- центр тяжести тела смещается;
- тело будущей мамы долгое время находится в статичном нефизиологичном положении;
- связки расслабляются под воздействием гормона релаксина;
- в организме запускаются аутоиммунные процессы;
- могут появиться судороги;
- организм больше подвержен стрессу.
Медицина может помочь беременной женщине, но перед обращением к непосредственному специалисту будущая мама должна проконсультироваться с гинекологом. Никакого самолечения, мамочки! Помните, что при беременности употребление многих препаратов строго запрещается.
Очевидно, что мышечный миозит — по-настоящему серьезный недуг, который может привести к осложнениям, но поддаваться панике не стоит.
Диагностика
Фото: stophondroz.ru
Диагностика миозита начинается с опроса пациента. В ходе беседы уточняются жалобы, а именно характер боли, степень ее интенсивности, а также факторы, способствующие ее усилению. При миозите отмечается ноющий, тупой или тянущий характер боли, усиление боли возникает при движении и пальпации пораженной мышцы. После опроса врач приступает к пальпации (ощупыванию) мышц, которые беспокоят пациента. Во время пальпации отмечается усиление боли, а также в некоторых случаях могут обнаружиться болезненные уплотнения.
Далее назначаются обще лабораторные анализы (общи анализ крови, общий анализ мочи, биохимический анализ крови), которые помогают выявить изменение показателей, характерное для инфекционной природы заболевания, а также оценивают общее состояние организма человека. Кроме того, на воспаление мышц указывает повышенный уровень креатинкиназы, который выявляется в биохимическом анализе крови.
ЭМГ (электромиограмма) – исследование, позволяющее оценить мышечный ответ на нервный импульс. С помощью данного исследования удается определить очаг поражения мышц, его локализацию, степень тяжести процесса и характер повреждения. В зависимости от типа электродов ЭМГ подразделяют на 2 типа:
- поверхностная, которая является неинвазивной, позволяет оценить работу мышц на обширном участке;
- глубокая (инвазивная) – производится с помощью введения электрода в виде тонкой иглы в толщу мышцы. Данный тип ЭМГ позволяет оценить работу конкретного участка мышцы, который интересует специалиста. Используется значительно реже, чем поверхностная ЭМГ, так как инвазивность процедуры может привести к развитию неприятных побочных эффектов.
Магнитно-резонансная томография (МРТ) в настоящее время является одним из самых безопасных и эффективных методов диагностики. Благодаря МРТ удается выявить пораженные области и изменения в мышцах, что значительно облегчает постановку рассматриваемого диагноза.
Наиболее информативным методом диагностики является биопсия пораженной мышцы, которая позволяет с наибольшей точностью подтвердить или, наоборот, опровергнуть наличие у человека миозита. Наиболее часто выполняется тонкоигольная биопсия, несколько реже – открытая биопсия (через надрез кожи небольшого размера вырезается небольшой участок исследуемой мышцы). Исследование не требует от пациента предварительной подготовки, проводится в асептических условиях под местной анестезией. Полученный материал отправляется в специальную лабораторию для гистологического исследования. Так как данная процедура является инвазивной, возможно развитие таких осложнений, как кровотечение, инфицирование, гематома на месте пункции и так далее.
Важно уметь дифференцировать миозит с другими заболеваниями. Так, например, боль в пояснице ноющего характера может указывать на наличие у человека заболевания почек
Чтобы это выяснить, врач дополнительно проверяет симптом поколачивания (Пастернацкого), который считается положительным при появлении болезненности в проекции почек при поколачивании в поясничной области. Кроме того, тщательно исследуется результат общего анализа мочи и биохимического анализа крови. Дополнительно врач может назначить УЗИ почек, которое поможет визуализировать имеющуюся проблему со стороны почек. При подозрении на грыжу позвоночника или обострение остеохондроза уточняется характер боли, которая будет более выраженной и стойкой, а также уточняется наличие или отсутствие иррадиации боли. Далее выполняются рентгенологическое исследование, КТ или МРТ интересующего отдела позвоночника. При наличии боли в икроножных мышцах назначается ультразвуковое исследование сосудов нижних конечностей, чтобы исключить поражение вен или артерий ног.
Симптомы миозита у детей
Дети страдают от миозита в такой же степени, как и взрослые, даже в некоторых случаях (при воздействии травматического фактора) – даже чаще. Симптомы миозита у детей в основном проявляются в утреннее время, когда мышцы еще «холодные» и наблюдается небольшая отечность.
Кроме того пораженные мышцы склоны к еще большему отеку, что провоцирует рефлекторный спазм, который приводит к ущемлению нервных окончаний. В результате отмечается интенсивная боль, которая усиливается вследствие двигательной активности.
Первые симптомы миозита у детей развиваются через несколько дней после влияния провоцирующего фактора. Боль может распространять на окружающие группы мышц, еще больше ограничивая подвижность малыша. В случае вовлечения в процесс нервных сплетений, то возможно возникновение боли в более отдаленных участках тела, которые иннервируются данным сплетением.
Клинические проявления миозита набирают интенсивность при отсутствии лечения и могут привести к полному обездвиживанию определенной области тела. Однако стоит помнить, что именно болевой синдром постепенно уменьшается, но спазм мышц нарастает и в дальнейшем может привести к ассиметрии лица, кожных складок на шее, ил спине.
Симптомы межреберного миозита
Вначале развития миозита очень сложно самостоятельно разграничить миозит от межреберной невралгии, так как обе патологии характеризуются болевым синдромом, который усиливается при движении грудной клетки в процессе дыхания.
Симптомы межреберного миозита кроме болезненности имеют также отечность тканей, гиперемию и повышенную чувствительность кожных покровов над пораженным участком мышц.
Отличительные симптомы межреберного миозита включают в себя нарастание болевого синдрома при надавливании на мышцы на протяжении всего межреберного промежутка, присутствие боли после продолжительного отдыха и в состоянии покоя.
При пальпаторном исследовании наблюдается уплотнения мышечных волокон и наличие небольших узелков. Сложность составляют повороты, наклоны туловища, а также активные дыхательные движения.
Помимо этого необходимо выделить, что при воздействии холодового фактора болевой синдром увеличивает свою выраженность, а температура над мышцами становиться более высокая, чем на соседних участках.
Лечение
Лечение миозита спины должно быть комплексным. Во время составления терапевтической программы учитывается причина патологии, стадия ее развития, индивидуальный особенности организма, наличие сопутствующих болезней.
Основные цели терапии:
- Устранение причины воспаления спинной мускулатуры.
- Замедление, а потом полное купирование воспалительного процесса.
- Устранение боли.
При тяжелом поражении мышечной ткани пациент должен соблюдать постельный режим.
В составе комплексной терапии миозита спины применяется физиотерапия
Лечить миозит нужно комплексно, программа состоит из следующих лечебных мероприятий:
- Медикаментозная терапия может включать прием лекарственных препаратов в форме таблеток, использование наружных средств, внутримышечные уколы, лечебные блокады.
- Иглоукалывание и другие акупунктурные методики позволяют стимулировать иммунитет, ускорить кровообращение на пораженном участке, нормализовать трофику, быстрее очистить его от вредных продуктов распада.
- Физиотерапевтические процедуры. Чаще всего при воспалении волокон спины назначается электрофорез, фонофорез, ультравысокочастотная, лазерная или ультразвуковая терапия. Эти методики позволяют уменьшить боль, воспаление, ускорить ток крови, восстановить питание, стимулировать процессы регенерации поврежденных мышечных тканей.
- Мануальная терапия. При миозите применяются мягкие мануальные техники, которые позволяют устранить спазм мышц.
- Лечебный массаж при миозите спины нормализует тонус мышц, стимулирует кровоток, трофику на пораженном участке, улучшает общее состояние.
- ЛФК под контролем врача или инструктора снимает спазм мускулатуры, помогает восстановить двигательную активность.
Осторожно! Проведение лечебного массажа противопоказано при гнойном миозите. В противном случае гнойный процесс распространится на окружающие ткани.. При наличии болезненных триггерных точек врач проводит лечебную блокаду
Во время процедуры в очаг боли вводится смесь анестетика и кортикостероида. Полный курс состоит из 10 – 12 сеансов. Блокада позволяет купировать острую боль и запустить восстановительные процессы в мышцах
При наличии болезненных триггерных точек врач проводит лечебную блокаду. Во время процедуры в очаг боли вводится смесь анестетика и кортикостероида. Полный курс состоит из 10 – 12 сеансов. Блокада позволяет купировать острую боль и запустить восстановительные процессы в мышцах.
Чем лечить миозит спинной мускулатуры определит врач после диагностики:
- Анальгетики: Аналгин, Темпалгин, Пенталгин, Каффетин и т. д. Эти препараты позволяют снять боль.
- Спазмолитики: Спазмалгон, Но-шпа, Андипал, Спазган. Расслабляют спазмированные мышцы, ослабляют боль.
- Миорелаксанты: Мидокалм, Нотриксум, Мускофлекс, Нотриксум. Снимают спазм мускулатуры.
- НПВС: Диклофенак, Некст, Паноксен, Напроксен, Нимесулид, Целококсиб, Парекоксиб. Купируют воспаление и боль.
- Антибиотики: Амоксиклав, Амоксициллин, Азитромицин, Кларитромицин, Ципролет. Назначают при инфекционном миозите.
- Противогельминтные средства: Веромокс, Пирантел, Декарис, Левамизол. Применяются при воспалении мышц спины на фоне гельминтоза.
- Противовирусные, иммуномодулирующие препараты: Интерферон, Виферон, Полиоксидоний. Назначается при миозите, вызванном вирусным заболеванием.
- Антимикотические средства: Флуконазол, Миконазол, Тербинафин. Показаны при грибковых заболеваниях.
- Противотуберкулезные препараты: Изониазид, Рифампицин, Стрептомицин. Применяются при внелегочном туберкулезе.
В домашних условиях облегчить боль помогут мази и гели на основе пчелиного или змеиного яда (Апизартрон, Вмпросал), муравьиного или камфорного спирта (Капсикам). Хороший эффект оказывают противовоспалительные, местнораздражающие, согревающие наружные средства, например, Фастум гель, Финалгон крем, настойка красного перца, раствор Меновазин.
То, как долго будет длиться лечение, зависит от стадии патологии и соблюдения пациентом всех указаний врача. Если правила терапии были соблюдены, то боль в мышцах спины исчезнет через 3 – 7 дней. Полностью вылечить патологию удастся через 3 – 6 недель.
Почему появляется заболевание
Причины миозита условно разделяются на эндогенные и экзогенные. Первые возникают внутри организма, а вторые вызваны окружающей средой.
Эндогенные причины миозита, следующие:
- аутоиммунные болезни. Сюда относится системная красная волчанка и ревматоидный артрит. Патологический процесс соединительной прослойки (эндомизием) распространяется на мышечные волокна. Антигеном, который может вызвать аллергическую реакцию, могут выступать грибки, микробы, бактерии. Чаще всего у пациента развивается подострый миозит на этом фоне;
- инфекции. Заболевание может быть вызвано энтеровирусной инфекцией, гриппом, тифом. Инфекция попадает по крови и лимфе на мышечную ткань. В этом случае миозит может быть гнойным и негнойным. Первый вариант развивается на фоне сифилиса, ОРВИ, тифа, туберкулеза, а второй – из-за генерализованной стрептококковой или стафилококковой инфекции. Последняя форма является очень тяжелой и требуется проведения операции;
- паразиты. Чаще всего возникает на фоне трихинеллеза, токсоплазмоза или эхинококкоза. В мышцах обнаруживаются цисты и кальцинированные участки, а это место для жизни паразитов. Из-за их внедрения в мускулатуру начинается воспаление;
- интоксикация разного рода. Острый миозит может развиться из-за воздействия токсичных веществ, причем это может быть не только спиртное, но и укусы насекомых.
Экзогенные причины миозита бывают следующего типа:
- травмы. На месте, где травма, разрываются мышечные волокна, из-за чего в дальнейшем начинается отек и воспаление. Из-за травм также развивается и нестандартная форма болезни – оссифицирующий миозит. В этом случае в мышечных тканях, точнее в местах, где есть соединительная, начинается окостенение;
- чрезмерное постоянное мышечное напряжение. Обычно это происходит у музыкантов или спортсменов. Из-за неудобного положения тела мышцы напрягаются и уплотняются. Процесс поступления полезных веществ нарушен из-за того, что кровоток замедлен. Из-за недостатка кислорода и микроэлементов начинаются дистрофические процессы;
- резкое переохлаждение. Очень частая причина развития острого миозита – сквозняки. Чаще всего страдают мышцы спины, шеи. Воспалительные процессы распространяются и на нервные окончания.
Лечение миозита мышц зависит от того, какие причины вызвали его развитие и распространение воспалительных процессов. Вот почему необходимо сначала выявить, что побудило патологию активизироваться.
3 Лечение
При лечении миозита крайне важно выявление этиологии заболевания. Если она спровоцирована инфекциями, то пациенту назначается курс антибактериальными препаратами и анестетиками
Лекарства для антибиотикотерапии подбирают в зависимости от типа возбудителя, которым могут быть стрептококки, стафилококки, кишечная палочка и прочие. Антибиотики следует сочетать с бактерицидными и сульфаниламидными средствами.
Могут потребоваться физиотерапевтические процедуры. Если воспалительный процесс протекает с гноем, то проводят хирургическое лечение: вскрывают гнойник, иссекают некротизированные ткани, проводят ферментотерапию и устанавливают дренажную трубку.
При оссифицирующем миозите заниматься самолечением не следует. Для облегчения состояния пациенту в этом случае потребуются чередующиеся курсы внутривенных инъекций этилендиаминтетрауксусной кислоты и кальций-динатриевой соли.
Самостоятельно лечить в домашних условиях можно миозит, спровоцированный переохлаждением. В этом случае следует использовать определенные группы препаратов и народные средства.
Особенности локализации
Диагноз устанавливают с учетом 2 составляющих. Это общие проявления и локальный болевой синдром. Миозит может сопровождаться и маскироваться под невралгию нервного узла. Но в большинстве случаев нейрогенная боль вторична и исчезает на фоне лечения основного заболевания.
При профессиональной форме внешние признаки могут отсутствовать. Отличительным симптомом в этом случае является уплотнение и жесткие включения в мышечной ткани.
Миозит мышц шеи и головы
Воспалительный процесс в шейном отделе диагностируют чаще остальных форм. Он затрагивает длинную мышцу головы и шеи.
Основными причинами являются ОРЗ, поражение вирусами, переохлаждение, травмы, остеохондроз. Признаки – ноющая боль, головные боли. При тяжелом течении заболевания спазм мускулатуры вызывает головокружения, сильные боли в висках и затылке. При поворотах головы болевой синдром нарастает. Присутствует ограниченность движений в плече.
При хронической форме заболевания болезненность усиливается в ночное время.
Мышц спины и плечей
Воспалительный процесс затрагивает мускулатуру плечевого пояса. Этот вид развивается после травмы, при повышенных или монотонных физических нагрузках. Такая локализация может свидетельствовать о дерматомиозите.
Симптомы мышечного миозита плеча:
- напряжение и припухлость мышечной ткани;
- боль ноющего характера в области плеча;
- резкие боли в плече при движении рукой.
Причиной миозита спины, области лопатки чаще является межреберная невралгия, травмы, переохлаждение.
Симптоматика заболевания:
- ноющий, тянущий характер боли;
- болевой синдром усиливается по вечерам и в ночное время;
- ощущение, что тянет ногу, ягодицу, поясничный отдел позвоночника;
- боль при дыхании по причине движения грудной клеткой;
- ограничение двигательной активности.
Эту форму воспалительного процесса следует дифференцировать от заболеваний сердечно-сосудистой системы, боли могут возникать с левой стороны и симптоматически сходны с проявлениями сердечного приступа.
Мышц ног и рук
Воспаление мышц голени встречается редко. Развивается на фоне аутоиммунных заболеваний. На начальном этапе основной жалобой является только слабость в ногах.
Со временем прогрессирует. При склеродермии развивается пролиферация соединительной ткани. Это приводит к инвалидизации пациента. Прогноз неблагоприятный.
Симптоматика воспалительного процесса в мышцах руки не отличается от признаков характерных для миозита. Болевой синдром возникает при напряжении и во время движения.
Грудных (межреберных мышц)
При этой форме происходит поражение межреберных мышц. В остром периоде боль возникает во время движения грудной клетки и носит приступообразный характер. Миозитный болевой синдром может распространиться на шею, плечевой пояс, руки. Симптомы напоминают проявление кардиальных заболеваний.
Болевой синдром затрудняет акты дыхания, кашля. Возникает ограничение подвижности в грудном отделе.
- Возможные последствия оссифицирующего миозита
- Сколько длится терапия при миозите шеи: способы лечения
Мышц лица и челюсти
Воспалительные процессы мышц в этой части тела являются следствием простуды, переохлаждения, излишней нагрузки на челюстно-лицевой сустав, заболеваний ротовой полости, зубов.
Основная симптоматика часто сопровождается невропатиями ветвей тройничного нерва, головными болями, спазмами жевательной мускулатуры. Лицо отекает, движение челюстями затруднено. Невралгия первой ветви тройничного нерва вызывает слезотечение, блефароспазм, боли в глазном яблоке.