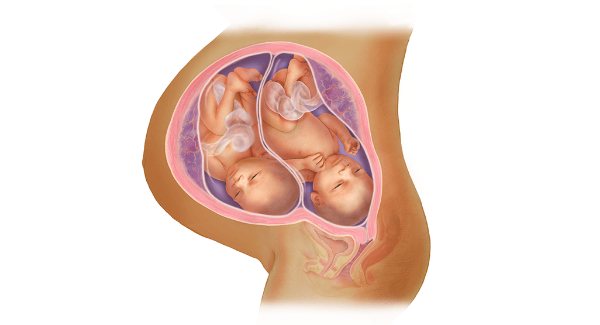
Двойное счастье и двойные риски: различные аспекты многоплодной беременности
Содержание:
- Как отличить двойняшек от близняшек
- Течение многоплодной беременности
- Три вида двупдодной беременности
- Самый верный способ диагностики двойни
- Особенности родоразрешения при многоплодии
- Причины многоплодной беременности
- Роды и их ведение
- Редукция при многоплодной беременности
- С целью профилактики этих осложнений проводят следующие мероприятия:
- Роды при многоплодной беременности
- Признаки многоплодной беременности на ранних сроках
- Признаки на начальных этапах
- Если вы ждете трех малышей и более
Как отличить двойняшек от близняшек
Многим людям невдомек, но близнецы и двойняшки – это не одно и то же.
Близнецы неотличимы один от одного, а двойняшки имеют столько же похожести, как обычные братики и сестрички, родившиеся у одних мамы с папой.
Близнецы
Абсолютно похожие детки рождаются в результате разделения оплодотворенной яйцеклетки на две самостоятельные части, которые потом прикрепляются к маточной стенке и автономно развиваются рядышком друг с дружкой.
Монозиготные малыши рождаются не так уж часто: так бывает в 4 случаях из 1000. Ученые до сих пор с полной уверенностью не могут назвать причину, почему вдруг половая клетка образует 2 зиготы вместо того, чтобы делиться внутри одной клеточной оболочки.
Двойня
Если в теле беременной созревает не одна, а больше яйцеклеток, то возрастает вероятность рождения двойни. В последнее время появление на свет двойняшек участилось. Это вызвано разными причинами, о которых поговорим ниже.
Так как младенцы развивались из разных половых клеточек мамы и папы, набор хромосом у них будет различаться, пол тоже. Индивидуальный генотип обусловливает различия во внешности деток, обучаемости, характере.
Рождение двойни становится более частым явлением.
Этому способствуют следующие аспекты:
- Улучшение качества жизни матери, в том числе, питания. Организм чувствует себя способным благополучно выносить и прокормить два плода вместо одного, поэтому позволяет созреть нескольким яйцеклеткам.
- Оральные контрацептивы, особенно когда их долго принимать, а потом отменить, вызывают буйный гормональный выброс. Развитию половых клеток ничто не препятствует, и они дружно созревают. Гинекологи знают о таком побочном эффекте гормональных контрацептивов и иногда используют его, чтобы лечить бесплодие.
- Поздняя беременность часто завершается рождением двойняшек, потому что с возрастом в организме растет процент ошибок и сбоев. Репродуктивная система – не исключение: яичники могут выпустить две яйцеклетки за одну овуляцию.
Ожидание двойняшек – это время повышенных рисков для мамы и малюток, поэтому ведение многоплодной беременности акушером-гинекологом будет отличаться от стандартного. Чтобы быть готовой к возможным сюрпризам, прочтите советы от мам, выносивших двойню.
Течение многоплодной беременности
Так как вынашивание нескольких плодов одновременно, все-таки, не является обычной ситуацией, логично предположить, что матка, как и весь организм беременной в целом, больше адаптирована к одноплодной беременности. Поэтому вынашивание двух и более плодов всегда сопровождается большей нагрузкой и требует реализации всех физиологических резервов организма матери.
Течение многоплодной беременности имеет несколько существенных особенностей, отличающих ее от беременности одним плодом, к таковым относятся:
— Значительное увеличение объема циркулирующей крови (ОЦК). Как правило, наличие еще одного «живого организма» в теле беременной требует большего количества питательных веществ и витаминов, которые доставляются в ткани с кровью. Объем циркулирующей крови при одноплодной беременности возрастает на 40%, а при многоплодной – на 50% — 60%, что в свою очередь провоцирует появление отеков и повышает артериальное давление.
— Анемия. По сути, ее можно соотнести с физиологическим состоянием, спровоцированным возросшим ОЦК. Так как объем циркулирующей крови восполняется за счет плазмы, запасы железа и уровень гемоглобина, соответственно, не восполняются, а значит — снижаются.
Анемия вследствие дефицита железа диагностируется у каждой второй беременной двойней, а если в матке находится более двух плодов, ее частота возрастает 100%.
— Гестоз (токсикоз). Диагностируется у 45% беременных. Формируется намного раньше, чем при одноплодной беременности, протекает более выражено. Это связано с увеличением плацентарной массы (гиперплацентоз).
— Обострение имеющейся экстрагенитальной патологии. Происходит у всех вынашивающих более одного плода женщин на фоне значительной нагрузки на сердечно-сосудистую, дыхательную, выделительную и другие системы. В данном случае наблюдение беременной осуществляется совместно со смежными специалистами.
— Повышенная нагрузка на смежные органы. Увеличенная значительно матка давит и смещает смежные органы (печень, почки, диафрагму, мочевой пузырь, кишечник), которые не могут работать в прежнем режиме.
— Уменьшение продолжительности беременности. Существует прямая зависимость между количеством развивающихся эмбрионов и временем начала родов. При обычной, одноплодной, беременности сигналом для начала родов является увеличение размеров матки до определенных, воспринимаемых организмом в качестве конечных, величин. При вынашивании нескольких плодов матка достигает этих размеров значительно раньше, поэтому и роды индуцируются раньше срока.
При двойне беременность чаще завершается на 37-ой неделе (260 дней), при тройне – на 35-ой (247 дней).
— Неравнозначное развитие всех плодов. Чем больше эмбрионов присутствует в матке, тем сложнее организму поддерживать их симметричное развитие. Поэтому один (при двойне) или более (при тройне и больше) плодов могут развиваться с отставанием. Это вовсе не означает, что многоплодная беременность всегда завершается рождением только одного полноценно развитого ребенка, ведь различия в темпах развития могут быть выражены по-разному. Как правило, большинство родов после вынашивания двоен завершается успешно, но даже при благоприятном течении беременности риск задержки развития одного из плодов остается увеличенным в десять раз.
Вследствие вышеперечисленных причин многоплодная беременность значительно ухудшает самочувствие женщины: она чаще чувствует тазовые боли, усталость, одышку, изжогу, расстройства дефекации (запоры) и мочеиспускания, которое становится частым.
Следует отметить, что многоплодная беременность хоть и встречается реже одноплодной, но не является патологией. Поэтому все сопровождающие ее неприятные симптомы спровоцированы не патологией, а большей нагрузкой на организм. При правильном ведении беременности со стороны специалистов и неукоснительном соблюдении всех рекомендаций со стороны будущей мамы многоплодная беременность протекает спокойно и завершается благополучным рождением здоровых детей.
Три вида двупдодной беременности
Если вы ждете близнецов, первой задачей врача будет определить с помощью УЗИ, начиная с 1-го триместра и как можно скорее, количество плацент и амниотических пузырей. При наличии двух плацент и двух амниотических пузырей беременность определяется как «бихориальная биамниотическая». Если выявлена одна плацента и два амниотических пузыря, она определяется как «монохориальная биамниотическая». В очень редких случаях, когда имеется одна плацента и один амниотический пузырь, это «монохориальная моноамниотическая» беременность. Все три типа двуплодных беременностей различаются между собой.
УЗИ один раз или даже два раза в месяц, начиная с 22-й недели аменореи, имеют очень большое значение для наблюдения развития обоих малышей. Тот, который получает питание в меньшем объеме, может иметь в качестве диагноза гипотрофию (малый вес), другой склонен к сердечно-сосудистым заболеваниям Команда специалистов, выявив и взяв под наблюдение проблему, может помочь сбалансировать ситуацию, благополучно «доведя» вас непосредственно до родов.
Самый верный способ диагностики двойни
Считается, что точно увидеть несколько эмбрионов, можно только при помощи УЗИ. На каком сроке определяют многоплодную беременность? Специалист может увидеть данный факт в 5-6 недель. Но, как правило, ее диагностируют во время первого скрининга в 12 недель.
Хотя бывают случаи, когда УЗИ не обнаруживало двойню (там просто слишком много носов, чтобы точно определить, кто есть кто). Иногда когда двойня выявляется очень рано (до 10 недель) позже находят только одного ребенка. Так называется синдром «исчезающего близнеца». 
Кстати, самая большая многоплодная беременность в современном мире случилась у 33-летней Нади Сулиман в 2009 году. Она забеременела с помощью ЭКО и родила восьмерых здоровеньких детишек. Интересно, что шесть малышей у нее уже было. Книгой рекордов зафиксированы и десять одновременно рожденных детей, но ни один из них не выжил.
Теперь вы знаете, как определить многоплодную беременность, и эта новость не застанет вас врасплох, как меня.
Особенности родоразрешения при многоплодии
Роды пациентки, вынашивающей двойню, чреваты повышенными рисками. Они требуют присутствия большего числа медицинского персонала (две акушерки, два неонатолога) высокой квалификации врачей, чёткой ориентации медиков в ситуации, когда экстренно нужно выполнять те или иные манипуляции.
Учитывая предполагаемый срок родов (он наступает раньше, чем при вынашивании одного ребёнка), женщину заблаговременно направляют в роддом: при двойне — за пару недель, при тройне — за целый месяц. Если родовая деятельность не начинается при сроке в 37 недель (35 недель — при тройне), то целесообразно провести искусственную стимуляцию.
Свежие записи
Можно ли дарить зеркало: как защититься от плохих приметСтало известно о влиянии вышек сотовой связи на здоровье человекаМожно ли есть бананы, купленные в России?
Особенно тщательно нужно отслеживать состояние однояйцевых близнецов: связано это с высокой вероятностью перекрута пуповины. Поэтому таким пациенткам иногда проводят кесарево сечение ранее намеченного срока родов (например, на 33–34 неделе). Оперативное родоразрешение также используют в следующих случаях:
- Женщина носит тройню.
- Положение одного из плодов неправильное.
- Один из плодов крупный.
- У одного из малышей признаки гипоксии.
- Родовая слабость, наблюдавшаяся во время прошлых родов.
- Предыдущие роды проходили с помощью кесарева сечения.
При многоплодии женщине гораздо чаще назначается кесарево сечение
При естественном (влагалищном) родоразрешении процесс часто сопряжён с осложнениями. К примеру, в первом периоде примерно у 30% рожениц наблюдается преждевременное излитие околоплодной жидкости. Причём оно может сопровождаться выпадением пуповины. Поскольку матка перерастянута, схватки часто бывают слабыми: в результате раскрытие шейки сильно затягивается.
Период изгнания первого плода часто бывает длительным (слабые потуги в связи с перерастяжением мышц брюшной стенки). Женщине в этом случае ставят капельницы с окситоцином (при этом обезболивание должно быть минимальным). Предлежащая часть второго ребёнка стремится попасть в родовые пути одновременно с первым, что дополнительно увеличивает время. Затяжные же роды чреваты инфицированием маточной полости и возникновению детской гипоксии.
Другой вариант развития событий — стремительные роды из-за недоношенности плодов. При этом велика вероятность разрыва промежности.
Ещё одно осложнение — это преждевременная отслойка плаценты. Оно происходит после появления на свет первого малыша: внутри матки резко снижается давление и уменьшается объём органа. В результате возникает сильное кровотечение с развитием гипоксии у плода. Чтобы предотвратить такой исход событий, медики экстренно прокалывают оставшийся плодный пузырь (другой малыш должен появиться не позднее, чем через 15 минут).
Кроме того, после появления на свет первого ребёнка пуповина перевязывается не только со стороны плода, но и с материнского конца. Ведь если близнецы однояйцевые, то другой малыш может пострадать из-за кровотечения из сосуда.
Период изгнания плаценты также представляет при многоплодии повышенную опасность, поскольку после него велика вероятность кровотечения. В связи с этим женщине вводят утеротонические средства (повышающие тонус матки) в течение двух часов после родов. Кроме того, медики тщательно осматривают послед, чтобы убедиться в его целостности. Иногда опять-таки из-за перерастянутой матки плацента выходит с трудом, поэтому требуется капельное введение окситоцина. Если эффект отсутствует, то послед отделяют вручную.
Послеродовой период после рождения двойни часто чреват осложнениями. Это, прежде всего, замедленное восстановление матки и послеродовой эндометрит. Для профилактики этих состояний женщине назначают средства для сокращения мышц органа и противовоспалительные препараты.
Причины многоплодной беременности
Рассматривая особенности многоплодной беременности, врачи часто обращают внимание на причины их возникновения. Согласно их исследованиям и наблюдениям, подобное может произойти не с каждой потенциальной мамой
Среди факторов, обуславливающих наступление многоплодной беременности, врачи выделяют следующие:
- Генетическая предрасположенность. Согласно исследованиям генетиков, женщины, у которых по женской линии были случаи многоплодной беременности (у бабушки, прабабушки), в 6–8 раз чаще, чем другие, становятся мамами близнецов.
- Возраст. Под влиянием гормональной предклимактерической перестройки после 35 лет у женщин за менструальный цикл может созревать сразу несколько яйцеклеток, что повышает шансы зачатия двойни.
- Прием лекарственных средств. Зачастую на фоне приема назначаемых гормональных средств (лечение бесплодия, стимуляция овуляции) наблюдается одновременное созревание нескольких яйцеклеток, которые могут быть оплодотворены.
- Наличие нескольких родов в анамнезе. Многоплодную беременность чаще фиксируют медики у повторно беременных женщин.
- ЭКО. При процедуре экстракорпорального оплодотворения производят забор сразу нескольких половых клеток, которые после оплодотворения подсаживаются в матку. Шанс приживания сразу нескольких эмбрионов высок.
Беременность двойней
При зачатии дизиготных близнецов на свет появляется двойня. Генетики нередко именуют их как разнояйцевые. Развитие таких плодов происходит при одновременном оплодотворении двух разных яйцеклеток. При этом созревание этих половых клеток может происходить как в одном яичнике, так и в разных. Предрасположенность к развитию дизиготных близнецов может наследоваться по материнской линии. Дети, рожденные в результате такой беременности, могут быть как однополыми, так и разнополыми.
Описывая беременность двойней, особенности этого процесса, врачи замечают, что при разнояйцевой двойне в материнской утробе всегда формируется 2 плаценты. Зачастую они располагаются близко друг к другу, даже соприкасаются, но их всегда можно разделить. Каждый зародыш помещается в отдельное плодовместилище (плодная оболочка), которые разделены между собой перегородкой. В составе данного анатомического образования присутствуют 2 хориальные и 2 амниотические оболочки.
Беременность близнецами
В подобном случае развитие многоплодной беременности происходит в результате разделения одного плодного яйца на разных стадиях его развития. Частота рождения таких детей не превышает 3–5 случаев на 1000 родов. Разделение оплодотворенной яйцеклетки на 2 равные части на одном из этапов может быть вызвано задержкой имплантации, нарушением кислотности и ионного состава среды, воздействия на организм внешних факторов.
Развитие монозиготной двойни может быть связано с оплодотворением яйцеклетки, у которой было сразу 2 ядра. Когда разделение оплодотворенной яйцеклетки происходит в течение 3 дней после оплодотворения – плоды имеют каждый свою плаценту и амниотическую полость. При делении в промежутке 4–8 дней из половой клетки образуется 2 эмбриона, каждый из которых имеет собственный амниотический мешок, но с общей на двоих плацентой.
Когда разделение наблюдается на 9–10 сутки после оплодотворения, эмбрионы получают общий амниотический мешок и одну плаценту. Разделение яйцеклетки на 13–15 день может вызвать патологию – неполное разделение, которое приводит к развитию сиамских близнецов. Встречается такое крайне редко – 1:50 000–100 000 случаев беременности.
Роды и их ведение
Нормальное родовое течение нередко сопровождается осложнениями. В первом периоде родов в среднем у 30% рожениц отмечается преждевременное или ранее излитие околоплодных вод. При этом оно часто сопровождается выпадением мелких частей — петель пуповины, ножек или ручек.
Из-за перерастянутой матки развивается слабость родовых сил, и раскрытие шейки значительно затягивается. Часто увеличивается и длительность периода изгнания первого плода. Предлежащая часть второго стремится к вставлению в таз одновременно с первым, и на это уходит длительное время. Ослаблены и перерастянуты мышцы передней брюшной стенки, из-за чего удлиняется или становится невозможным потужной период. Все это приводит к затяжным родам, что угрожает инфицированием полости матки и развитием гипоксии (кислородное голодание) плодов.
В период изгнания недоношенных плодов существует риск возникновения стремительных родов и разрыва промежности. Предупреждение этого осложнения требует своевременного проведения пудендальной (промежностной) анестезии и рассечения промежности.
Серьезное осложнение в периоде изгнания — преждевременная отслойка плаценты, особенно после рождения первого ребенка, что связано с резкими снижением давления внутри матки и уменьшением ее объема. Это осложнение угрожает обильным кровотечением и развитием гипоксии второго ребенка. Для его предотвращения акушером осуществляется экстренное вскрытие второго плодного пузыря.
Очень редкое, но тяжело протекающее осложнение — это сцепление между собой головок, в результате чего они стремятся к входу в малый таз одновременно.
Ведение родов при многоплодной беременности
Заключается в тщательном наблюдении за сердечной деятельности плодов с помощью кардиомониторов и состоянием роженицы. Ведение их в первом периоде желательно на левом боку для профилактики синдрома нижней полой вены. При развитии слабости родовых сил проводится стимуляция последних посредством внутривенного капельного введения раствора глюкозы с окситоцином, проведения обезболивания методом эпидуральной аналгезии.
В случае развития слабости родовой деятельности и плодной гипоксии в период изгнания осуществляются акушерские оперативные пособия в виде наложения акушерских щипцов на головку (при головном предлежании) или извлечения (при тазовом предлежании) за тазовый конец.
Перевязка пуповины проводится не только на плодном конце, но и на материнском, поскольку после ее рассечения при монохориальной двойне возможна гибель второго плода в результате кровотечения из пуповины.
Рождение второго ребенка должно происходить не позднее 10-15 минут после первого. В противном случае акушером вскрывается плодный пузырь, а околоплодные воды медленно выпускаются, после чего роды проводятся естественным путем (при продольном положении).
В случае же поперечного положения или неправильного вставления головки второго плода в малый таз под общим наркозом осуществляется поворот на ножку и извлечение ребенка. При невозможности его рождения естественным путем (невозможность поворота, крупный ребенок, спазмирование шейки, признаки острой гипоксии одного из плодов, выпадение пуповины и мелких частей, стойкая вторичная родовая слабость) родоразрешение осуществляется путем кесарева сечения. Оптимальный вариант родоразрешения при тройне и более, а также в случае сращения близнецов — кесарево сечение.
Последовый период (до отделения последа — плаценты с оболочками) протекает так же, как и при одноплодной беременности. Однако из-за перерастянутой матки и снижения ее тонуса частота задержки отделения последа и связанного с этим обильного кровотечения значительно выше и опаснее. Поэтому в конце второго периода вводят внутривенно метилэргометрин, а после рождения детей в течение 2-х часов капельно вводится окситоцин. При отсутствии эффекта проводятся ручное отделение плаценты и последующий массаж матки на кулаке.
Также значительно выше частота осложнений и в послеродовом периоде. Они проявляются поздними послеродовыми кровотечениями, замедленным обратным развитием матки до предшествующего состояния (субинволюцией), послеродовым эндометритом. Поэтому и после родов назначаются противовоспалительные препараты и сокращающие матку средства.
Таким образом, несмотря на то, что многоплодная беременность не является патологическим состоянием, она требует повышенного внимания и специфического подхода к каждой женщине на каждом этапе от зачатия до послеродового периода. Кроме того, необходимы особые наблюдения и уход за родившимися младенцами.
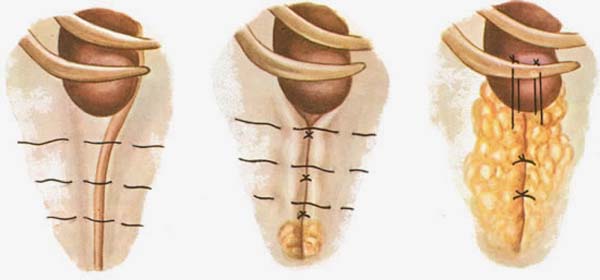
Редукция при многоплодной беременности
гинеколога
- Трансцервикальный. В канал шейки матки вводится гибкий и мягкий катетер, соединенный с вакуум-аспиратором. Под контролем УЗИ катетер продвигают к эмбриону, подлежащему редукции. После достижения кончиком катетера плодных оболочек редуцируемого эмбриона включают вакуум-аспиратор, который отрывает его от стенки матки и засасывает в емкость. В принципе, трансцервикальная редукция по своей сути – это неполный вакуумный аборт, в ходе которого удаляются не все плоды. Метод довольно травматичный, поэтому в настоящее время используется редко;
- Трансвагинальный. Производится под наркозом в операционной аналогично процессу забора ооцитов для ЭКО. Биопсийный адаптер вводят во влагалище и под контролем УЗИ пункционной иглой прокалывают эмбрион, подлежащий редукции. После чего иглу извлекают. Данный метод в настоящее время используется наиболее часто;
- Трансабдоминальный. Проводится в операционной под наркозом аналогично процедуре амниоцентеза. На брюшной стенке делают прокол, через который в матку под контролем УЗИ вводят иглу. Этой иглой прокалывают эмбрион, подлежащий редукции, после чего вынимают инструмент.
С целью профилактики этих осложнений проводят следующие мероприятия:
1. УЗИ проводится в динамике через 4 недели для определения характера развития плодов, типа плацентации, наличие многоводия, врожденных пороков развития, внутриутробной смерти плода и др..
2. Образование охранительного режима, госпитализация в 18-22 и 30-34 недели беременности, учитывая критические сроки по невынашивания беременности.
3. Полноценное питание с преобладанием витаминов, белков животного происхождения (мясо, творог).
4. При повышении тонуса матки, появление периодических схваткообразных болей внизу живота, в критические сроки по невынашивании показано оральный токолиз b-адреномиметиками: с 20 недель беременности курсами по 2-4 недели с перерывом 1-2 недели. Применяют препараты: бриналин по 25мг (по 1/2 таб. 1-2 раза в день), партусистен по 5мг (1/4 таб. 1-2 раза в день). Для токолиз используют седативные препараты (экстракт валерианы 2мг в таблетках, по 1 таб. 3 раза в день, экстракт пустырника жидкий 15,0:2000 мл по 1 ст. Ложке 3 раза в день). Иногда можно использовать иглорефлексотерапию, зашивание шейки матки при начальных проявлениях истмикоцервикальнои недостаточности (функциональной или органической формы) до 20 недель беременности.
5. Длительное (до 3 мес.) Начиная с 16-20 недель беременности, оральный прием препаратов, содержащих железо (ферроплекс по 2 драже 3 раза в день, ферро-фолик 500 по 1 таб. Утром).
6. Улучшение маточно-плацентарного кровообращения при выявлении признаков внутриутробной задержки развития и гипотрофии плода (назначают сигетин в таблетках по 0,1 г 1 раз в день и компламин в драже по 0,15 г 3 раза в Денби; трентал в таблетках по 0,1 г 3 раза в день; кокарбоксилаза в ампулах по 0,05 г 1 раз в день внутримышечно; курантил в таблетках по 0,025 г 3 раза в день, раствор реополиглюкина с глюкозой — 400мл внутривенно капельно 2 раза в неделю оксигенотерапия; брюшная декомпрессия).
Роды при многоплодной беременности
При адекватной тактике наблюдения за многоплодной беременностью, она протекает с минимальными негативными симптомами. Однако даже самая благополучная многоплодная беременность перед ее завершением требует предварительной госпитализации в родильный дом. В стационаре проводится ряд необходимых диагностических мероприятий, чтобы оценить вероятность осложнений и определить метод родоразрешения.
Чтобы избрать правильную тактику ведения предстоящих родов, специалисту необходимо:
— Знать количество плодов в матке и их предполагаемый вес. Маточная мускулатура не всегда способна «вытолкнуть» более двух плодов, поэтому нередко выбирается оперативное родоразрешение.
Наличие двух крупных плодов также иногда является поводом для оперативных родов.
— Оценить равнозначность их развития. К сожалению, иногда эмбрионы развиваются несимметрично, и к моменту родов не все имеют должный уровень развития. Выраженные признаки недоразвития (гипотрофии) одного либо нескольких из плодов накануне родов могут означать их нежизнеспособность. Иногда после рождения плод с признаками гипотрофии «выхаживается» в специальных условиях до того момента, пока не достигнет необходимого уровня развития.
— Определить к какому типу многоплодия относится данная беременность, то есть установить количество плацент, плодных пузырей и так далее.
— Установить, в каком положении находится каждый плод (головное, ягодичное). Благоприятной в плане естественных родов считается симметричное предлежание плодов. Если первый плод находится в головном, а следующий – в тазовом предлежании, роды благополучно проходят естественным путем. После рождения первого младенца второго «поворачивают» под контролем УЗИ, чтобы он также расположился правильно.
Поперечное положение одного из плодов служит абсолютным поводом для оперативных родов.
— Оценить индивидуальные психофизические особенности беременной. «Хрупкие», не отличающиеся хорошей физической выносливостью женщины, не всегда способны к естественному рождению нескольких детей сразу.
Иногда многоплодие пугает беременных, они заведомо предполагают тяжелые роды, бояться их и предпочитают оперативный путь. Если врачу не удается избавить беременную от таких опасений и настроить ее правильно, вопрос о методике родоразрешения решается индивидуально.
— Получить информацию из женской консультации (она отражена в диспансерной карте) о течении беременности и проводимой медикаментозной коррекции. Выраженная анемия, повышенное артериальное давление, признаки нарушения работы почек во время вынашивания нескольких плодов повышают риск осложнений в родах.
Процесс рождения нескольких плодов через естественные родовые пути сопряжен с повышенной нагрузкой на маточную мускулатуру, поэтому в родах в случае ослабления родовой деятельности матке «помогают» медикаментозно.
Адекватное обезболивание и профилактика кровотечения являются важными этапами ведения естественных родов при многоплодии.
К оперативным плановым родам прибегают в нескольких случаях, а именно:
— наличие в маточной полости более двух плодов;
— поперечное расположение одного из плодов и тазовое – самого первого;
— многоводие;
— сложная форма гестоза (стабильное высокое артериальное давление, высокая концентрация белка в моче);
— крупные плоды;
— так называемая коллизия плодов, когда они буквально цепляются за головы друг друга;
— гипоксия одного или всех плодов;
Вторая многоплодная беременность также чаще разрешается хирургически.
Многоплодие, к сожалению, не всегда радует будущую маму. По настоятельному требованию самой женщины на ранних сроках можно осуществить удаление одного из плодов путем редукции (аспирации), таким образом трансформировав беременность в одноплодную. К редукции прибегают и после искусственного оплодотворения. При ЭКО в матку имплантируют несколько эмбрионов, чтобы увеличить шанс «прижиться» хотя бы для одного. Иногда в итоге остаются жизнеспособными все или несколько, поэтому появляется многоплодие.
Признаки многоплодной беременности на ранних сроках
Многоплодная беременность в начале развития не имеет каких-либо отличительных клинических проявлений, поэтому требует дополнительных диагностических лабораторных и инструментальных исследований. Женщины, имеющие в семье неоднократные случаи многоплодной беременности, как правило, не исключают наличие у себя таковой. Также о возможном одновременном присутствии двух развивающихся эмбрионов в матке предупреждают успешно переживших искусственное оплодотворение или гормональную стимуляцию овуляции.
Клинически ранние признаки многоплодной беременности аналогичны таковым при беременности одноплодной. Самый первый из них – отсутствие очередной менструации. На этом этапе большинство женщин самостоятельно прибегают к методикам экспресс-диагностирования, и только при получении положительного результата теста обращаются к специалисту.
Экспресс – диагностика проводится в домашних условиях и позволяет с высокой (97%) достоверностью констатировать беременность при минимальной (более 1-го дня) менструальной задержке. Следует объяснить, что количество дней менструальной задержки не соотносится с «возрастом» эмбриона. Зачатие, то есть слияние двух половых клеток в зиготу, происходит в полости фаллопиевой трубы, после чего будущему зародышу необходимо попасть и внедриться (имплантироваться) в эндометрий, где и начнет развиваться беременность. Обычно на это у зиготы уходит около 2-х недель. После имплантации начинается секреция «гормона беременности» (ХГЧ) – хорионического гонадотропина. Он необходим для правильного формирования плода, его сохранения в матке, а также для подавления овуляций с целью предотвратить очередное зачатие. Экспресс методики позволяют определить наличие ХГЧ в моче, то есть установить лишь факт беременности, а определить ее срок, а также количество эмбрионов, они не могут. Причем, положительным тест будет и при внематочной локализации эмбриона.
Срок беременности коррелируется с концентрацией ХГЧ. Поскольку момент овуляции, а, следовательно, и зачатия, высчитывается с небольшими погрешностями, то для достоверного определения срока беременности необходимо измерить уровень хорионического гонадотропина в крови и сопоставить его с периодом задержки.
Концентрация ХГЧ при многоплодной беременности отличается более высокими показателями. Условно считается, что раз гормон синтезирует плацента, при двойне он увеличивается вдвое, а если удвоенные (в сравнении с нормой) показатели продолжают расти вместе со сроком беременности, вероятность рождения двух плодов очень высока. К ситуации с тройней (и большему количеству плодов) эта логика не относится.
Более высокое содержание ХГЧ при многоплодной беременности – относительный диагностический признак, так как каждая многоплодная беременность не похожа на другие. Помимо этого, количественно ХГЧ возрастает на фоне ЭКО даже при одноплодной беременности.
Заподозрить наличие многоплодной беременности на ранних сроков можно и в процессе пальпации беременной матки, когда ее размеры не соответствуют заявленному сроку задержки. Именно в такой ситуации требуется дополнительное лабораторное определение концентрации ХГЧ в крови.
Таким образом, самые ранние признаки многоплодной беременности – менструальная задержка, увеличение матки при пальпации и положительный экспресс-тест – подтверждают наличие самой беременности, но не уточняют количество развивающихся эмбрионов.
Самым достоверным методом считается ультразвуковое сканирование, которое уже на ранних сроках (с 5-ти недель) «видит» многоплодную беременность. Дальнейшее ведение многоплодной беременности зависит от количества визуализируемых в маточной полости эмбрионов и плацент, а также от их темпов развития, поэтому ультразвуковой контроль проводится чаще.
Признаки на начальных этапах
На самых ранних сроках до задержки многоплодная беременность мало чем отличается от одноплодной. Никакие особые ощущения ни через неделю после секса, который привел к зачатию, ни через две недели, не появятся. Самое большое, что может чувствовать женщина до и в первую неделю после нее – действие прогестерона. Но его в одинаковой степени ощущают и будущие мамы двойни, и будущие мамы одного малыша.
Как проявляется действие этого гормона, обеспечивающего сохранность беременности:
- повышается утомляемость, появляется сонливость;
- могут участиться головные боли;
- может незначительно повышаться температура тела, появляется ощущение озноба или жара;
- учащается мочеиспускание;
- может появиться ощущение заложенности носа из-за отечности слизистых под действием прогестерона;
- усиливается или пропадает аппетит.
Все те же признаки могут присутствовать (а могут и отсутствовать) и при одноплодной беременности.
Даже после того, как факт беременности перестанет быть тайной для женщины, она может еще довольно долго не догадываться о том, что внутри у нее развивается не один малыш.
Распознать симптомы многоплодной беременности до задержки месячных и некоторое время после нее таким образом невозможно. Некоторые женщины, по отзывам, утверждали, что чувствовали двойню интуитивно, но этот вопрос к медицине не имеет никакого отношения, найти ему объяснение нет возможности.
Если вы ждете трех малышей и более
Меры предосторожности, принимаемые в ожидании двух малышей, значительно усиливаются, если речь заходит об ожидании троих и более детей. Для будущей мамы беременность проходит под знаком тревоги и беспокойства, поэтому ей может быть необходима помощь психолога, начиная с ранних сроков и заканчивая моментом родов
При наличии плодов более трех риск возникновения осложнений увеличивается пропорционально. Существует малая вероятность, что роды произойдут в приемлемый срок, то есть на сроке после 34 недель. Необходимо тщательное медицинское наблюдение, роды должны происходить в роддоме уровнем не ниже.
Врач может предложить вам уменьшить количество эмбрионов, доведя его до двух. Часто родителям сложно принять такое решение, гем более — и это наиболее часто встречающийся случай — — если беременность явилась результатом лечения бесплодия (а именно оплодотворения in vitro). В редких случаях один или несколько эмбрионов застывают в своем развитии.