Паралич рук
Содержание:
- Что такое сонный паралич?
- Лечение после поражения мозга
- Паралич, порез и другие нарушения двигательных функций. Как восстанавливается парализованная рука после инсульта?
- Лечение паралича
- Профилактика рецидива
- Можно ли вылечить паралич?
- Лечение
- Методы диагностики
- Парез нижних конечностей лечение в домашних условиях | Портал о народной медицине
Что такое сонный паралич?
Традиционно начнём с определения того, что такое сонный паралич. Это оцепенение, которое настигает нас в двух состояниях — когда просыпаемся или наоборот, погружаемся в сон. В течение нескольких секунд мозг находится на границе бодрствования и в этот момент человек рискует оказаться заложником странных состояний, он может:
● Находиться в сознании, но лишиться способности двигаться, издавать звуки; ● Чувствовать присутствие чего-то или кого-то постороннего; ● Испытывать давление на грудную клетку, ощущение насильственного движения вниз, падение в пропасть; ● Ощущать панический страх.
Исходя из результатов опросов, почти 8% населения планеты хотя бы раз оказались в заложниках у этого явления, а 35% людей, страдающих паническими атаками, постоянно испытывают сонный паралич.
Сонный паралич — это ступор, настигающий человека на границе засыпания. Его делят на два типа:
️Гипнагогический тип паралича возникает при отходе ко сну.
️Гипнопомпический тип, наоборот, настигает нас сразу после пробуждения.
Медицина имеет своё объяснение данного феномена: в тот момент, когда наступает фаза быстрого сна, тело впадает в оцепенение, оставляя в работе только органы и мышцы, которые необходимы для поддержания жизни. Это условие обязательно для полноценного расслабления, отдыха тела и ночной перезагрузки мозга. Тело «включается», вступая в другую фазу (медленную), или пробуждаясь. Обычно смена фаз происходит незаметно для организма, но не всегда.
Порой происходит сбой в головном мозге и медиаторы, которые несут ответственность за процесс, не «включают» мышцы. Из-за этого моторика запаздывает или отключается раньше чем нужно. Итогом той и другой ошибки в их работе становится наступление временного ступора. Именно тогда может присниться тот самый кошмарный сон, когда не можешь пошевелиться и проснуться. Наступает осознание того, что тело парализовано, а мозг продолжает транслировать образы, в итоге сон смешивается с явью, что провоцирует приступ паники.
Ещё одно название явления — синдром старой ведьмы. Оно связано с культурологическими особенностями. У всех народов есть свой запас мифов, легенд и страшилок о нечистой силе или о злобных существах, желающих навредить людям. В их число входят персонажи языческих верований — домовые, лешии, ведьмы, джинны, а также неупокоенные мертвецы и демоны.
Страх и специфические ощущения, которые испытывали люди при приступах сонного паралича — тяжесть на груди, удушье, обездвиженность и полубредовое состояние, вызывали именно такие ассоциации.
Ночной паралич настолько пугает людей, что они могут лишиться жизни из-за самовнушения. Яркий пример такой ситуации нашёл отражение в одной из серий знаменитого «медицинского» сериала про доктора Хауса. Чтобы избавить китайского мальчика от частых приступов этого недуга, он позволил престарелому родственнику провести очищающий шаманский ритуал с жертвоприношением. По сюжету это помогло.
В реальной жизни зафиксирован исторический факт относительно эмигрантов из Юго-Восточной и Восточной Азии. Они настолько сильно верили в демона-душителя, что лишённые возможности совершать привычные защитные ритуалы, умирали от самовнушения на чужбине.
Паралитический сон стал основой для документального фильма «Ночной кошмар», Р. Ашера. Героями картины были люди, страдающие СП. Они описывали свои ощущения, рассказывали о парализованном состоянии и невозможности пошевелиться, хотя бы издать звук и охватывающем их ужасе. Одни стали жертвой слуховых галлюцинаций (плач, стоны), другие видели зрительные образы (тени, сгустки тьмы). При этом испытывали приступы удушья и были охвачены ужасом.
Подобное состояние может возникнуть в любое время ночного отдыха, на границе разных фаз сна. Особенно страшным оно кажется в ночной темноте и тишине, когда нет посторонних факторов (звука, света), которые могут ускорить пробуждение и «включить» тело. Во время сна дыхание у человека более медленное и размеренное, чем при бодрствовании. При озвученном состоянии из-за паники в кровь выбрасывается адреналин, сердцебиение усиливается, а лёгкие ещё не успевают работать в нужном ритме.
Этот диссонанс вызывает удушье и панику. Кислородное голодание, в свою очередь, может спровоцировать зрительные кошмарные образы, которые создают новую волну страха. Именно поэтому люди видят «сон во сне», повторяющийся «заколдованный» сюжет, когда им кажется, что они снова и снова просыпаются, но это оказывается повторяющимся кошмарным сном.
Лечение после поражения мозга
Лечение пациентов с симптомами инсульта начинается с экстренной госпитализации. Оказание помощи в рамках терапевтического окна, то есть в течение 6 часов с момента появления симптомов, существенно снижает объем последствий, с которыми придется столкнуться пациенту в дальнейшем.
При ишемическом инсульте неотложная помощь заключается в назначении препаратов, расширяющих сосуды и растворяющих тромбы. При геморрагическом инсульте больному нужно принимать лекарства, снижающие давление. Если кровоизлияние локализовано в поверхностных тканях мозга, может быть проведена операция по удалению гематомы.
В течение нескольких дней проводится лекарственная терапия, направленная на предотвращение развития повторного приступа.
Постинсультная реабилитационная программа
Практически одновременно начинают проводить реабилитацию и восстановление утраченных способностей после инсульта. Парализация правой стороны — это последствие, которое можно обратить на 80% при условии регулярного проведения лечебной гимнастики начиная с первых дней после госпитализации. Сначала гимнастика выполняется в пассивном режиме, силами медицинского персонала и — после обучения — близких и родственников пациента. Пассивную гимнастику проводят в виде специального комплекса упражнений, включающего движения во всех суставах парализованных рук и ног, в течение 15 минут 3−4 раза в день.
Упражнения включают в себя имитацию ходьбы сначала лежа, затем — когда больной сможет самостоятельно сидеть — в положении сидя.

По мере развития активности больной начинает выполнять гимнастику самостоятельно, со временем учится сидеть и стоять, держась за спинку кровати или специальную опору без посторонней помощи
В этот период важно заново научиться удерживать равновесие и распределять вес тела между здоровой и больной ногами
Следующий этап — обучение самостоятельному передвижению начиная с ходьбы на месте и с постепенным переходом к преодолению небольших расстояний с помощью опорной трости.
Параллельно с развитием простых двигательных функций проходит реабилитация, нацеленная на восстановление навыков самообслуживания: питание, обеспечение личной гигиены, надевание одежды, самостоятельное посещение туалета, принятие душа.
Речевая реабилитация включает обязательные занятия с логопедом и выполнение домашних заданий с участием близких. Ближайшее окружение пациента должно постоянно поддерживать его стремление восстановить коммуникативные навыки, поддерживать общение не только в рамках упражнений, но и на уровне простых бытовых вопросов.
Прогресс в развитии речевых навыков может отсутствовать как из-за изоляции пациента, так и при имеющихся психических отклонениях, характерных для инсультов правой стороны. Их последствия и лечение должны обязательно предусматривать наблюдение у психотерапевта и купирование психозов и эмоциональных расстройств медикаментами.
Паралич, порез и другие нарушения двигательных функций. Как восстанавливается парализованная рука после инсульта?
Нарушение работы мышц при инсульте – это результат разрушения двигательных центров в коре головного мозга. Как следствие, может наблюдаться паралич (полный или частичный) тела или конечностей. В таких случаях у больного диагностируют плегию или парез.
Самым частым явлением, которого не удается избежать практически никому из перенесших инсульт больных, является парез одной из конечностей. При парезе наблюдается частичная утрата чувствительности и двигательной активности.
Например, когда не работают несколько мышц, в результате чего одна рука после инсульта перестает сгибаться или сгибается в плечевом, локтевом, или кистезяпястном отделе не полностью, диагностируют монопарез, если нарушена работа обеих рук (или ног) – речь идет о парапарезе.
Соответственно, если частично не работают все четыре конечности – мы имеем дело с тетрапарезом. Если потеря чувствительности и движений полная – диагностируют паралич или моно-, пара- и тетраплегию и так далее.
Причем проявления пареза, в зависимости от зон поражения ЦНС, могут носить самый разный характер. Это вялость или, наоборот, спастика (повышенный тонус) мышц, их непроизвольное сокращение, судороги и т.д. Если точно установлена причина пареза – подбираются лекарственные, физиотерапевтические и другие средства восстановления активности мышц.
Как используется массаж после инсульта при параличе и парезе конечностей?
После диагностики причин и локации паралича или пареза, специалисты неврологического центра подбирают методики восстановления. На начальном этапе, когда идет стабилизация общего состояния и пациенту предписан постельный режим, регулярно проводится простой массаж.
Задача массажиста, роль которого может выполнять реабилитационная сестра, обученная сиделка или другой медперсонал – предотвратить застой и отмирание клеток при плохом кровоснабжении. цель такого массажа после инсульта – стимулировать деятельность капилляров, по которым поступает питание клеткам, добиваясь нормальной трофики мышц и тканей парализованной конечности.
По мере восстановления функций и улучшения общего состояния больного традиционный массаж после инсульта проводится реже, но в программу реабилитации добавляются такие физиопроцедуры, как гидромассаж, подводный душ-массаж, электромиостимуляция, лазеротерапия и другие восстановительные мероприятия. При необходимости лежачих больных на коляске доставляют в процедурный комплекс.
Лечение паралича
Терапию проводят в 2-х направлениях: устраняют причину патологии и возвращают подвижность конечности, для чего применяют такие методы:
- Медикаментозная терапия – используются препараты, которые улучшают микроциркуляцию крови, работу мозга, устраняют возбудителя инфекции.
- Хирургическое вмешательство – врач удаляет гнойники, опухоли, очаги кровоизлияния, кость в области лицевого нерва.
- Физиопроцедуры (ультразвук, лазеротерапия, электростимуляция) – предотвращают полную атрофию мышц, улучшают работу мозга.
- Массаж, лечебная гимнастика – разрабатывают суставы, улучшают кровообращение в тканях.

При нарушениях дыхания и работы сердца лечение проводят в стационаре, в остальных случаях – дома. Тактика терапии зависит от вида паралича:
- Центральный. Часто лечение начинают с операции, после которой проводят реабилитацию дома: лекарства, массаж, гимнастика, тренировки дыхания. Мышцы расслабляют уколами Ботокса.
- Периферический. Терапия основана на курсе массажа и лечебной физкультуры. При положительной динамике добавляют гимнастику в воде (ванне, бассейне).
- Бульбарный. Курсами применяются препараты, улучшающие метаболические процессы, и ангиопротекторы.
Для медикаментозного леченияприменяются такие препараты:
- Антибиотики – при инфекционном поражении мозга. Используют лекарства широкого спектра действия: пенициллины (Ампициллин), цефалоспорины (Цефтриаксон).
- Гипотензивные (Капотен, Каптоприл) – снижают артериальное давление.
- Глюкокортикоиды (Дексаметазон, Гидрокортизон) – снимают выраженность парализации лицевого нерва.
- Ноотропы (Ноотропил, Пантогам) – улучшают обменные процессы в головном мозге.
- Ангиопротекторы (Детралекс, Пентоксифиллин) – восстанавливают стенки сосудов и микроциркуляцию крови.
- Миорелаксанты (Сирдалуд) – расслабляют мышцы при центральном парезе.
- Диуретики (Гипотиазид) – снимают отек мозга.
- Бензодиазепины (Феназепам) – оказывают противосудорожный эффект.
- Противоботулиническая сыворотка – инъекции при парезе на фоне ботулизма.
- Витамины группы B (Тиамин) – в уколах или для перорального приема, укрепляют нервную систему.
Уход за парализованным человеком
В зависимости от формы и причины патологии больной совсем не передвигается без чужой помощи или имеет сложности в обслуживании себя.
Для ускорения выздоровления и предупреждения рецидивов болезни человеку требуется особый уход.
Он строится на таких принципах:
- предотвращение пролежней (при долгом неподвижном положении ткани передавливаются, прекращается их питание, они отмирают);
- соблюдение личной гигиены;
- восстановление двигательной активности;
- обеспечение психологической поддержки;
- нормализация питания.
Рекомендации по уходу за парализованным человеком:
- Приобретите подушку и матрас из синтетических материалов, которые легко стирать, но наволочки на них – хлопковые. Дополнительно застилайте постель клеенкой от пяток до поясницы больного. Простынь укладывайте сверху.
- Стерилизуйте все предметы личной гигиены, посуду и белье после каждого использования. Для тканей – кипячение, для остальных предметов – обработка спиртом.
- Меняйте одежду парализованного человека раз в 2 дня.
- Проветривайте комнату каждый день, влажную уборку делайте через в сутки.
- Ежедневно проводите гигиену тела больного. Частичный паралич позволяет это выполнять в ванной, полный – требует обтираний влажным полотенцем и раствором антисептика.
Даже полностью парализованные люди должны иметь двигательную активность, которая обеспечивается такими способами:
- Поднимайте больного в сидячее положение на 15-20 минут, если человек полностью лежачий. Отсутствие движения и смены позы приводят к головокружениям, обморокам.
- Выполняйте вместе с больным дыхательную гимнастику по 5-10 минут (начальное время), чтобы вовлечь в работу все отделы легких.
- Делайте паралитику легкий массаж поглаживающими и разминающими движениями от шеи до стоп в течение 15-20 минут, чтобы стимулировать кровообращение.
- Сгибайте и разгибайте конечности в суставах для предотвращения их анкилоза (потери подвижности). Если парализация не полная, заставляйте человека самостоятельно делать легкую гимнастику в постели.
Профилактика рецидива
Профилактические меры заключаются в следующих мероприятиях:
- своевременное лечение заболеваний, особенно инфекционных;
- соблюдение здорового образа жизни, отказ от алкоголя и курения;
- незамедлительное обращение к врачам при болезнях и других проблемах;
- контроль артериального давления.
Рецидивирующий паралич – заболевание, которое требует повышенного внимания больного
Для его профилактики важно не прекращать физические упражнения, преобразовав их в утреннюю зарядку
Кроме того, профилактикой рецидива паралича станет профилактика тех заболеваний, которые его провоцировали, в данном случае – рецидива инсульта. Для этого нужно:
- соблюдать диету, отказавшись от копченостей, маринованных овощей, снижения количества употребляемых в пищу сливочного масла, жирного мяса и яиц;
- снизить калорийность рациона;
- физические упражнения, например, плаванье, бег трусцой, езда на велосипеде;
- своевременное употребление медикаментов, особенно при повышенном артериальном давлении.
Можно ли вылечить паралич?
На вопрос «паралич после инсульта проходит или остается навсегда?» нельзя ответить точно. Однозначно, современные методики лечения позволяют многим пациентам восстановиться в течение 6-12 месяцев, однако при сильном поражении мозга паралич может стать постоянным.
Так же, как головной мозг связан с периферией, периферия влияет на полушария. Поэтому учеными давно разработана методика лечения паралича путем влияния на поврежденные мозговые клетки благодаря следующим методам:
- массажи;
- иглоукалывание;
- физиопроцедуры;
- различные методики народной медицины.
Прием медикаментов также в комплексе с другими методами реабилитации позволяет ускорить процесс выздоровления
Очень важно для больного отказаться от вредных привычек, правильно питаться и получать хорошую психологическую поддержку родных и близких
Пациент располагается в стационаре, где за ним постоянно наблюдают медицинские работники. Как только состояние стабилизируется и начинает улучшаться, больного отправляют лечиться домой или в специальные санатории.
Медикаментозная терапия
Лекарственная терапия назначается для каждого случая индивидуально. В самом начале реабилитации медикаменты могут вводиться при помощи уколов и капельниц, а затем – в виде таблеток.
Такими препаратами могут быть кровоостанавливающие, нейростимуляторы, нейропротекторы, медикаменты, улучшающие питание нервных тканей и проведение импульсов. Также врачи назначают инъекции витамина B1. Для нормализации кровяного давления выписывают гипотензивные препараты.

Диетическое питание
После инсульта парализованному больному нужно следить за своим питанием. В первую очередь требуется отказаться от алкоголя и курения.
Чтобы избежать сгущения крови, требуется исключить из рациона блюда из картофеля – он содержит крахмал, который и способствует сгущению. Обязательно нужно отказаться от слишком жирной еды. Запрещено употребление:
- жирного мяса;
- сыров;
- сладостей;
- сливочного масла и продуктов, которые его содержат;
- маргарина.
Жиры, которые организм обычно получал из такой пищи, можно восполнить употреблением рыбы.
Защититься от скачков давления можно отказом от кофе и чая, заменив их компотами и свежевыжатыми соками.

Методы народной медицины
Огромное количество плодов, которые дает природа, можно использовать для лечения паралича народными методами. Рассмотрим несколько вариантов.
- Горох растереть в порошок, принимать по 1 ч.л. 3 раза в день перед едой. Гороховая мука способствует улучшению питания клеток коры головного мозга.
- Сварить настой из равных пропорций корней валерианы, трав душицы, омелы и тысячелистника. Больным с параличем после инсульта рекомендуется выпивать в сутки около 3 чайных ложек, разделив на 3 приема, каждый перед трапезой.
- Настоять 100 грамм шалфея в 200 мл воды не менее 8 часов. Употреблять после приема пищи по 1 ч.л. Можно запивать молоком или компотом.
- 1 ч.л. сухих корней пиона заварить в 3 стаканах кипятка. Настоять и процедить. Принимать по 1 ст. л. трижды в день незадолго до еды.
- Приготовить настой из молодых грецких орехов на керосине. Взять 10 плодов и перекрутить в мясорубке. Полученную смесь залить тремя стаканами очищенного керосина. Настаивать необходимо не менее 1,5 месяцев, либо же в темном, прохладном месте около 2 недель. Настойка фильтруется при помощи марли.

Если пациент желает лечиться народными методами, лучше всего уточнить самые подходящие у врача – только доктор сможет дать дельный совет, опираясь на возраст больного, степень поражения мозга и динамику лечения.
Массаж
Основная цель массажей при параличе – разработка мышц, улучшение кровообращения. Последнее очень полезно, так как кровь насыщается кислородом и предотвращается появления тромбов. Желательно посещать процедуру массажей каждый день и сочетать их с растираниями и компрессами.
При выполнении массажей можно применять крема, в состав которых входят лечебные растения.
Выполнять массаж должен квалифицированный специалист, а лучше всего – доверить эту процедуру профессионалам в восстановительных санаториях. Медицинские работники таких заведений давно имеют дело с параличами и знают основные пути воздействия на головной мозг при помощи массирования конечностей.

Лечение
Важным аспектом является профилактическая мобилизация парализованных конечностей, с целью предотвращения возникновения контрактур, которые сделают движение невозможным, зафиксировав сустав, даже если двигательные функции восстановятся.
Другим методом лечения является функциональная электростимуляция. Её применение помогает предотвратить мышечную атрофию. Электростимуляция также применяется в некоторых аппаратах для механотерапии.
При лечении параличей, вызванных поражением центральной нервной системы, широко используются роботизированные комплексы, способствующие восстановлению двигательных функций. Подобные системы основываются на теории моторного обучения за счет многократного повторения движений. Одним из методов такого лечения является HAL-терапия.
В случае гемиплегии после инсульта применяют физиотерапию, которая способствует восстановлению пострадавшей половины тела. Одним из важных концептов в неврологической реабилитации является методика Бобата.
Методы диагностики
Рассмотрев причины паралича, человек придёт к выводу, что обязательно следует обратиться к врачу, чтобы понять, что именно происходит с организмом. Специалист обязательно должен узнать, какие симптомы тревожат человека. Помимо этого, проводится неврологический осмотр, а также направляется человек на анализ крови. Её следует сдавать для того, чтобы определить наличие воспалительных процессов, а также факт отравления.

Помимо этого, человека направляют на компьютерную томографию спинного и головного мозга. Можно будет понять, имеются ли какие-либо отклонения в этом плане. Также человеку требуется сделать электронейромиографию, чтобы оценить электрическую активность мышц. Помимо этого, врач может назначить электроэнцефалографию, благодаря которой фиксируется активность отдельных участков головного мозга. Магнитнорезонансная ангиография проводится с цель. Оценить целостность и проходимость артерий.
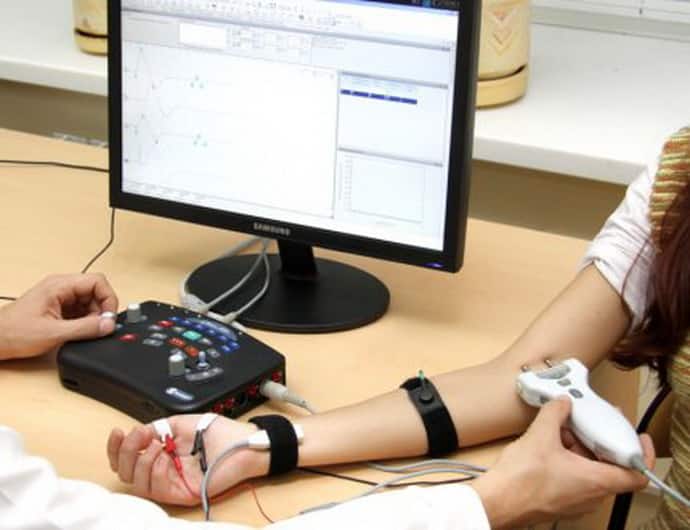
По результатам анализов врач назначит лечение паралича
Человеку важно строго соблюдать рекомендации, чтобы появилась возможность улучшить самочувствие.
Парез нижних конечностей лечение в домашних условиях | Портал о народной медицине
Парез конечностей — причины, симптомы и лечение.
Нижние конечности – это очень важная часть организма человека, благодаря им люди могут ходить, жить активной жизнью и развиваться. Если ноги начинают болеть, то человек сильно страдает, а парез конечности приводит к нетрудоспособности и делает пациента инвалидом.
Парапарез нижних конечностей является серьезным заболеванием, которое требует срочного обращения к врачу и своевременного лечения. Затянувшийся парез конечностей может стать необратимым, тогда пациент навсегда останется прикованным к инвалидному креслу.
Определение
Многих интересует что это такое парез конечностей, и вследствие чего он возникает. Парез нижних конечностей – это слабость мышц ног, которая возникает из-за нарушения связи тканей с нервной системой, что в свою очередь происходит из-за патологических состояний позвоночника и головного мозга. Также парез может возникнуть из-за травмирования периферических нервов.
Болезнь разделяют на вялый и спастический парез. Вялый является более опасным, в такой ситуации мышцы не только перестают работать из-за отсутствия нервных импульсов, но и постоянно слабеют, атрофируются. При спастическом парезе наблюдается повышенный тонус мышц, но ткани при этом не атрофируются.
В зависимости от пораженной области парез разделяют на следующие виды:
- При парапарезе происходит симметричное поражение различных частей тела, например, двух ног или двух рук.
- Для монопареза характерно поражение одной конечности;
- При гимепарезе происходит нарушение работы в одной половине тела;
- Для тетрапареза характерно повреждение всех конечностей в теле человека;
- При трипарезе парализует три конечности.
Также, в зависимости от тяжести пареза, его разделяют на легкий, умеренный и глубокий.
Причин возникновения заболеваний несколько. Если поражается одна нога, то скорее всего причиной патологии является повреждение периферического нерва, но при нарушении работы обоих конечностей заболевание наверняка связано с нарушением в спинном или головном мозге.
Спровоцировать патологию могут следующие ситуации:
- Травмы ноги, спины, головы;
- Грыжа межпозвоночного диска;
- Различные опухоли, которые увеличиваясь сдавливают нерв;
- Рассеянный склероз;
- Абсцесс в позвоночнике;
- Повреждения спинного мозга: иммунные, инфекционные, токсические;
- Гематомы;
- Стеноз позвоночника;
- Закупорка артерии, питающей позвоночник;
- Авитаминоз, недостаток витаминов группы В и фолиевой кислоты, которые питают нервы.
Парез мышц нижних конечностей сопровождается следующими симптомами:
- Нарушение чувствительности кожи;
- Со временем пациент не может чувствовать боль, горячее и холодное;
- Ноги отекают;
- Пациента беспокоят боли;
- Спастический парапарез характеризуется напряжением мышц ног;
- При вялой форме наблюдается слабость мышц;
- Нарушаются коленные рефлексы;
- Пациент не может нормально ходить, прихрамывает, старается идти аккуратно и медленно.
- В тяжелых случаях наблюдается нарушение мочеиспускания, дефекации.
Симптомы обычно развиваются довольно быстро, в одних случаях наступает временное облегчение, а в других конечности слабеют все сильнее. Часто парез конечностей сопровождается и тяжелым моральным состоянием, пациент ничего не хочет, отказывается от еды.
Может наблюдаться и ухудшение общего состояния, например, слабость, тошнота, головокружения, повышение температуры, проблемы с артериальным давлением. При этом происходит и нарушение работы иммунной системы, организм становится подвержен инфекционным заболеваниям.
Парез может встречаться и в детском возрасте, в таком случае болезнь бывает врожденной и приобретенной. Приобретенные детские парезы связаны обычно с родовой травмой, а врожденные с патологией развития костного и головного мозга. В обоих случаях ребенку необходимо пройти курс лечения у невропатолога, иначе он начнет отставать в развитии.
Родителям нужно как можно скорее показать ребенка неврологу, если малыш делает первые шаги на носочках, он очень беспокоен, плохо спит и ест, а также наблюдается тремор подбородка. Не всегда эти симптомы являются признаком пареза, но пройти обследование нужно обязательно.