Строение носа и пазух: особенности, картинки и фото
Содержание:
- Анатомия наружного носа
- Стоимость
- Результаты рентгена в зависимости от вида болезни
- Анатомическое строение околоносовых синусов
- Проведение диагностики
- Причины заболевания
- Преимущества и недостатки метода УЗИ
- Грибковая форма болезни
- Методы исследования ППН
- Промывание носовых пазух, «кукушка» при гайморите, как это делают и каковы результаты эффективности?
- Хронический гипертрофический насморк.
- Признаки и симптомы острого гайморита
- Из-за чего может болеть переносица
- Рентгеновские снимки переломов костей носа
- Диагностика гайморита
- Основная симптоматика
Анатомия наружного носа
Внешний нос имеет форму треугольной пирамиды, выступающей из лица. Самая высокая точка на границе носа и лба называется корнем, основанием. Он продолжается, как закругленный передний край, и называется носовой спинкой, завершающейся кончиком. Боковые стенки наружного носа называются крыльями, обводящими 2 орбиты ноздрей. Ноздри разделены сагиттальным диском, называемым перегородкой.
Скелетная опора наружного носа — костяная окружность. Скелет включает носовые кости и хрящ. Все хрящи — это оставшаяся часть эмбриональной носовой капсулы, которая не была изменена в кость.
Внешняя оболочка (кожа) — тонкая, особенно в области корня и спинки, и подвижна относительно основания. Более плотная кожа — на крыльях. Здесь она снабжена сосудистой сетью, поэтому сам орган в этих местах краснее. На коже имеются крошечные волоски и большие локализации сальных желез.
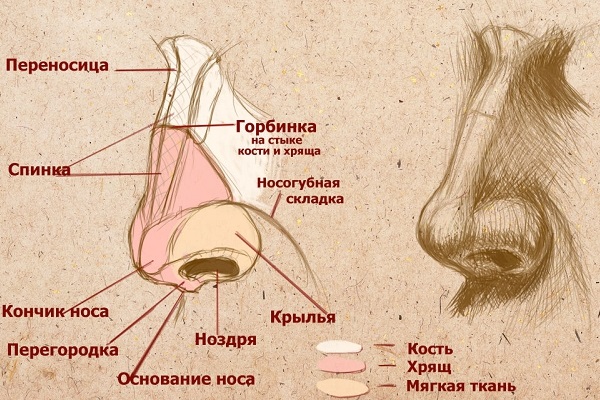
Подкожная связка внешнего носа содержит мускулы, относящиеся к мимическим мышцам. Форма и относительный размер органа варьируются в зависимости от расового типа человека, а также индивидуальных факторов — пропорций, форм и отличительной особенности отдельных частей внешности. Ряд индивидуальных особенностей наследуется, через него проходят кровеносные, лимфатические сосуды, нервы.
Стоимость
Размер стоимости складывается из следующих факторов:
- качество и многофункциональность оборудования;
- статус медицинского учреждения — частное или муниципальное;
- режим исследования — одномерное или двумерное.
УЗИ в государственных поликлиниках проводится бесплатно, если клиника относится к какому-нибудь предприятию, и пациент — работник данного объекта. В муниципальной поликлинике стоимость ниже, и не превышает 1000 рублей. В платных центрах цена может быть выше 1000 рублей. В среднем, ценовые показатели в государственных учреждениях варьируются от 300 до 1000 рублей, в частных — от 350 до 3000 рублей.
УЗИ-диагностика пазух носа — безопасный, оперативный метод обследования. Он доступен людям любого возраста. Диагностика помогает собрать информацию о том, в каком состоянии находятся синусы и ходы носа. Ультразвуковое обследование делает возможным обнаружение причины заболевания и своевременность его диагностики.
Результаты рентгена в зависимости от вида болезни
Выглядит синусит на рентгене по-разному. В зависимости от вида и степени тяжести заболевания, на снимках будет видны различные изменения в стоянии пазух:
- Острый синусит на рентгене имеет один четкий признак – заполненные просочившейся из сосудов жидкостью пазухи выглядят светлее, чем пустые. Так же, острая стадия проявляется отечностью слизистых оболочек, затрудняющих дыхание и отток скопившегося экссудата, что тоже очень четко визуализируется на пленках.
- Так как хронический синусит имеет несколько различных между собой стадий, их рентгенографические признаки так же разнятся между собой:
- гнойный вариант выглядит как затемнение с горизонтальным верхним уровнем и утолщением слизистой оболочки;
- развивающийся вследствие длительного отсутствия лечения острой стадии гиперпластический синусит проявляется разрастанием слизистой оболочки внутрь пазухи неровными и волнистыми краями;
- если заболевание спровоцировали полипы, каждый из них будет виден на рентгене;
- в отличие от всех остальных синусит, вызванный атрофией и дегенеративными изменениями в железах и тканях, на снимках выглядит как истонченная слизистая.
- В случаях посттравматического случая возникновения болезни (если, к примеру, нос сломан) прослеживаются нарушения целостности и смещение стенок или отдельных участков синуса.
- Кистозный и опухолевый процесс, так же как и полипы визуализируется четкими границами новообразования.
Анатомическое строение околоносовых синусов
В человеческом черепе 4 околоносовых пазухи, называемых в соответствии с костями, в толще которых они находятся.
Лобные пазухи
Лобные синусы – это парные полости, размещенные в толще лобной кости, позади бровных дуг. Каждая из них имеет сообщение со средним носовым ходом через лобноносовой проток.
Лобные синусы редко имеют симметричный вид, перегородка между левой и правой пазухами чаще всего отклоняется к одной или другой стороне. Средние размеры:
- Высота – 28 мм.
- Ширина – 24 мм.
- Глубина – 20 мм.
Лобная пазуха выстлана изнутри слизистой оболочкой, сообщающейся с надглазничным нервом и получающая кровоснабжение от надглазничной и передней решетчатой артериями.
В момент рождения лобные синусы у младенца отсутствуют. Они образуются по мере роста ребенка, достигая своих нормальных размеров после полового созревания.
Решетчатый лабиринт
Это группа небольших ячеек, размещенных в боковой части каждой решетчатой кости. Решетчатый лабиринт располагается в черепе между верхней частью носовой полости и глазницей.
Все ячейки решетчатого лабиринта делят на три группы:
- Задняя группа – просвет ячеек соединяется с верхним носовым ходом, а иногда – с клиновидным синусом.
- Средняя – имеет выход в средний носовой ход.
- Передняя – также соединяется со средним носовым ходом.
Решетчатый лабиринт сообщается с передним и задним решетчатыми нервами, а кровоснабжение получает от решетчатой и слезной артерий.
Клиновидный синус
Каждая из двух клиновидных пазух размещается в теле одноименной кости. Они могут иметь различные размеры и форму, редко бывая симметричными. Каждый клиновидный синус открывается в соответствующий верхний носовой ход.
Примерные размеры клиновидной пазухи:
- Высота – 2,2 см.
- Ширина – 2 см.
- Глубина – 2,2 см.
Слизистая оболочка клиновидного синуса связана с задним клиновидным и лицевым нервами.
Верхнечелюстная пазуха
Верхнечелюстные (гайморовы) пазухи – самые большие из всех параназальных синусов, размещенные в верхнечелюстной кости. Она имеет пирамидальную форму и располагается немного ниже носовой полости. Гайморова пазухи имеет выход через полулунное отверстие в средний носовой ход, ниже отверстия лобной пазухи. Такое расположение дренажных отверстий способствует распространению инфекционного процесса из одного синуса в другой.
Слизистая оболочка гайморовой пазухи связана с верхнечелюстным и лицевым нервами.
Проведение диагностики
Чтобы определить, чем лечить воспаление носовых пазух у взрослых, нужно предварительно провести комплексную диагностику. Изначально доктор проводит опрос и осмотр пациента. При этом заболевании лабораторное исследование крови может указывать на выраженный лейкоцитоз. Обычно это указывает на протекание острого воспаления.

Максимально полные сведения о состоянии носовых пазух можно получить при проведении компьютерной томографии. Подобная методика помогает выявить полипы слизистых, скопление жидкости и другие патологические изменения.
Рентгенографические методики исследования носа стали применяться намного реже, так как они менее информативны, чем томография. Они в основном используются при острых формах воспаления. Иногда показан прокол пазух носа для забора содержимого и введения лекарства.
Причины заболевания
Подавляющее большинство случаев болезни приходится на воспаления в носовых пазухах, вызванные бактериями, вирусами и грибками. Чаще всего синусит возникает на фоне вирусной простуды или гриппа. Бактериальный встречается реже вирусного: в норме в организме человека всегда присутствуют бактерии, которые не дают о себе знать. При возникновении благоприятных условий, например, при переохлаждении или простуде, слизистая носа отекает, патогенное содержимое синуса не может выйти наружу через соустье, оно накапливается в полости и провоцирует усиленное размножение бактерий, что, разумеется, приводит к воспалению. Грибковая инфекция активизируется в синусах, как правило, при бесконтрольном приёме антибиотиков или на фоне сниженного иммунитета.
В группе риска люди, страдающие различными формами аллергии и бронхиальной астмой. Например, поллиноз (аллергический насморк) с лёгкостью может стать катализатором воспаления.
Достаточно часто причиной воспаления становится аномалии и деформации носовых структур, врождённые и приобретённые (например, искривлённая носовая перегородка, полипы, опухоли, разросшиеся аденоидные вегетации). Всё это приводит к скоплению слизистых масс внутри пазух и, соответственно, развитию синусита.
Воспаление гайморовых пазух может быть вызвано кариозными зубами (сквозь стенку пазухи в районе верхней челюсти может проходить корень зуба, что позволяет одонтогенной инфекции беспрепятственно проникать из зуба в синус).
Преимущества и недостатки метода УЗИ
Безусловно, диагностический метод УЗИ имеет целый ряд положительных характеристик, благодаря которым его назначают едва ли не чаще всех других типов обследований.
Лучшие материалы месяца
- Почему нельзя самостоятельно садиться на диету
- 21 совет, как не купить несвежий продукт
- Как сохранить свежесть овощей и фруктов: простые уловки
- Чем перебить тягу к сладкому: 7 неожиданных продуктов
Процедура обычно проходит за 10-15 минут, в то время как другие способы исследования могут занять более длительное время, по сравнению с УЗИ. В случаях, когда врачу необходимо срочно получить информацию о состоянии околоносовых пазух пациента, любое промедление нецелесообразно и может быть опасным.
Другие методики сканирования не позволяют определить наличие и локализацию инородных тел в полостях – это возможно только с помощью УЗИ. Учитывая, что такая проблема нередко встречается у маленьких детей, которые любят познавать мир столь травмоопасным способом, ценность УЗИ-обследования для них невозможно переоценить.
Сканирование датчиком УЗИ происходит абсолютно безболезненно, и не вызывает дискомфорта у пациента, перед его началом не требуется никакая специальная подготовка.
Безопасность ультразвукового исследования гарантирует возможность регулярного проведения процедуры каждый раз, когда в ней возникает необходимость. Рентгенография или компьютерная томография таким свойством похвастаться не могут.
Однако у метода есть и известные недостатки. Эхосинусокопия – малодоступный вид УЗИ, и достаточный уровень квалификации для его проведения есть не у каждого УЗИ-диагноста. Некоторые медики, имеющие опыт работы, исчисляемый десятилетиями, никогда не сталкивались с необходимостью проведения эхосинусоскопии.
В процессе интерпретации и расшифровки результатов врачу необходимо помнить о том, что ультразвуковое сканирование может давать изображение с определённым уровнем погрешности, а в некоторых случаях даже может иметь место такой феномен как гипердиагностика, то есть ситуация, когда датчик обнаруживает области с особенной эхогенностью, хотя никакой патологии в этом месте нет. Нередко результаты УЗИ необходимо дополнять информацией, полученной в результате других обследований, что требует дополнительного времени и затрат.
Ультразвуковое исследование придаточных пазух носа, как метод диагностики, высоко ценится медиками. Среди его преимуществ – быстрота проведения, достаточная доступность, кроме того, пациенты отмечают полную безболезненность метода. По результатам проведённого УЗИ врач может обнаружить на снимках только патологии или деструктивные процессы – в нормальном состоянии полость пазух не визуализируется. Однако, при наличии полипов или опухолей, синуситов, фронтитов, ринитов, гайморитов, лабиринтитов, инородных тел, кровоизлияний, диагност заметит на снимках характерные изменения, а далее, при необходимости назначит дополнительные обследования, установит или подтвердит диагноз, предложит схемы лечения.
Грибковая форма болезни
Встречается она достаточно часто. При этом может поражаться только одна носовая пазуха или сразу обе. Наиболее часто встречается грибковое воспаление у людей, которые часто принимают антибиотики, проходят местную терапию стероидами.
Болезнь, спровоцированная грибками, может встречаться у носителей ВИЧ, а также у людей, страдающих от диабета. Причиной ее возникновения зачастую становятся грибки, принадлежащие к роду мукор, кандида. Симптоматика схожа с бактериальной инфекцией.
Протекание болезни может несколько различаться. Оно может быть мягким и постепенным или стремительным и тяжелым. Лечение проводится хирургическим путем, который подразумевает под собой удаление грибковых масс и полипов из носовых проходов. Дополнительно требуется прием противогрибковых препаратов.
Методы исследования ППН
При внешнем осмотре увидеть параназальные синусы невозможно, поэтому для диагностики их заболеваний применяются различные инструментальные исследования:
- Рентгенография синусов. В норме синусы заполнены воздухом. То есть если в заключении рентгенолог пишет, что придаточные пазухи носа пневматизированы, это значит, что в них не содержится жидкость (кровь, слизь, гной) и нет доброкачественных или злокачественных опухолей.
- Компьютерная томография – это серия рентгеновских снимков, которые обрабатываются компьютером для получения детального изображения органа. Современная мультиспиральная компьютерная томография (МСКТ) позволяет создавать трехмерные изображения. МСКТ придаточных пазух носа – один из самых точных методов диагностики их заболеваний.
- Магнитно-резонансная томография – диагностический метод, использующий для визуализации органов магнитное поле и радиочастотные волны.
- Ультразвуковое исследование (УЗИ) – метод, использующий для получения изображения внутренних органов и тканей ультразвуковые волны. УЗИ придаточных пазух носа применяется мало, хотя и позволяет диагностировать некоторые их заболевания, включая острые и хронические синуситы.
Промывание носовых пазух, «кукушка» при гайморите, как это делают и каковы результаты эффективности?
Показания к вакуумному промыванию носа:
- синуситы, в том числе гайморит;
- вазомоторный и аллергический ринит;
- длительно не проходящие насморки;
- аденоиды, полипы и так далее.
Противопоказания:
- детский возраст до 6-ти лет;
- частые носовые кровотечения;
- эпилепсия, судорожный синдром, тяжелые психические расстройства.
Как проводится процедура вакуумного промывания носа?ЛОР-комбайн, Техника проведения вакуумного промывания носовой полости: 1. 2. 3. «КУ-КУ-КУ»4. 5. Особые указания к проведению «кукушки»:
- нельзя резко вставать с кушетки, лучше это сделать через 5-10 минут после окончания процедуры, иначе может быть резкое головокружение или носовое кровотечение;
- после данной манипуляции нельзя сразу выходить на улицу, летом – в среднем 30 минут, а зимой – 60 минут, это необходимо для того, чтобы защитить слизистую оболочку носа от действия температур, пыли, смога и возможных вирусных и бактериальных инфекций;
- возможны неприятные ощущения в носу: сухость, щекотание, чихание;
- после процедуры также могут наблюдаться чувство давления в ушах и гиперемия (покраснение) глаз;
- Необходимо провести в среднем 10 таких процедур.
Возможные осложнения от «кукушки»:
- кровотечение из носа;
- повреждение слизистой носа шприцом или трубкой отсоса;
- рвота;
- головные боли;
- при неправильном проведении процедуры возможно развитие отита;
- аллергия на введенные препараты;
- психоэмоциональные возбуждения пациента.
Что используют для промывания носа?1. Антисептики:
- раствор Фурацилина;
- Диоксидин;
- Хлоргексидин;
- Декасан;
- Мирамистин и другие.
2. Антибиотики:
- Цефотаксим;
- Цефтриаксон;
- Бензилпенициллин;
- Амикацин и другие.
Фото: ЛОР-комбайн.Плюсы «кукушки»:
- метод достаточно эффективный, с помощью «кукушки» в комплексном лечении часто добиваются положительных результатов в лечении как острого, так и хронического гайморита;
- вакуумное промывание пазух эффективно очищает гайморовы пазухи от гноя и слизи, а вводимые антисептики уничтожают там патогенную флору;
- метод предпочтителен в случае нежелательности антибактериальной терапии, так как есть возможность воздействия антибактериальных препаратов непосредственно в гайморовой полости;
- отсутствие побочных эффектов со стороны вводимых препаратов, так как они не действуют системно, а только локально;
- процедуру можно проводить в амбулаторных условиях, без госпитализации;
- метод не травмирующий, безболезненный, не требует специальной подготовки пациента;
- метод дешевый.
Минусы «кукушки»:
- вакуумное промывание носа используют только в случае эффективного снятия отека слизистой оболочки и наличии проходимости устьев гайморовых пазух, а при нарушении проходимости данный метод не используют;
- изредка возможны осложнения от манипуляции (приведены выше).
Хронический гипертрофический насморк.
Это следствие хронического катарального (простого) насморка. Обычно развивается в результате длительного воздействия неблагоприятных факторов (пыль, газы, неподходящий климат и др.). Причиной заболевания часто бывает хронический воспалительный процесс в Околоносовых пазухах или аденоиды. Характеризуется разрастанием соединительной ткани главным образом в местах скопления кавернозной ткани (передний и задний концы нижней и средней носовых раковин).Симптомы, течение.
Постоянные выделения и закладывание носа, тяжесть в голове и головная боль, снижение обоняния. Чаще поражаются передние и задние концы нижних и средних раковин. Цвет раковин бледно-розовый, иногда с синюшным оттенком.Лечение.
При умеренной гипертрофии нижние раковины прижигают трихлоруксусной или хромовой кислотой. При отсутствии эффекта осуществляют гальванокаустику. Резко гипертрофированные участки слизистой оболочки удаляют.
Признаки и симптомы острого гайморита
Острый гайморит развивается как осложнение ОРЗ и требует интенсивного лечения. На заболевание указывают следующие факторы:
- После 7-и дней лечения ОРЗ симптомы простуды не ослабевают, а становятся более выраженными.
- Не отмечается улучшение самочувствия в течение 3 — 5 дней от начала приема антибиотиков.
Как развивается острый гайморит
Вирусное инфицирование «прокладывает путь» бактериям. В 90% случаев при ОРВИ отмечается отек слизистой синусов, нарушение микроциркуляции и развитие застоя секрета. В норме слизистая оболочка гайморовых пазух очень тонкая (как лист папиросной бумаги), при заболевании она утолщается в 20 — 100 раз. Отек слизистой приводит к блокаде соустья, нарушается отток секрета. Застой секрета создает благоприятные условия для развития бактерий. В блокированной гайморовой пазухе возрастает давление, что сопровождается такими симптомами, как боли в области лица.
Нарушение дренирования также происходит в результате гипертрофии слизистой полости носа в случае аллергического ринита, при полипозе, искривлении носовой перегородки, заболеваниях зубов, в результате травмы и интоксикации разного генеза.
При развитии острого воспаления на первых, ранних этапах развития заболевания экссудат серозный, далее слизисто-серозный, а при развитии инфекции бактериальной инфекции — гнойный, содержит детрит и огромное количество лейкоцитов.
Критерии диагностики острого гайморита
- На вирусную природу указывает тот факт, когда симптомы заболевания отмечаются менее 10-и дней.
- На бактериальную природу указывает утяжеление симптомов заболевания с 5-го дня заболевания, а продолжительность самого гайморита составляет более 10-и дней.
Признаки и симптомы острого гайморита при легкой форме заболевания
Заложенность носа, выделения из него или в ротоглотку слизистого или слизисто-гнойного характера, повышенная температура тела (не более 37,50С) — основные признаки острого гайморита. Головная боль, слабость и снижение обоняния — основные симптомы заболевания. На рентгенограмме отмечается утолщение слизистой оболочки пазухи менее 6 мм.
Рис. 8. На фото острый гайморит, начальная стадия. Отмечается однородное понижение прозрачности пазухи в виде «вуали».
Признаки и симптомы острого гайморита при среднетяжелом течении заболевания
Выделения из носа или в ротоглотку носят гнойный характер, температура тела повышается более 37,50С, появляется болезненность при пальпации области в проекции гайморовой пазухи. Появляются такие симптомы, как головная боль и слабость, снижение обоняния, боли и иррадиацией в зубы и/или уши. Слизистая оболочка утолщается более, чем на 6 мм. На рентгенограмме отмечается либо полное затемнение гайморовых пазух, либо уровень жидкости в одной из полостей.
Признаки и симптомы острого гайморита при тяжелом течении заболевания
При тяжелом течении острого гайморита отмечается заложенность носа, выделения из носа и ротоглотку обильные, гнойного характера. Иногда выделения отсутствуют. Температура тела более 380С , у больных появляются такие симптомы, как сильная головная боль, слабость и полное отсутствие обоняния, при пальпации отмечается сильная болезненность в проекции пазухи. На рентгенограмме можно видеть полное затемнение одного или обоих синусов. В крови отмечается повышение уровня лейкоцитов, ускоренная СОЭ. Развиваются внутричерепные и орбитальные осложнения, либо возникают подозрения на них.
Рис. 9. 2-х сторонний острый гайморит, тяжелое течение. Скопление жидкости в полостях.
Если у больного появились такие симптомы, как распирающие боли в области лица, которые усиливаются при наклонах головы или любых других движениях, болят верхние зубы, а нос заложен или имеются симптомы насморка с желтовато-зеленоватыми выделениями, то возможно у него гайморит.
Из-за чего может болеть переносица
Боль в переносице может быть по причине травмы или воспаления лобных пазух. Симптомы и возможные заболевания перечислены в таблице ниже:
| Заболевание | Характер боли | Другие симптомы |
| Гайморит | Локализуется вокруг лба, висков, в скулах и переносице. Усиливается при наклоне вперёд. | Щёки отекают. Чувствуется тяжесть в лице. |
| Ринит | Боли нет, однако ощущается пощипывание в носу. | Обильное выделение слизи из носа. Часто есть гипертермия, слезотечение. |
| Сфеноидит | Сначала боль сосредотачивается в лице, переносице, вокруг глаз. Затем переходит в затылок и темечко. | Насморк в начале слизистый, позже приобретает гнойный характер и неприятный запах. |
| Фронтит | Локализуется в области лба, вокруг глаз, отдаёт в ушах, зубах, горле. Усиливается лёжа на спине. | Сильно повышается температура. Наблюдается отёчность верхнего века.
При нажатии на отёк ощущается резкая боль в переносице. |
| Этмоидит | Боль сосредоточена вокруг глаз и переносицы. | Наблюдается тошнота и рвота, повышенная температура. |
| Аллергия | Боли нет, но имеется жжение и пощипывание в носу и глазах. | Насморк имеет чёткую зависимость от внешних условий. Температуры нет. |
| Перелом | Боль наблюдается в момент перелома. Позже она может проявляться лишь при пальпации области носа. | Имеется сильное кровотечение. Нередко есть искривление носа. |
Из таблицы видно, что воспалительные процессы в носовых пазухах сопровождаются насморком различной интенсивности, высокой температурой, в некоторых случаях наблюдается тошнота или гнойных запах. Боль при этом часто затрагивает сразу несколько областей.
При переломах же болит переносица и лоб, но насморка нет. Болевой синдром в носу при этом резкий, ярко выраженный, проявляется лишь при пальпации. К тому же прочих симптомов воспалительного процесса нет, зато имеет удар по лицу в анамнезе.
Рентгеновские снимки переломов костей носа
Рентгенография костей черепа и носа позволяет определить степень поражения костной ткани у человека при переломах. Кости на снимке выглядят белым веществом. Глазницы и придаточные пазухи носа – темные.
Как делают рентгенографию носа при переломах
Снимок носа при рентгенографии делается в боковых проекциях, а также в прямой для определения степени поражения близлежащих тканей и самой кости:
- сколько осколков костей носа и как они расположены;
- какая именно носовая кость повреждена и насколько серьезно;
- смещение костей носа;
- есть ли кровоизлияния в носовые пазухи;
Симптомы и внешний вид переломов носа у взрослых и детей на рентгенографии видно по-разному. Это объясняется особенностями строения костей черепа и носа.
Рентгенография при переломах лицевых костей помогает определить степень повреждения тканей носа на ранних сроках, что позволяет выбрать подходящее лечение и исправить ситуацию как можно быстрее при помощи репозиции костей носа – до тех пор, пока кости носа не начали срастаться и приняли неправильную форму.
У детей переломы носа случаются реже, так как кости имеют хрящевую прослойку, которая при ушибах сжимается и не дает трескаться костям. Это природный механизм защиты от травм, пока дети учатся ходить, изучают окружающую среду и получают огромное количество мелких травм и синяков.
Рентгенография костей носа у детей показывает наличие переломов, смещений костей носа при ушибах, трещины четырехугольного хряща.
Диагностика гайморита
Диагноз гайморита устанавливается после комплексного обследования. Наиболее доступные и наиболее часто применяемые – это рентген придаточных синусов, риноскопия, общий анализ крови.
На рентгеновских снимках можно увидеть снижение воздушности (пневматизации) верхнечелюстных пазух. На снимке это проявляется затемнением. При наличии воспалительного экссудата определяется ровная горизонтальная линия как граница между затемнением и воздухом – уровень жидкости в пораженном синусе.
При осмотре полости носа врачом отоларингологом видно покраснение, отек слизистой оболочки носа в области средней носовой раковины, гнойные выделения, которые усиливаются, если наклонить голову в сторону, противоположную воспалению.
С помощью общего анализа крови определяется острота воспалительного процесса – повышение лейкоцитов и СОЭ.
Рентген, общий анализ крови и передняя риноскопия – это рутинные методы, которых в подавляющем большинстве случаев достаточно для постановки диагноза гайморита, особенно при остром его течении.
Но нужно отметить, что не всегда возможно опираться только на данные рентгена. Затемнение в пазухах иногда сохраняются длительное время после перенесенного в прошлом воспаления и наоборот, нередко при имеющемся патологическом процессе рентгенограмма может быть не изменена.
Существуют более современные методы диагностики, позволяющие поставить диагноз в сомнительных случаях, а также уточнить природу и стадию воспаления в синусах. По показаниям проводятся:
- Диагностическая пункция пазухи с бактериологическим посевом отделяемого.
- Рентгеноконтрастное исследование.
- УЗИ придаточных пазух. (Может применяться для диагностики синусита у беременных).
- КТ, МРТ придаточных пазух
- Эндоскопическое исследование, синусоскопия.
- Биопсия и цитологическое исследование.
Основная симптоматика
Симптомы заболевания, на которые обращает внимание тот или иной человек, когда поражаются пазухи носа, обычно довольно однотипны. Это могут быть:
- боли в голове, которые обычно особенно интенсивными становятся в утреннее время суток;
- часты такие симптомы, как выделения гнойного или слизистого характера;
- появление боли при надавливании в область пострадавшей полости;
- характерные симптомы фронтита – болезненность в области лба и при наклоне головы вперед;
- если отмечается сфеноидит, то симптомы локализуются в околоушной и лобной областях;
- этмоидит характеризуется болезненностью в области крыльев носа.
Симптомы заболевания могут также проявляться в признаках общей интоксикации, таких как слабость, скачки температуры, затрудненность носового дыхания.
Так же будет интересно: Признаки сломанного носа и правила первой помощи
Стоит иметь в виду, что при подобных патологиях возможно развитие заболевания головного мозга, если болезнь сильно запущенна. Для терапии заболевания у маленьких детей часто используют довольно сильные антибиотики, так как у них развитие этого заболевания часто приводит к тяжелым последствиям.