Полиомиелит: симптомы, лечение и профилактика
Содержание:
- Диагностика Полиомиелита:
- Лечение
- Средства лечения полиомиелита у детей
- Симптомы полиомиелита различных форм
- Последствия полиомиелита
- ПРИЧИНЫ
- Диагностика полиомиелита у детей
- Виды полиомиелита
- Абортивная форма полиомиелита
- К каким докторам следует обращаться если у Вас Полиомиелит:
- Вакцина против полиомиелита
Диагностика Полиомиелита:
Спорадические случаи надо дифференцировать от миелитов другой этиологии.
У взрослых полиомиелит следует дифференцировать от острого поперечного миелита и синдрома Гийена– Барре. Однако в первом случае вялые параличи ног сочетаются с разгибательными подошвенными рефлексами, расстройствами чувствительности, утратой контроля над сфинктерами, во втором – парезы локализуются проксимально, распределяются асимметрично, в цереброспинальной жидкости повышено содержание белка, но плеоцитоз обнаруживается редко. Бульбарную форму следует дифференцировать от других форм энцефалитов. Диагноз других форм вирусных энцефалитов обычно зависит от результатов серологических тестов и выделения вирусов.
Лечение
На сегодняшний день специфического эффективного лекарства от полиомиелита не существует. Все методы помощи больному являются, по сути, симптоматическими.
При подозрении на полиомиелит больного нужно госпитализировать. В течение первых двух недель необходимо соблюдать постельный режим (пока возможно формирование параличей). Чем меньше будет двигательная активность в этот период, тем меньше риск развития параличей.
Из лекарственных препаратов применяют:
- нестероидные противовоспалительные средства и жаропонижающие: Ибупрофен, Диклофенак, Мовалис (Ревмоксикам), парацетамол и др.;
- с болеутоляющей целью — анальгии, Спазмалгон, транквилизаторы (Диазепам), и антидепрессанты (Флуоксетин, Пароксетин, Сертралин);
- при менингеальных признаках – мочегонные (Лазикс, Диакарб), магния сульфат (магнезия);
- витамины группы В и витамин С.
Ранее пробовали введение сыворотки людей, перенесших полиомиелит, и гамма-глобулина. Однако эти препараты не уменьшают степень выраженности параличей и не влияют на течение заболевания.
С целью уменьшения боли в мышцах применяют тепловые процедуры: озокерит, парафин, лампу соллюкс. В паралитическом периоде очень важную роль играет правильное укладывание пораженных конечностей. Такие мероприятия предупреждают формирование контрактур и деформаций: ноги располагают параллельно друг другу с небольшим сгибанием в коленях и тазобедренных суставах (с помощью валиков с песком), стопы упирают в подушку или плотный валик так, чтобы между ними и голенью был прямой угол, руки сгибают в локтях под прямым углом и отводят от туловища. В дальнейшем правильное положение конечностей устанавливает ортопед (индивидуально в зависимости от того, какие конечности поражены).
Следует отметить, что инъекции в пораженные конечности не проводятся, так как это повышает риск более тяжелого поражения мышц и уменьшает шансы на восстановление.
При нарастании симптомов дыхательной недостаточности больного переводят в реанимацию, где проводится искусственная вентиляция легких, а также коррекция сердечно-сосудистых нарушений, которые могут угрожать жизни.
В восстановительном периоде больной полиомиелитом должен получать препараты, способствующие максимально быстрому восстановлению мышц. С этой целью применяют:
- средства, улучающие нервно-мышечную проводимость: Прозерин, Нейромидин, Галантамин, Дибазол;
- препараты, улучающие обменные процессы в мышцах: Глутаминовая кислота, Церебролизин, АТФ;
- анаболические стероиды: Ретаболил, Метандростенолон;
- витамины группы В: Мильгамма, Нейрорубин и др.
Очень хороший эффект оказывает физиолечение. Для восстановления мышечной силы применяют грязевые и парафиновые аппликации, электрофорез, электростимуляцию мышц, УВЧ, диатермию. Массаж курсами, ЛФК по индивидуальной программе, душ-массаж, плавание – все это используется на протяжении всего восстановительного периода курсами. Через 6 месяцев после перенесенного полиомиелита больному показано санаторно-курортное лечение (Евпатория, Саки, Анапа). Грязи и морские купания способствуют нормализации трофических процессов в мышцах.
Для предупреждения контрактур и деформаций суставов используют специальные лонгеты, манжеты, шины, туторы (изделия для фиксации суставов), ортопедическую обувь. В резидуальную стадию ортопедическая помощь может быть консервативной (использование специальных приспособлений для передвижения) и оперативной (устранение образовавшихся дефектов хирургическим способом). Все эти мероприятия направлены на облегчение передвижения, самообслуживания, профессиональной деятельности.
Средства лечения полиомиелита у детей
1.
Лечение — симптоматическое, синдромальное в течение 3 – 4 недель. Основными критериями перехода болезни в восстановительный период являются исчезновение симптомов интоксикации, корешковых болевых признаков, нормализация ликвора. Все больные с подозрением на полиомиелит подлежат срочной госпитализации. Лечение детей в условиях боксированного отделения.
Диспансерное наблюдение проводится постоянно в течение всего восстановительного периода (6 – 12 месяцев). Ребенок наблюдается невропатологом, ортопедом, врачом ЛФК в условиях специализированного санатория. Оперативно-ортопедическая коррекция параличей возможна через 3 года после перенесенного полиомиелита. Применение того или иного комплекса лечебных мероприятий зависит от периода болезни, ее формы и тяжести. Непаралитические формы требуют постельного режима и весьма ограниченного количества симптоматических средств.
При наличии таких симптомов: головной боли и рвоты проводится дегидратирующая терапия («Диакарб», реже – «Лазикс» в сочетании с анальгетиками). При выраженном менингорадикулярном синдроме добавляются витамины группы В, со второй недели – тепловые процедуры (парафин, горячие укутывания) и физиотерапия. Введение глобулина даже в больших дозах не останавливает развития параличей и поэтому нецелесообразно
Важное место занимают лечебная физкультура и массаж, физиотерапевтические процедуры
2.
Лечение полиомиелита по Кеньи (снимает болевой синдром, улучшает кровообращение и устраняет мышечные боли и спазмы): проводят путем предварительного нагревания на водяной бане чистой шерстяной ткани с последующим наложением ее в виде компрессов в течение 30-45 минут до 8-10 раз в день.
3.
Патогенетическая и симптоматическая терапия:
- болеутоляющие (анальгин, парацетамол);
- дегидратационные средства (фуросемид, ацетазоламид);
- глюкокортикоиды – преднизолон по 1 мг/кг в сутки в течение 3-4 нед (в период нарастания параличей при отеке головного мозга);
- витамины группы В.
4.
Физиотерапия противопоказана при бульбарном синдроме с нарушениями ритма дыхания и сердечной деятельности. В паралитическом периоде полиомиелита после нормализации температуры тела с 7 – 12-го дня болезни на зону пораженных сегментов спинного мозга применяют УВЧ, электрофорез с новокаином и/или димексидом (противовоспалительный препарат для наружного применения, оказывает анальгетическое, умеренное противомикробное и фибринолитическое действие; проникая через кожу, повышает проницаемость клеток для лекарств), магнитное поле высокой или ультравысокой частоты в слаботепловых дозировках с продолжительностью воздействия 10 – 12 мин. Паретичные мышцы облучают лампой соллюкс, проводят светолечение.
Критерии перехода в восстановительный период:
- уменьшение болевого синдрома;
- уменьшение вегетативных нарушений;
- постепенное нарастание объема движений в пораженных конечностях.
Противоэпидемические мероприятия
Изоляция больного полиомиелитом ребенка в течение 40 дней после начала заболевания. Всем контактным непривитым детям проводится экстренная иммунизация живой ослабленной поливалентной вакциной Сэбина (ЖВС) однократно. Если вакцинация противопоказана, то рекомендуется внутримышечное введение донорского иммуноглобулина. Детей, которым не проведена вакцинация, изолируют на 21 день и проводят клиническое наблюдение с термометрией. Проводится текущая и заключительная дезинфекция с использованием хлорсодержащих препаратов. Подлежат обработке кипячением посуда, предметы ухода, игрушки, постельное белье, личная одежда.
Вакцинация проводится с 3 месяцев до 14 – 15 лет живой ослабленной поливалентной вакциной Сэбина в соответствии с календарем прививок. После вакцинации вирус 1-2 недели экскретируется с дыханием и несколько недель – со стулом.
Симптомы полиомиелита различных форм
Тяжесть симптомов полиомиелита у детей зависит от возраста, состояния иммунитета и от количества вирусов, попавших в организм. Существует несколько форм заболевания, имеющих характерные проявления.
Инаппарантная форма
Характерно бессимптомное протекание болезни, при котором происходит усиленное образование иммунных клеток, противодействующих вирусу. Человек является вирусоносителем, а в его крови обнаруживаются антитела к вирусу полиомиелита.
Висцеральная (абортивная) форма
Заболевание подобного рода проявляется наиболее часто (в 80% случаев). По своим проявлениям напоминает ОРВИ, то есть у ребенка появляются кашель, насморк, происходит повышение температуры тела до 38°-38.5°. Возникает головная боль, слабость, пропадает аппетит. Нередко беспокоят боли в животе, понос и рвота.
Признаков поражения нервной системы при этой форме не бывает. Примерно через неделю наступает выздоровление, после которого малыш еще в течение некоторого времени остается вирусоносителем.
Полиомиелит с поражением нервной системы
Подобная форма заболевания приводит к гибели нервных клеток. В зависимости от степени разрушения нервной ткани такую форму подразделяют на непаралитическую и паралитическую.
Непаралитический тип полиомиелита
Кроме ярко выраженных симптомов ОРВИ (характерных для висцеральной формы) возникают признаки воспаления оболочек головного мозга (менингиальные). Возникает сильная головная боль и напряжение мышц затылка и шеи (больной не может наклонить голову вперед). Подобное состояние наблюдается примерно в течение 2-4 недель, после чего тонус шейных мышц приходит в норму, болезнь постепенно отступает.
Паралитический тип и его формы
Это наиболее тяжелый тип заболевания. Вследствие поражения головного и спинного мозга у детей возникают бред, спутанность сознания, сильные головные боли, происходит повышение температуры до 39°. У маленьких детей могут появиться судороги.
Кроме менингиального напряжения шейных мышц, появляются боли в позвоночнике, значительно усиливающиеся при малейшем движении. Боль ощущается также при пальпации позвоночника. Возникает так называемый «симптом треножника», при котором оптимальной позой для больного является сидение с наклоном вперед и упором на кисти обеих рук.
Температура резко снижается, что совпадает с моментом массового разрушения нервных клеток. Наступает паралич мышц ног. В наиболее тяжелых случаях возникает паралич остальных мышц, в том числе дыхательных. Летальный исход чаще наступает у взрослых. Причиной смерти также могут быть пневмония и заражение крови токсинами, которые вырабатывают вирусы.
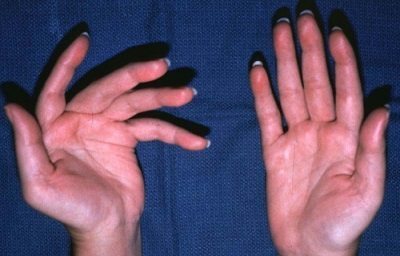
Чаще всего при такой форме полиомиелита человек остается инвалидом из-за паралича ног, атрофии отдельных групп мышц, деформации конечностей.
У детей младше 5 лет обычно наблюдается инаппарантная или абортивная форма полиомиелита, при которых заподозрить его возникновение без лабораторных исследований невозможно. Реже возникает менингиальная форма.
От обычной простуды полиомиелит отличается тем, что характерные проявления наступают после так называемого периода затишья, то есть когда спадает температура и появляются признаки улучшения общего состояния. Затем температура вновь повышается, появляются боли в костях и мышцах, признаки паралича мышц лица, смещение губ к углу рта.
Предупреждение: Улучшение состояния ребенка через несколько дней после появления признаков заболевания не должно успокаивать родителей. Необходимо внимательно наблюдать за его состоянием в последующие дни и при малейшем ухудшении его самочувствия немедленно обращаться к врачу.
Этапы протекания болезни с поражением нервных клеток
Различают несколько этапов развития тяжелых форм полиомиелита.
Этап 1 – это инкубационный (скрытый) период. Его продолжительность индивидуальна (доходит иногда до 3-5 недель).
Этап 2 – препаралитическое состояние. Оно развивается на протяжении 2-5 дней.
Этап 3 – появление параличей. Происходит в течение 5-7 дней.
Этап 4 – восстановление. На него уходит около 2 месяцев.
Этап 5 – проявление остаточных последствий (резидуальный период). Даже при возникновении непаралитической формы период восстановления у детей может длиться месяцами с сохранением менингиальных проявлений.
Последствия полиомиелита
В зависимости от того, какую форму заболевания перенес человек, могут отличаться и последствия полиомиелита. Так абортивная форма проходит в среднем через 7 дней, не оставляя совершенно никаких последствий. Полное выздоровление наступает и после перенесенной менингиальной формы заболевания, но спустя значительно больший промежуток времени.
Даже самая сложная, паралитическая форма может пройти абсолютно бесследно и все функции пораженной полиовирусом ЦНС будут восстановлены. Однако если параличи и парезы носили глубокий, стойкий характер, то добиться абсолютно полного восстановления пораженных отделов нервной системы будет невозможно. После тяжёлой паралитической формы остаются мышечные атрофии, остеопороз, деформации конечностей. В ряде случаев остаются суставные контрактуры с ограничением объёма активных и пассивных движений в них, привычные вывихи, паралитическое искривление позвоночного столба, деформации стоп, косолапость. Дети после перенесенного полиомиелита обычно сильно отстают в физическом развитии, часто у них наблюдается укорочение пораженной конечности.
При возникновении у больного центральных и периферических изменений дыхания, нарушений сердечно-сосудистой системы, при парализации гладкой мускулатуры желудочно-кишечного тракта в большинстве случаев заболевание заканчивается смертельным исходом.
Первичная профилактика, меры которой нацелены на предотвращение появления заболевания, подразделяется на неспецифическую и специфическую.
Неспецифическая направлена на общее укрепление организма, увеличение его устойчивости к различным инфекционным агентам (закаливание, правильное питание, своевременная санация хронических очагов инфекции, регулярные физические нагрузки, оптимизация цикла сон-бодровствание и др.), борьба с насекомыми, которые являются разносчиками патогенных микроорганизмов (различные виды дезинсекции), соблюдение правил личной гигиены (в первую очередь это мытье рук после улицы и после посещения туалета), тщательная обработка овощей, фруктов и других продуктов перед употреблением их в пищу.
Специфическая профилактика заключается в проведении вакцинации против полиомиелита. Для того, чтобы полиомиелит как заболевание был полностью побежден, необходим охват профилактическими прививками 95% всего населения земного шара.
В настоящее время прививка против полиомиелита введена в национальный график обязательной иммунизации и проводится детям, начиная с трехмесячного возраста. Вакцинируют детей трижды с интервалом в 45 дней. Укорочение сроков между прививками недопустимо, исключение составляют лишь экстренные случаи. Затем каждый ребёнок проходит ревакцинацию противомиелитными вакцинами в 18 мес., 20 мес., 7 и 14 лет.
Первые два этапа вакцинации осуществляются инъекционным путём инактивированными препаратами. Самой распространенной моновакциной является «Имовакс-полио», но могут быть применены и комплексные вакцины, например, «Инфанрикс». Далее ребёнка вакцинируют и ревакцинируют пероральным путем аттенуированной (ослабленной) живой вакциной.
Если в семье на момент иммунизации ребёнка живой вакциной имеются другие, непривитые против полиомиелита дети, то в целях предотвращения возникновения вакцино-ассоциированного заболевания контакт между лицами должен быть прерван на двухмесячный срок. Тоже касается непривитых детей, организованных в детские образовательные учреждения.
Все вакцины против полиомиелита являются малореактогенными и обычно легко переносятся детьми. Редко отмечается нарушение общего самочувствия (температура, жидкий стул, упадок сил), а также местные изменения (появление инфильтрации и покраснения в месте инъекции). Лечения такие состояния не требуют, проходят самостоятельно в течение трех дней.
В случае установлении контакта с больным полиомиелитом проводится экстренная вакцинация живой аттенуированной вакциной без учёта раннее сделанных прививок. Также возможно применение иммунного гамма-глобулина человека.
После госпитализации больного (в целях профилактики заражения других лиц) в помещении, где он находился, должна быть проведена тщательная дезинфекция. Необходима генеральная уборка с применением дезинфецирующих средств, все игрушки должны быть вымыты с мылом, бельё и посуда подвержены кипячению.
Важно провести своевременную дезинсекцию. Врачебное наблюдение за лицами, находящимися в контакте с больным полиомиелитом проводится в течение 3-х недель
Посещение образовательных учреждений на все время наложенного карантина строго запрещено.
ПРИЧИНЫ
Источником заражения является инфицированный человек, как с признаками заболевания, так и носитель, у которого патология протекает бессимптомно.
В тело человека возбудитель проникает через слизистые оболочки верхних дыхательных путей и кишечника. В основном наблюдается фекально-оральный путь передачи инфекции через загрязненную пищу, воду, руки. Гораздо реже происходит распространение заболевания воздушно-капельным путем. Также фиксировались случаи заражения во время купания в загрязненном водоеме.
Фазы развития:
- Энтеральная. Первичная репликация вируса в миндалинах при воздушно-капельном заражении или в лимфоидных фолликулах кишечника при фекально-оральном инфицировании.
- Лимфогенная. Из мест локализации вирусные частицы распространяются в лимфоидную ткань, затем в брыжеечные и шейные лимфаузлы, где продолжают процесс репликации.
- Вирусемия. Происходит выход полиовируса из лимфатической системы в кровоток и его распространение по всему организму. Вторичная репликация вирусных частиц осуществляется уже из внутренних органов.
- Невральная. Эта фаза развития возможна лишь при отсутствии нейтрализации вирусов мононуклеарными фагоцитами. Возбудитель из крови мигрирует в нейроны передних рогов спинного мозга и двигательных ядер головного мозга. Повреждение и гибель нейроцитов провоцирует развитие воспаления, в этом месте нервная ткань замещается соединительной.
Особую опасность для окружающих представляют люди со стертой симптоматикой или легким течением полиомиелита. Они продолжают вести привычную жизнь и распространяют вирус среди окружающих, становясь источником заражения. Кроме того, еще за 3–4 дня до развития первых симптомов полиомиелита в виде повышения температуры тела, человек уже заразен.
Несмотря на тяжесть заболевания, только у 1% людей после проникновения полиовируса через слизистые оболочки и вирусемии развивается тяжелая форма полиомиелита, которая сопровождается вялыми параличами.
Диагностика полиомиелита у детей
Опорно-диагностические признаки препаралитического периода:
- характерный эпиданамнез;
- синдром интоксикации;
- двухволновая лихорадка;
- слабо выраженный катаральный синдром;
- синдром поражения желудочно-кишечного тракта;
- болевой синдром (спонтанные мышечные боли в конечностях, спине).
Опорно-диагностические признаки паралитического периода полиомиелита:
- характерный эпиданамнез;
- острое развитие вялых парезов (параличей) с нарастанием в течение 1-2 дней;
- преимущественное поражение проксимальных отделов нижних конечностей;
- асимметричный и мозаичный характер распределения парезов и параличей;
- отсутствие расстройств чувствительности и нарушения функций тазовых органов;
- выраженный болевой синдром;
- раннее развитие трофических нарушений в пораженных конечностях.
Лабораторная диагностика полиомиелита
Применяют вирусологический, экспресс- и серологический методы.
Материалом для вирусологической диагностики являются фекалии и ликвор. Забор фекалий проводят при поступлении больных в стационар двукратно (2 дня подряд). До отправки в лабораторию материал хранят при температуре от 0 до +4° С.
«Дикие» и вакцинные штаммы различают с помощью полимеразной цепной реакции.
С целью экспресс-диагностики используют определение антигена полиовируса в фекалиях и ликворе с помощью ИФА.
При серологическом обследовании (РН, РСК) выявляют специфические антитела в крови и ликворе. Диагностическое значение имеет нарастание титра специфических антител в динамике заболевания в 4 раза и более.
На основании иммуноферментного анализа (ИФА) определяют типоспецифические антитела (IgM, IgG и IgA) в сыворотке крови и ликворе больного.
Анализ цереброспинальной жидкости в препаралитическом периоде отражает серозное воспаление мозговых оболочек. При люмбальной пункции ликвор вытекает под давлением, отмечается клеточно-белковая диссоциация (смешанный плеоцитоз до 100-300 кл в 1 мкл при нормальном или слегка повышенном содержании белка). В паралитическом периоде болезни выявляется белково-клеточная диссоциация (высокое содержание белка при нормальном или слегка повышенном цитозе лимфоцитарного характера).
В периферической крови специфические изменения отсутствуют: умеренный лейкоцитоз, относительный нейтрофилез.
При исследовании злектровозбудимости мышц выявляют все стадии качественных изменений (частичная, полная реакция перерождения, биоэлектрическое молчание).
Электромиографический метод уже в первые сутки появления параличей позволяет установить сегментарный (передне-роговой) уровень поражения.
Дифференциальная диагностика полиомиелита
Симптомы спинальной формы чаще приходится дифференцировать с острыми вялыми параличами энтеровирусной этиологии (ECHO, Коксаки, энтеровирусы 68-71 серотипов).
В отличие от полиомиелита острые вялые парезы энтеровирусной этиологии чаще развиваются без препаралитического периода, протекают без лихорадки и общей интоксикации. Двигательные нарушения проявляются легким вялым парезом с явлениями гипотонии и гипотрофии, высокими сухожильными рефлексами на пораженной конечности. В течение 2-4 нед. парез обычно восстанавливается, но может развиться незначительная атрофия мышц. Изменения в цереброспинальной жидкости отсутствуют. Окончательный диагноз устанавливается на основе эпидемиологического, вирусологического и серологического обследования больного.
Понтинную форму полиомиелита дифференцируют с невритом лицевого нерва другой этиологии (бактериальной, инфек-ционно-аллергической, травматической и др). Менингеальную форму дифференцируют с вирусными серозными менингитами различной природы (энтеровирусной, паротитной, аденовирусной и др.), а также бактериальными серозными менингитами (туберкулезной, боррелиозной и иерсини-озной этиологии).
Бульбарную форму дифференцируют с клещевыми нейроинфекциями, полинейропатиями при дифтерии, врожденной миастенией.
Теперь вам известны основные симптомы полиомиелита у детей, а также о том, как диагностируют заболевание.
Виды полиомиелита
Классификация полиомиелита производится следующим образом:
По типу:
Типичные формы – с поражением центральной нервной системы. Болезнь может развиваться по следующим вариантам:
— Непаралитический – сопровождается преимущественно симптоматикой, характерной для острых респираторных заболеваний (ОРЗ) и развитием серозного менингита или же менингорадикулита, при которых частенько отмечается наличие радикулита.
— Паралитический – сопровождается появлением у больного парезов, атрофии мышц и параличей. В зависимости от локализации воспалительного процесса различают:
Спинальный полиомиелит — сопровождается поражением спинного мозга преимущественно в области поясничного утолщения и характеризуется нарушением двигательной функции (сгибание, разгибание) различных групп мышц на ногах и руках. Параличи обычно несимметричны. Самым опасным является паралич грудных и шейных отделов спинного мозга, поскольку это часто приводит к появлению параличей мышц органов дыхания и соответственно нарушению дыхательной функции.
Бульбарный полиомиелит — сопровождается поражением бульбарных черепно-мозговых нервов и характеризуется расстройствами глотания, нарушением деятельности дыхательной и сердечно-сосудистой систем
Особое внимание уделяется работоспособности дыхания, поскольку паралич диафрагмы с дальнейшим удушьем иногда приводит к летальному исходу. Поражение органов дыхания можно разделить на две основные формы – «сухая» (дыхательные пути свободны) и «мокрая» (дыхательные пути забиты слюной, слизью, а иногда и рвотными массами).
Понтинный полиомиелит – сопровождается поражением варолиева моста и характеризуется поражением лицевого нерва (парезы и другие проявления), что может быть основным, а иногда и единичным признаком болезни;
Смешанная форма – сопровождается одновременным поражением нескольких участков спинного и головного мозга.
Атипичные формы – характеризуется отсутствием поражения ЦНС. Может проходить по следующим типам:
— Инаппарантная форма – симптоматика отсутствует, однако больной является разносчиком инфекции (вирусоносительство);
— Абортивная форма – присутствуют минимальны проявления болезни в виде катаральных явлений, общей слабости, тошноты, повышенной температуры тела, в то время как признаки поражения нервной системы отсутствуют. Тем не менее, не смотря на легкость течения болезни, такой больной является активным вирусоносителем и источником распространения инфекции.
По течению:
— Гладкое;
— Негладкое, которое может быть:
- С осложнениями;
- С появлением вторичных инфекций;
- С появлением обострений хронический заболеваний.
Абортивная форма полиомиелита
При абортивной форме полиомиелита больные дети жалуются на повышение температуры тела до 38 °С. На фоне температуры наблюдают:
- недомогание;
- слабость;
- вялость;
- несильную головную боль;
- кашель;
- насморк;
- боль в животе;
- рвоту.
Кроме того, наблюдается покраснение горла, энтероколит, гастроэнтерит или катаральная ангина как сопутствующие диагнозы. Длительность срока проявления данных симптомов составляет порядка 3-7 дней. Полиомиелит в данной форме характеризуется ярко выраженным кишечным токсикозом, в целом имеется значительное сходство в проявлениях с дизентерией, течение заболевания также может быть холероподобным.
К каким докторам следует обращаться если у Вас Полиомиелит:
Невролог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Полиомиелита, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Вакцина против полиомиелита
Существует две вакцины, доступные для борьбы с полиомиелитом:
- инактивированный полиовирус (ИПВ)
- пероральная полиовакцина (ОПВ)
ИПВ состоит из серии инъекций, которые начинаются через 2 месяца после рождения и продолжаются до тех пор, пока ребенку не исполнится 4-6 лет. Эта версия вакцины предоставляется большинству детей. Она очень безопасна и эффективна и не может вызвать полиомиелит.
ОПВ создается из ослабленной формы полиовируса. Эта версия является вакциной во многих странах, потому что имеет низкую стоимость, легко вводится, и дает отличный уровень иммунитета. Однако в очень редких случаях ОПВ, как известно, возвращается к опасной форме полиовируса, которая способна вызвать паралич.
Прививки от полиомиелита настоятельно рекомендуются всем, кто не привит или не уверен, что они есть.
Поскольку нет никакого лечения полиомиелита после того, как человек развивает вирус, лечение сосредоточено на повышении комфорта, управлении симптомами и предотвращении осложнений. Это может включать постельный режим, антибиотики для дополнительных инфекций, обезболивающие, ИВЛ для облегчения дыхания , физиотерапию, умеренные физические упражнения и правильное питание.
История возникновения полиомиелита
Люди наблюдали последствия инфекции в течение сотен лет, если не тысяч. Относительно недавняя история вспышек как в Соединенных Штатах, так и в Европе привела к выделению ресурсов для борьбы с этим заболеванием.
На протяжении всей истории эпидемии этот вирус приводил к гибели многих тысяч людей во всем мире. Например, в 1916 году в США от него умерло более 6000 человек.
Однако только в 1953 году Йонас Солк разработал первую вакцину против полиомиелита, что привело к широкому распространению профилактики полиомиелита.