Спайки в малом тазу: все о спаечном процессе (причины, симптомы и лечение)
Содержание:
- Причины образования спаек в органах малого таза
- Симптомы спаек в малом тазу у женщин
- Что такое спайки органов малого таза
- Лечение спаек в малом тазу
- Классификация
- Лечение спаек
- Диагностика тазовых спаек
- Причины спаечной болезни
- Лечение спаек в органах малого таза
- Что такое спайки в гинекологии
- Причины проявления спаек
- Ферментные препараты — необходимый компонент комплексной терапии
- Профилактика
- Что это такое?
Причины образования спаек в органах малого таза
Причины, которые приводят к образованию такой патологии, специалисты разделяют на 5 групп:
- Различные воспалительные процессы;
- Развитие эндометриоза;
- Хирургические операции;
- Попадание крови в малый таз или брюшную полость;
- Развитие аппендицита.
Именно воспаления, которые возникают в органах малого таза, часто являются причиной образования спаек. Это могут быть такие заболевания, как параметрит, сальпингоофорит и пельвиоперитонит.
Причины развития воспаления могу быть следующими:
- половые инфекции;
- заражение туберкулезом (в придатках матки может локализоваться Палочка Коха);
- если не проводилось лечение или проводилось самолечение воспалительных процессов, протекающих в органах малого таза;
- операции на матке, например аборт, выскабливание или гистероскопия;
- если была установлена внутриматочная спираль.
Есть ряд факторов, которые увеличивают риск образования спаек:
- частая смена половых партнеров и отказ от использования во время полового контакта презерватива;
- игнорирование элементарных правил личной гигиены;
- частые переохлаждения;
- неправильное питание;
- плохие условия жизни.
Эндометриоз представляет собой рост эндометрия в тех местах, где он не должен образовываться. Если это происходит, то при месячных такие участки начинают кровоточить, кровь попадает в полость малого таза, где через некоторое время развивается воспалительный процесс, что приводит к формированию спаек.
Во многих случаях спайки начинают образовываться после операций, проведенных на органах малого таза. Большое значение имеет то, насколько тяжелой и длительной была операция, так как обилие швов, длительное пребывание внутренних органов на воздухе, пересыхание листков брюшины и длительное кислородное голодание тканей могут спровоцировать развитие спаек. Кроме этого, оказать влияние могут любые травмы органов малого таза.
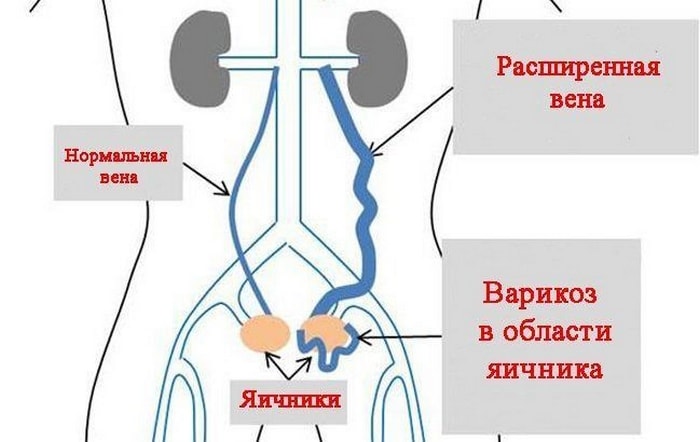
Попадание крови в малый таз или брюшную полость может возникнуть во время апоплексии яичника или при развитии внематочной беременности. Во время менструального цикла может происходить заброс крови через маточную трубу.
Аппендицит — самое распространенное заболевание, которое носит воспалительный характер и требует проведения оперативного вмешательства.
Но не стоит думать о том, что при наличии любой из описанных причин у женщины обязательно начнут образовываться спайки в малом тазу. Если вовремя и правильно устранить описанные проблемы, то в большинстве случаев лечение проводится успешно и удается не допустить, чтобы спаечный процесс запустился. После перенесенных операций на органах малого таза надо начинать двигаться, как только вам разрешит врач. Этим вы снизите риск развития таких тяжей.
Симптомы спаек в малом тазу у женщин
Очень часто, особенно на первых порах, пока происходит процесс рубцевания, какие-либо симптомы отсутствуют
Но по мере вовлечения какого-либо органа в процесс (срастания) возникает и усиливается боль в области живота, происхождение которой во многих случаях очень сложно диагностировать.Ранние симптомы спаек, на которые следует обратить внимание:
- Любые необычные ощущения в животе,
- Внезапный приступ дискомфорта, который проходит довольно быстро и не проявляется снова некоторое время,
- Тупая боль в животе, которая время от времени повторяется.
Со временем боль усиливается и имеет специфический характер, что связано с наличием в брюшине множества нервных окончаний.
Характер боли при спайках в малом тазу:
- носит тупой ноющий характер,
- локализована внизу живота,
- часто усиливается во время менструациии,
- боль однотипная и не прогрессирует,
- не поддается лечению и в частности спазмолитиками.
В некоторых случаях появляются дополнительные симптомы:
- Хроническая боль в области таза,
- Кишечная непроходимость,
- Болезненные менструации,
- Боль во время полового акта,
- Бесплодие,
- Увеличение случаев эктопической беременности,
- Боль и дискомфорт в области таза,
- Боль в животе,
- Спазмы,
- Ограниченная гибкость тела,
- Тошнота.
В случае, если спайки возникают как результат хронического воспалительного процесса, возможеы выделения из влагализа, которые:
- зеленого или желтого цвета при воспалении яичника,
- кровянистые выделения свидетельствуют о наличии проблемы в маточных трубах или ее вторичности.
У некоторых женщин спайки могут вызвать и другие серьезные симптомы:
- Нарушение цикла: В некоторых случаях большие спайки на яичниках могут настолько изменить их структуру, что возникает нарушение в их функциональности, влекущее за собой сбои и в менструальном цикле — порою с задержкой в несколько недель. После восстановления гормонального фона цикл налаживается. Это довольно редкое явление.
- Боль в тазовой области : Одно исследование показало, что в 82 случаях из 224 больные, страдающие от хронической боли в животе, имели спайки, которые и были причиной этой боли. Другие исследования обнаружили, что спайки являются наиболее частой причиной хронической боли в области таза у женщин. Эта боль возникает в случаях, когда спайки срастаются друг с другом. В течение дня эти ткани растягиваются, затрагивая близлежащие нервы и причиняя боль.
- Боль во время полового акта: Спайки также могут вызвать боль во время полового акта (так называемая диспареуния).
- Бесплодие: Спайки, которые образуются в результате некоторых видов гинекологической хирургии, особенно маточных операций и операций по удалению миомы, являются частой причиной бесплодия. Спайки между яичниками, фаллопиевыми трубами или стенками таза могут препятствовать попаданию яйцеклетки из яичников в фаллопиевы трубы. Спайки вокруг фаллопиевых труб часто препятствуют сперме достичь яйцеклетки. Эксперты утверждают, что тазовые спайки могут нести ответственность за 40 процентов бесплодия.
- Кишечная непроходимость: Спайки являются одной из ведущих причин кишечных запоров, препятствуя или останавливая прохождение кала через кишечник, что приводит к боли, тошноте и рвоте, а так же инфекции и дополнительной операции.
Что такое спайки органов малого таза
Травмы, проведенные операции, воспаления могут иметь неприятные последствия – развитие спаечной болезни (пластического пельвиоперитонита). Эта патология характеризуется образованием соединительнотканных тяжей (спаек). Заболевание в три раза реже встречается у мужчин, что связано с расположением в области малого таза женских репродуктивных органов, которые нередко подвержены воспалениям. Спайки –реакция организма на повреждения в брюшине. Они защищают от распространения воспалений, склеивают между собой:
- толстый кишечник;
- мочевой пузырь;
- связки;
- матку;
- придатки.
Причины
Органы малого таза покрыты висцеральной брюшиной. Из-за наличия в полости перитонеальной жидкости они имеют возможность свободного перемещения. Это помогает сохранить функции организма при изменениях, происходящих во время роста матки при беременности. В результате операций, травм, развития воспалительных процессов, на поверхности брюшины появляется клейкий налет, содержащий нерастворимый белок фибрин. Появившаяся пленка способствует образованию спаек, которые производят:
- склеивание соседних тканей, органов;
- остановку воспалительного процесса.
При дальнейшем развитии заболевания, сильных поражениях, нарушается резорбция (рассасывание) соединительных тканей. Фибриновые волокна уплотняются, образуя спайки. Это ограничивает подвижность органов, вызывает раздражение нервных окончаний, появление болевого синдрома. Причинами развития спаечной патологии могут быть половые инфекции, туберкулез, разрастание слизистой оболочки матки (эндометриоз), воспалительные процессы:
- в соединительных тканях матки – параметрит;
- во влагалище – кольпит;
- в маточных трубах – аднексит.
Воспаление спаек в малом тазу нередко возникает в результате проведения хирургических операций. Причиной разрастания соединительных тканей может стать:
- кесарево сечение;
- диагностическое выскабливание;
- установка внутриматочной спирали;
- удаление матки, яичников;
- травмы, полученные при падении с высоты, аварии;
- кровоизлияния при разрыве яичника, фаллопиевых труб;
- внематочная беременность;
- химическое повреждение – разрыв желчного пузыря, прободение желудка с выходом жидкостей в брюшную полость;
- аппендицит;
- аборт.
Специалисты выделяют провоцирующие факторы, способствующие появлению спаечной болезни. К ним относятся:
- частая смена партнеров, сексуальный контакт без использования презерватива, приводящий к развитию половых инфекций;
- нарушение питания;
- постоянные переохлаждения;
- невылеченные воспалительные процессы;
- несоблюдение личной гигиены;
- плохие социальные условия жизни.
Классификация
Специалисты выделяют несколько разновидностей развития спаечной болезни. Каждая характеризуется своими симптомами. Классификация включает такие формы:
- Острая. Выделяется выраженными болями, повышением температуры, резким ухудшением состояния.
- Интермиттирующая. Характеризуется периодическими болями, расстройством кишечника, отсутствием симптомов в период ремиссии.
- Хроническая. Отличается бессимптомным течением, кроме редких ноющих болей, запоров. Поводом для обращения к гинекологу становится бесплодие.
При проведении лапароскопической диагностики выявляется степень распространенности спаечных процессов. Для их описания принята классификация по стадиям:
- Первая – видны небольшие единичные тяжи вокруг органов, которые не препятствуют захвату яйцеклетки.
- Вторая – наблюдаются сращения маточных труб с яичником, но половина поверхности не охвачена патологическим процессом. Захват яйцеклетки после овуляции нарушен.
- Третья – обнаруживаются перекручивание, непроходимость маточных труб, плотное покрытие волокнами яичника. Диагностируется бесплодие.
Лечение спаек в малом тазу
Основной целью лечения спаек в области малого таза является их полное или частичное (при невозможности) удаление и восстановление репродуктивной функции. Следовательно, единственным методом является хирургическое вмешательство любого характера. Медикаментозные средства рекомендуются лишь для симптоматического лечения, послеоперационной реабилитации и устранения этиологического фактора. Назначаются:
- Противомикробные средства. Показаны после подтверждения перстистенции патогенной флоры.
- Нестероидные противовоспалительные анальгетики. Купируют боль, уменьшают выраженность отёка, повышают активность процессов рассасывания спаек, но только на ранних этапах, на которых патология практически никогда не диагностируется вовремя.
- Гормональные средства. Рекомендуются только для лечения эндометриоза, вызвавшего разрастание соединительной ткани.
- Фибринолитики. Ускоряют рассасывание спаек.
- Физиотерапия – сомнительный вспомогательный метод терапии, эффективность которого спорная.
Хирургическое лечение
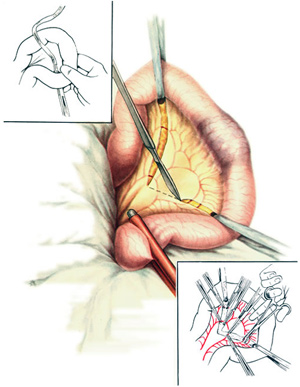
Проводится диагностическая лапароскопия, в ходе которой оценивается распространённость патологии в малом тазу и принимается решение об удалении спаек, предварительно проводится их рассечение. Для воздействия на тяжи может применяться лазерокоагуляция, электрохирургия или аквадиссекция (действие воды под давлением).
Мнение эксперта
Царева Надежда
Врач-терапевт, врач-гепатолог, эксперт сайта
Существуют альтернативные методики терапии. Например, создание пневмоперитонеума – повышение давления в малом тазу до 30 мм.рт.ст. Такое воздействие позволяет «раздвинуть» листки брюшины и соседние органы, изолировать сосуды. На фоне лечения мелкие спайки разрываются, а крупные подвергаются медленной регрессии.
При кишечной непроходимости приоритетной является срединная лапаротомия с удалением части поражённого кишечника с захватом минимум 5-6 см здоровых тканей. Нарушение функций почек, мочеточников и мочевого пузыря так же требует проведения вмешательства с иссечением нежизнеспособных тканей и наложением анастомозов для адекватного отведения мочи.
Критериями эффективности лечения являются:
- прекращение кровотечений;
- отсутствие болей;
- адекватное функционирование кишечника (регулярная перистальтика, опорожнение 1-2 раза в сутки);
- возобновление фертильности.
Лечение после оперативного вмешательства
После устранения спаек нужно быстро вернуть больного к трудоспособности. Рекомендуются частые физические нагрузки, являющиеся ведущим методом профилактики повторного образования спаек.
На период 3 и более месяцев назначается фибринолитическая терапия (Стрептокиназа, Лонгидиза), проводятся физиотерапевтические процедуры.
Препараты для лечения
| Название лекарственного средства | Фармакологическая группа | Механизм действия | Способ применения и дозы | Стоимость на фармацевтическом рынке |
| Кетопрофен | Нестероидное неселективное противовоспалительное средство | Блокирует ЦОГ-1 и ЦОГ-2, что приводит к уменьшению выделения простагландинов, являющихся ведущим звеном в формировании болевых ощущений | По 1 таблетке (0,1 г) 2 раза в сутки на протяжении всего болевого синдрома. | 120-130 рублей |
| Трамадол | Наркотический анальгетик опиоидного строения | Вызывает гиперполяризацию мембран синапсов нервных волокон, блокируя проведение нервных импульсов. | Внутривенно 2 мл 1% раствора, не чаще, чем 1 раз в день. | 300-400 рублей |
| Цефазолин | Антибактериальное средство цефалоспоринового ряда | Блокирует синтез клеточной стенки бактерий. В результате они становятся неустойчивыми к воздействию клеток иммунной системы. | По 1.0 внутримышечно или внутривенно 2 раза в сутки – 7-10 дней. | От 30 рублей |
| Метронидазол | Противопротозойное средство (для лечения трихомониаза, амебиаза, бактериального вагиноза) | Блокирует синтез нуклеиновых кислот в клетках возбудителя. | По 1 таблетке (0.25) 3 раза в день – до 15 дней. | Около 100 рублей |
| Лонгидаза | Фибринолитик | Гидролизирует гликозаминогликаны, содержащиеся в спаечной соединительной ткани. | По 3000 МЕ в виде внутримышечных инъекций с интервалом после каждой в 3-10 дней. Курс – 10-15 введений. | Свыше 2000 рублей |
Диета
Питание направлено на восстановление адекватного функционирования желудочно-кишечного тракта. Не рекомендуется употреблять продукты, повышающие газообразование (бобовые, редиска, репа, китайский салат, хлебобулочные изделия, все виды круп за исключением риса, яблоки, персики, абрикосы, молочные продукты, газированные напитки, кофе). Требуется исключить любые острые, жаренные, солёные вещества, специи.
Классификация
Спаечная болезнь классифицируется по степени тяжести и стадии, а также варианту течения. По стадии выделяют:
- первая: спайки располагаются между половыми органами (маткой, трубами или яичниками) и занимают менее половины площади органов, соединительнотканные образования не препятствуют кровотоку и перемещению яйцеклетки при овуляции, клиническая картина зачастую отсутствует;
- вторая: спайки затрагивают соседние органы и занимают около половины площади, гениталии находятся в состоянии незначительной ишемии, однако фиброзные соединения плотно врастают в трубы и яичники и нарушают овуляцию и оплодотворение, сопровождается начальными признаками половой дисфункции;
- третья: спайки прорастают в соседние органы, вызывая нарушение их функции (мочевой пузырь, кишечник), яичники и матка находятся в состоянии ишемии, начинаются склеротические процессы внутри органов, фаллопиевы трубы полностью или частично зарастают фиброзной тканью, овуляция и перемещение яйцеклетки невозможны, яркая клиника.
По течению процесс делится на:
- острый: признаки непроходимости и ишемии внутренних органов вплоть до инфаркта, чаще всего обнаруживается при смещении, инфаркте или сдавлении внутренних органов плотными тяжами или перемещенными органами (перекрут кисты, яичника);
- подострый: течение характеризуется чередованием периодов ремиссии и обострения, в последнем случае симптомы провоцируются воспалительным процессом или смещением органов;
- хронический: клинические признаки присутствуют постоянно, более характерно для второй и третьей стадии процесса, периодов полного отсутствия симптомов не наблюдается.
Лечение спаек
Лечить спайки должен врач-гинеколог. Никаких народных методов, способных избавить женщину от этой проблемы не существует. Лечение назначается в индивидуальном порядке, после осмотра и диагностических мероприятий.
При лечении спаек применяют ферментные препараты, делающие тяжи мягче и эластичней. Лекарства позволяют вернуть органы в физиологическое положение и снять боль, небольшие спаечки рассасываются полностью, если пациентка обратилась за помощью своевременно.
Для устранения сопутствующей инфекции назначают антибиотики, подбираемые с учетом анализа из влагалища на флору. Этот анализ — мазок берет гинеколог на первичном осмотре.
Как дополнительный метод лечения эффективна физиотерапия (прогревания, парафин, электрофорез), но, важно понимать, что она не заменяет собой основное лечение. При многочисленных спайках положительный эффект дает только хирургическое лечение
Современная медицина позволяет устранять тяжи и восстанавливать проходимость яйцеводов лапароскопическим методом. После операции на теле женщины не остается рубцов и шрамов
При многочисленных спайках положительный эффект дает только хирургическое лечение. Современная медицина позволяет устранять тяжи и восстанавливать проходимость яйцеводов лапароскопическим методом. После операции на теле женщины не остается рубцов и шрамов.
Лучший способ избежать спаечной болезни и связанного с ней бесплодия — своевременно записаться на прием к гинекологу при первых симптомах половых инфекций и ВЗОМТ.
Диагностика тазовых спаек
- Диагностика тазовых спаек может быть затруднена. Некоторые специалисты по репродуктивному здоровью считают, что единственным способом получения точного диагноза является небольшая лапароскопическая операция, которая обычно проводится под общей анестезией, хотя она и сопряжена с риском образования новых спаек.
- Часто рекомендуется эндоскопическое ультразвуковое исследование влагалища, во время которого врач вводит зонд для исследования репродуктивных органов (матки и яичников). Это неинвазивный метод, который обычно дает четкий диагноз.
- В некоторых случаях могут потребоваться дополнительные тесты
- гистеросальпингография,
- рентген матки и фаллопиевых труб, чтобы определить наличие каких-либо препятствий или других проблем, которые препятствуют зачатию.
Причины спаечной болезни
- Воспалительные заболевания органов малого таза. К ним относятся: эндометрит, аднексит, параметрит, пеливоперитонит. Предрасполагающими факторами являются: половые инфекции, аборты (особенно с перфорацией полости матки), длительное ношение внутриматочной спирали, беспорядочная половая жизнь.
- Заболевания органов брюшной полости (аппендицит, колит, панкреатит и прочие).
- Оперативное вмешательство. Во время операции образование спаек зависит от четырех факторов. Во-первых, длительная ишемизация органов, во-вторых, пребывание внутренних органов на открытом воздухе и их высушивание, в-третьих, грубые манипуляции (тупое разведение, сжатие, давление) с последними, и, в-четвертых, наличие крови в малом тазу и инородных тел (перчаточный тальк, волокна с марлевых тампонов). Поэтому каждый хирург старается сократить время хирургического вмешательства.
- Заболевания, сопровождающиеся внутрибрюшным кровотечением.Внематочная беременность, апоплексия яичника характеризуются массивным кровоизлиянием в брюшную полость и малый таз, а кровь – это источник белков и является катализатором развития спаек.
- Эндометриоз. Для эндометриоза характерно разрастание клеток, которые схожи по строению с внутренней оболочкой матки за ее пределами. Любая локализация эндометриоза обязательно приведет к развитию спаечной болезни малого таза. Во-первых, это объясняется ежемесячным выделением крови из эндометриоидных очагов, а, во-вторых, эндометриоз вызывает асептический воспалительный процесс.
Лечение спаек в органах малого таза
Лечение спаечной болезни целиком и полностью зависит от степени тяжести заболевания, оно может быть как консервативным, так и хирургическим. Сразу оговорюсь, что при острой и интермиттирующей форме заболевания, хирургическое лечение — лапароскопия, является единственным методом лечения в силу высокой эффективности и быстрого эффекта. Очень часто хирургическое лечение совмещают с консервативным для большего эффекта.
При хронической форме спаечной болезни возможно применение исключительно консервативного лечения. Необходимо выявить причину развития спаечной болезни. Если выявлена какая-либо урогенитальная инфекция (скажем, хламидиоз), то прежде всего лечение должно быть направлено на ликвидацию основного заболевания, чтобы предотвратить дальнейшее распространение спаечного процесса. С этой целью препаратами выбора являются антибиотики и противовоспалительные препараты ( НПВП, кортикостероиды). Если причина спаечной болезни — эндометриоз, то назначают гормональное лечение, противовоспалительные препараты, десенсибилизирующую и симптоматическую терапию.
Широкой популярностью пользуется неспецифическая терапия – ферментотерапия — фибринолитические препараты, растворяющие фибрин (лонгидаза, трипсин, химотрипсин), это достаточно эффективные препараты, рассасывающие небольшие спайки. При отсутствии острого инфекционного процесса применяют физиотерапию — внутреннюю лазерную терапию и наружную магнитно-лазерную терапию.
Данное лечение не является панацеей при хронической форме спаечной болезни. Консервативное лечение наиболее эффективно при 1-ой стадии заболевания.
При неэффективности всех перечисленных методик и при дальнейшем распространении спаек показана лечебно-диагностическая лапароскопия. Как правило, хирург-гинеколог диагностирует спаечную болезнь уже на операционном столе и одновременно проводит операцию — рассекает и удаляет спайки. Возможно 3 варианта проведения лапароскопии:
-спайки рассекают посредством лазера — лазеротерапия;
-спайки рассекают при помощи воды под давлением — аквадиссекция;
-спайки рассекают при помощи электроножа — электрохирургия.
Выбор в пользу того или иного метода лечения определяет врач во время лапароскопии, в зависимости от расположения спаек и распространенности процесса. Во время операции хирург проводит и консервативное лечение с целью профилактики спаечного процесса: вводятся барьерные жидкости — декстран, повилин и др), на маточные трубы и яичники наносят полимерные рассасывающиеся пленки.
Факторы, влияющие на лечение спаечной болезни
При установленном диагнозе “Спаечная болезнь” необходимо придерживаться определенных канонов и правил с целью избежания повторных рецидивов заболевания:
посещение гинеколога раз в полгода;
рациональная диета — есть малыми порциями с небольшими перерывами между приемами пищи — примерно 5 раз в день; избегайте продуктов, вызывающих повышенное газообразование;
физиотерапевтические процедуры очень полезны для скорейшего выздоровления, поэтому рекомендуется регулярно посещать физиотерапевта — можно проводить электрофорез с лекарственными препаратами, лечебный массаж и физкультуру);
при возникновении болевого приступа можно использовать спазмолитики (но-шпа, папаверин).Если приступы не проходят, необходимо обратиться к гинекологу и не заниматься самолечением самостоятельно.
После проведенного лечения — после операции или консервативного лечения -пациенткам показан физический покой в течение 3-6 месяцев, динамическое наблюдение гинеколога. В первые 2-3 месяца необходимо придерживаться описанной выше рациональной диеты.Быстрому выздоровлению способствует также лечебная физкультура и физиотерапевтические процедуры. При выполнении всех реабилитационных мероприятий прогноз благоприятный.
Что такое спайки в гинекологии
Возникают спайки в малом тазу как защитная реакция организма на воспаление. На начальной стадии пораженный орган отекает, а на его поверхности могут образоваться протеиновые пленки из фибрина.
Это происходит уже на третий день активного течения патологии. Сначала фибриновые отложения имеют мягкую консистенцию, но со временем в них откладывается внеклеточный (экстрацеллюлярный) матрикс:
- коллаген;
- гликопротеины;
- гиалуроновая кислота;
- протеогликаны.
Эти включения делают образовавшиеся тяжи прочными и грубыми. Пленки могут скреплять как органы между собой, так и полые органы внутри.
Часто возникают спайки яичников, затрагивает патология и шейку матки, и саму ее полость. Например, при воспалении эндометрия именно такие тяжи вызывают «склеивание» и приводят к существенным проблемам.
При окклюзии органов они становятся менее мобильными, подвижность ограничивается. Если вовремя обратиться за медицинской помощью, спаечный процесс можно предотвратить.
Особенно внимательно стоит относиться к проблеме при угрозе синдрома Ашермана – в данном случае перитонеальные сращения будут образовываться в районе цервикального канала и нижней части матки.
Наличие синехий у женщин грозит аномальными менструациями, остатками не выведенной слизистой и тяжелым воспалительным процессом.
При синдроме Ашермана врачи иногда диагностировали до двух третей площади заращения матки с вовлечением в патологический процесс фаллопиевых труб.
Беременность с такой патологией невозможна, а лечение обширного спаечного процесса в малом тазу не гарантирует положительного результата.
Гинекология имеет неутешительную статистику относительно наличия спаек у женщин.
Доказано, что любое оперативное вмешательство или воспалительный процесс органов женской половой системы может спровоцировать тазовые сращения, но цифры действительно шокируют – после гинекологических операций синехии бывают у каждой второй пациентки, а инфекции в среднем дают 75-80 процентов осложнений в виде спаек.
Появляющиеся тяжи не всегда дают яркую симптоматику, поэтому многие обращения в клинику приходятся на тяжелые случаи, когда соединительную ткань возможно удалить только хирургическим путем.
При беременности
Вопрос о беременности при синехиях всегда волнует пациенток, которым поставили такой диагноз.
Действительно, проблемы могут начаться уже на раннем этапе. Если есть спайки в трубах и планируется беременность, то именно они могут стать причиной бесплодия.
В то же время практика показывает, что забеременеть с синехиями вполне возможно, ведь очень многое зависит от количества спаек и их качества.
При незначительном количестве эластичных, недавних образований зачатие ребенка не исключено, причем женщины вынашивают и рожают здоровых детей. Поэтому синехии – это не приговор, с ними можно забеременеть, но лучше своевременно пролечить.
При незначительных сращениях, которые не дают симптоматики, женщина о них может не знать вплоть до наступления зачатия. И лишь первые осмотры врача позволяют поставить диагноз – синехии.
Их наличие отнюдь не делает вынашивание плода невозможным, однако лечить патологию все это время можно лишь ограниченными методами, а большинство врачей просто наблюдают за пациенткой, решая вопрос лечения уже после родов.
В течение беременности специалисты советуют женщине отрегулировать питание, перейти на дробные приемы пищи пять раз в день и отказаться от тех продуктов, которые провоцируют метеоризм.
Наличие сращений может осложнить беременность болезненностью в животе, что связано с ростом матки. Кроме этого, есть риск возобновления воспалительного процесса.
Во время вынашивания малыша женщинам можно снимать болезненные ощущения разрешенными для беременных анальгетиками, а с целью предотвращения нагноительных процессов применяются нестероидные противовоспалительные препараты.
Для улучшения мышечной эластичности рекомендованы специальные гимнастические упражнения, с которыми будущую маму познакомит врач ЛФК.
Если устранить тяжи не удается, проводится лапароскопическое щадящее вмешательство. Выбор метода лечения врач сделает после тщательного обследования пациентки.
Причины проявления спаек
По собственной выраженности спайки малого таза связаны со спаечной болезнью брюшной полости. Возникают по следующим причинам.
- Хирургические операции
- На возникновение и количество влияет срочность быстроты лечения (73% пациентов), тип доступа, использование дренажей, объем операционного вмешательства в малый таз (82%). Лапароскопическое лечение считается не таким травматичным, как лапаротомическое; миомы, яичники, трубы в матке удаляются; осуществляется ампутация матки надвлагалищной, придатки не удаляются. Также возможна экстирпация матки. Спайки могут быть разными, что зависит от уровня повреждения брюшинной области. После повторных хирургических вмешательств возможность их проявления увеличивается. После 1го операционного вмешательства она в пределах около 16%, по окончанию 3й составляется 96%.
- Воспаление придатков, матки, кольпит. Часто спайки становятся причиной воспаления, которое появилось из-за присутствия хламидий, гонококк и инфекционных возбудителей, которые передаются половым способом.
- Беременность/роды осложняются. Полость матки выскабливается, беременность прерывается искусственно, в частности проводятся повторные аборты. Способ контрацепции – спираль внутри матки. Данные факторы становятся причиной восходящей инфекции.
- Иммунные болезни систем соединительных тканей – ревматизм, склеродермия, красная волчанка, дерматомиозит и прочее.
- Наружный эндометриоз различных органов, расположенных в малом тазу. Клетки внутренней оболочки активно разрастаются за пределы матки. Повреждение такого типа зачастую стимулирует иммунные механизмы, которые приводят к формированию различных соединительных тяжей непосредственно между всеми соседними структурами.
Проведенные исследования показали, что наличие единственной причины спаек характерно только для 48 процентов случаев. В других ситуациях актуально одновременное сочетание нескольких факторов.
Ферментные препараты — необходимый компонент комплексной терапии
Чтобы избежать образования спаек уже в начале воспалительного заболевания, помимо антибиотиков, терапия должна включать ферментные препараты. В 2005 году на рынке появился новый фермент бовгиалуронидаза азоксимер.
Бовгиалуронидаза азоксимер — особый фермент, рассасывающий рубцовую ткань не только блокирует образование избыточной соединительной ткани, но и замедляет воспалительный процесс, помогает предупредить появление спаек при остром воспалительном процессе и хирургических вмешательствах, а также уменьшить их количество при хроническом воспалении. Кроме того, он увеличивает проницаемость тканей для других лекарственных средств, используемых в терапии, повышая эффективность лечения.
Ни одна женщина не застрахована от риска воспалительных заболеваний, однако при грамотном лечении можно избежать их последствий
Внимание к своему организму — общему состоянию, симптомам, оперативное обращение к врачу и старательное соблюдение всех предписаний позволяет решить проблему спаек до того, как они возникли
Профилактика
Спаечный процесс достаточно хорошо изучен, и современные лапароскопические методики лечения в комплексе со вспомогательной терапией дают положительный результат.
Чтобы в дальнейшем избежать рецидивов, женщина должна соблюдать несколько важных правил:
- Посещать врача раз в 6 месяцев.
- Придерживаться рациональной диеты. Питание должно быть дробным (5–6 приемов пищи) маленькими порциями.
- Исключить продукты, провоцирующие повышенное газообразование.
- Проходить раз в полгода курсы электрофореза с лекарственными препаратами, массажа, физкультуры.
- Своевременно лечить урогенитальные инфекции.
- Предохраняться от нежелательного зачатия и не допускать аборты.
Если женщину беспокоят периодические абдоминальные боли, разрешено использовать спазмолитические препараты (Но-шпу, Папаверин). При затяжных приступах самолечение недопустимо.
Спаечная болезнь – коварная патология, которая при неблагоприятных обстоятельствах может стремительно распространяться, приводя к бесплодию, маточному загибу, полной трубной непроходимости, внематочной беременности.
Что это такое?
Брюшная полость выстлана замкнутой серозной оболочкой. Ее формируют 2 листа, которые плавно переходят один в другой. Париетальный слой выстилает всю поверхность брюшной полости и малого таза, а висцеральный – внутренние органы.
Основными задачами брюшины является обеспечение свободной подвижности органов и уменьшение их трения между собой. Она защищает внутренние органы от инфекции и сохраняет жировую ткань полости живота. Под воздействием неблагоприятных факторов происходит развитие гипоксии пораженной патологическим процессом области. Далее ситуация может развиваться в 2 направлениях:
- самостоятельное (физиологическое) восстановление поврежденных тканей брюшины;
- развитие спаечного процесса.
При образовании спаек происходит процесс адгезии (срастания) разных участков висцеральной брюшины, либо тканей последней с париетальным листком.
Это не молниеносный процесс: образование спаек происходит в несколько этапов:
- Реактивная фаза. Данный этап длится в течение 12 часов после нарушения целостности брюшинных тканей.
- Экссудативный этап (1-3 сутки). Характеризуется повышением проницаемости кровеносных сосудов. Под воздействием этого процесса происходит проникновение в полость малого таза неизмененных и воспалительных клеток, а также жидкой фракции крови, содержащей фибриноген.
- Стадия адгезии. На 3 сутки происходит трансформация фибриногена в фибрин, расположенного на поверхности брюшины в виде нитей. Неизменные клетки образуют фибробласты, которые синтезируют коллаген, являющийся основной составляющей соединительной ткани.
- Фаза молодых спаек, имеющая продолжительность в 1-2 недели. Такие образования имеют рыхлую структуру, так как количество коллагена в них еще довольно малое. В толщах спаек начинается активное образование и рост сосудов и нервных волокон. Вскоре в них мигрируют и гладкомышечные клетки.
- Последняя фаза сопровождается формированием фиброзных зрелых спаек, состоящих из соединительной ткани. Эта фаза может длиться от 14 до 30 дней. Повышение плотности коллагена приводит к их утолщению, а капилляры перерастают в более крупные сосуды.