Терминальные состояния
Содержание:
- Лечение терминального состояния
- Агония — что такое? Признаки агонии
- Какие бывают предикторы смерти по мнению ученых
- Предагональное состояние
- Агональное состояние
- B – Breathing – искусственная вентиляция легких (ИВЛ) доступным способом
- Причины
- Шок IV степени
- Терминальные состояния.
- Осложнения реанимации
- Клиническая смерть
- Диагностика
- Диагностика терминального состояния
- Причины терминального состояния
- 2.2. Фазы терминального состояния
Лечение терминального состояния
Объем циркулирующей крови восполняют коллоидными растворами (реополиглюкин, волюлайт). Для стабилизации гемодинамики вводят вазопрессоры (допамин и норадреналин), а для остановки патологического свертывания крови – гепарин. Неадекватные иммунные реакции подавляют гормональными препаратами. Чтобы восстановить нервно-мышечную проводимость, назначают прозерин. Кислотно-щелочной баланс корректируют инфузиями натрия гидрокарбоната. Медикаментозную схему дополняют солевыми растворами и мочегонными средствами. Судороги купируют бензодиазепинами и миорелаксантами. Больного подключают к аппарату искусственной вентиляции легких. При блокадах внутрисердечной проводимости устанавливают кардиостимулятор.
Агония — что такое? Признаки агонии
Независимо от исходной первопричины, любое терминальное состояние можно охарактеризовать критическим уровнем расстройств жизненно важных функций организма: сердечнососудистой системы, дыхания, метаболизма и проч.
Всего выделяют пять этапов в развитии терминального состояния.
- Предагональное состояние.
- Терминальная пауза.
- Агония.
- Клиническая смерть.
- Биологическая смерть.
Что такое предагональное состояние. Это состояние организма, характеризующееся следующими признаками:
- резкое угнетение или отсутствие сознания;
- бледность или цианотичность кожных покровов;
- прогрессивное снижение артериального давления до нуля;
- отсутствие пульса на периферических артериях, при этом пульс сохраняется на бедренной и сонной артерии;
- тахикардия с переходом в брадикардию;
- переход дыхания из тахиформы в брадиформу;
- нарушение и появление патологических стволовых рефлексов;
- нарастание кислородного голодания и тяжелых метаболических нарушений, которые быстро усугубляют тяжесть состояния;
- центральный генез вызванных нарушений.
Терминальная пауза отмечается не всегда и клинически проявляется остановкой дыхания и преходящей асистолией, периоды которой составляют от 1 до 15 секунд.
Что такое агония. Данный этап терминального состояния характеризуется последними проявлениями жизнедеятельности организма и является предшественником смерти.
Высшие отделы головного мозга прекращают свою регуляторную функцию, управление процессом жизнедеятельности осуществляется под контролем бульбарных центров на примитивном уровне, что может вызвать кратковременную активацию жизнедеятельности организма, но обеспечить полноценность дыхания и сердцебиения эти процессы не могут, наступает клиническая смерть.
Что такое клиническая смерть. Это обратимый период умирания, когда пациента еще можно вернуть к жизни. Клиническая смерть характеризуется следующими проявлениями:
- полным прекращением дыхательной и сердечной деятельности;
- исчезновением всех внешних признаков жизнедеятельности организма;
- наступившая гипоксия еще не вызывает необратимых изменений в органах и системах организма, которые к ней наиболее чувствительны.
Длительность клинической смерти обычно составляет 5-6 минут, в течение которых организм еще можно вернуть к жизни.
Клиническая смерть диагностируется по отсутствию дыхания, сердцебиения, реакции зрачков на свет и роговичных рефлексов.
Что такое биологическая смерть. Это последний этап терминального состояния, когда на фоне ишемических повреждений наступают необратимые изменения органов и систем организма.
Ранние признаки биологической смерти:
- высыхание и помутнение роговицы глаза;
- симптом «кошачьего глаза» — при надавливании на глазное яблоко зрачок деформируется и вытягивается в длину.
Поздние признаки биологической смерти:
- трупное окоченение;
- трупные пятна.
С развитием реаниматологии появилось такое понятие, как «мозговая или социальная смерть«.
В некоторых случаях реаниматологам в ходе проведения реанимационных мероприятий удается восстановить деятельность сердечнососудистой системы пациентов, у которых клиническая смерть наблюдалась более 5-6 минут, в результате чего в их организме наступили необратимые изменения головного мозга.
Функция дыхания у таких пациентов поддерживается аппаратом искусственной вентиляции легких. Фактически мозг таких пациентов мертв, и жизнедеятельность организма имеет смысл поддерживать лишь в случаях решения вопроса о трансплантации органов.
ВНИМАНИЕ! Информация, представленная сайте носит справочный характер. Администрация сайта не несет ответственности за возможные негативные последствия в случае приема каких-либо лекарств или процедур без назначения врача!
Какие бывают предикторы смерти по мнению ученых
Как умирает человек больной? По многочисленным наблюдениям за умирающими пациентами, ученые сделали ряд выводов:
- Не у всех больных появляются физиологические изменения. У каждого третьего умирающего нет никаких явных симптомов смерти.
- За 60 — 72 часа до смерти у большинства пациентов пропадает реакция на вербальные раздражители. Они не отвечают на улыбку, не реагируют на жесты и мимику опекуна. Наблюдается изменение голоса.
- За двое суток до смерти наблюдается повышенная расслабленность шейных мышц, т.е., больному сложно держать голову в приподнятом положении.
- Медленное , также больной не может плотно закрыть веки, зажмуриться.
- Также можно наблюдать явные нарушения работы желудочно — кишечного тракта, кровотечения в верхних его отделах.
Признаки скорой смерти у лежачего пациента проявляются по разному. По наблюдениям врачей, заметить явные проявления симптомов можно в определенный промежуток времени, и при этом определить примерную дату смерти человека.
| Время проявления | |
| Изменение режима дня | Несколько месяцев |
| Отечность конечностей | 3-4 недели |
| Нарушение восприятия | 3-4 недели |
| Общая слабость, отказ от пищи | 3-4 недели |
| Нарушение мозговой активности | 10 дней |
| Предагония | Кратковременное проявление |
| Агония | От нескольких минут до часа |
| Кома, клиническая смерть | Без оказания помощи человек умирает через 5 -7 минут. |
Предагональное состояние
Предагональное состояние — этап умирания организма, для которого характерно развитие нарушений деятельности ЦНС, кровообращения, расстройства дыхания. Больной заторможен или находится в коматозном состоянии, угнетена электрическая активность головного мозга и рефлексы. Артериальное давление резко снижено (70-60 мм рт. ст.) или не определяется. В начале пульс слабый и частый, затем развивается брадикардия. Расстройства периферического кровообращения проявляются появлением цианоза, бледности или пятнистости кожных покровов. Дыхание в первоначальный период частое и поверхностное, затем отмечается брадипноэ. В результате нарушения дыхания и гемодинамики нарастает кислородное голодание. Продолжительность предагонального состояния может быть различной и зависит от причины вызвавшей смерть. Так, при внезапном возникновении фибрилляции желудочков предагональное состояние отсутствует, а при умирании от кровопотери, вследствие включения компенсаторных механизмов, оно может длиться несколько часов.
Агональное состояние
Агональное состояние — предшествующий смерти этап умирания, являющийся последней вспышкой жизнедеятельности организма. Переходным периодом от предагонального к агональному состоянию является терминальная пауза. Для неё характерно возникновение паузы в дыхании и резкое замедление пульса, вплоть до временной остановки сердечной деятельности. Продолжительность терминальной паузы 2-4 минуты. После неё развивается клиническая картина агонии.
В агональной стадии высшие отделы ЦНС выключаются. Регуляция жизненных функций начинает осуществляться бульбарными и некоторыми спинальными центрами, деятельность которых направлена на мобилизацию последних возможностей организма выжить. Однако борьба со смертью уже неэффективна, так как вышеуказанные центры не могут обеспечить нормальное функционирование жизненно важных органов. Нарушения функции ЦНС и обуславливают развитие клинической картины агонии.
После окончания терминальной паузы появляется серия коротких и поверхностных вздохов. Постепенно глубина дыхательных движений нарастает. Дыхание обеспечивается сокращением мышц грудной клетки, шеи и имеет характер патологического (дыхание Куссмауля, Биотта, Чейн-Стокса). В результате одновременного сокращения мышц, обеспечивающих как вдох так и выдох, дыхательный акт нарушается, и вентиляция легких почти полностью прекращается.
На фоне появления дыхательных движений после терминальной паузы восстанавливается синусовый ритм, появляется пульс на крупных артериях, повышается артериальное давление.
Благодаря этим изменениям дыхания и сердечной деятельности в агональной стадии может восстанавливаться условно-рефлекторная деятельность и даже сознание. Однако вспышка жизнедеятельности кратковременна и заканчивается полным угнетением жизненных функций. Прекращается дыхание и сердечная деятельность, наступает клиническая смерть.
B – Breathing – искусственная вентиляция легких (ИВЛ) доступным способом
Согласно рекомендациям Европейского совета по сердечно-легочной реанимации оптимальный режим ИВЛ при проведении реанимационных мероприятий предполагает: дыхательный объем = 500–600 мл, время вдоха = 1 с, частота дыхания = 8–10 в 1 мин.
Существует два метода экспираторной ИВЛ — «рот в рот» и «рот в нос».
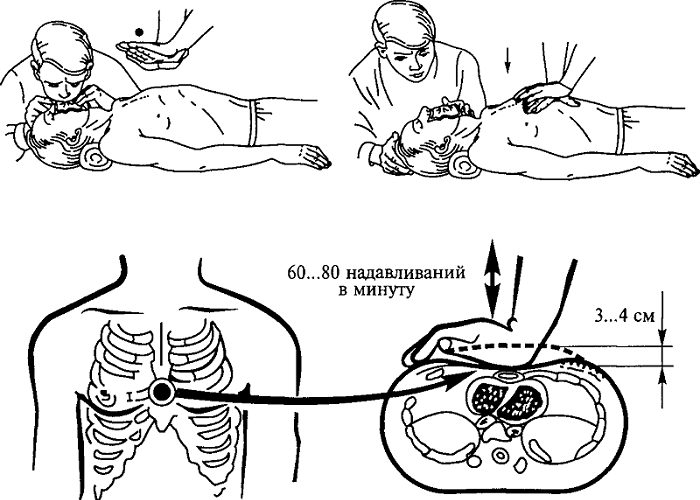
Наиболее простым и эффективным методом искусственного дыхания во время реанимации считается метод «рот в рот», когда в легкие пострадавшего под давлением вдувается выдыхаемый воздух реаниматолога. Запрокинув голову пострадавшего, одной рукой зажать ему ноздри, другую руку подложить под шею, сделать глубокий вдох, плотно прижимая свои губы к губам пострадавшего (у детей к губам и к носу одновременно) и вдуть воздух в легкие пострадавшего, наблюдая за подъемом грудной клетки во время вдоха. Как только грудная клетка приподнялась, нагнетание воздуха прекратить, отодвинуть свое лицо в сторону, снова сделать глубокий вдох. После 2–3 раздуваний легких определить наличие пульса на сонной артерии, если он не определяется, то перейти к искусственному восстановлению кровообращения. Использовать ИВЛ ручным способом с помощью саморасправляющего мешка типа Амбу. При применении ИВЛ аппаратом частота дыханий составляет 12–15 в минуту, объем вдоха – 0,5–1,0 л. В условиях стационара производится интубация трахеи и перевод больного на аппарат искусственной вентиляции.

Рисунок 3 — Искусственное дыхание методом «рот в рот»
Причины
Тяжелый атеросклероз венечных сосудов сердца может привести к развитию терминальных состояний
Развитие терминальных состояний может провоцироваться разными факторами:
- биологическая старость;
- тяжелое изолированное или сочетанное течение соматических заболеваний: атеросклероз коронарных артерий, фибрилляция желудочков, желудочковые тахиаритмии злокачественного характера, онкологические заболевания, генерализованные инфекции, полиорганная недостаточность, острое нарушение мозгового кровообращения;
- тяжелые травмы головного и спинного мозга, органов брюшной полости или легких, приводящие к раневым инфекциям, обезвоживанию или некрозу, геморрагическому шоку;
- механическая асфиксия, которая не устраняется и приводит к критической гипоксии;
- состояние врожденной нежизнеспособности при недоношенности и рождении плода до 5-7 месяцев беременности.
Шок IV степени
Тяжелый шок – это состояние сильной гипоксии организма из — за нарушения доставки кислорода к жизненно важным органам. При шоке резко падает артериальное давление, в крови повышается содержание молочной кислоты. Возможно развитие ДВС – синдрома, для которого характерно нарушение свертываемости крови. Также может развиться печеночная или почечная недостаточность. Помимо этого при шоке могут проявляться и симптомы заболевания, вследствие которого он развился. Это может быть внутреннее кровотечение, аллергическая реакция и нарушение дыхания.
Если во время шока не оказать экстренную медицинскую помощь, то тяжелый шок зачастую приводит к смерти больного.
Исход развившегося терминального состояния практически всегда зависит от вовремя оказанной неотложной помощи. Если реанимационные мероприятия начинаются медицинским персоналом сразу и в полном объеме, то больного можно не только вернуть к жизни и вывести его из патологического состояния, но и вернуть его впоследствии к полноценной жизни. Во время развития терминального состояния оказывается симптоматическая неотложная медицинская помощь. Она может быть как медикаментозной, в соответствии с развивающимся симптомокомплексом, так и направленная на немедленное восстановление жизнедеятельности организма (сердечно — легочная реанимация, включающая в себя непрямой массаж сердца и искусственную вентиляцию легких).
Если терминальное состояние развивается внезапно в больничной палате, то больного следует немедленно перевести в отделение реанимации и анестезиологии для дальнейшего проведения реанимационных мероприятий и осуществлении круглосуточного наблюдения за пациентом.
Терминальные состояния.
В процессе жизнедеятельности организма существуют три состояния: здоровье, болезнь и терминальное состояние.
Терминальное состояние – состояние обратимого угасания жизнедеятельности организма, предшествующее биологической смерти.
Особенности терминального состояния:
1. Следствие любого заболевания или травмы.
2. Не может быть приостановлено собственными силами организма и без помощи из вне приводит к смерти.
3. Общим патофизиологическим механизмом является гипоксия (дефицит кислорода в организме), приводящая к ряду патологических и компенсаторно-приспособительных изменений (централизация кровообращения и др.).
Терминальное состояние включает 4 периода: предагония, терминальная пауза, агония и клиническая смерть.
Предагония.
Систолическое АД 60 мм Hg и ниже, тахикардия, сменяющаяся брадикардией. Дыхание глубокое и частое, затем редкое и поверхностное. Могут наблюдаться патологические типы дыхание (Чейн-Стокса, Биота, Куссмауля). Сознание спутанное, заторможенное, возможно возбуждение, судороги. Олигоанурия. Кожные покровы и видимые слизистые сероватые (бледные с цианотичным оттенком). Длительность периода минуты-сутки.
Терминальная пауза.
Пауза в дыхании, которая обычно сопровождается замедлением пульса вплоть до его полной остановки. Длительность – секунды – 5 минут.
Агония.
АД не определяется, пульс только на сонных артериях, дизритмии или брадикардия. Брадипноэ. Сознание отсутствует. Длительность – минуты – до 6 часов.
Клиническая смерть.
Клиническая смерть характеризуется остановкой дыхания и кровообращения. Это обратимая стадия умирания. Продолжительность клинической смерти от нескольких секунд до 5 минут. Продолжительность зависит от длительности предшествующих периодов терминального состояния: чем длительнее они были, тем короче период клинической смерти. На продолжительность клинической смерти влияет предшествующий приём препаратов угнетающих ЦНС, а также температура окружающей среды.
Диагноз клинической смерти базируется на сочетании трех признаков:
1. Отсутствие дыхания (апноэ).
2. Отсутствие кровообращения.
3. Отсутствие сознания (кома).
Наличие сознания определяется с помощью окрика и аккуратного встряхивания
Внимание. Если не исключена травма головы или шеи, то нужно нанести легкое болевое раздражение в области лица
Для определения отсутствия дыхания и сердечной деятельности используется приём «вижу-слышу-ощущаю»: вижу – это отсутствие экскурсии грудной клетки, слышу – это отсутствие выдоха на уровне рта пострадавшего, ощущаю – отсутствие пульса на магистральных артериях (сонной или бедренной). Сонную артерию пальпируют двумя пальцами на уровне перстневидного хряща. Бедренную артерию пальпируют чуть ниже паховой связки (складки) между лобковым сочленением и передне-верхней остью подвздошной кости.
Смерть мозга – состояние необратимого повреждения головного мозга. Смерть мозга может быть диагностирована даже при отсутствии клинической смерти, то есть при сохранном кровообращении и дыхании.
Критерии смерти мозга:
1. Отсутствие сознания (без седации) более 24 ч.
2. Отсутствие реснитчатого, роговичного, зрачкового, рвотного, кашлевого рефлексов.
3. Апное. После 3 минутой преоксигенаци пациента отсоединяют от ИВЛ, в эндотрахеальную трубку. Если SpO2 снижается менее 85%, то тест прекращают. В конце теста – определение газового состава артериальной крови. Апноэ диагностируется при значении рСО2>60 mm Hg + отсутствие спонтанного дыхания.
4. Изолиния на ЭЭГ (вспомогательный критерий).
Осложнения реанимации
Переломы ребер и грудины, разрывы печени, селезенки, желудка, аорты, гемо- и пневмоторакс; аспирация желудочного содержимого.
При медикаментозной стимуляции сердечной деятельности и невозможности пунктировать в вену адреналин, атропин и лидокаин вводят эндотрахеально в двойной дозе 10 мл 0,9% раствора хлорида натрия.
Во время реанимации недопустимо подкожное и внутримышечное введение любых лекарственных средств.
Препараты кальция (10% -ный раствор хлорида или глюконата) применяют только в случаях, когда клиническая смерть наступила на фоне гипокальциемии, гиперкалиемии или от передозировке антагонистов кальция.
В раннем постреанимационном периоде необходимо обеспечить адекватное дыхание и кровообращение; купировать судороги, гипертермии, отек мозга устранить нарушения гомеостаза и реологии крови.
Клиническая смерть
Клиническая смерть — обратимый этап
умирания, «своеобразное переходное
состояние, которое ещё не является
смертью, но уже не может быть названо
жизнью» (В.А. Неговский, 1986). Основное
отличие клинической смерти от
предшествующих ей состояний — отсутствие
кровообращения и дыхания, что делает
невозможными окислительно-восстановительные
процессы в клетках и приводит к их гибели
и смерти организма в целом. Но смерть
не наступает непосредственно в момент
остановки сердца. Обменные процессы
угасают постепенно. Наиболее чувствительны
к гипоксии клетки коры головного мозга,
поэтому продолжительность клинической
смерти зависит от времени, которое
переживает кора головного мозга в
отсутствие дыхания и кровообращения.
При её продолжительности 5-6 мин повреждения
большей части клеток коры головного
мозга ещё обратимы, что делает возможным
полноценное оживление организма. Это
связано с высокой пластичностью клеток
ЦНС, функции погибших клеток берут на
себя другие, сохранившие жизнедеятельность.
На длительность клинической смерти
влияют:
• характер предшествующего умирания
(чем внезапнее и быстрее наступает
клиническая смерть, тем большей по
времени она может быть);
• температура окружающей среды (при
гипотермии снижена интенсивность всех
видов обмена и продолжительность
клинической смерти возрастает).
Диагностика
Пульсоксиметрия при терминальных состояниях показывает насыщение крови кислородом менее чем на 90 %
Признаки терминальных состояний могут выявляться проведением следующих способов диагностики:
- физикальные методики: частота дыхания более 36 или менее 8 в минуту, частота пульса более 130-140 или менее 40 ударов за минуту, показатели систолического артериального давления менее 80 мм рт. ст., приглушенность тонов сердца, неровный сердечный ритм, пульсоксиметрия указывает на сатурацию (то есть насыщение) крови кислородом менее 90 %;
- анализы крови: снижение рН крови до менее 7.35, периферическая гипоксемия менее 10 мм, центральная гипоксемия менее 10-12 мм рт. ст., уровень углекислого газа более 50 мм рт. ст.;
- инструментальные методы: оценка показателей жизнедеятельности (пульса, артериального давления, сатурации, дыхания и сердечного ритма) анестезиологическим монитором, для выявления причин проводится рентгенография, КТ, лапароскопия, сцинтиграфия и другие методики (выбор способа обследования определяется клиническим случаем).
Диагностика терминального состояния
Патология диагностируется реаниматологом-анестезиологом. Больного осматривают кардиолог и другие врачи, которые занимаются лечением основного заболевания. Для установления и подтверждения диагноза проводят физикальное обследование, анализ крови на кислотно-щелочную среду, а также анализируют данные анестезиологического монитора, демонстрирующего показатели артериального давления, сатурации, сердечного ритма и дыхания. В некоторых случаях выполняют инвазивную тонометрию. Чтобы выявить причину терминального состояния, больного могут направлять на такие обследования как: компьютерная томография, лапароскопия, рентгенография, сцинтиграфия, ультразвуковое исследование.
Причины терминального состояния
Патология является начальной стадией умирания. Данное состояние может быть спровоцировано тяжелыми соматическими заболеваниями (диффузное поражение коронарных артерий, злокачественная желудочковая тахиаритмия, фибрилляция желудочков, полиорганная недостаточность, онкологические процессы, острые нарушения мозгового кровообращения, генерализованная инфекция), травматическими повреждениями жизненно важных органов, ожогами, обезвоживанием, геморрагическим шоком, утоплением, удушением, обструкцией дыхательных путей, асфиксией, врожденной нежизнеспособностью.
2.2. Фазы терминального состояния
1. Преагональное состояние.
Это этап умирания, состояние, которое предшествует агонии и характеризуется развитием торможения в высших отделах центральной нервной системы.
Проявления:
- сумеречное сознание (помрачнение сознания);
- нарушение деятельности центральной нервной системы (сопор или кома);
- низкое артериальное давление;
- слабый и частый пульс (пульс на периферических артериях отсутствует, но пальпируется на сонных и бедренных артериях);
- аритмия;
- расстройство дыхания;
- бледность;
- резкое понижение температуры тела.
В тех случаях, когда организм имеет возможность включить различные компенсаторные механизмы (например, при кровопотере), преагональное состояние может достигать нескольких часов, даже если лечебная помощь не проводилась.
2. Терминальная пауза
Следующий этап умирания. Развивается вслед за преагональным состоянием. Продолжается 1-4 минуты.
Проявления:
- дыхание прекращается;
- развивается брадикардия (нарушение сердечного ритма), иногда асистолия (прекращение деятельности сердца). Через 4-5 с после остановки сердца происходит потеря сознания (отсутствует реакция пострадавшего на звуковой или тактильный раздражитель – окрик, похлопывание по щеке);
- исчезает реакция зрачка на свет, зрачки расширяются.
3. Агония
Этап умирания, который связан с активизацией компенсаторных механизмов, направленных на борьбу с угасанием жизненных сил организма. В большинстве случаев предшествует наступлению смерти.
Проявления:
- давление и пульс не определяются;
- терминальное (агональное) дыхание с характерными редкими, короткими, глубокими судорожными дыхательными движениями, иногда с участием скелетных мышц;
- либо слабые редкие дыхательные движения малой амплитуды;
- исчезает болевая чувствительность;
- краткое восстановление, а затем потеря сознания;
- дыхание становится затруднённым и хриплым, в бронхах скопливается слизь, которая не может быть выведена из-за ослабления соответствующих мышечных механизмов, что вместе с накоплением отечной жидкости в лёгких, при невозможности отхаркивания, делает дыхание клокочущим (предсмертное хрипение). Агональное дыхание продолжается после наступления смерти в течение ещё 15-20 секунд.
4. Клиническая смерть
Обратимый этап умирания, переходный период между жизнью и смертью.
Проявления:
- прекращается деятельность сердца и дыхания;
- полностью исчезают все внешние признаки жизнедеятельности организма.
- зрачки расширены;
- кожные покровы холодные;
- рефлексов нет.
При этом гипоксия (кислородное голодание) не вызывает необратимых изменений в наиболее к ней чувствительных органах и системах. Данный период терминального состояния, за исключением редких и казуистических случаев, в среднем продолжается не более 3-4 минут, максимум 5-6 минут (при исходно повышенной или нормальной температуре тела).
Однако иногда терминальный период бывает таким длительным и тяжёлым, что в коре головного мозга развивается состояние необратимости, когда реанимационные мероприятия оказываются бессмысленными и оживление человека невозможно даже после нескольких секунд клинической смерти.
Биологическая (истинная) смерть
Необратимое прекращение физиологических процессов в клетках и тканях.
Проявления:
- отсутствие реакции глаза на раздражение (надавливание);
- помутнение роговицы, образование треугольников высыхания (пятен Лярше);
- появление симптома «кошачьего глаза»: при боковом сдавливании глазного яблока зрачок трансформируется в вертикальную веретенообразную щель (появляется этот признак через 30-40 мин);
- в дальнейшем обнаруживаются трупные пятна (багрово-синюшное окрашивание кожи в виде пятен с неровными краями за счет стекания и скопления крови в низкорасположенных участках тела. Формируются через 1,5-2 ч после остановки сердца);
- охлаждение тела (температура тела падает на 1° за 1 ч при температуре окружающего воздуха 16-18°С);
- затем возникает трупное окоченение (своеобразное уплотнение и укорочение скелетных мышц, создающее препятствие для пассивного движения в суставах. Начинается с мышц лица и верхних конечностей, затем переходит на туловище и нижние конечности. Проявляется через 2-4 ч после прекращения сердцебиения) ит.д.
Возвращение человека к жизни из состояния биологической смерти невозможно.