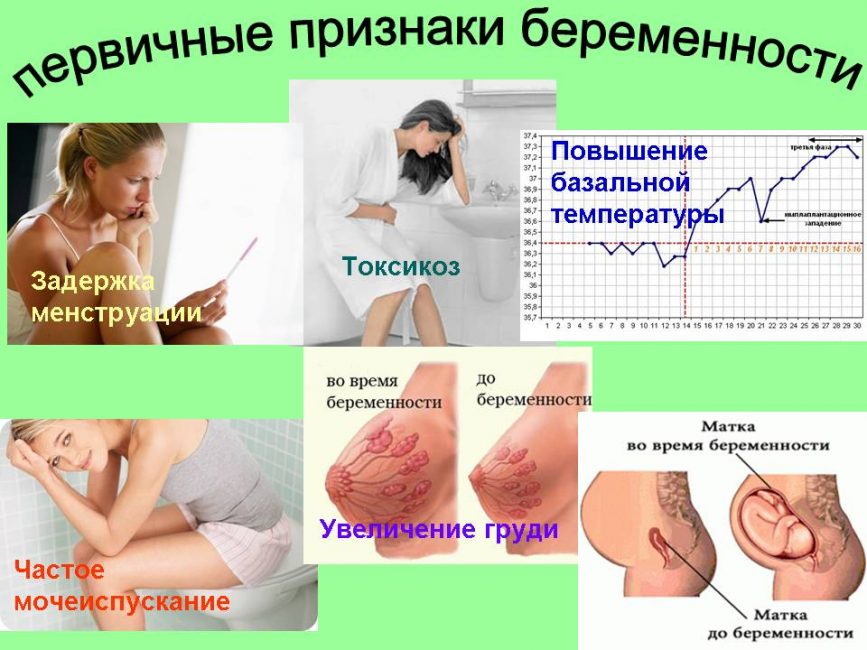
Как самостоятельно можно определить тонус матки при беременности?
Содержание:
- Что делать при повышенном тонусе?
- Как самостоятельно снять тонус матки во время беременности?
- Что такое гипертонус матки?
- Почему вы ощущаете матку?
- Принципы лечения
- Основные причины повышенного тонуса матки
- Как лечить?
- Лечение гипертонуса матки в домашних условиях
- Недостаточность лютеиновой фазы
- Диагностика гипертонуса и сопутствующих заболеваний
Что делать при повышенном тонусе?
Если тонус матки повышен в 1 триместре, и констатирована угроза прерывания беременности, принимаются меры для её сохранения. В западной медицине такой подход не применяется. До 12 лет лечение не назначают вообще, считая самопроизвольные аборты в этот период естественным отбором. В медицине постсоветских стран принято предпринимать попытки пролонгации беременности. Это делают путем:
- понижения тонуса матки;
- остановки кровотечений;
- изменения образа жизни.
Соответствующие меры принимаются только при наличии в матке жизнеспособного эмбриона или плода. Основные рекомендации в таких случаях:
- постельный режим;
- половой покой;
- отсутствие физических нагрузок.
Для снижения тонуса матки при беременности назначаются спазмолитики (дротаверин) и препараты прогестерона интравагинально. Следует также помнить о влиянии стресса на сократительную активность миометрия. При необходимости пациентке назначают седативные препараты.
К сожалению, наличие положительного клинического эффекта от медикаментозных или немедикаментозных мероприятий по сохранению беременности в случае угрозы аборта не доказано. Исследования демонстрируют, что у женщин, которые получают сохраняющую терапию, и тех, кто не предпринимает никаких действий, процент выкидышей остается приблизительно одинаковым.
Преждевременные роды
Возрастание тонуса матки при беременности во второй половине гестационного периода свидетельствовать о начавшихся преждевременных родах. Клиническая картина при этом наблюдается точно такая же, как при своевременных родах. Основные симптомы:
- повышение тонуса матки, которое клинически проявляется тянущими и схваткообразными болями в животе и пояснице;
- ощущение распирания и животе и половых путях;
- частое мочеиспускание.
Затем появляются выделения из влагалища. При обильном подтекании вод уменьшается окружность живота.
Основных причин родов раньше срока три:
- инфекции;
- гормональные нарушения;
- коагулопатии.
Возрастание тонуса матки и преждевременные роды по причине инфекционных заболеваний чаще всего наблюдают на сроке 22-27 недель. В то время как на сроке 28-33 недель доля инфекционных причин не превышает 50%. С 34 до 37 недели инфекционный фактор как причина преждевременных родов практически не встречается.
Факторы риска преждевременной родовой деятельности:
- тиреотоксикоз;
- анемия;
- бронхиальная астма;
- сердечная патология;
- истмико-цервикальная недостаточность;
- профессиональные вредности;
- употребление наркотиков;
- курение;
- пороки развития матки;
- многоводие, многоплодие или другие причины перерастяжения матки;
- хирургические операции во время беременности.
При физикальном обследовании беременной женщины отмечают возбудимость и высокий тонус матки, регулярные схватки. Зев шейки матки закрыт (у повторнородящих пропускает один палец). Иногда обнаруживаются признаки отслойки плаценты.
Повышение тонуса перед родами
У некоторых женщин отмечается повышенный тонус матки в период 36-40 недель. То есть, практически перед самыми родами. При этом отсутствуют схваткообразные боли, нет схваток (предвестников родов). Но женщин беспокоят постоянные ноющие болевые ощущения в нижней части живота и пояснице. Тонус матки остается повышенным вплоть до самых родов. Иногда он причиняет значительный дискомфорт и снижает качество ночного сна.
Одной из частых причин этого состояния являются хронические инфекции матки, в частности хламидийная и микоплазменная. Эти патологии часто протекают без симптомов длительное время.
Хламидиоз – это болезнь с половым путем передачи. Бактерия, которая её вызывает, паразитирует внутриклеточно. Она быстро распространяется в организме женщины: первично поражает шейку матки, затем распространяется на матку и придатки. Для хламидиоза характерна многоочаговость поражения. Это фактор риска развития бесплодия и осложнений в период беременности. Хламидийная инфекция может спровоцировать преждевременные роды. Кроме того, инфекция заражает плода при прохождении его через родовые пути, чаще всего вызывая поражение глаз.
Микоплазма – это условно-патогенный микроорганизм. Он может присутствовать в урогенитальной системе, не вызывая никаких симптомов. Но на фоне беременности инфекция иногда обостряется. В последние недели возможно повышение тонуса матки. Микоплазма иногда заражает ребенка во время родов с развитием у него воспаления структур бронхолегочной системы.
Как самостоятельно снять тонус матки во время беременности?
Даже если доктор не счел нужным рассказать вам о симптомах и лечении данного явления, и вас ничего особо не беспокоит, кроме незначительных спазмов, не будет лишним узнать – как самостоятельно справиться с тонусом. Конечно, визит к врачу никто не отменял – и при малейших сомнениях следует незамедлительно отправляться к доктору или вызывать скорую. Но и полезная информация всегда пригодится.
- Релакс. Уже давно доказанный факт, что при абсолютном расслаблении лицевых мышц происходит автоматическое расслабление всего организма, и матки в частности. Данная взаимосвязь предложена к использованию будущим мамам. В методе нет ничего сложного. Достаточно при первых же симптомах дискомфорта расположиться в максимально удобной позе и постараться изо всех сил расслабить все шейные и лицевые мышцы. Дыхание – только спокойное, ровное, а на выдохе – сброс напряжения. Регулярно выполняемое упражнение обеспечит женщине контроль над телом, что, конечно, пригодится при родах.
- Поза кошки. Данное упражнение тоже не представляет особой сложности, и многим знакомо еще со школы. Прогните спину в позе «на четвереньках», одновременно глубоко вдыхая и поднимая голову. В процессе попытайтесь расслабить лицевые мышцы и задержать «прогиб» на несколько секунд. Затем выгните спину в противоположную сторону, опуская голову на выдох. После 3-4 упражнений отдохните в горизонтальном положении час-два.
- Также, для расслабления матки, можно просто постоять на четвереньках пару минут, упершись в пол локтями. Но после не забудьте отдохнуть на кровати.
- Прием магния (обязательно в комплексе с витамином В6) тоже способствует расслаблению организма в случае нарушения сна, стресса, напряжения. Магний рекомендован в количестве 1-2 таблетки/1,5 недели, после чего следует перерыв.
- Торопитесь? Опаздываете на автобус или за очередной справкой? Все дела подождут! Ничего не может стать для вас важнее, чем кроха внутри вас. Нужно срочно забрать старшего малыша из сада (школы)? Попросите мужа или родственников. И вообще, куда бы вы ни спешили, если чувствуете напряжение – остановитесь и расслабьтесь.
- Ароматерапия. Положите себе в сумку аромамедальон, предварительно выбрав приятный для себя, успокаивающий релаксант. Не навредят и теплые ванны с ароматическими маслами (только не переборщите с количеством капель). И помните, что некоторые аромамасла могут, напротив, вызвать тонус – будьте осторожнее.
- Успокоительный чай. Смешать мяту, мелиссу, пустырник и валериану (2/2/1/2), заварить кипятком, принять с медом и отдохнуть. Не вскакивайте с постели сразу после того, как напряжение вас отпустило – организму нужно время на восстановление.
- Пустырник и валерьянка в таблетках не запрещены (спиртовые настойки лучше совсем убрать) – в рекомендованных дозах вреда они не нанесут.
- Позитивные фильмы, кинокомедии и любые источники радости и положительных эмоций – также один из способов снятия напряжения.
- Не забывайте о спокойной расслабляющей музыке и йоге для беременных.
Что такое гипертонус матки?
Гипертонус является патологическим состоянием, которое характеризует наличие диагноза угрозы прерывания беременности до 22 недель, а после — угрозы преждевременных родов.Как отличить тонус матки при беременности от гипертонуса? Как понять, что матка в тонусе и это состояние носит физиологический характер?
Наиболее важными отличиями тонуса являются:
- Отсутствие болевых ощущений.
- Отсутствие длительного периода нахождения матки в тонусе (не более одной минуты).
- Ощущение тонуса матки до 5 раз в сутки.
- Отсутствие продуктивных сокращений, которые приводят к укорочение шейки матки, а также к ее клиновидной трансформации. Этот пункт является наиболее важным в диагностике повышенного тонуса матки.
Почему вы ощущаете матку?
Если вы заметили у себя любые необычные ощущения в области матки, это еще не значит, что она находится в тонусе. Причин такого состояния может быть много. Среди них стоит выделить:
- Рост матки. Начиная с 5 недели, она начинает быстро расти. В результате, связки, которые поддерживают орган, растягиваются, что и приводит к покалывающим ощущениям. Они могут усиливаться в момент, когда вы чихаете, быстро двигаетесь или резко поворачиваете туловище;
- Адаптация мышц живота. Постепенно пресс теряет форму, а мышцы живота растягиваются, подстраиваясь под растущую матку. В результате, дискомфорт может возникнуть в момент резкого движения, но он быстро проходит;
- Во втором триместре матка уже достигает определенных размеров и может давить на расположенные по соседству органы. Особенно страдают органы ЖКТ. В данном случае, неприятные ощущения являются физиологическими и лечения такое состояние не требует;
- После 35 недели, матка уже начинает постепенно готовиться к предстоящим родам. Поэтому сейчас она может периодически напрягаться, а шейка матки сглаживается и размягчается. Это приводит к покалывающим ощущениям в нижней части живота.
Читайте статью по теме: Подготовка шейки матки к родам>>>.
После 30 недели беременности стоит начинать подготовку к родам, которая будет включать, как проработку страхов, так и подготовку тела к предстоящим родам.
Подробный план по подготовке к естественным родам, вы получите в курсе Пять шагов к успешным родам>>>
Чаще всего такие ощущения непродолжительные и быстро проходят, если немного отдохнуть и полежать. Однако, когда болезненность продолжается больше 1 часа, то лучше проконсультироваться с врачом.
Также посетить своего гинеколога нужно, если болезненность сопровождается:
- кровянистыми выделениями;
- нарушением общего самочувствия;
- повышением температуры тела;
- рвотой или расстройством стула.
Что повышает тонус матки при беременности? Повлиять на ее состояние могут:
- психологические проблемы и стресс;
- физические нагрузки и занятия спортом;
- длительные поездки;
- недосыпание;
- неправильное питание (читайте актуальную статью: Питание на ранних сроках беременности>>>);
- положение плода;
- многоплодная беременность;
- большой размер плода.
Принципы лечения
Лечение гипертонуса матки при беременности у женщины обязательно является комплексным. Оно направлено на нормализацию тонуса гладкомышечных элементов миометрия, а также предотвращение развития осложнений. Для этого используется несколько терапевтических направлений:
- Этиотропная терапия.
- Патогенетическое лечение.
- Симптоматическое лечение.
Общие и диетические рекомендации
Независимо от причины повышения тонуса стенок матки при беременности, лечебные мероприятия обязательно включают общие рекомендации, к которым относятся:
- Рационализация режима труда и отдыха.
- Достаточная активность беременной женщины с исключением чрезмерных физических нагрузок.
- Диета с достаточным поступлением в организм белков, углеводов, растительных и животных жиров с ограничением употребления жирных, жареных блюд.
- Отказ от курения и алкоголя.
- Достаточный 8-часовой сон. Оптимальным для сна является время с 22.00 вечера до 6.00 утра.
- Ограничение воздействия стрессовых факторов на организм беременной женщины. Это также касается негативных эмоций – для нормального течения беременности женщина должна ощущать поддержку и заботу близких людей.
Рекомендации желательно выполнять на протяжении всей беременности, а не только во время проведения терапевтических мероприятий.
Этиотропная терапия
Этиотропное лечение подразумевает выполнение терапевтических мероприятий, направленных на устранение воздействия основного причинного фактора, приведшего к повышению тонуса стенок матки беременной женщины. В зависимости от диагностированной причины, лечение может включать:
- гормональные препараты для нормализации уровня прогестерона;
- компенсацию сахарного диабета при помощи инсулина или сахарноснижающих препаратов;
- лечение инфекций.
Иногда лечение, направленное на исключение воздействия причинного фактора, не назначается. Это может быть связано с его возможным негативным влиянием на организм развивающегося плода, либо в случаях, когда причина гипертонуса не установлена.
Патогенетическая терапия
Патогенетическое лечение в первую очередь направлено на нормализацию функциональной активности миометрия матки и снижение тонуса её стенок. Для этого используются лекарственные средства нескольких клинико-фармакологических групп:
- Седативные препараты – уменьшают влияние центральной нервной системы на вегетативные нервные волокна матки. Врач выбирает лекарства, не оказывающие негативного влияния на организм развивающегося плода. Препараты особенно эффективны при гипертонусе, вызванном стрессом, неврозом, нарушением сна.
- Спазмолитики – лекарственные средства, которые оказывают непосредственное влияние на гладкомышечные клетки. Они приводят к снижению их тонуса. Препараты назначаются при значительном гипертонусе матки, при высоком риске самопроизвольного прерывания беременности.
- Витаминно-минеральные комплексы, содержащие в составе ионы магния и витамины группы В – препараты оказывают влияние на нервные волокна, за счет чего способствуют нормализации регулирующего влияния вегетативной части нервной системы на миометрий.
Для быстрого снижения тонуса матки у беременной женщины в условиях медицинского стационара проводится парентеральное введение раствора сульфата магния, который оказывает непосредственное влияние на гладкие мышцы органа, расслабляя их.
Профилактика развития гипертонуса матки при беременности включает выполнение общих рекомендаций, которые направлены на ограничение воздействия неблагоприятных для организма женщины и развивающегося плода факторов
Для своевременной диагностики и начала лечения патологического состояния женщине важно проходить периодический профилактический плановый осмотр у врача гинеколога
Основные причины повышенного тонуса матки
 К тонусу матки нередко приводит неправильное функционирование всего организма в целом.
К тонусу матки нередко приводит неправильное функционирование всего организма в целом.
Однако существует ряд причин извне, которые могут спровоцировать опасное состояние, которое угрожает жизни младенцу и здоровью матери.
К ним относятся:
Резус-конфликт.
Это иммунологическая несовместимость по резус-фактору крови — у женщины отрицательный резус, а у ребенка — положительный.
В результате проникновения эритроцитов плода в кровоток матери, организм женщины начинает воспринимать плод, как инородное тело и пытаться любым способом удалить его. В том числе и сильными продолжительными сокращениями.
Гормональные нарушения.
Подразумевается недостаточное содержание гормона прогестерона, который подготавливает эндометрий к имплантации плодного яйца и расслабляет гладкую мускулатуру.
До четвертого месяца беременности он выделяется особым желтым телом, сформировавшимся на месте фолликула.
Сильный токсикоз.
Если это состояние сопровождается сильной и частой рвотой, происходит серьезное сокращение мышц брюшной полости, в том числе и матки. Это может усугубить развитие тонуса.
Чрезмерные стрессы и повышенная утомляемость.
Постоянные переживания также могут являться причинами постоянного пребывания матки в тонусе. В частности, начинают выделяться стрессовые гормоны кортизол и адреналин.
Тяжелые и длительные физические нагрузки.
Противопоказаны в период беременности, так как требуют постоянного напряжения разных групп мышц. Нельзя носить тяжести и подвергать организм длительным физическим тренировкам, так как велика вероятность выкидыша.
Инфекционные заболевания.
Имеются в виду воспалительные процессы, проистекающие в органах половой системы. Инфекции могут сопровождаться такими неприятными симптомами, как: болевые ощущения и патологические выделения.
Развитие многоплодной беременности.
В подобной ситуации причиной тонуса будет являться растяжение матки.
Крупный плод или многоводие.
Плод давит на стенки матки и происходит слишком частое ее сокращение.
- Повышенное газообразование и сильная перистальтика кишечника.
- Пороки развития и генитальный инфантилизм.
К порокам развития женских половых органов можно отнести: агенезию и гипоплазию, аномалии матки, наличие внутриматочных перегородок, двурогую, седловидную, рудиментарную и двойную формы матки.
Генитальный инфантилизм представляет собой неполноценное развитие органов половой системы. Недоразвитая матка может часто сокращаться из-за повышенного давления, оказываемого на нее.
Опухолевый процесс.
Это формирование доброкачественных или злокачественных новообразований. Миома является доброкачественной опухолью, которая негативно воздействует на матку.
Это новообразование состоит из гладкомышечных клеток, которые покрывают стенки матки, из-за чего сократительная деятельность может быть нарушена.
Эндометриоз.
Это аномальный рост слизистой оболочки матки внутрь мышечного органа, из-за чего сократительная активность тоже нарушается.
Вредные привычки.
Злоупотребление алкоголем и наркотическими смесями, а также курение провоцируют напряжение маточных мышц из-за повышения артериального давления.
Соматические заболевания.
Под ними подразумеваются неприятные ощущения, не имеющие реальной физической основы.
Синдром соматических заболеваний становится очень мучительным для женщин в период беременности. Они могут жаловаться на боли в грудной клетке, органах пищеварительного тракта и брюшной полости;
Плохие условия труда при беременности.
 Женщины должны избегать работы на химических предприятиях и в рентгеновских кабинетах, то есть там, где возможно негативное влияние излучения и химикатов
Женщины должны избегать работы на химических предприятиях и в рентгеновских кабинетах, то есть там, где возможно негативное влияние излучения и химикатов
Физическое перенапряжение, работа в несколько смен могут спровоцировать повышение тонуса матки;
Многочисленные аборты.
Приводят к растяжению и ослаблению мышц матки;
Возраст младше 18 и старше 40 лет.
Эти возрастные категории беременных относятся к группе риска проблемного вынашивания плода.
Как лечить?
Я уже говорила вам, что, прежде всего, нужно установить причину патологии. Как определить самой, если ли проблема, мы уже обсудили. И только вы можете проанализировать, что послужило стимулом к напряжению мышц.
Врачи же чаще всего для снижения рецидива назначают:
- физический покой, иногда постельный режим;
- гормональные средства;
- спазмолитики;
- витамины группы В.

Как снять сильный тонус матки? Если причина – в стрессе, то просто выпейте седативные средства. Можно начать с травяных настоев, но если не помогают, то подойдут Нозепам или Сибазон. Вызвав скорую помощь, примите Но-Шпу, Папаверин.
При отсутствии болей можно выполнить несложные упражнения. Одно из самых эффективных заключается в прогибах. Нужно встать на четвереньки, сделав вдох, приподнимите голову и вместе с этим прогнитесь в пояснице, выдохните.
В этом положении следует замереть на 5 секунд. Далее сделайте вдох, опустите голову, вместе с этим выгнете позвоночник и выдохните. Главное – не напрягайтесь, все размеренно, без напряжения. Отлично показывает себя дыхательная гимнастика, назначаемая при тонусе матки.
Достаточно принять удобную позу сидя, наклонить голову, расслабиться и дышать ртом. Другой вариант – вдыхать носом, выдыхать ртом. Выполняя все рекомендации врача, можно устранить синдром тонуса, выносить здорового малыша и благополучно родить его.
В любом периоде женщине не следует забывать о себе. В этом ей поможет гель для упругости кожи Мустела/Mustela Матернити. Его используют как вовремя, так и после беременности. Достаточно наносить на проблемный участок тела, там, где обнаружены растяжки, дважды в сутки – утром и вечером.
В основе состава – плоды авокадо, а также экстракт центеллы, японская софора и другие натуральные продукты. Вместе они обладают подтягивающим эффектом. Отзывы тех, кто уже использовал этот крем, самые положительные – 78% женщин отметили существенные изменения в коже.

Лечение гипертонуса матки в домашних условиях
Если повышенный тонус матки не вызван патологией или каким-то заболеванием, и не угрожает жизни и здоровью будущего малыша (то есть нет кровотечения, болей, гипоксии плода и регулярных схваток), то можно попробовать снять его дома.
Спокойствие, только спокойствие!
Первое, что советуют абсолютно все медики при гипертонусе – почаще отдыхать, побольше лежать и снизить физические нагрузки. В серьезных случаях даже назначается постельный режим.
Надо постараться расслабиться, как физически, так и психологически, избегать любых сильных стрессов. В частности, расслаблению и снятию спазма матки может помочь тёплый (не горячий!) душ.
На зарядку становись!
Во втором и третьем триместре для избавления от гипертонуса матки можно (если доктор не против!) использовать специальные гимнастические упражнения.
Наиболее известное из них — упражнение «Кошечка»
Женщина стоит на четвереньках или в коленно-локтевой позе и медленно, плавно и осторожно то опускает голову и выгибает спину (на выдохе), то прогибает спину и поднимает голову (на вдохе), соблюдая ровное и спокойное дыхание. Повторить упражнение рекомендуется 10 раз, после чего хорошенько отдохнуть лежа.
Другое упражнение — расслабление мышц лица
Как ни странно, научно доказано, что мимика лица напрямую влияет на мускулатуру матки. Для этого надо закрыть глаза, опустить подбородок к груди и постараться расслабить шею и лицо, при этом дышать животом через рот.
Полезно также регулярно принимать коленно-локтевую позу, а также позу на четвереньках по несколько минут. В этом положении матка находится как бы в подвешенном состоянии, спина разгружается.
Травы, травы, травы…
Снять гипертонус матки помогает и фитотерапия. Однако применять любые травы можно только, посоветовавшись с врачом! Чаще всего используют настой валерианы, чаи с мятой или мелиссой, с добавлением пустырника.
А вот ароматерапия практически не имеет противопоказаний, кроме аллергических реакций. Лампа с аромамаслами, например, ванилью, жасмином, розой, тоже может помочь расслабиться.
Надо спать, крепко спать…
Гипертонус после 16-недель может быть вызван слишком высокой активностью будущего малыша. Она же, в свою очередь, усиливается при недостатке кислорода и питательных веществ. Это часто происходит, когда женщина спит, лежа на спине. При этом под тяжестью околоплодных вод и плода сдавливается полая вена, отчего нарушается процесс кровообращения.
Сопутствующими симптомами у женщин, которые часто лежат на спине, могут быть судороги, онемение конечностей, отечность в ногах. Все это является следствием сдавливания большой вены.
Разумеется, на любом сроке беременности не стоит лежать на животе – в таком положении на стенки матки оказывается сильное давление.
Самая лучшая поза для расслабления мышц, следовательно, особенно во второй половине беременности — лежа на боку. Хорошо использовать специальную подушку для беременных или положить любую подходящую подушку между коленей.
Если же у будущей мамы есть проблемы с сердцем, ей не рекомендуется спать на левом боку.
Лекарства для снятия гипертонуса матки
Разумеется, самолечение в этом случае особенно опасно – ведь речь идет сразу о двух жизнях! Поэтому все лекарственные препараты надо принимать только по назначению врача.
При небольшом тонусе на любом сроке беременности назначают спазмолитики: но-шпу, дротаверин, свечи или уколы папаверина. Также обычно назначается магний В6 – его недостаток часто вызывает гипертонус.
Если в организме идет инфекционный процесс, назначаются антибактериальные препараты.
В первом триместре беременности, как мы уже говорили, тонус часто бывает вызван нехваткой прогестерона. Если анализ это подтвердил, врач назначает его синтетические аналоги — дюфастон и утрожестан. Их принимают только до 16-20 недели беременности, затем постепенно отменяют.
Также в первом триместре обычно при повышенном тонусе назначается витамин Е (токоферол).
Во втором триместре, для профилактики фетоплацентарной недостаточности (ФПН) и гипоксии плода, часто для улучшения функции плаценты добавляются такие препараты, как курантил и хофитол.
В третьем триместре, кроме того же хофитола, часто назначают гинипрал. Этот препарат препарат способен подавлять ранние схватки.
Кроме того, если врач считает это полезным, на этом сроке можно использовать бандаж, хотя на этот счет у медиков нет единого мнения: бандаж, с одной стороны, помогает правильно распределить нагрузку от увеличившегося живота, но, с другой стороны, вызывает дополнительное, хоть и небольшое, давление на матку.
Недостаточность лютеиновой фазы
Повышенный тонус матки в первые 3 месяца гестации может говорить о существующей угрозе прерывания беременности. Причиной часто становится лютеиновая недостаточность. Это состояние, при котором желтое тело не способно вырабатывать достаточное количество прогестерона, либо расположенные в матке рецепторы к этому гормону имеют недостаточно высокую восприимчивость к нему.
Прогестерон называют гормоном беременности. Он оказывает ряд важных физиологических эффектов, в том числе снижает тонус матки при беременности и уменьшает выраженность иммунных реакций. Плод – чужеродное тело с точки зрения материнского организма. Угнетение иммунитета (физиологическая иммуносупрессия) в период гестации позволяет избежать реакции отторжения. Но если прогестерона не хватает, увеличивается маточный тонус и активизируется иммунная система, что может обернуться самопроизвольным абортом.
Лютеиновая недостаточность – вторая по частоте причина невынашивания беременности после генетических дефектов эмбриона. Она часто развивается:
- при гормональных заболеваниях (патологии яичников, гипоталамо-гипофизарной системы, надпочечников);
- после вспомогательных репродуктивных технологий;
- у возрастных женщин.
Тем не менее, это одна из немногих причин самопроизвольного аборта, которая поддается врачебному контролю. Существуют препараты прогестерона, позволяющие компенсировать недостаточность лютеиновой фазы, снизить тонус матки при беременности. Их всегда назначают после вспомогательных репродуктивных технологий, а также при наличии 2 и более эпизодов невынашивания беременности в анамнезе. Кроме того, врач может назначить прогестерон, если обнаружит у беременной повышенный тонус матки, сочетающийся с другими клиническими и лабораторными симптомами.
Диагноз лютеиновой недостаточности может быть легко установлен до зачатия ребенка. Для этого измеряют уровень этого гормона в крови в первую и вторую фазу цикла, определяют реологические свойства цервикальной слизи, проверяют «симптом зрачка» (закрытие цервикального канала с 21 дня цикла), берут мазок на гормональную кольпоцитологию. При этом в период беременности диагноз может быть установлен не всегда. Иногда в крови выявляют пониженный уровень прогестерона. Но даже если он нормальный, лютеиновая недостаточность всё равно возможна: иногда гормон вырабатывается в достаточном количестве, но рецепторный аппарат матки не в полной мере на него реагирует.
Варианты решения проблемы:
- назначение препаратов прогестерона в виде вагинальных таблеток (внутрь эти лекарства у беременных не используются по причине недостаточно высокой биодоступности при пероральном приеме);
- назначение синтетических аналогов прогестерона, чаще всего дидрогестерона (Дюфастона) – отличаются тем, что имеют более высокое сродство с рецепторами матки, а также обладают хорошей биодоступностью при приёме внутрь в виде таблеток.
Угроза выкидыша
Чрезмерно высокий тонус матки при беременности может свидетельствовать об угрозе её прерывания. Как правило, появляются и другие неблагоприятные признаки. 80% перинатальных потерь происходят в 1 триместре. Именно в этот период происходит закладка органов и тканей плода. Наиболее частой причиной выкидышей становятся генетические дефекты эмбриона. Такую беременность сохранить невозможно. В иных случаях врачам удается пролонгировать беременность. В результате женщина успешно вынашивает и рожает ребенка.
Доля генетических нарушений эмбриона в структуре невынашивания составляет 55-60%.
Остальные 40-45% случаев приходятся на:
- эндокринные нарушения (включая недостаточность лютеиновой фазы цикла);
- воспалительные заболевания матки;
- опухоли;
- инфекции;
- сильные стрессы;
- аутоиммунные патологии;
- нарушения в системе коагуляции крови;
- соматические (не связанные с репродуктивной системой) заболевания.
В первом триместре плаценты ещё нет. Вместо неё функционирует хорион. Эта структура не способна в полной мере ни выполнять эндокринную функцию (образование прогестерона), ни защищать плод от инфекционных и других неблагоприятных факторов. Чаще всего остановка развития беременности происходит на сроке 6-8 недель. Плодное яйцо отторгается в период с 10 по 12 неделю.
Около 15% всех беременностей не завершаются родами, а прерываются на разных сроках. Приблизительно у 2% женщин невынашивание становится привычным (фиксируется 2 выкидыша подряд и более). У тех пациенток, кто перенес 3 выкидыша и более, риск самопроизвольного аборта при следующей беременности достигает 55%.
Диагностика гипертонуса и сопутствующих заболеваний
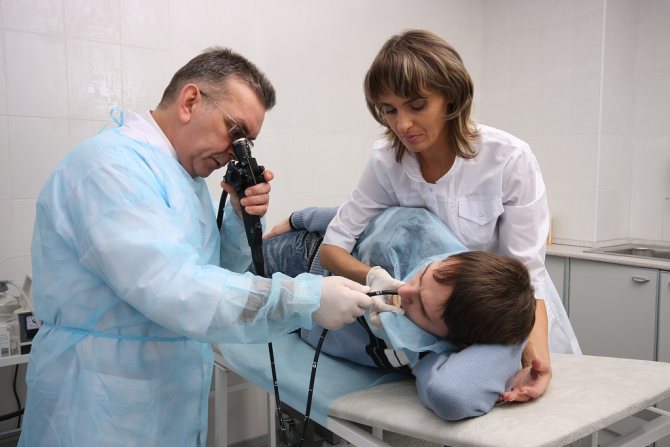
Существует несколько методик диагностического подтверждения присутствия гипертонуса. Самым простым и доступным считается ультразвуковое обследование. УЗИ позволяет оценить состояние мышц матки, определяет возможные патологические процессы и непосредственно указывает на протекающий гипертонус.
Другим, более современным методом определения тонуса является тонусометрия. Суть диагностического способа заключается в том, на живот женщины помещаются датчики, которые посылают сигнал на специальное устройство, визуализирующий наличие тонуса.
Если гипертонус подтвержден врач назначает ряд дополнительных исследований:
- Общеклинический анализ крови, мочи
- Определение уровня гормонов в крови
- Диагностика свертывания крови
- Исследования на ЗППП