Хронический и острый верхнечелюстной синусит
Содержание:
- Диагностика
- Эффективность лечения синусита
- Возможные осложнения и профилактические меры
- Проявления и принципы диагностики
- О двухстороннем синусите
- Традиционное лечение
- Диагностика верхнечелюстного риносинусита
- Классификация и причины формирования гайморита
- В чем отличие гайморита от синусита
- Причины и разновидности гайморита
- Причины у взрослых и детей
Диагностика
Для постановки диагноза необходимо подробно изучить симптомы, с которыми обратился больной. Его опрашивают, а также проводят визуальный осмотр. На основе этого определяется причина заболевания. Получив клиническую картину, ЛОР-врач может применить риноскопию — непосредственный осмотр слизистой носа, строения носовых ходов и перегородок.
Помимо этих процедур, иногда доктор назначает магнитно-резонансную томографию (МРТ), УЗИ пазух или рентгеноскопию. Результаты этих процедур помогают детально изучить поражение, прояснить картину заболевания и поставить дифференциальный диагноз, ведь, возможно, за симптомами гайморита скрывается киста верхнечелюстной пазухи. На снимке можно рассмотреть назальные полипы. Это тоже поможет поставить корректный диагноз и назначить адекватное лечение.
Перед пункцией, необходимой при сложной хронической гнойной форме заболевания, обязательно назначают рентгеноскопию или МРТ. Иногда необходим микробиологический анализ.
Поставив диагноз, врач может назначить консервативное или оперативное лечение, в зависимости от тяжести заболевания.
Первый тип лечения предполагает приём антибиотиков, сосудосуживающих и улучшающих отток слизи капель. Антибиотики действуют непосредственно на источник инфекции. Часто выписывают пенициллины, цефалоспорины, тетрациклины, макролиды и другие группы антибактериальных средств. Дозировку назначает врач. Обычно лечение длится от недели до десяти дней. Для снятия отёка слизистых выписывают назальные капли, например, «Нафазолин», «Ксилометазолин», «Синуфорт» и другие. Часто назначают промывание носовой полости. Оно может выполняться в кабинете врача или в домашних условиях.
Промывание носа — это весьма полезная лечебно-профилактическая процедура. Она безболезненна и практически не имеет противопоказаний. Подсоленный раствор эффективно удалит накопившиеся слизистые выделения, уменьшит отёк и воспаление, заметно облегчит дыхание болеющего. Нужен раствор (стакан кипячёной воды и пол чайной ложки соли) и чайник. Врачи для этой процедуры используют специальные приборы.
Если гайморит имеет аллергическую природу, то назначают различные антигистаминные и рассасывающие препараты. Нередко рекомендуют пройти физиотерапевтические процедуры.
Оперативное лечение — это пункция гайморовой пазухи. Иными словами, хирург делает прокол в стенке пазухи. Через него он удаляет накопившееся содержимое (слизистого или гнойного характера), которое не могло выходить естественным путём из-за воспаления, и состояние больного сразу улучшается. К такому виду вмешательства прибегают, если не помогло консервативное лечение, выявлено тяжёлое состояние пациента или другие признаки по результатам рентгенографии или МРТ. При своевременном обращении к специалисту оперативное вмешательство не понадобится.
Помимо назначенного врачом курса лечения, самостоятельно можно сделать следующее:
- на первых порах заболевания лучше ограничить своё пребывание на улице;
- пейте больше тёплой жидкости;
- с одобрения врача самостоятельно промывайте носовую полость солёной водой или физраствором;
- не допускайте задержки и накопления слизи в носу — высмаркивайте её.
Для профилактики синусита своевременно лечите ОРЗ, следите за состоянием ваших зубов и здоровьем в целом. Соблюдайте чистоту дома и на рабочем месте. Проветривайте помещения, в которых долго находитесь.
Эффективность лечения синусита
Терапия двухстороннего синусита проходит на основании симптомов воспаления, причины его возникновения. В нее включают прием медикаментов, растительных препаратов и физические методы лечения.
Аптечные препараты
Действие основных медикаментозных средств направлено на снятие отека в пазухах носа при двустороннем синусите. К сосудосуживающим препаратам относят:
- Капли и спрей Отривин имеют сбалансированный состав, близкий по рН к полости носа. Средство хорошо увлажняет, уменьшая симптомы сухости и раздражения. Им лечат синусит у ребенка старше шести лет, впрыскивая жидкость три-четыре раза в день.
- Санорин, в виде капель и эмульсии, действует продолжительно, уменьшая отечность слизистых, облегчая носовое дыхание. Но его применять более одной недели при воспалениях пазух носа не рекомендуют.
- Каплями, спреем или гелем Виброцил излечивают острые и хронические формы синусита как у взрослых, так и у ребенка старше шести лет.
- Нафтизин применяют редко, когда лечение другими препаратами неэффективно.
Кроме средств местного действия, назначают и таблетки антибактериального действия – Цефтриаксон, Кларитромицин. При остром синусите, сопровождающемся высокой температурой тела, необходимо принимать таблетки Ибупрофена или Парацетамола.
Методы физиотерапии
Острые стадии болезни, в том числе полисинусит, нельзя вылечить без применения физиотерапевтических методов. Из них быстро снимают воспаление в пазухах носа аппараты:
- низкоинтенсивной УВЧ-терапии;
- высокоинтенсивной СМВ-терапии;
- лазеротерапии красного и инфракрасного излучения;
- ультразвукового лечения.
На бактерии, угнетающе действуют препараты, вводимые с помощью электрофореза, дарсонвализации. Направлены на укрепление иммунитета методы магнитотерапии, лазерного облучения крови, талассотерапии с помощью морской воды, грязей, воздушных ванн.
Лечение двухсторонних синуситов проводят в санаториях Краснодарского края, Крыма. Положительно проходит реабилитация пациентов в грязелечебницах и на курортах, расположенных в сосновых борах.

Регулярные обострения синусита, которые плохо излечиваются консервативными методами, требуют хирургического вмешательства. Часто пациентам делают прокол инфицированных пазух, откачивая гнойную жидкость.
Средства народной медицины
Лечение двустороннего синусита может быть эффективным на начальной стадии болезни, когда появился насморк. И здесь на помощь придут растительные средства.
Ингаляции с несколькими каплями масла эвкалипта быстро снимают заложенность носа. Поможет устранить отек и улучшить кровообращение, измельченный в кашицу чеснок, который прикладывают к ноздрям и вдыхают фитонциды. Сок чеснока смешивают с растительным маслом и закапывают средство в каждую ноздрю. Подобно действует на вирусы и сок лука репчатого.

Для устранения воспаления слизистых надо промывать нос настоем первоцвета весеннего. Две ложки цветов заваривают стаканом кипятка, настаивают и используют по назначению. Подобным действием обладает и настой репейничка обыкновенного.
Сок алоэ древовидного – одно из эффективных средств при двусторонних синуситах. Несколько капель его, смешивают с теплой водой или оливковым маслом, закапывая по две капли ежедневно. Заложенность носа исчезает после недели использования растительного средства.
Все лечение воспаления придаточных пазух носа должно проходить под руководством врача, нельзя заниматься им самостоятельно.
Возможные осложнения и профилактические меры
Синусит, что это такое уже известно, способен оставлять нежелательные последствия. Можно выделить такие осложнения представленного заболевания:
- воспалительное поражение мозговых оболочек — менингит;
- гнойный отит;
- остеомиелит;
- закупорка сосудов;
- энцефалит;
- гнойное поражение глаз.
Эти осложнения не являются легкими и избавиться от них не так уж и просто. Для того чтобы они не появились, нужно своевременно лечить основное заболевание. Нельзя допускать его перехода в хроническую форму. Следует соблюдать некоторые профилактические меры, тогда риск появления синусита существенно снизится. Например, нужно выполнять следующие рекомендации:
- Не допускать локального или общего переохлаждения организма.
- Вовремя проводить терапию простудных заболеваний, насморка, ринита.
- Укреплять иммунитет посредством закаливания организма, употребления минерально-витаминных комплексов.
- Регулярно проветривать помещение и проводить влажную уборку (особенно в период увеличения уровня заболеваемости простудными патологиями).
- Следует бороться с аллергией, а также устранить те факторы, которые могут спровоцировать синусит: отказаться от антибиотиков, проконсультировавшись с врачом, отказаться от работы, на которой человек вынужден вдыхать ядовитые пары химических веществ.
Синусит, особенно двухсторонний, — это неприятное и опасное для здоровья заболевание, которое нельзя пускать на самотек.
Только комплексная терапия с использованием медикаментозных лекарств, народных средств и физиотерапевтических процедур поможет больному быстро справиться с патологией.
Проявления и принципы диагностики
Верхнечелюстной синусит специалисты считают не локальной проблемой в одной или нескольких пазухах, а заболеванием всего организма, ведь возникает общая реакция на воспалительные изменения, которая состоит в:
- лихорадке;
- слабости, снижении работоспособности;
- головной боли.
Одонтогенный перфоративный верхнечелюстной синусит обычно поражает только одну из пазух, при этом можно обнаружить источник инфицирования в области верхних зубов и перфорацию. Его симптомами считаются:
- болезненность, чувство тяжести и распирания в области воспаленного синуса;
- ощущение проходящего из ротовой полости в нос воздуха через перфоративное отверстие в верхней челюсти;
- гипертрофия носовых раковин.
В случае, когда через перфоративное отверстие пазуха хорошо опорожняется, симптомов патологии может и не быть. При катаральном остром верхнечелюстном синусите признаки перфорации могут выступать на первый план, а при гнойном воспалении — наоборот, уступать место явлениям интоксикации и боли. Острый гнойный синусит дает о себе знать интенсивной головной болью, выделением гноя из носовых ходов или свищевого отверстия верхней челюсти, которое прикрывает грануляционная ткань.
Хроническое гнойное воспаление верхнечелюстной пазухи сопровождается проникновением воздуха или жидкости изо рта в нос, ухудшением носового дыхания, наличием гнойного отделяемого из пазухи. Пациенты сонливы, быстро утомляются, жалуются на общую слабость.
Очаговая симптоматика верхнечелюстного синусита складывается из наличия в ротовой специфического привкуса, изменения голоса, гнусавости. При свежей перфорации вдох может сопровождаться появлением в носу кровянистого пенистого отделяемого или гноя. Хронический верхнечелюстной синусит практически всегда обостряется в ответ на удаление зуба с перфорацией.
Тяжелыми осложнениями гнойного верхнечелюстного синусита могут стать:
- вовлечение в воспаление глазницы с отеком ее клетчатки и век;
- гнойное воспаление век, флегмона глазницы;
- тромбоз лицевых вен;
- менингит, менингоэнцефалит, абсцессы головного мозга, гидроцефалия;
- тромбоз пещеристого синуса;
- сепсис;
- острое воспаление среднего уха, евстахиит;
- бронхиты;
- очаговая пневмония;
- бронхиальная астма.
Диагностика острого верхнечелюстного синусита, как правило, не вызывает трудностей благодаря отчетливой клинике с характерными симптомами. Дополнительное обследование необходимо для уточнения формы заболевания, распространенности воспаления в пазухе, установления причины, которые помогут назначить оптимальное лечение. Хронический синусит может протекать малосимптомно, поэтому требует большей внимательности на этапе обследований.
Диагностика верхнечелюстного синусита основывается на данных общего осмотра, лабораторного и инструментального обследования. Выяснив жалобы, врач осматривает лицо пациента, прощупывает области пазух, что обычно оказывается болезненным при остром верхнечелюстном синусите, проводит осмотр носовой полости, а затем направляет на:
- обзорный снимок лицевого черепа с пазухами его костей;
- рентген гайморовых пазух;
- КТ и МРТ — показывают распространенность воспаления, изменения костей и окружающих пазухи мягких тканей;
- эндоскопическое обследование (гаймороскопия) — позволяет осмотреть слизистую оболочку гайморовых пазух на предмет наличия отека, склероза, полипов и принять решение о целесообразности оперативного лечения синусита;
- общий и биохимический анализы крови (при остром синусите покажут наличие воспалительного процесса — лейкоцитоз, повышение СОЭ и т. д.);
- забор содержимого и посев отделяемого из пазухи для определения чувствительности к антибактериальным препаратам.
О двухстороннем синусите
Если вы в последнее время чувствуете определенные проблемы в носоглотке, чувство заложенности и болезненные ощущения в области головы и переносицы, а также неприятные ощущения сразу с двух сторон носовой полости необходимо обратиться к врачу как можно скорее. Вероятно, у вас диагностируют двухсторонний синусит.
все чаще.
Если при образовании синусита страдают одновременно две полости носа, то речь пойдет о двухстороннем воспалении.
Такое воспаление образуется из-за ослабления иммунной системы.
В результате в организм практически беспрепятственно проникают вирусы и бактерии, а также различные грибки. Локализовавшаяся на слизистой оболочке носовых пазух вирусная инфекция возникает очаг заболевания.
Двусторонний синусит образовывается достаточно неожиданно, но если до его образования пациент страдал от каких-либо воспалений в области носоглотки, вероятно, болезнь наступила как осложнение. При таком поражении носоглотки, избавиться от недуга достаточно сложно и курс лечения может занять до двух месяцев.
На первой стадии воспаления пациенты испытывают острые симптомы заболевания. Уже на этой стадии необходимо начать комплексное лечение. При несвоевременной терапии воспаление может дать серьезные осложнения, а также перейти в хроническую форму.
Перед назначением правильного курса лечения, врачу необходимо выяснить вид воспаления. Различают две формы недуга:
- односторонний;
- двусторонний.
В отличие от тяжести и остроты симптомов различают острое воспаление или хронический недуг.
Причины появления двустороннего синусита

причина образования двусторонней формы синусита:
- проникновение в организм вируса или вредоносной инфекции;
- хроническое воспаление придаточных пазух;
- осложнения простудных форм воспалений;
- поражение организма вирусами грибка;
- хроническая форма тонзиллита;
- образование кариеса;
- полипы в носовой полости;
- травматизация носовых пазух;
- искривленная носовая перегородка;
- ослабленная иммунная система;
- различные аллергические реакции организма на длительный прием медикаментов;
- плохая экология;
- сильно пересушенный воздух;
- негативное действие профессиональной деятельности;
- недостаточное увлажнение жилого помещения.
Если вы уверены в отсутствии данных факторов, необходимо проверить состояние зубов. Часто проблемы с верхнечелюстными зубами вызывают целый ряд различных патологических воспалений.
Симптоматика недуга
следующие симптомы:
- частые головные и височные боли;
- неприятные ощущения в лобной части, которые усиливаются к концу дня;
- пациенты чувствуют боль при наклоне головы;
- при пальпации придаточных пазух отмечаются резкие болевые ощущения;
- чувство давления на височную область;
- постоянная заложенность носа сразу с двух сторон;
- затрудненное носовое дыхание;
- острый ринит;
- желтые или зеленые сопли;
- при нажатии на верхнечелюстные пазухи носа пациент испытывает резкую боль;
- изменение звучания собственного голоса.
Помимо перечисленных признаков, пациенты жалуются на повышение температуры тела. Она может достигнуть 39 градусов Цельсия, а также сонливость, усталость, значительное ухудшение самочувствия. Часто при двустороннем синусите нарушается обоняние.
Виды синуситов
Существует несколько разновидностей синусита, которые необходимо определить на стадии диагностирования. В зависимости от локализации, синусит может быть следующей формы: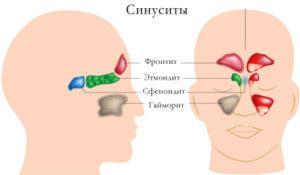
- Фронтит, который охватывает лобные части придаточных пазух.
- Сфеноидит, при котором страдают все части клиновидной кости.
- Гайморит, характеризующийся воспалением верхнечелюстных пазух.
- Этмоидит, захватывающий решетчатую область лабиринта.
Традиционное лечение
Лечение двухстороннего синусита начинается с диагностирования воспаления. Вне зависимости от формы недуга, необходимо провести следующие терапии:
- Осмотр воспаленной части опытным врачом.
- Проведение компьютерной томографии.
- УЗИ верхнечелюстных пазух.
- Рентген клиновидной кости.
После проведения всех обследований, на основе полученных данных, врач назначает необходимую стратегию для полного излечения
В процессе лечения важное значение имеет выбор лечащего врача. При таком сложном недуге необходимо, чтобы лечение проходило под присмотром нескольких специалистов. Такой подход к делу позволит снизить возможные осложнения после воспаления
Такой подход к делу позволит снизить возможные осложнения после воспаления.
медикаментозная терапия:
Пациенту назначаются местные препараты для сужения кровеносных сосудов. Такой метод лечения позволяет снизить отечность слизистой оболочки. Для этого назначаются «Отривин», «Виброцил», «Санорин», «Нафтизин» и другие препараты
Выбор медикамента зависит от индивидуальных особенностей организма
В процессе лечения важно снизить температуру тела и уменьшить болезненные ощущения. Для этого прописывают «Ибупрофен», «Аспирин», «Парацетамол»
После нормализации дыхания и установления нормальной температуры тела, пациенту назначаются поддерживающие физиотерапевтические упражнения.
Антибактериальная терапия
В случае неэффективности стандартного лечения, назначаются антибактериальные препараты. Они способны снизить остроту симптомов и уничтожить очаг воспаления. Помните, что самостоятельное применение антибиотиков может только усугубить положение вещей и спровоцировать серьезные последствия. Поэтому любой прием антибактериальных медикаментов должен быть согласован с лечащим врачом.

В таком случае назначаются «Аксетил», «Лоракарбеф», «Сульфаметоксазол», « », «Клавулант», «Триметоприм» и другие.
Лечение местными антибиотиками необходимо продолжать на протяжении двух недель.
При несоблюдении правил лечения у пациента возможно повреждение кишечной микрофлоры. При таких последствиях не исключено проявление дисбактериоза, диареи, тошноты и рвоты, головокружения и проявления других последствий.
Хирургическое вмешательство
При обращении за медицинской помощью на поздних стадиях воспаления медикаментозное лечение необходимо только как подготовка к хирургической операции. К сожалению, избавиться от двустороннего синусита без хирургии на последних стадиях развития недуга невозможно.
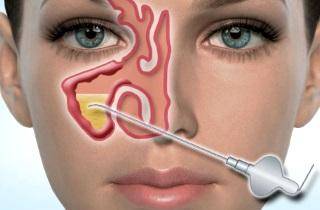
проводят пункцию лобных или верхнечелюстных пазух.
Такое вмешательство необходимо для уменьшения давления, которое негативным образом воздействует на носовые полости, вызывая ряд острых симптомов.
С помощью пункции возможно выведение слизистых накоплений, а также устранение гноя.
Пункция не единственный вариант лечения синусита. В случае отсутствия результата после проведения операции, пациенту могут назначить промывание пораженной полости.
Для этого пациенту необходима помощь врачей, поэтому больной должен находиться в стационаре. Промывание антибактериальными препаратами в домашних условиях недопустимо.
Диагностика верхнечелюстного риносинусита
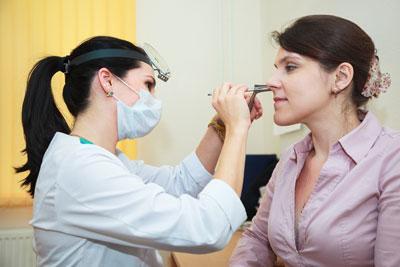
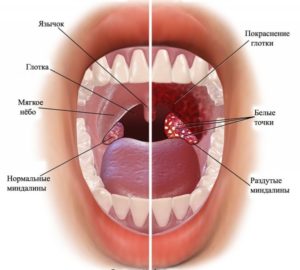
Затем проводят риноскопию – исследование носовых ходов с помощью специальных зеркал. Если у человека острый воспалительный процесс, то при осмотре слизистая гиперемирована, ярко-красного цвета. На задней стенке носа стекают обильные выделения. При хронической патологии стенки бледные с синим оттенком. Четко фиксируется небольшое количество гнойного экссудата. При осмотре заметен отек, который частично создает обструкцию, чем затрудняет дыхание.
Послойное проецирование остиомеатального комплекса дает четкую картину о патологических изменениях в пазухах и носовых ходах. С помощью КТ можно увидеть степень структурных изменений тканей и слизистых, анатомические дефекты развития, наличие опухолей.
Если при осмотре и компьютерной томографии обнаружились новообразования, пациента направляют на биопсию с целью исключения злокачественного процесса.
Если при КТ обнаружились полости, которые не просматриваются, то в этом случае предполагают наличие кист. Для подтверждения такого диагноза назначают УЗИ.
МРТ (магнитно-резонансная томография) показана при грибковых поражениях и подозрении на раковую опухоль.
Лабораторные методы диагностики:
- общий анализ крови – дает информацию о характере воспаления (острое или хроническое);
- иммунологическое и серологическое исследование крови – говорит о состоянии защитных функций организма, иммунологическом статусе человека;
- цитологический мазок – исследуют экссудат, выделяемый из носа.
Классификация и причины формирования гайморита
Заболевание бывает разных видов и отличается по своему происхождению. Способствовать развитию заболевания могут всевозможные инфекции, разными путями попадающие в околоносовые пазухи.
По течению выделяют два вида гайморита:
- Острый. Развивается стремительно, симптомы прогрессируют очень быстро. Особенно часто к нему приводят всевозможные вирусные и бактериальные инфекции носоглотки, зубов и верхних дыхательных путей. Также причиной может послужить искривлённая перегородка носа.
- Хронический. В основном развивается после недолеченного острого гайморита. Самыми частыми возбудителями являются стрептококк, анаэробные бактерии и грибки. Эта форма характеризуется сужением соустья между пазухой и носовым проходом. Слизь не может полноценно выходить из синусов, происходит её застой, и формируется хронический воспалительный процесс. Длительная болезнь может привести к возникновению полипов и гиперплазии тканей.
По форме синусит может быть:
- Экссудативный. К нему относятся гнойный, серозный и катаральный гаймориты.
- Продуктивный. Бывает полипозным и пристеночно-гиперпластическим. Является осложнением хронического гайморита, при котором на слизистой начинают появляться полипы и разрастаться окружающие ткани.
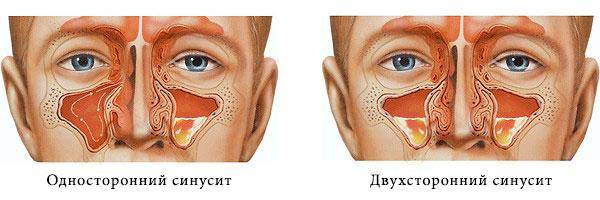
По локализации воспаления гайморит бывает односторонним, при котором поражается только левая или правая пазуха (левосторонний и правосторонний), или двухсторонним.
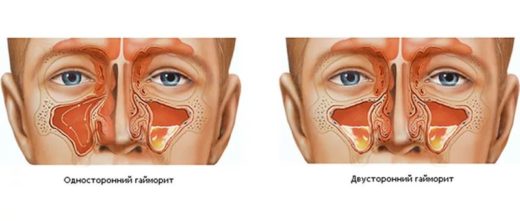
Гайморит может быть односторонним и двусторонним
Также существует классификация в соответствии с происхождением воспалительного процесса:
- Риногенный. Формируется из-за различных инфекций, которые попадают в полость носа. Чаще всего к этому приводят такие заболевания, как ринит, скарлатина, корь, микозные поражения.
- Одонтогенный. Появляется из-за проблем с зубами. Если долго не происходило лечение кариеса, то в запущенных стадиях воспалительный процесс может перекинуться в верхнечелюстную пазуху. Чаще всего этому служат заболевания премоляров и моляров (больших и малых коренных зубов). Обычно этот вид патологии локализуется только в одной стороне черепа. Также послужить началу гайморита может неправильный уход за полостью рта, занесённая инфекция при стоматологических операциях, формирование свища после удаления зуба (перфоративный гайморит).
- Гематогенный. Развивается из-за инфекции, которая поступает в пазухи из различных органов с током крови.
- Травматический. Формируется при различных травмах черепа и операциях на нём.
- Вазомоторный. Возникает из-за разнообразных причин, которые приводят к расширению сосудов, отёкам, способствующим застою жидкости в полостях и мешающим их оттоку.
- Аллергический. Развивается как ответная реакция организма на воздействие веществ, к которым существует индивидуальная непереносимость.
В чем отличие гайморита от синусита
При синусите происходит воспаление слизистой оболочки околоносовых пазух. Причиной воспаления могут выступать бактерии, вирусы, грибки. Процесс чаще гнойный. Из-за отека закрываются протоки разбухшей слизистой, которые ведут из пазух в полость носа. При набухании выработка слизи увеличивается, что приводит к застою и нагноению. При заполнении гноем всей пазухи происходит ощущение дискомфорта и распирающей боли.

Когда боль ощущается над носом, во фронтальных пазухах, то это — фронтит. Если боль слева и справа от носа, то есть, при воспалении придаточных гайморовых пазух носа синусит называем гайморитом. Гайморит — это форма синусита.
Причины возникновения гайморита:
- хронический ринит;
- нарушение дренажа гайморовой пазухи;
- частые простудные заболевания;
- следствие на фоне аденоидов, полипов;
- постоянный сухой воздух в помещении;
- запущенный кариес верхних зубов (одонтогенный гайморит);
- хронический воспалительный процесс в полости рта (пародонтоз);
- стафилококки, стрептококки, энтерококки, микоплазмы, хламидии;
- сквозняки;
- переохлаждение;
- травмирование слизистых гайморовых пазух;
- химические испарения;
- последствие перенесенного гриппа;
- травма носовой перегородки;
- грибковое поражение слизистой оболочки;
- нарушена работа секреторных желез;
- систематическое использование капель от ринита, которые могут провоцировать носовые кровотечения;
- увеличение носовых раковин;
- аллергические реакции организма.
Патогенные микроорганизмы лучше всего развиваются в кислой среде. Что есть следствием снижения состояния иммунной системы организма. Как правило, больные гайморитом испытывают симптомы в зимний период из-за холода, а весной и осенью — под воздействием аллергенов и часто надеются на лечение в домашних условиях, путая гайморит с обыкновенной вирусной инфекцией.
В зависимости от того, где локализуется воспалительный процесс, какие причины, как проявляет себя и протекает, различают виды, формы гайморита. Воспаление может быть одностороннее и двухстороннее, если охватывает одну или обе верхнечелюстные пазухи. Чаще диагностируют двухсторонний гайморит.
Относительно последовательности развития болезни гайморит бывает:
- подострый (симптомы, как у простуды и длится до 4-х недель);
- острый (зависит от погоды, склонности к частым простудным заболеваниям, длится месяц);
- хронический (продолжается 6-8 месяцев, присущ волнообразный характер воспаления — симптомы то выражены, то затухают);
- рецидивирующий — частые обострения.
Хронический гайморит, симптомы, лечение в домашних условиях — чревато осложнениями. Так как больной с запущенным гайморитом непосредственный разносчик инфекций. Провоцируется возникновение повторных ангин, фарингитов, заболевание зубов. Из-за постоянного насморка навсегда теряется обоняние.
Гайморит классифицируют: вирусный, грибковый, бактериальный травматический, аллергический, аэросинусит.
Симптомы при гайморите:
- заложенность носоглотки;
- конъюнктивит;
- постоянные выделения из носовых путей с неприятным запахом;
- высокая температура;
- давление в области переносицы, особенно при наклонении;
- сильнейшие боли при незначительном повороте головы;
- тяжелое дыхание;
- озноб;
- приступы кашля;
- нарушение сна;
- ощущение болей в области гайморовых пазух, лба, глаз, десен;
- потеря трудоспособности;
- ощущение хронической усталости.
Симптоматика отличается от простуды. В области носа появляются боли, которые постепенно увеличиваются к вечеру. После чего начинает болеть голова с той стороны, где развивается воспалительный процесс.
Трудно дышать носом, постоянный насморк, изменяется голос. Выделения из носа прозрачные и гнойные. При остром процессе поднимается высокая температура — от 38 градусов и выше. Отмечается повышенная утомляемость, слабость, нежелание кушать и плохой сон. При хроническом процессе температура поднимается редко, может быть незначительное повышение. Так как наличие температуры свидетельствует о начале воспалительного процесса.
Причины и разновидности гайморита
Причин двухстороннего гайморита чрезвычайно много. Они могут быть связаны с внутренней предрасположенностью к инфекциям, неблагоприятными экологическими условиями, профессиональными вредными факторами и т. д. Считается, что к заболеванию могут привести:

- Возбудители инфекции, попадающие в гайморовы пазухи с вдыхаемым воздухом или путем заноса с кровью;
- Аномалии перегородки носа, расширение носовых раковин, влекущие проблемы с дыханием, анатомические нарушения в строении ротоглотки;
- Аденоидит — чаще в детском возрасте;
- Аллергический ринит, риносинусит, полипы в носу или пазухах;
- Снижение иммунитета;
- Рецидивирующий насморк;
- Травмы верхнечелюстных пазух;
- Вдыхание слишком сухого, горячего или очень холодного воздуха, пребывание на сквозняке, переохлаждение, вредные условия труда;
- Неправильная или недостаточная гигиена полости рта, кариес, периодонтит, особенно — в верхней челюсти;
- Злоупотребление сосудосуживающими каплями для носа.
В зависимости от причины, вызвавшей двухсторонний гайморит, принято выделять одонтогенный вид патологии, который развивается из-за проблем с зубами и пародонтом, а также аллергический, к которому склонны люди с сезонными поллинозами, аллергией на бытовые и другие аллергены.
По течению заболевание может быть острым или хроническим, по локализации — одно- или двухсторонним, а в зависимости от характера воспаления и морфологических изменений в пазухах — катаральным, полипозным, гнойным.
При катаральном гайморите происходит воспаление внутренней выстилки гайморовой пазухи с ее отеком, гиперемией, образованием большого количества слизи. Причина слизистого катара — аллергия, вирусная инфекция, механические повреждения. Этот вид гайморита чаще встречается среди детей и подростков, протекает остро и завершается выздоровлением после лечения.
Полипозный гайморит вызван разрастаниями слизистой оболочки носа, носовых синусов или гайморовых пазух в виде полипов, которые делают невозможным нормальное носовое дыхание, способствуют присоединению инфекции, отеку слизистой оболочки. Этот вид диагностируют обычно у людей с аллергическими ринитами и риносинуситами.
Гнойный двухсторонний гайморит вызывают бактерии, а развивается он либо самостоятельно, либо (чаще) — как осложнение затянувшегося, не вылеченного воспаления. Гной, содержащий лейкоциты и их ферменты, неблагоприятно воздействует на слизистую оболочку и костную основу пазухи, повреждая их и создавая предпосылки для генерализации инфекции.
Одонтогенный двухсторонний гайморит связан с воспалительными изменениями во рту или зубах. Он может быть перфоративным, когда инфекция проникает в пазуху через свищ, появившийся после экстракции зуба верхней челюсти, или неперфоративным, если причина всему — воспаление тканей пародонта без повреждения стенок гайморовых пазух. Самая банальная причина одонтогенного гайморита — несоблюдение гигиены полости рта и зубов.
Причины у взрослых и детей
Гайморит имеет многофакторную этиологию. Выделяют несколько факторов, способных спровоцировать начало заболевания.
Главные причины:
- тяжелое или продолжительное течение простуды, насморка;
- сезонная или круглогодичная заложенность носа при аллергии;
- механическое повреждение носа;
- системная инфекция в организме;
- переохлаждение на фоне общего снижения иммунитета;
- хронические стоматологические патологии.
Риск развития синусита увеличивается при врожденных или приобретенных анатомических дефектах носовой перегородки.
Может ли быть на фоне психосоматики
Нервная система отвечает за все процессы в организме человека. При регулярных стрессах, неврозах и переутомлении происходит общий сбой физиологических механизмов. Это может вызвать развитие синусита, но только при наличии других провоцирующих факторов, или триггеров (запускающий механизм). Обычно это переохлаждение, простуда, ринорея или воздействие негативной внешней среды (запыленность помещения, сухой воздух или резкая смена погоды).