Абсцесс легких
Содержание:
Препараты
Лечение абсцесса легких сложное, поэтому требует высокой квалификации врача.
Медикаментозная терапия является основной тактикой, поскольку в 99% случаев воспалительный процесс и нагноения вызваны бактериальной инфекцией.
Группы и формы используемых препаратов:
|
Группа лекарств |
Названия |
Способ применения, дозировка |
Стоимость (рубли) |
|
|
взрослые и дети после 14 лет |
дети до 14 лет |
|||
|
Бета-лактамные антибиотики |
Пенициллин |
внутримышечно/внутривенно схема терапии подбирается индивидуально |
от 4,90 за 1 ампулу |
|
|
Метициллин |
внутримышечно 1 г каждые 4-6 часов |
внутримышечно 0,025 г на 1 кг веса каждые 6 часов |
от 22,00 /1 амп. |
|
|
Антибактериальные препараты тетрациклинового ряда |
Морфоциклин |
внутривенно по 0,15 г 2 раза в сутки на протяжении 7-10 дней |
внутривенно по 0, 0075 г на 1 кг веса раза в сутки на протяжении 5-7 дней |
от 15,00/1 амп. |
|
Антибиотики группы макролидов |
Эритромицин |
порошок внутрь по 0,5 г каждые 4-6 часов на протяжении 5 суток |
порошок внутрь по 0,125-0,25 г каждые 4-6 часов не дольше 5 суток |
50,00 /20 табл. |
|
Антибактериальные препараты группы аминогликозидов |
Стрептомицин |
внутримышечно максимальная суточная доза 2000 мг курс от 3 месяцев |
внутримышечно максимальная суточная доза 20 мг/кг курс от 3 месяцев |
от 15,00/1 амп. |
|
Муколитики |
Ацетилцистеин, Амброксол |
внутрь по 200 мг 2-3 раза в сутки |
внутрь по 100 мг 3 раза в сутки |
30,00-50,00/20 штук |
|
Иммуномодуляторы |
Ликопид, Рибомунил |
внутрь 1 раз в сутки натощак утром) 0,75 мг (Рибомунил), 1-2 мг (Ликопид) на протяжении 3 недель, далее – по индивидуальной дозировке |
от 2000,00 /10 табл. |
Патоморфология
В начале развития абсцесса легкого ткань уплотняется, поскольку присутствует воспалительная инфильтрация. Позже в центре инфильтрата появляется гнойное расплавление; формируется отграниченная от близлежащей ткани полость. Стенка абсцесса содержит клеточные элементы воспаления, фиброзную и грануляционную ткани. Острый абсцесс с перифокальной воспалительной инфильтрацией легочной ткани может перейти в хроническую форму с образованием плотной пиогенной оболочки. В полости абсцесса находится жидкий или пастообразный гной.
Гангрена с патоморфологической точки зрения характеризуется массивным омертвением, не имеющим явных границ, переходящее в близлежащую уплотненную и отечную ткань легкого. На фоне массивного некроза образуются множественные полости неправильной формы, которые постепенно увеличиваются, сливаются.
Этиология
Причиной чаще всего является:
- пневмония, вызванная стафилококком, клебсиэллой, анаэробами, а также контактная инфекция при эмпиеме плевры, поддиафрагмальном абсцессе;
- аспирация инородных тел, инфицированного содержимого придаточных пазух носа и миндалин.
К непрямым причинам относятся
- септические эмболы, попадающие гематогенным путём из очагов остеомиелита, гонита, простатита, реже отмечается лимфогенный путь — занос при фурункулах верхней губы, флегмонах дна полости рта.
- Множественные абсцессы, чаще двусторонние, возникают в результате септикопиемии.
Абсцесс лёгкого может быть
- осложнением инфаркта лёгкого
- распада раковой опухоли в легком
Острый абсцесс с перифокальной воспалительной инфильтрацией лёгочной ткани может перейти в хроническую форму с образованием плотной пиогенной оболочки.
Чаще встречается у мужчин среднего возраста, 2/3 больных злоупотребляют алкоголем. Болезнь начинается остро: озноб, повышение температуры, боли в груди. После прорыва гноя в бронх выделяется большое количество гнойной мокроты, иногда с примесью крови и неприятным запахом. Над зоной поражения лёгких вначале выслушивается ослабленное дыхание, после прорыва абсцесса — бронхиальное дыхание и влажные хрипы.
В течение 1-3 месяцев может наступить благополучный исход: тонкостенная
киста в легком или очаговый пневмосклероз; неблагоприятный исход — абсцесс становится хроническим.
Как развивается абсцесс легкого?
Существует несколько видов этого заболевания. Согласно статистике 65-95% на фоне бактериальной пневмонии развивается пневмониогенный абсцесс. Как правило, к заболеванию приводит разрушение стенок бронхоэктаза и воспалительный процесс, который распространяется на легочные ткани, постепенно приводя к некрозу, нагноению и образованию полости. Данные абсцессы имеют множественное распространение.
Основной причиной абсцесса бактериального происхождения являются травмы головы, при которых происходит долгая потеря сознания. Нередко он развивается при септическом эндокардите, гнойном тромбофлебите, который протекает в венах конечностей и в области таза. При опухолях в бронхах на фоне травм, ушибов или ранений.
Этиология
Легочный абсцесс всегда бывает микробного происхождения. Основной возбудитель — золотистый стафилококк. Патогенные микроорганизмы могут поступить из полости рта и зева через трахею в бронхи. Далее они могут быть занесены в легкие кровью через «правое сердце». Наконец, в легкие могут поступать по лимфатическим сосудам микроорганизмы из соседних частей и прилегающих органов. Хотя в таких случаях нагноение нередко переходит прямо на легочную ткань.
Золотистый стафилококк — основной возбудитель
Очень часто легочные абсцессы присоединяются к другим бактериальным заболеваниям легких. Сюда, прежде всего, относится пневмония. Причем диплококковая пневмония обычно не ведет к развитию нагноения в легких. Диплококк может вызвать гнойный плеврит, гнойный менингит или гнойное воспаление других серозных оболочек. В легких он вызывает обыкновенно только простое преимущественно фибринозно-экссудативное воспаление.
Реже абсцесс легкого развивается после лобулярных пневмоний (бронхопневмоний). В особенности это бывает у лиц, ослабленных предшествовавшими болезнями. Например, после дифтерии или кори, у лиц, например, туберкулезных, у которых уже вследствие проникновения и часто присутствия обыкновенных возбудителей нагноения в легких имеются условия для образования абсцессов.
Впрочем, в действительно туберкулезных легких абсцессы образуются редко. Большей частью имеется дело с туберкулезными уплотнениями. Они макроскопически очень похожи на абсцесс, но которые гистологически легко отличимы от них.
Особенно часто гнойные уплотнения и размягчения наблюдаются в течение или после аспирационных пневмоний, вызванных инородными телами. Например, частицами пищи, костями, искусственными зубами и т. п., которые попадают в бронхи либо случайно, либо вследствие паралича глоточной и гортанной мускулатуры, закрывающей обычно доступ к дыхательным путям, либо у душевнобольных, или у лиц, находящихся в бессознательном состоянии.
Подобные инородные тела вызывают воспаление и нагноение либо потому, что они сами легко подвергаются гнилостному разложению, либо оттого, что вместе с ними заносятся в бронхи различного рода возбудители инфекций, которые затем размножаются на благоприятной почве, созданной инородным телом.
Во всех вышеупомянутых случаях имеется дело с развитием большого, обыкновенно одиночного, абсцесса; редко образуются одновременно 2 или 3 абсцесса. Напротив, так называемые метастатические абсцессы легких бывают обыкновенно множественными, но в большинстве случаев более мелкими. Они развиваются вследствие заноса заразительного материала в легочную артерию и ее ветви, т. е. вследствие поступления зараженных эмболов.
Последние могут происходить из «правого сердца», например, при эндокардите с образованием тромбов, или могут быть занесены из вен при воспалительных и нагноительных процессах на различных местах тела. Так, абсцессы легких могут образоваться эмболическим путем вследствие гнойного флебита при язвах голени, геморроидальных шишках или гнойных процессах в брюшных органах.
Далее к заносу заразительных эмболов в мелкие и мельчайшие ветви легочной артерии и к последующему развитию абсцессов могут привести пиемические и септические заболевания. Нередко подобные абсцессы, большей частью множественные, бывают очень мелки и формируются лишь незадолго до смерти, так что они не дают никаких клинических явлений и открываются только на вскрытии.
Напротив, одиночные инфаркты, вызванные заразительными тромбами, бывают более крупными, а развивающиеся из них абсцессы могут достигать очень большой величины.
Гнойные процессы, развившиеся по соседству с легкими, тоже способны распространиться на легкие вследствие прямого перехода воспаления через лимфатическую систему. Это бывает, например, при нагноившихся раковых новообразованиях пищевода, в особенности если они вскрываются в трахею.
Кроме того, легочные абсцессы могут образоваться вследствие нагноения эхинококковых кист легкого, при поддиафрагмальных или околопочечных абсцессах. Аппендицит также может повести иногда к развитию абсцесса в легком (большей частью в правом) либо вследствие поступления возбудителей нагноения через лимфатические пути брюшины и диафрагмы в плевру и в легкое, либо вследствие заноса эмболического материала чрез вены.
Наконец, в редких случаях абсцесс легкого может развиться при травматических повреждениях, например, при колотых ранах.
Патогенез заболевания
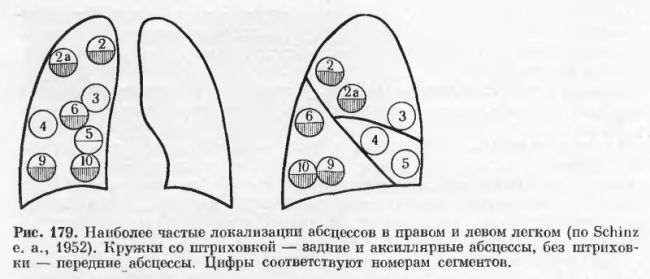
Абсцесс легкого возникает в безвоздушном участке ткани, что может быть вызвано разными факторами. В большинстве случаев наблюдается сочетание абсцесса легкого и пневмонии. Также гнойно-некротические полости появляются из-за попадания в легкое инородного тела с инфекцией – мелкого осколка кариозного зуба, рвотных масс.
Чужеродные тела закупоривают мельчайшие разветвления бронхов, и перекрывают в этом месте приток воздуха. Такой участок называется ателектатическим или безвоздушным, здесь и образуется гнойник.
Патогенез абсцесса легкого в гнойной полости происходит следующим образом:
- в легочной ткани образуется ограниченный участок с воспалительным инфильтратом;
- гнойник расплавляет ткани от центра к краям, образуя полость;
- происходит выстилание полости грануляционной тканью, а инфильтрация вокруг нее пропадает;
- далее наблюдается облитерация полости и образуется участок пневмосклероза – при остром течении;
- но если полостные стенки образованы фиброзной тканью, то нагноение может существовать длительно, и абсцесс легкого принимает хронический характер.
В группу риска входят не только лица с воспалительными заболеваниями полости рта, дыхательных или других органов, но и люди с таким проблемами:
- сахарный диабет, когда вероятность развития гнойного воспаления повышена в разы;
- хронический алкоголизм, при котором есть риск попадания в бронхи рвотных масс;
- бронхоэктатическая болезнь – возможна аспирация мокротой, содержащей инфекцию.
Симптомы
Ткани в начальной стадии воспаляются в пределах одного участка, происходит инфильтрация этой зоны. В результате распространения гноя от центра к периферическим участкам возникает полость (гнойник). После прорыва мокрота выводится из организма через бронхи. Постепенно воспаленный участок заполняется грануляционной тканью и возникает зона пневмосклероза. При формировании полости с фиброзными стенками у гнойного процесса есть возможность поддерживаться самостоятельно длительный период.
В период образования и прорыва нагноения симптомы заболевания существенно отличаются, зачастую после прорыва самочувствие пациента заметно улучшается, как это описано в таблице:
|
Проявления недуга во время формирования |
Симптомы абсцесса легкого после прорыва гнойной полости |
|
|
Острая форма
Абсцесс участка легкого в острой форме на начальном этапе проявляется сразу несколькими симптомами. При благоприятном течении весь период от начала заболевания до выздоровления длится не более 6 недель, при правильном дренаже из органа выводится вся мокрота, а на месте полости остается лишь тонкостенная киста небольшого размера. После прорыва гнойника состояние больного сразу улучшается. В 80% случаев такая форма заболевания характеризуется одиночным гнойником. Зачастую встречается абсцесс правого легкого у мужчин в возрасте от 30 до 50 лет.
Хроническая форма
Если абсцесс легких не вылечивается в течение 2 месяцев, он переходит в хроническую форму. Эта форма характеризуется цикличным чередованием периодов ремиссии и обострений. Во время активизации гнойного процесса появляется лихорадка, увеличивается количество гнойной мокроты. Длительность каждого периода зависит от способности бронхов дренировать и опорожнять полость абсцесса легкого. В период ремиссии больной может жаловаться на:
- приступы лающего кашля;
- увеличение выделения мокроты при смене позы тела;
- утомляемость, слабость.
Зачастую у перехода заболевания в хроническую форму есть причины, связанные с индивидуальными особенностями течения болезни у пациента или ошибками в назначении лечения врачом:
- гнойные полости более 6 см в диаметре;
- секвестры в гнойнике;
- нет условий для хорошего дренирования мокроты, размещение области в нижней доле органа;
- недостаточный иммунитет;
- неправильно (или поздно) назначенная терапия антибактериальными препаратами;
- недостаточность терапевтических процедур для улучшения дренирования;
- недостаток общеукрепляющих препаратов для организма пациента.
Мокрота при абсцессе легкого
Врачи часто говорят, что первый признак заболевания можно обнаружить в плевательнице. И это правда, ведь после прорыва через дыхательные пути выделяется много (до 1 литра) специфической мокроты. Эти выделения после длительного стояния состоят из трех слоев жидкости – желтая слизь, гной и водянистый слой (нижний слой более плотный и густой). Эта мокрота имеет резкий гнилостный запах, поэтому пациенту предоставляют отдельную палату. Иногда к гнойным выделениям примешивается небольшое количество крови.
Оперативное лечение
Резекция легкого
Это удаление части органа. Проводится операция следующим образом:
- в зависимости от места расположения очага заболевания между двумя ребрами делается разрез;
- ребра раздвигаются при помощи специального инструмента;
- часть органа, пораженная болезнью, удаляется.
Среди возможных осложнений выделяются:
- развитие кровотечения;
- возникновение сердечной или легочной недостаточности;
- развитие пневмонии.
Лобэктомия легкого
Один из самых щадящих методов удаления доли легкого. На сегодняшний день операция чаще всего проводиться следующим образом:
- между ребрами пациента делается один или несколько небольших разрезов;
- через них в полость под ребрами вводится камера и специальные инструменты;
- поврежденные части органа удаляются;
- в груди устанавливаются дренажные трубки;
- разрезы зашиваются.
Все действия хирурга отображаются на мониторе компьютера, что позволяет тщательно контролировать каждый его шаг. Операция производится под общим наркозом. Стоит отметить, что в среднем пациента, перенесшего лобэктомию, могут выписать из стационара уже на 5-й – 7-й день. Продолжительность подобной операции не превышает 1-4 часов
При этом важно отметить, что риск осложнений при подобном хирургическом вмешательстве минимален

Пульмонэктомия легкого
Это очень сложное операционное вмешательство, заключающееся в полном удалении пораженного легкого. Перед удалением легкого проходит достаточно длительный подготовительный этап, который заключается в корректировке питания, отказе от вредных привычек и некоторых противовоспалительных препаратов. Пульмонэктомия проводится под общим наркозом и может длиться от 2 до 3-х часов, при этом в некоторых случаях больному может потребоваться удалить часть 5-го ребра.
Важно! Восстановление после хирургического вмешательства занимает от 2-х до 3-х недель с назначением антибактериальной терапии.
Плевропульмонэктомия
Проводится такая операция в случае сильно запущенных процессов (Не запускайте процесс, выше описаны симптомы и лечение абсцесса легкого), сопровождающихся наличием осложнений. В ходе оперативного вмешательства происходит полное удаление легкого и части плевры. Это расширенный вариант пульмонэктомии. Операция так же требует длительного подготовительного периода и восстановления. Обычно после проведения плевропульмонэктомии пациента выписывают из стационара не ранее, чем через 2-3 недели.
Диагностика
При визуальном осмотре, часть грудной клетки с пораженным легким отстает во время дыхания, или же, если абсцесс легких носит двусторонний характер, движение грудной клетки асимметрично. В крови ярко выраженный лейкоцитоз, палочкоядерный сдвиг лейкоцитарной формулы, токсичная зернистость нейтрофилов, повышенный уровень СОЭ.
Во второй фазе абсцесса легкого анализы крови постепенно улучшаются. Если процесс хронизируется, то в уровень СОЭ увеличивается, но остается относительно стабильным, так же присутствуют признаки анемии. Биохимические показатели крови изменяются – увеличивается количество сиаловых кислот, фибрина, серомукоида, гаптоглобинов и α2- и у-глобулинов;
Проводят общий анализ мокроты на присутствие эластических волокон, атипичных клеток, микобактерий туберкулеза, гематоидина и жирных кислот. Бактериоскопию с последующим бакпосевом мокроты выполняют для выявления возбудителя и определения его чувствительности к антибактериальным препаратам. Рентгенография легких является наиболее достоверным исследованием для постановки диагноза, а так же для дифференциации абсцесса от других бронхолегочных заболеваний.
Клинические проявления
Клиника абсцесса легкого неодинакова на всем протяжении болезни. В ее течении выделяют две стадии: первая характеризуется непосредственным формированием полости, заполненной гнойными массами, а вторая – ее вскрытием и отходом экссудата.
Во время формирования полости расплавления больной может жаловаться на:
- повышение температуры тела, часто – гектическая лихорадка;
- озноб;
- одышку;
- нарушения дыхания;
- боль в грудной клетке;
- кашель: сначала сухой и непродуктивный, а затем сопровождающийся выделением гнойной мокроты.
При вскрытии полости легочного абсцесса наблюдается усиление описанных выше симптомов, а также выделение обильной гнойной мокроты.
Хроническая форма заболевания развивается у пациентов со сниженным иммунитетом, сопутствующими соматическими патологиями, а также при неправильном лечении острой формы болезни. Она характеризуется длительным волнообразным течением, при котором выраженные симптомы абсцесса легких сменяются периодами относительного благополучия.
При этом больной может предъявлять жалобы на:
- повышенную утомляемость;
- потерю веса, истощение;
- приступообразный лающий кашель;
- выделение большого количества мокроты с неприятным запахом;
- одышку;
- повышенную потливость.

При хронической интоксикации на первый план выступают признаки астении
Классификация
По течению процесса заболевание подразделяют на 2 формы:
- острый абсцесс;
- хронический абсцесс.
В зависимости от механизма развития выделяют:
- Обтурационный абсцесс. Формируется в результате закупорки просвета бронха инородным телом или новообразованием.
- Гематогенно-эмболический абсцесс. Развивается на фоне гнойного тромбофлебита вен таза и конечностей, септического эндокардита. Может сформироваться на фоне абсцесса других тканей в организме человека.
- Постравматический абсцесс. Образуется в результате ушиба, сдавления грудной клетки, а также после ножевых и огнестрельных ранений.
Абсцессы в зависимости от путей развития подразделяются на:
- Бронхогенные. Воспалительный процесс распространяется в ткани лёгкого в результате разрушения стенки бронхоэктаза, происходит нагноение, некроз и образование абсцесса в виде полости. Бронхогенные абсцессы формируются в основном в результате аспирации у лиц, страдающих эпилепсией, наркоманией, алкоголизмом, а также после травматического повреждения головного мозга с последующей продолжительной потерей сознания.
- Постпневмонические (пневмониогенные). Такие абсцессы являются осложнением бактериальной пневмонии.
По расположению абсцесса в тканях лёгкого выделяют:
- периферический абсцесс;
- центральный абсцесс.
По количеству патологических полостей:
- единичный абсцесс;
- множественный абсцесс.
Классификация
Абсцессы легких классифицируют по:
- причине возникновения (вид микроорганизма, который вызвал гнойное воспаление);
- патогенетической картине;
- наличию одного или более гнойников;
- по расположению: центральные или периферические.
По течению абсцессы разделяются на два вида:
- Острый – возникший менее двух месяцев назад, имеющий тонкую пиогенную мембрану, вскрывшийся или не вскрывшийся в бронх;
- Хронический – существующий более двух месяцев, имеющий толстую капсулу с разрастанием соединительной ткани по периферии, как правило периодически дренируется бронхом.
Справочно. Острый абсцесс не обязательно переходит в хронический. Если полость опорожнилась полностью, то процесс может разрешиться.
Хронический абсцесс легкого более опасен, он имеет затяжное течение и может существовать десятилетиями.
Справочно. Хронический абсцесс легкого отличается рецидивирующим течением. Полость то наполняется гноем, то опорожняется. Обострения могут возникать несколько раз в год.
Каждое обострение сопровождается теми же симптомами, что характерны для острого абсцесса. При этом вокруг патологического очага постепенно разрастается соединительная ткань, образуя грубые фиброзные тяжи.
Внимание. Опасность хронического течения заболевания заключается в возможности развития дыхательной недостаточности
Длительно существующий патологический очаг в легком приводит к нарушению функционирования бронхо-легочной системы. Развиваются такие симптомы, как: постоянная одышка, непереносимость физической нагрузки, синюшность кожных покровов. Со временем начинает страдать и сердечно-сосудистая система, что может привести к сердечной недостаточности.
Наличие длительное время существующей полости в легком создает опасность повреждения плевры. Любая травма грудной клетки может привести к разрыву стенки абсцесса и образованию пневмоторакса, лечить который придется оперативным путем.
Общепринятая классификация заболевания в настоящее время не разработана. Основные способы его деления по различным признакам представлены в таблице ниже.
| Классификация | Описание | Возможные виды |
| Этиологическая | Основана на выделении возбудителя инфекции | Пневмококковый |
| Стафилококковый | ||
| Стрептококковый и др. | ||
| Патогенетическая | Основана на том, каким путем произошло инфицирование легочной ткани | Бронхогенный |
| Гематогенный | ||
| Постравматический | ||
| Топографическая | Основана на оценке расположения и количества гнойных полостей | Центральный |
| Периферический | ||
| Единичный | ||
| Множественные | ||
| Односторонний | ||
| Двусторонние |
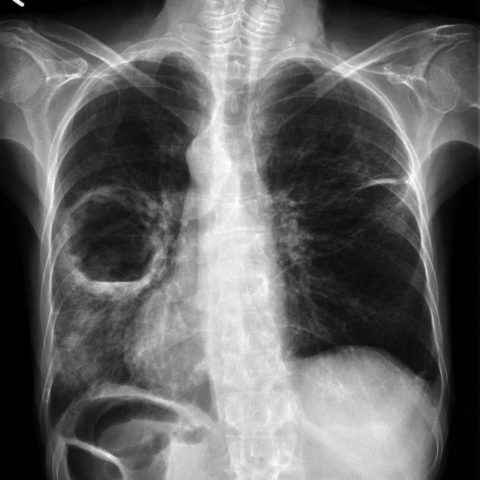
На фото – макропрепарат со свежей полостью распада
Диагностика
Появление жалоб, указанных выше требует обращения за медицинской помощью: больного должен осмотреть врач. При обследовании пациента с подозрением на абсцедирование легочной ткани важен комплексный подход.
Стандартная медицинская инструкция предполагает проведение:
- беседы, сбора жалоб и анамнеза;
- клинического осмотра;
- пальпации и перкуссии грудной клетки;
- аускультации легких;
- лабораторных тестов:
- ОАК;
- ОАМ;
- биохимия крови;
- общее исследование и бактериоскопия мокроты;
- инструментальных тестов:
- R-графия;
- по показаниям – КТ, МРТ;
- спирография;
- пикфлуометрия;
- бронхоскопия.
Цена комплексного обследования в частной клинике может составить 5-6 тысяч рублей.
Диагностика абсцесса легкого начинается с беседы врача и пациента
В ходе нее важно выяснить, что именно беспокоит больного, как долго, получал ли он какое-либо лечение по этому поводу

Между врачом и пациентом должны быть доверительные отношения
Во время клинического обследования специалист может заметить:
- отставание одной половины грудной клетки во время дыхания;
- приглушение перкуторного звука в зоне воспалительного очага;
- при аускультации – ослабление дыхания, тахипноэ, разнокалиберные влажные хрипы.
Аускультация имеет важное диагностическое значение
Лабораторная диагностика острого абсцесса легкого позволяет выявить признаки активного воспаления. По результатам ОАК наблюдается выраженный лейкоцитоз, сдвиг лейкоцитарной формулы влево, ускорение СОЭ. Изменяются и биохимические показатели – увеличивается количество фибрина, сиаловых кислот, гаптоглобинов и серомукоидов.
В анализах крови выявляются признаки воспаления
При хроническом процессе наблюдается стихание воспаления, однако нарастают признаки астенизации, диспротеинемии и анемии. В ОАМ может определяться цилиндрурия, альбуминурия и микрогематурия.
Общий анализ мокроты проводится с целью выявления в ней:
- волокон эластина;
- атипичных клеток;
- микобактерий туберкулеза;
- жирных кислот;
- гематоидина.
Бактериоскопия выделяемого гноя позволяет выявить возбудителя инфекции и определить его чувствительность к антибиотикам, что значительно облегчит дальнейшее лечение заболевания.
Исследование мокроты позволяет выявить возбудителя инфекции
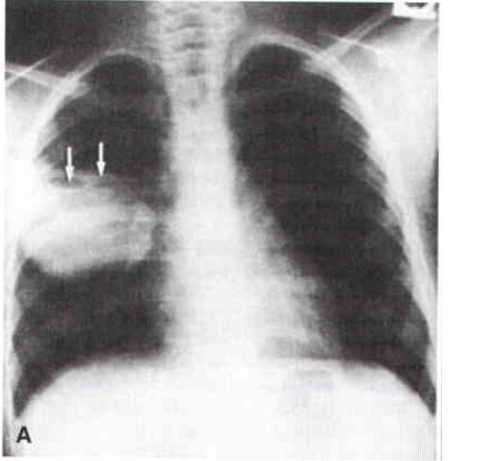
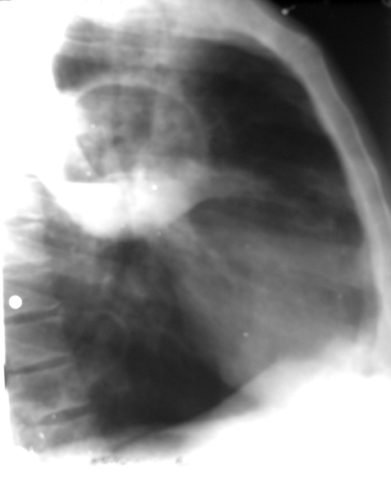
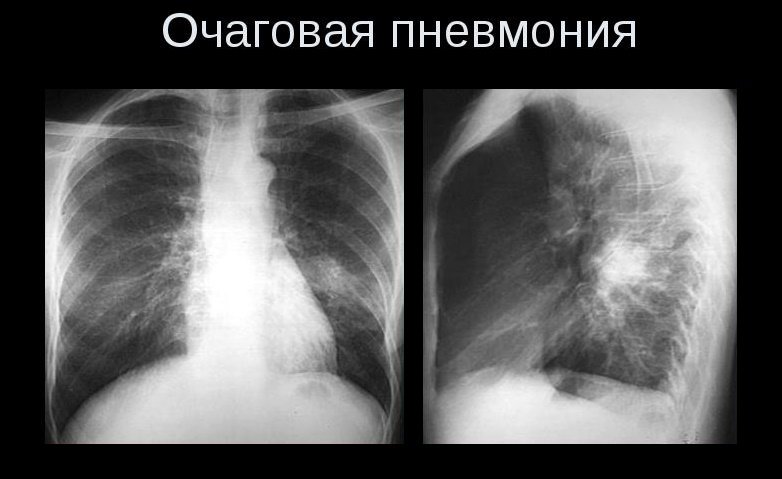
Наиболее достоверным методом исследования при этой патологии считается R-графия. Рентгенограмма легких при абсцессе позволяет оценить количество, размеры и расположение полостных образований.
Таблица 2: Данные рентгенографии при легочном абсцедировании:
| Этап заболевания | Характеристика R-картины |
|
|
Гомогенное затемнение размером 10-50 мм и более в полости легкого |
|
|
Просветление в центре полости, определение в нем уровня жидкости с четким горизонтальным уровнем. Также может визуализироваться гнойная капсула. |
|
|
Просветление, соответствующее размерам полости на фоне четкого отграниченного затемнения. |
Дифференциальная диагностика
- туберкулезом;
- онкопатологией;
- кистозными образованиями;
- бронхоэктазией;
- аспергиллезом;
- острой деструктивной пневмонией;
- инфарктом легкого.
В отличие от абсцесса, туберкулезные инфильтраты сопровождаются менее выраженной клинической картиной, отсутствием гнилостного запаха у мокроты. Важные рентгенологические признаки, указывающие на инфицирование МБТ – отсутствие горизонтального уровня жидкости и свежие очаги отсева неподалеку от инфильтрата.
Кроме того, возможно обнаружение в анализе мокроты палочки Коха – возбудителя специфической инфекции.
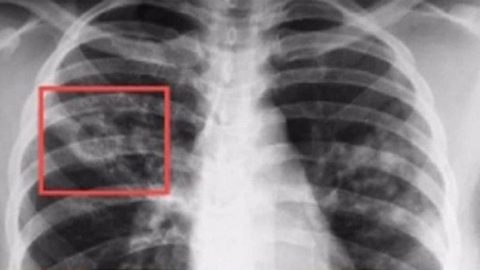
Очаговый туберкулез на рентгенограмме имеет очаги отсева и дорожку к корням легкого
А как определить, что именно у пациента, рак легкого или абсцесс? Во время дифференциальной диагностики этих заболеваний обращают внимание на то, что первый чаще встречается у пожилых пациентов (старше 50-60 лет), характеризуется бессимптомным течением и практически полным отсутствием мокроты. Рентгенологически раковая опухоль определяется как бесформенное бугристое затемнение с просветлением в центре
Микроскопия мокроты или бронхиальных смывов позволяет обнаружить в биоматериале атипичные клетки
Рентгенологически раковая опухоль определяется как бесформенное бугристое затемнение с просветлением в центре. Микроскопия мокроты или бронхиальных смывов позволяет обнаружить в биоматериале атипичные клетки.
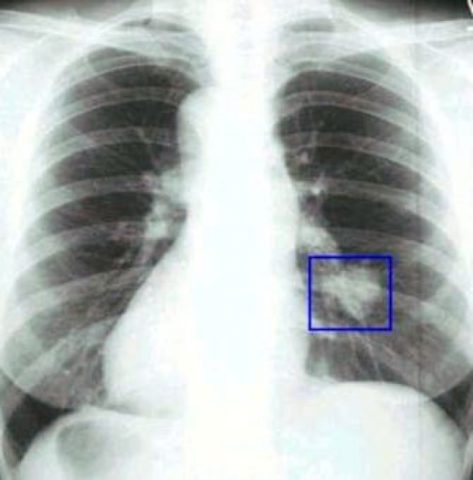
Раковая опухоль на рентгене имеет нечеткие края
Факторы риска
Деструктивные пневмониты могут развиться только при наличии факторов, которые отрицательно сказываются на защитных силах организма, и которые создают условия для попадания патогенной микрофлоры в дыхательные пути или аспирации. Наиболее распространенными факторами риска являются:
- передозировка наркотиков
- алкоголизм
- длительная рвота
- хирургические операции под общей анестезией
- эпилепсия
- неврологические расстройства
- инородные тела в дыхательных путях
- новообразования в легких
- операции на пищеводе и желудке
- желудочно-пищеводный рефлюкс
- иммунодефициты
- сахарный диабет
Методы лечения
Лечение начинается с постельного режима в стационарных условиях. Есть несколько базовых принципов терапии, которые помогают форсировать выздоровление и минимизировать риск возникновения осложнений.
Во-первых, обязательно лежать в кровати, особенно при острой фазе. Во-вторых, пациенту нужно выпивать 1.5 литра воды, чай, травяные настои и соки. Такое питье снижает интоксикацию и разжижает мокроту.
В-третьих, необходимо улучшить дренажную способность бронхов. Для этого пациент принимает особое положение. Он приподнимает ноги на 15-20 см. Так делает пару раз в день по полчаса.
В-четвертых, показана высококалорийная диета. Продукты должны содержать много витаминов, минералов и белков. Желательно есть много рыбы и мясной продукции, фруктов и овощей, творога и кисломолочных продуктов.
Также проводятся мероприятия, направленные на укрепление организма:
- прием средств, содержащих кальций;
- вливание глюкозы внутривенно;
- переливание крови малыми порциями.
Сразу начинают лечение сульфаниламидами и антибиотиками. Первые средства назначают принимать в течение долгого времени, а вторые показаны внутримышечно, перорально и в виде аэрозоля.
Не забывают и о симптоматической терапии. Врач прописывает препараты, которые способствуют отхаркиванию, разжижению мокроты, а также бронхолитики
Важное значение при заболевании отводится дренажу, он способствует опорожнению полости. Пациент находит положение, когда мокрота отходит, а врач рекомендует физиотерапию
Если при консервативной терапии не будет улучшений, то спустя 1-2 месяца рассматривается хирургическое вмешательство. При быстром прогрессе болезни операцию проводят спустя полмесяца.
Есть хирургические методы:
- трансторакальная пункция (удаление гноя через кожный прокол);
- введение антибактериальных препаратов в проблемный участок;
- бронхоальвеолярный лаваж (удаление абсцесса и введение антисептических средств).
Когда перечисленные методы не дают положительного результата или возникла опасная для жизни больного ситуация, хирург удаляет часть легкого или весь орган под наркозом.
Симптомы
- состояние человека очень тяжёлое, за счёт того, что гной скопился в локальном участке лёгкого;
- больной жалуется на патологическую слабость, плохой аппетит, излишнюю потливость и общее недомогание;
- при прослушивании лёгких слышны сухие хрипы и затруднённое дыхание;
- при простукивании области лёгких можно отметить укорочение звука над гнойником;
- пальцы рук отекают, при этом фаланги значительно утолщаются;
- в анализе крови можно увидеть значительное повышение уровня лейкоцитов и СОЭ, что говорит о сильном воспалительном процессе в организме;
- на рентгеновском снимке можно увидеть затенённый участок округлой формы.
После того как гнойник прорвался в бронх, признаки заболевания становятся более отчётливыми:
- С кашлем отходит много мокроты. За сутки может выйти до 1 литра жидкости.
- В этот период температура тела снижается и больной отмечает, что его самочувствие улучшилось.
- Появляется аппетит и уже нет потливости.
- Человек отмечает, что дышать становится легче.
- Несколько суток после прорыва гнойника с кашлем отходит гнойная мокрота.
- При прослушивании больного наблюдаются влажные хрипы.
- При простукивании пальцами области лёгких появляется характерный перкуторный звук.
- На рентгеновском снимке заметна округлая тень. По размеру этой тени можно определить, сколько гноя осталось в дыхательном органе.
Абсцесс можно распознать по характерной мокроте. Она состоит из двух слоёв, верхний слой жидкий, а нижний густой и мокрота зеленоватого цвета.