Чем опасна гипертония во время беременности
Содержание:
Эффективное лечение патологии
Лечение гипертонии у беременных осуществляется строго под контролем врача!
Артериальная гипертензия всегда лечится медикаментозно. Но беременность и роды отдельный случай! Назначение лекарственных средств должно откладываться на самый последний случай.
Гипертензивные препараты могут дать кратковременный эффект или не дадут никакого действия, если пациентка не изменит образ жизни, приведший к заболеванию.
Консервативные немедикаментозные средства:
Прежде всего нужно убрать привычку курить. К сожалению, даже девушки в положении не бросают вредную привычку, несмотря на колоссальный риск возникновения пороков развития плода.
Нормализовать вес при гипертонии 1 степени бывает достаточно. При беременности женщина набирает массу тела за счет растущего плода, увеличения матки, плаценты, околоплодных вод и повышения объема крови в организме. Это уже создает значительную нагрузку на сосуды. Если при этом женщина по расхожей нелепой рекомендации «ест за двоих», то у нее возникает риск ожирения. Как следствие, появление симптомов гипертонии, проблем с суставами и позвоночником и проч.
Снизить потребление жирной, острой, соленой пищи, сахара и выпечки.
Употреблять меньше жареного, копченого, промышленных консервов. Они содержат холестерин и канцерогены, провоцирующие образование холестериновых бляшек и сгустков крови. Такая пища чревата и образованием тромбов с атеросклерозом.
Повысить физическую активность. Женщине в положении показаны ходьба, плавание, йога, аквааэробика. Лучше посетить специальные курсы, адаптированные для будущих матерей
Физнагрузки помимо профилактики гипертензии способствуют выработке правильного дыхания, важного при родах. Насыщают организм женщины и ребенка кислородом, поддерживают тело в тонусе.
Принимать препараты магния и калия
Они укрепляют сосуды и повышают их эластичность. Благотворно влияют на сердечную мышцу и снимают судорожный синдром. Такие препараты часто показаны беременным при повышении тонуса матки, спазмах мышц и проблемах кровообращения.
Гипертоникам, как и будущим мамочкам, противопоказан алкоголь.
При назначении врачом медицинских препаратов их нужно пить в рекомендованной дозировке. В одни и те же часы, запивая водой и не совмещая все лекарства в одном приеме.
Самостоятельно отменять препарат или заменять его на более «сильный» или «слабый» нельзя. Тем более при беременности, когда может пострадать здоровье не только пациента, но и будущего ребенка.
До родов женщинам при гипертонии чаще назначают :
- Сердечно-сосудистые препараты: папазол, дибазол, андипал;
- Мочегонные средства: настой листьев брусники, толокнянки; канефрон, фуросемид.
Девушкам, у кого уже были проблемы с давлением при первых родах, с сахарным диабетом и хронической гипертензией, часто рекомендуют прием аспирина. Прием препарата должен назначить врач, не раньше 13 недели беременности.
Противопоказано назначение
Пациенткам в положении не назначают препараты хлоротиазида, индапамида, рилменидина, кандесартана и других. Препараты ИАПФ, блокатор рецепторов прямые ингибиторы ренина могут вызвать уродство и гибель плода.
https://youtube.com/watch?v=o4KfFkhkLhY
Роды
Роды у матери с артериальной гипертонией могут быть самостоятельными или оперативными.
При компенсированном состоянии гемодинамики (нормальные показатели артериального давления и пульса), отсутствии признаков сердечной недостаточности и присоединения симптомов преэклампсии (к гипертонии присоединяются отеки и появление белка в моче) разрешены самостоятельные роды.
Особенность ведения родов состоит в тщательном контроле показателей гемодинамики и ведении родов на фоне продленной лечебно – эпидуральной анестезии (ЛЭА). ЛЭА – это метод обезболивания родов, который заключается в том, что в эпидуральное пространство (в поясничном отделе позвоночника) вводят местный анестетик (чаще всего нарокаин) и оставляют катетер. Далее, при ослаблении анестезии (через 2 – 3 часа) можно повторить введение анестетика через катетер. Перед каждым введением анестетика производится контроль артериального давления и пульса, а также внутреннее акушерское исследование. Если женщина находится на пороге потуг, присутствует полное раскрытие маточного зева, то анестезию не проводят, опасаясь «выключить» схватки и ослабить контроль роженицы за процессом изгнания плода.
Родоразрешение путем операции кесарева сечения показано:
1) по экстренным показаниям (родоразрешение по экстренным показаниям может быть произведено в любом сроке от 22 недель).
— Некупируемый гипертонический криз, который угрожает жизни матери (отек мозга, отек легких вследствие острой левожелудочковой недостаточности, критические аритмии) и ребенка (декомпенсация хронической гипоксии плода).
— Преждевременная отслойка нормально расположенной плаценты (гипертония не является непосредственной причиной преждевременной отслойки плаценты, но нестабильное АД с частыми повышениями может служить провоцирующим фактором).
— Развитие тяжелой преэклампсии на фоне хронической артериальной гипертензии (преэклампсия чаще развивается не на фоне полного здоровья, а у женщин с хроническими заболеваниями, в первую очередь это артериальная гипертония и болезни почек).
— Приступ эклампсии.
— Аномалии родовой деятельности (опять же, учитывая наличие нескольких хронических заболеваний, таки пациентки гораздо чаще имеют аномалии родов деятельности, которые не поддаются коррекции).
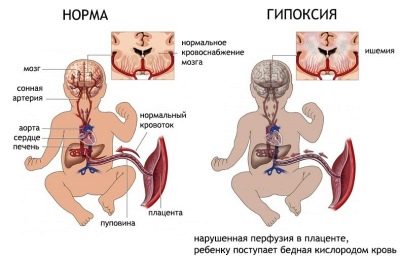
— Задержка развития плода II – III степени, нарушение кровотока в пуповине плода/плодов, дистресс — синдром плода (это осложнение достоверно чаще встречается у матерей с нелеченной или трудноконтролируемой артериальной гипертонией).
2) В плановом порядке (плановое кесарево сечение проводят ближе к сроку предполагаемых родов).
— Наличие дистрофических изменений на глазном дне вследствие длительно текущей артериальной гипертонии (показания для операции в данном случае выставляет окулист на основании картины осмотра глазного дна).
— Наличие рубца на матке после кесарева сечения в сочетании с артериальной гипертонией.
Симптомы
Первичная степень заболевания протекает часто бессимптомно, иногда возможны головные боли и умеренное головокружение. В дальнейшем признаки приобретают выраженный характер, и беременная отмечает значительное ухудшение состояния. Характерными симптомами являются:
- учащение сердцебиения;
- головная боль;
- шум в ушах;
- потеря аппетита;
- общая слабость;
- сухость во рту;
- тошнота с рвотными позывами;
- гипотермия;
- носовое кровотечение;
- появление черных мелких точек перед глазами;
- окоченение конечностей;
- усиленные толчки ребенка, либо наоборот их отсутствие;
- тяжесть в нижнем сегменте живота;
- боль в области поясницы;
- отсутствие мочеиспускания.
Симптомы развиваются постепенно, но основным показателем является увеличение кровяного давления, фиксируемое на тонометре.
Симптомы
Систолическое (верхнее) артериальное давление повышается до 140 мм рт. ст., диастолическое (нижнее) – до 90 мм рт. ст. Истинная артериальная гипертензия обнаруживается на основании нескольких замеров давления у беременной с перерывом в 4-6 часов.
Общими проявлениями гипертензии у беременных являются:
- длительный рост артериального давления (более 140/90 мм рт. ст);
- сопутствующие признаки, которые говорят о нарушении работы других органов – головокружение, боли в голове, рябь в глазах, отёки.
Прочие признаки болезни зависят от её формы во время беременности:
Артериальная гипертензия хронического характера
Появляется до беременности и активизируется в первые 20 недель. После родов повышенное давление сохраняется более месяца.
Гестационная артериальная гипертензия
Возникает после 20-й недели, при этом белок в анализе мочи отсутствует.
Артериальное давление растёт после 20-й недели, в моче обнаруживается белок (протеинурия).
Развивается до 20-й недели. Ему сопутствует протеинурия, усиливающаяся после 20 недель, резкий скачок артериального давления, отёки. Критическими вариантами гестоза являются преэклампсия и эклампсия.
Преэклампсия проявляется головными болями, тошнотой, дискомфортом в эпигастральной области, рябью в глазах, нарушениями сна, ощущениями удушья.
Эклампсия – очень тяжёлая стадия гестоза, проявляющаяся в виде судорог, которые продолжаются примерно 1-2 минуты. После припадка будущая мама находится в состоянии комы или же её сознание восстанавливается.
Диагностика артериальной гипертензии при беременности
Доктор собирает анамнез и выслушивает жалобы будущей мамы. В этом вопросе доктора интересует длительность присутствия повышенного давления, максимальные и нормальные показатели. Учитывается образ жизни, наличие хронических проблем здоровья, в том числе, затрагивающих сердечно-сосудистую систему.
В список прочих врачебных мероприятий входят:
- прослушивание шумов сердца;
- измерение артериального давления;
- общий анализ крови (важен показатель гемоглобина, количество эритроцитов, тромбоцитов, лейкоцитов);
- общий анализ мочи (оценивается функционирование почек);
- электрокардиография (ЭКГ) – проводится оценка работы сердца;
- эхокардиография (ЭхоКГ) – УЗ обследование сердца;
- УЗИ надпочечников, почек и их сосудов;
- УЗИ сосудов – рассматривается состояние артерий;
- осмотр офтальмолога – изучение глазного дна с целью выявления патологии сосудов глаз;консультация гинеколога.
У беременных женщин повышается риск развития гипертонического криза, часто обусловленного болезнями почек. В результате повышения артериального давления пациентка испытывает слабость, видит круги перед глазами, жалуется на давящую боль в висках. Встречаются и другие симптомы артериальной гипертонии, которые заметно подрывают здоровье беременных дамочек. Это:
- мушки перед глазами;
- приступы мигрени;
- головокружение;
- тахикардия;
- шум в ушах;
- потливость;
- сильная тошнота, реже – рвота;
- красные пятна на лице;
- повышенная возбудимость;
- снижение остроты зрения;
- частые носовые кровотечения;
- болезненность грудной клетки;
- давящие боли сердца.
- Повышенное артериальное давление сначала время от времени, затем постоянно.
- Быстрая утомляемость.
- Сильные головные боли, бывают головокружения.
- Ощущается биение сердца (тахикардия).
- Учащенное и затрудненное дыхание.
- Бессонница.
- Торакалгия (болит грудная клетка).
- В ушах шумит.
- Нарушается зрение.
- Конечности становятся холодными, по ним «ползают» мурашки.
- Жажда.
- В ночное время позывы к мочеиспусканию чаще, чем в дневное.
- Скрытая кровь в моче.
- Ни чем не обоснованная тревожность.
- Кровотечения из носа.
- Тошнит, рвет.
- Лицо краснеет, ощущение, что оно «горит».
Первыми симптомами гипертензии являются участившиеся приступы мигрени. Сначала беременная женщина не понимает происхождение болевого синдрома, но при измерении АД обнаруживает патологически высокие значения на экране тонометра
Чтобы предупредить развитие запущенной степени гипертонии и исключить опасные последствия для здоровья матери и ребенка, важно знать основные симптомы заболевания:
- мушки перед глазами с потерей четкости зрения;
- шум в ушах, головокружение;
- повышенная потливость;
- периодически возникающие судороги;
- участившиеся носовые кровотечения;
- рецидивирующие боли в грудной клетке;
- тахикардия (учащенное сердцебиение), другие симптомы сердечно-сосудистых заболеваний;
- усилившаяся тошнота с периодическими приступами рвоты;
- гиперемия кожных покровов на лице;
- нервное напряжение, повышенная возбудимость;
- постоянное чувство жажды, сухость слизистых оболочек;
- панические атаки (внутренний страх, необъяснимые тревоги).
Артериальная гипертензия при беременности: что это такое?
Наступление беременности можно стать причиной появления артериальной гипертензии наследственного типа. Возможно формирование данного заболевания по причине недостатка 17-оксипрогестеронов в структуре плаценты, повышенной восприимчивости к ангиотензину II.
Чрезмерное повышение артериального давления может возникнуть из-за нарушений цикла сердечного выброса. Резкое увеличение давления проявляется в результате сильного сопротивления сосудов. При беременности есть риск образования проблем в соотношениях электролитов. На стенках сосудов образуется повышенное количество натрия, что может спровоцировать повышение уязвимости гладкой мускулатуры к некоторым лекарственным средствам. При увеличении толщины сосудистых стенок возможно образование патологий кровообращения, появление атеросклероза. Возможно не только повышение артериального давления, но и появление патологий в деятельности почек, сердца и мозга.
Если происходит деструкция стенок почечных сосудов, возможно резкое появление ишемии, активация ренин-ангиотензиновой системы. В результате снижается фильтрационная функция органов, из-за чего есть риск появления хронической почечной недостаточности. При патологиях в работе головного мозга появляется вероятность наступления геморрагических инсультов, при которых отмечается высокий риск летального исхода. Если артериальное давление имеет повышенный показатель на протяжении долгого времени, повышается вероятность развития атеросклероза.
При повреждении коронарных сосудов возможно возникновение ишемии, характеризующейся неблагоприятным течением. Если со своей работой не справляются сосуды головного мозга, увеличивается риск возникновения инсульта. При повышении давления можно обнаружить сбои в функционировании нейроэндокринной системы. При обнаружении вазомоторных нарушений необходимо обратиться к врачу.
Препараты для лечения гипертонии беременных
Использование гипотензивных средств показано женщинам, которым не помогает нелекарственная коррекция, назначение витаминов, минералов, спазмолитиков, успокаивающих лекарств, при наличии следующих критериев:
- систолическое АД более 150 мм рт. ст.;
- диастолическое АД более 95 мм рт. ст.;
- АГ сопровождается гипертрофией левого желудочка, почечной недостаточностью.
Адекватного изучения других гипотензивных средств не проводилось. Большинство из них рекомендуется назначать, когда прогнозируемая польза для здоровья матери превышает риски для плода. Согласно европейским рекомендациям, если нет возможности использования метилдопы, при беременности больше всего подходят лабеталол, нифедипин (5). Назначение бета-блокаторов, диуретиков допустимо в последнюю очередь.
Центральные агонисты (альфа-2-адреномиметики)
Метилдопа – самый яркий представитель группы, который воздействует на центральный механизм регуляции давления. Выпускается под торговыми названиями:
- Допегит;
- Допанол;
- Альдомет.
Главные преимущества таблеток:
- отсутствует негативное влияние на кровоснабжение матки, плода;
- не нарушает рост, развитие ребенка;
- безопасен для матери;
- нет отсроченных неблагоприятных эффектов;
- снижает перинатальную летальность – количество случаев смерти от 22 недели беременности до 7 суток после рождения малыша.
Недостатки лекарства:
- опасность применения на 16-20 неделях беременности;
- распространенность побочных эффектов: у 22% пациенток препарат вызывает депрессию, ортостатическую гипотензию, сонливость.
Другой представитель группы – клонидин, применяется редко. На ранних сроках беременности прием лекарства может нарушить формирование органов плода. Дети, рожденные от матерей, использовавших клонидин для коррекции давления, часто имеют проблемы со сном.
Антагонист кальция (блокаторы кальциевых каналов)
Самый изученный, безопасный для беременных представитель класса – нифедипин. Основное показание к назначению – неэффективность терапии метилдопой или наличие противопоказаний. Использование нифедипина позволяет нормализовать высокое давление любой этиологии, включая купирование гипертонического криза.
Преимущества блокаторов кальциевых каналов:
- не влияют на набор массы плодом;
- препятствуют образованию тромбов;
- отсутствие эмбриотоксичности;
- назначение во втором триместре снижает вероятность развития тяжелого гестоза и некоторых других осложнений течения беременности.
Основные недостатки нифедипина – возможность резкого падения давления, распространенность нежелательных реакций. Наиболее типичные побочные эффекты:
- увеличение частоты сердечных сокращений;
- отеки лодыжек;
- тяжесть в желудке;
- аллергические реакции;
- дефицит кровоснабжения матки, плода при приеме нифедипина «под язык».
Торговые названия нифедипина:
- Адалат;
- Кордафлекс;
- Коринфар;
- Фенигидин.
Бета-адреноблокаторы
Обширная группа препаратов, назначение которых на ранних сроках может привести к нарушению формирования эмбриона. Применение бета-блокаторов опасно появлением у ребенка:
- замедленного сердечного ритма (брадикардия);
- расстройства обмена веществ;
- апноэ;
- дефицита глюкозы.
Особенно ярко выражено негативное влияние на плод у популярного препарата Атенолола. Доказано, что его прием в первом триместре приводит к задержке развития малыша.
Чтобы максимально снизить риск, беременным женщинам рекомендуют назначать кардиоселективные средства с внутренней симпатомиметической активностью:
- пиндолол (Вискен);
- лабеталол (Лаброкол, Трандат, Трандол);
- окспренонол (Тразикор);
- ацебутолол (Ацекор, Сектрал).
Тиазидовые диуретики
Мочегонные средства назначаются очень осторожно, в низких дозах и всегда в комбинации. Механизм действия диуретиков обусловлен выведением излишка жидкости, ионов натрия
Как результат – объем циркулирующей крови уменьшается, что во время беременности очень нежелательно. Кроме того, лекарства данной группы могут проникать через плаценту, вызывая у малыша:
- нарушения электролитного метаболизма;
- уменьшение количества тромбоцитов (тромбоцитопения);
- повышение содержания билирубина и появление желтухи плода.
Поэтому все мочегонные препараты применяются для лечения гипертонии в исключительных случаях. Основные показания к назначению диуретиков – АГ при беременности, которая сопровождается недостаточностью почек/сердца и отеками.
Из всех таблеток наилучшей переносимостью обладает гидрохлортиазид (Гипотиазид, Эзидрекс). В экстренных ситуациях возможно назначение представителя другого класса диуретиков – фуросемида (Лазикс).
Способствующие факторы
При беременности у любой женщины повышается артериальное давление. Однако нормальным повышением считается, если давление увеличивается не более, чем на 20 мм рт. ст. по сравнению с показателями до беременности. Если показатели увеличены на 20 мм рт. ст. и более, то это гестационная гипертензия при беременности.
Все заболевания появляются по каким-то причинам. Иногда проще предотвратить воздействие причин, чем проводить лечение заболевания. По мнению врачей, гипертония при беременности появляется при воздействии следующих факторов:
- артериальная гипертония, диагностированная до беременности;
- маленький объем сосудов;
- многоплодная беременность;
- первая беременность;
- беременность у женщин старше 30 лет;
- недостаточная физическая активность в период беременности и до нее;
- хронические стрессы, депрессии, угнетенное настроение;
- психические расстройства;
- поздний токсикоз.
Одного фактора вполне достаточно, чтобы заболевание начало развиваться. У некоторых женщин заболевание выявляют уже после зачатия ребенка. Это обусловлено тем, что в начале беременности и до нее при незначительных подъемах, артериальное давление не приносит неприятных ощущений и дискомфорта женщине. При прогрессировании заболевания это усложняет его лечение.
Возможные осложнения у плода
При адекватном и своевременном лечении, отсутствии прочих противопоказаний и проблем здоровья, беременная девушка может выбрать естественный способ родоразрешения.
Осложнениями гипертензии беременных являются преэклампсия и эклампсия, которые несут серьёзную угрозу здоровью ребёнка.
Заболевание может перейти в стадию гипертонического криза, то есть резкого скачка артериального давления.
К числу неблагоприятных последствий артериальной гипертензии во время вынашивания младенца также относят:
- нефросклероз (болезнь почек, вызывающая почечную недостаточность);
- сердечную недостаточность;
- тромбоз сосудов;инсульт;
- гипертрофию миокарда;
- инфаркт миокарда;
- проблемы здоровья глаз.
Со стороны ребёнка данное заболевание чревато развитием патологии сердечно-сосудистой системы.
При отказе от лечения есть риск появления осложнений:
- гипертонический криз;
- сердечная недостаточность;
- нарушение ритма сердца;
- преэклампсия и эклампсия;
- отслойка плаценты или сетчатки глаза.
Эти осложнения довольно серьезные и способны вызвать необратимые последствия.
Многих интересует вопрос: опасна ли гипертония при беременности для ребенка? Риск осложнений есть не только у матери, но и у самого плода. Часто случается хроническая гипоксия, что ведет к серьезным нарушениям. Это может быть выкидыш, преждевременные роды, нарушения развития плода или вообще его гибель.
https://www.youtube.com/watch?v=ytcopyrightru
Если развивается гипертензия у беременных, пациентке необходимо срочно обратиться к гинекологу и кардиологу. В противном случае преобладает реальная угроза здоровью не только матери, но и еще не рожденного ребенка. Основная задача специалистов – осуществлять регулярный контроль за самочувствием беременной женщины, продлить интервал ремиссии уже медикаментозным или альтернативным методом. Во время приступа осложнения могут быть такими:
- преждевременные роды (выкидыш на раннем сроке);
- врожденные заболевания новорожденных;
- прогрессирующая гипоксия плода;
- задержка внутриутробного развития 2-3 степени;
- синдром внезапной смерти младенцев (первые дни – недели жизни).
Артериальная гипертензия вредит будущей маме, и вот о каких потенциальных патологиях идет речь:
- риск отслойки плаценты;
- гипертонический криз;
- кровотечение вследствие ДВС-синдрома;
- инсульт, инфаркт миокарда;
- преэклампсия, эклампсия;
- сердечная недостаточность;
- отслойка сетчатки глаза.
При высоких показателях АД при беременности развиваются серьезные внутриутробные патологии, общее состояние будущей мамочки оставляет желать лучшего. При хронической артериальной гипертензии осложнения со стороны материнского организма представлены ниже:
- гипертонический криз;
- сердечная недостаточность (при наличии отеков мозга и легких);
- нарушение частоты сердечных сокращений;
- риск отслойки плаценты;
- развитие преэклампсии, эклампсии;
- отслойка сетчатки глаза.
Потенциальные патологии со стороны плода:
- гипоксия плода;
- риск преждевременных родов;
- задержка внутриутробного развития 2-3 степени;
- риск прерывания беременности на раннем сроке;
- врожденные патологии новорожденного.
Причины появления артериальной гипертензии у беременных
Артериальная гипертензия — причина высокого артериального давления у 90 процентов пациенток, ожидающих появление малыша на свет. Такой диагноз они имели до зачатия.
Ученые считают, что гипертоническая болезнь имеет нейрогенный характер. Провоцируют ее появление стресс, негативные мысли, психическое перенапряжение. Все эти факторы приводят к сбоям в работе центральное нервной системы, одной из важных задач которой является контроль за уровнем артериального давления.
https://www.youtube.com/watch?v=https:accounts.google.comServiceLogin
Во время беременности будущим мамам на сроке 20 недель часто ставится диагноз гестационная гипертензия. Причина такого состояния — в беременности. Оно не сопровождается потерей белка и проходит спустя 6 недель после родов.
- Наследственная предрасположенность;
- Гипертония или другое заболевание (список см. выше), следствием которого является повышенное АД до зачатия;
- Чрезмерный вес;
- Гестоз;
- Стресс;
- Гиподинамия;
- Курение;
- Употребление алкоголя.
- Большое количество соли в рационе питания, копченостей.
При беременности в разы повышается риск развития гестационной гипертонии, а происходит это на сроке от 20 акушерских недель и более. В первом триместре беременности скачки кровяного давления обусловлены увеличением объема крови, нарушенной проходимостью сквозь сосудистые стенки. Основные причины увеличения показателя АД представлены ниже:
- сахарный диабет;
- чрезмерный набор веса;
- задержка внутриутробного развития;
- многоплодная беременность;
- вредные привычки;
- плохая проходимость сосудов плаценты;
- высокий холестерин крови;
- патология почек;
- недостаточное увеличение внутрисосудистого объема;
- первая беременность.
При вынашивании плода пациентка может столкнуться с проявлениями гестационной гипертонии, которая чаще прогрессирует во втором триместре. Связан первый приступ с удвоенным кровотоком на фоне зарождения и развития нового человека. В результате усиленного кровообращения внутренние органы не справляются с повышенной нагрузкой, а сосудистые стенки теряют прежнюю проницаемость, нарушается сосудистая проходимость, повышается показатель АД
Чтобы исключить гипертонический криз у беременных, важно знать причины заболевания:
- компрессия на фоне повышенного давления растущей матки на диафрагму;
- ограниченные объемы сосудов, не подходящие для удвоенного кровотока;
- изменения положения сердца в грудной клетке;
- гормональный дисбаланс в женском организме;
- признаки позднего гестоза.
Поскольку артериальная гипертензия является хроническим сердечно-сосудистым заболеванием, острые приступы сменяют длительные периоды ремиссии
Чтобы увеличить продолжительность последних, важно знать о так называемых «факторах риска» для беременных. Это:
- эмоциональное, психическое истощение;
- физическая перегрузка;
- нарушенная проходимость сосудов плаценты;
- повышенный уровень холестерина крови;
- первая беременность;
- хронические болезни почек;
- сахарный диабет;
- излишняя прибавка в весе;
- задержка внутриутробного развития;
- многоплодие;
- вредные привычки (алкоголь, курение);
- генетический фактор.