Роль плаценты во время беременности
Содержание:
- Причины низкого прикрепления плаценты
- Сутуральная плацентация
- Причины патологической незрелости
- Плацента при доношенной беременности
- Чем обусловлено?
- Как растет плацента. Степени зрелости плаценты
- Как работает плацента
- Предлежание плаценты
- Нарушения функции плаценты
- Патологии
- Основные функции плаценты
- Амнион, пупочный канатик и амниотическая жидкость
- Что происходит с плацентой после родов?
Причины низкого прикрепления плаценты
- Особенности строения внутренних половых органов женщины, наличие врождённых пороков матки;
- Перенесённые инфекции, воспалительные процессы репродуктивной системы и органов малого таза;
- Перенесённые операции на матке;
- Если женщина старше 35 лет;
- Если ранее были сделаны аборты (вследствие их всегда повреждается эндометрий);
- Тяжёлая физическая нагрузка на организм женщины до беременности и в первые месяцы.
Т.е. любые воспаления, аборты, чистки – все это очень сильно травмирует эндометрий. Оплодотворенное яйцо «движется» по матке и выискивает наиболее безопасное, качественное место крепления. Чем ниже прикрепилось – тем хуже состояние эндометрия.
Сутуральная плацентация
Сутуральная плацентация может быть подразделена на аксиальную (с расположением семяпочек вдоль брюшных швов в углу вентральной области плодолистика в апокарпном или синкарпном гинецее), париетальную (когда семяпочки располагаются вдоль швов в паракарпном гинецее или же на прикреплённых к швам интрузивных плацентах) и свободно-центральную (здесь семяпочки располагаются вдоль центрального столбика лизикарпного гинецея).
Для апокарпных гинецеев (включая мономерные) характерна аксиальная плацентация с расположением семязачатков по краям плодолистиков в два ряда вдоль брюшных швов.
В ценокарпных гинецеях (синкарпном, паракарпном и лизикарпном) встречаются разные типы сутуральной плацентации. Это связано с особенностями срастания плодолистиков.
Своеобразный вариант аксиальной плацентации характерен для синкарпного гинецея. В этом случае кондупликатные или инволютные плодолистики срастаются боковыми частями; при этом образуются перегородки, разделяющие сформировавшиеся гнёзда завязи, число которых соответствует числу сросшихся плодолистиков. Брюшные швы плодолистиков, несущих плаценты, оказываются в центре завязи. Такую плацентацию называют центрально-краевой, или центрально-угловой (лилейные, колокольчиковые, бурачниковые).
В паракарпном гинецее плодолистики срастаются не боковыми поверхностями, а краями, образуя одногнёздную завязь. Плацентация в этом типе гинецея — париетальная, или постенная: постенно-краевая, если плаценты расположены по краям плодолистиков и постенно-спинная, если они приурочены к средним жилкам плодолистиков. Она характерна для видов многих семейств и порядков (капустные, маковые, фиалковые, ивовые, орхидные и др.).
Лизикарпный гинецей также имеет одногнёздную завязь, но плаценты в ней находятся в поднимающейся со дна завязи колонке. Это — свободно-центральная плацентация (она же колончатая, или столбчатая). Такая плацентация характерна для первоцветных, гвоздичноцветных.
Причины патологической незрелости
Другое отклонение от нормы — патологическая незрелость плаценты. Она встречается значительно реже, но является не менее опасной ситуацией. Если у женщины 35 неделя беременности, а плацента остается незрелой и на УЗИ определяется 0 или 0-1 ее степень, то у врача есть все основания полагать, что такое «детское место» тоже не справляется с функциями, возложенными на него природой.
Незрелая плацента не может обеспечить растущему ребенку необходимое количество кислорода и питательных веществ, что приводит к рождению малыша с малым весом и задержкой развития, а также к гипоксии плода.
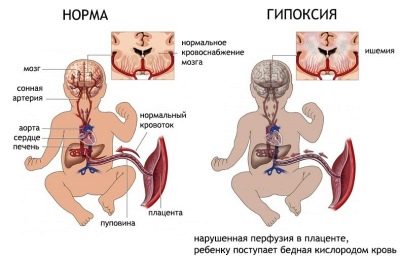
По мере роста малыша плацента и пуповина «перекачивают» все большее количество крови как от малыша с продуктами обмена веществ, так и к нему — обогащенной кислородом и витаминами. Незрелая плацента не может обеспечить бесперебойного кровотока в таком режиме. В ней задерживаются продукты жизнедеятельности крохи, а также углекислый газ, что негативно отражается на состоянии ребенка и на здоровье самой плаценты.
Прогнозы менее благоприятны, чем при преждевременном старении плаценты, поскольку не всегда медицина может повлиять на процессы созревания этого временного органа. Не исключается мертворождение, а также рождение детей с тяжелыми умственными отклонениями, парезами и параличами, нарушениями работы ЦНС из-за хронической гипоксии по время беременности.

Причины, которые могут привести к медленному созреванию и развитию плаценты, также довольно многообразны. Чаще всего такое нарушение встречается у женщин, которые еще до беременности страдали сахарным диабетом, а также у будущих мам, которым гестационный диабет диагностировали уже во время вынашивания малыша. Курящие и выпивающие беременные — вторые в списке вероятных пациенток с диагнозом «патологическая незрелость плаценты».

Незрелое «детское место» нередко диагностируется у женщин, которые вынашивают ребенка на фоне обострения хронических заболеваний печени, почек, сердца и сосудов. Нарушения гемостаза (свертываемости крови) также являются фактором риска.
При обнаружении несозревания плаценты женщине обязательно рекомендуют пройти дополнительную диагностику, направленную на установление рисков рождения ребенка с хромосомными и генетическими патологиями, а также тяжелыми пороками развития внутренних органов. Именно такое «заторможенное» поведение плаценты свойственно беременностям больными и смертельно больными малышами.

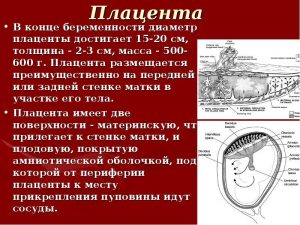
Плацента при доношенной беременности
В конце беременности плацента имеет дискообразную форму, диаметром 15-25 см, толщиной около 3 см, массой 500-600 г. Во время третьего периода родов она отрывается от стенки матки и примерно через 30 мин после рождения ребенка выталкивается из полости матки. Если рассмотреть плаценту после рождения, с материнской стороны можно различить 15-20 слегка выступающих участков — котиледонов, укрытых тонким слоем основной отпадноц оболочки. Борозды между котиледонами образованы децидуальными септами. Значительная часть децидуальной оболочки временно остается в матке и выталкивается с последующей маточным кровотечением.
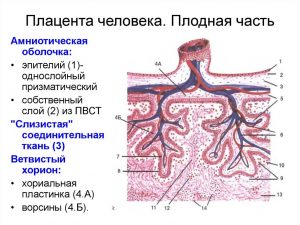
Плодовая поверхность плаценты покрыта хорионической пластинкой. Многочисленные крупные артерии и вены (хорионические сосуды) сходятся к пупочному канатику. Хорион покрыт амнионом. Прикрепление пупочного канатика является преимущественно эксцентричным, может иметь место краевое и оболочечное прикрепления.
Изменения плаценты в конце беременности обусловлены уменьшением обмена между двумя системами кровообращения и включают:
1) увеличение количества фиброзной ткани в ворсинках;
2) утолщение базальных мембран в капиллярах плода;
3) облитерацию малых капилляров ворсинок;
4) откладывание фибриноида на поверхности ворсинок в зоне соединения и на хорионической пластинке. Усиленное образование фибриноида может вызвать инфаркты лакун и котиледонов плаценты (котиледон приобретает белый цвет).
Клинические корреляции
Аномалии плаценты. В норме плацента имплантируется на передней или задней стенке матки. Под предлежанием плаценты понимают ее аномальную имплантацию над внутренним зевом шейки матки:
1) полное предлежание плаценты — плацента полностью перекрывает внутренний зев;
2) частичное предлежание плаценты — плацента частично перекрывает внутренний зев;
3) краевое предлежание плаценты — край плаценты достигает края внутреннего зева;
4) низкое прикрепление плаценты (низкая плацентация) — плацента размещается в нижнем маточном сегменте, но не достигает края внутреннего зева.
Аномалии прикрепления плаценты включают следующие состояния: приросшая плацента — патологическая инвазия плаценты в поверхностный слой миометрия с полным или частичной отсутствием базальной децидуальной оболочки; вросшая плацента — патологическая инвазия плаценты во всю толщу миометрия; проросшая плацента — патологическая инвазия плаценты со сквозным проникновением в миометрий и периметрий, иногда с проникновением в близлежащие структуры.
Приросшая плацента приводит к невозможности отделения плаценты от стенки матки при рождении плода, что может привести к массивному кровотечению, шоку и смерти матери. Другие аномалии плаценты включают более редкие состояния:
1) валоподобная плацента — оболочки удваиваются позади ее края, образуя плотное кольцо вокруг периферии плаценты;
2) плацента в форме покрывала;
3) резервная плацента — дополнительная доля плаценты, которая имплантируется на некотором расстоянии от остальной плаценты;
4) предлежание сосудов пупочного канатика — оболочечное прикрепление пупочного канатика, когда сосуды плода проходят над внутренним зевом.
Чем обусловлено?
Плацента созревает раньше положенного времени по самым разнообразным причинам. Наиболее часто врачи сталкиваются с таким явлением, как преждевременное старение плаценты у женщин, которые во время вынашивания малыша продолжают курить или не могут отказать себе в удовольствии принять алкогольные напитки. У женщин, которые тешат себя надеждой, что «легкие» сигареты неопасны, а красное вино — полезно, такая патология после 30 недели беременности встречается довольно часто.
Однако отсутствие вредных привычек во время беременности и до нее еще не гарантирует, что проблем с плацентой не возникнет. Созревание «детского места» раньше времени может быть последствием перенесенного вирусного инфекционного заболевания, например, ОРВИ или гриппа на раннем сроке, а также инфекций, которые передаются половым путем.
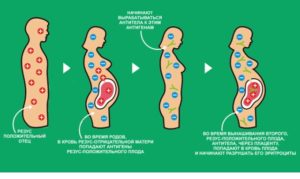
У беременных с резус-отрицательной кровью при условии, что они вынашивают малыша с положительным резус-фактором, может развиться резус-конфликт, при котором плацента начинает страдать практически еще на стадии формирования. Раннее ее созревание — нередко следствие тех иммунных процессов, которые проходят при конфликте в организме будущей мамы.
При таких недугах обычно наблюдается (увеличение ее толщины), что почти всегда приводит к ранней утрате ее функций. Раннее старение «детского места» встречается и у женщин, которые сделали несколько абортов: истонченный эндометрий в этом случае не может обеспечить нормального развития плаценты. В этом случае она более тонкая изначально, и стареет куда быстрее.
Хронические заболевания будущей мамы, особенно если они касаются почек, печени, щитовидной железы, сердца и сосудов, а также нарушения свертываемости крови повышают вероятность преждевременного созревания «детского места».
На скорость созревания плаценты негативно могут повлиять многие медикаментозные препараты, именно поэтому будущим мамам настоятельно не рекомендуется принимать любые медикаменты, если это не одобрено ее лечащим врачом. Также разрушительно на плацентарные ткани и сосуды влияет контакт будущей мамы с токсичными веществами, лаками и красками, растворителями, отбеливателями и другой химией. Работа на опасном и вредном производстве повышает вероятность негативных изменений в скорости созревания плаценты.
Преждевременное старение плаценты чаще наблюдается у женщин, которые живут в крупных городах с неблагоприятной экологической обстановкой, чем у женщин, которые проживают в деревне или небольшом городке, где нет крупных градообразующих промышленных предприятий. А также патология, по наблюдениям врачей, передается по наследству — от матери к дочери.
Гестоз (поздний токсикоз) довольно часто приводит к старению «детского места» раньше установленных сроков. Опасны с точки зрения вероятности развития патологического состояния и перепады артериального давления у будущей матери, гипертония. Если у беременной на любом сроке беременности происходили даже незначительные отслойки плаценты или есть предлежание «детского места», риск раннего созревания выше в несколько раз, чем у женщин, не имеющих таких проблем во время беременности.
Как растет плацента. Степени зрелости плаценты
Уже на третьей неделе беременности, когда начинает биться сердце ребенка, питательные вещества поступают к нему именно через формирующуюся плацентарную структуру, которая растет параллельно с малышом. При нормально протекающей беременности плацента располагается на задней или (несколько реже) на передней стенке матки. До 6 недель это, собственно, еще не плацента, а хорион, окружающий плодное яйцо. Четкая структура у плаценты появляется только к 12 неделе беременности, а полностью формируется она только на 15-16-й неделе. Вплоть до 36-й недели беременности вместе с ростом ребенка растет и плацента; и только к 36 неделе, за месяц до родов, она достигает полной функциональной зрелости. К этому моменту она весит около полукилограмма, имеет диаметр от 15 до 18 сантиметров и толщину 2-3 сантиметра.
В соответствии с этими стадиями различают четыре (4) степени зрелости плаценты:
До 30 недель нормой является нулевая степень зрелости плаценты.
Как работает плацента
Между плодовой и материнской частью плаценты (тем самым децидуальным слоем) — находятся наполненные материнской кровью «чашечки». Они образованы тянущимися к ним пупочными кровеносными сосудами плода – дробясь и ветвясь, они образуют сплетение из тончайших ворсинок, которые и образуют стенку «чашечки».
Питательные вещества переходят под действие осмотического давления, они как бы «просачиваются» сквозь стенки сосудиков. Именно поэтому возникает «плацентарный барьер» — что-то «проходит» от матери к ребенку, а какие-то вещества остаются только в крови матери. Итак, что отправляется к ребенку?
В первую очередь через плаценту происходит газообмен: кислород , растворенный в крови, переходит из материнской крови к плоду, а углекислый газ возвращается назад, от ребенка к матери.
Во-вторых, через плаценту малыш получает питательные вещества, необходимые для роста.
К счастью, ребенку достается и материнские антитела, защищающие плод от инфекций. В то же время плацента задерживает клетки иммунной системы матери, которые могли бы опознать плод как «чужеродный объект» и запустить реакцию отторжения.
Наконец, плацента синтезирует целый ряд гормонов, необходимых для сохранения беременности — хорионический гонадотропин человека (ХГЧ, по уровню которого в крови и устанавливают факт беременности), плацентарный лактоген, пролактин и многие другие.
Плацента (послед) рождается в течение часа после родов
Ее состояние важно для врача, поэтому ее внимательно обследуют: по ней можно судить о течении беременности, определить, были ли отслойки или инфекционные процессы
Одно из осложнений родов – неполное рождение плаценты, когда она (целиком или частично) плотно врастает в стенку матки. Это может вызвать опасное для жизни роженицы кровотечение, а пропущенный врачом небольшой кусочек плаценты, оставленный в матке, может стать причиной инфекционного заболевания.
Плацента в ходе беременности: что важно знать
К сожалению, плацента не всегда справляется со своими функциями на протяжении всей беременности. Причинами для этого могут быть:
Отслойка плаценты. Одно из наиболее опасных явлений, когда плацента, плотно сцепленная со стенкой матки, начинает в буквальном смысле «отваливаться» от нее. При масштабной отслойке плаценты ребенок может погибнуть в течение считанных минут, так что если к этому моменту ребенок уже жизнеспособен, врачи обычно прибегают к экстренному кесареву сечению.
Плацентарная недостаточность. Появляется при неудачном креплении плаценты в полости матки, нарушениях в ее структуре и размерах, что ухудшает снабжение ребенка жизненно необходимыми веществами.
Преждевременное старение плаценты – когда плацента развивается быстрее, чем ребенок и в конце беременности заканчивает функционировать раньше, чем малыш готов к родам.
Предлежание плаценты
Еще одно серьезное осложнение беременности, связанное с расположением плаценты в нижних отделах матки. Вообще когда в начале беременности фиксируют такое место крепления плаценты, это еще ни о чем не говорит: размеры матки сильно меняются, ее стенки растягиваются, так что во второй половине беременности плацента вместе со стенками поднимается вверх. Однако иногда она частично или полностью перекрывает область внутреннего зева и, соответственно, мешает ребенку родиться естественным путем.
Состояние плаценты оценивают при помощи ультразвукового обследования; оно дает множество полезной информации о размере, толщине, внутренней структуре и месте крепления плаценты. На основании результатов УЗИ-обследования врач принимает те или иные решения относительно ведения беременности.
3.02.2014
Автор Екатерина Ершова
Нарушения функции плаценты
При неблагоприятно протекающей беременности функция плаценты может нарушаться. Возникает так называемая плацентарная недостаточность, при которой уменьшается маточно-плацентарный и плодово-плацентарный кровоток, ограничивается газообмен и метаболизм в плаценте, снижается синтез её гормонов. Согласно медицинской статистике, плацентарная недостаточность развивается примерно у 24% беременных. Различают первичную и вторичную плацентарную недостаточность.Первичная (ранняя) плацентарная недостаточность развивается до 16 недель беременности, возникает при формировании плаценты. Её причинами чаще является патология матки: эндометриоз, миома матки, пороки развития матки (седловидная, маленькая, двурогая), предшествующие аборты и гормональные и генетические нарушения. В ряде случаев первичная плацентарная недостаточность переходи во вторичную.Вторичная (поздняя) плацентарная недостаточность, как правило, возникает на фоне уже сформировавшейся плаценты, после 16 недель беременности. В возникновении поздней плацентарной недостаточности большое значение имеют инфекции, поздние токсикозы, угроза прерывания беременности, а так же различные заболевания матери (артериальная гипертензия, дисфункция коры надпочечников, сахарный диабет, тиреотоксикоз и др).
Об изменении дыхательной функции плаценты свидетельствуют симптомы гипоксии плода. Хроническая гипоксия плода и нарушение питательной функции плаценты приводит к задержке его внутриутробного развития. Плод, развитие которого происходит в условиях плацентарной недостаточности, в значительно большей степени подвержен риску травматизации при родах и заболеваемости в период новорожденности.
В настоящее время, к сожалению, возникшую плацентарную недостаточность вылечить полностью не представляется возможным
Поэтому очень важно проводить профилактику у женщин, имеющих факторы риска для развития плацентарной недостаточности. Все лечебные мероприятия при плацентарной недостаточности направлены на то, чтобы поддержать имеющуюся функцию плаценты и по возможности продлить беременность до оптимального срока родоразрешения
При ухудшении показателей на фоне лечения, проводится экстренное родоразрешение путем операции кесарева сечения независимо от срока беременности.
Патологии
К сожалению, аномалии в развитии и формировании плаценты встречаются в акушерской практике достаточно часто. Такие состояния существенно ухудшают прогноз течения беременности. Возникающие дефекты в строении плаценты способствуют и ухудшению кровотока, который необходим для полноценного внутриутробного развития малыша.
В настоящее время известно довольно много различных патологий плаценты. Одним из наиболее опасных из них является сильное приращение плацентарной ткани к маточной стенке. Казалось бы, чем сильнее плацента «врастает» в эндометрий, тем надежнее должна быть фиксация, но на самом деле это не совсем так.
Сильное приращение плаценты к маточной стенке опасно развитием проблем с ее отделением при родах. В такой ситуации рождение ребенка, как правило, протекает нормально, а рождение последа задерживается. Такая клиническая ситуация может быть опасна развитием массивного маточного кровотечения.
При сильном приращении плацентарной ткани к стенке матки требуется проведение хирургического гинекологического вмешательства. В этой ситуации врачи целенаправленно отделяют плаценту от маточных стенок.
Довольно часто на матке образуются рубцы. Происходит это обычно в тех случаях, когда на ней были проведены различные хирургические операции – кесарево сечение, иссечение поврежденных тканей и другие. К образованию рубцов ведет сильное разрастание соединительной ткани.
Врастание плаценты в рубец на матке является довольно опасной патологией. В этом случае во время естественных родов могут возникнуть опасные осложнения. Для того чтобы их избежать, врачи довольно часто вынуждены прибегать к выполнению хирургического родовспоможения – кесарева сечения.
Сильное опущение плаценты до уровня внутреннего маточного зева опасно развитием ее предлежания. Эта патология ухудшает прогноз вынашивания беременности. При предлежании плаценты угроза развития опасных инфекционных заболеваний и преждевременных родов довольно высока. Для того чтобы максимально сохранить и пролонгировать беременность, будущая мама должна строго выполнять составленные для нее врачами рекомендации.
Отслойка плаценты – еще одна опасная патология, которая встречается в акушерской практике. Характеризуется она отслоением плацентарной ткани в силу определенных причин от стенок матки. При этом, как правило, развивается кровотечение. Если отслойка плаценты происходит на довольно большом участке, то такая ситуация является крайне опасной для жизни плода. Массивная отслойка плацентарной ткани, сопровождающаяся возникновением функциональных нарушений в детском организме, может стать показанием для проведения экстренного кесарева сечения.
Еще одной опасной патологией является отек плаценты. К развитию этого состояния могут приводить самые разнообразные причины, в том числе бактериальные и вирусные инфекции. Длительный отек плаценты может привести к развитию фетоплацентарной недостаточности, гипоксии плода, а также спровоцировать преждевременные роды. При выявлении данной патологии врачи проводят комплексное лечение.
В плаценте находится довольно много кровеносных сосудов. Окружающая их плацентарная ткань довольно рыхлая, нежная. Сильные механические воздействия могут способствовать тому, что в ней появляются небольшие микроповреждения и даже разрывы. Как правило, клинически такие незначительные травмы долгое время никак не проявляются.
Если же разрывы в плацентарной ткани довольно существенные, то это будет способствовать нарушению ее функционирования. В таком случае может нарушиться и общее состояние плода. Нарушение кровоснабжения может повлиять на учащение сердцебиения малыша, а также нарастание в его крови кислородного дефицита.
Обнаружить дефекты и небольшие кровоизлияния в плаценте можно только при помощи современных ультразвуковых обследований. Незначительные повреждения, как правило, определятся уже ретроспективно – после родов во время визуального осмотра плаценты.
О том, что такое плацента, смотрите в следующем видео Ларисы Свиридовой.
Основные функции плаценты
Основные функции плаценты следующие:1. Дыхательная функция осуществляется путем транспорта кислорода к плоду и выведения угарного газа из околоплодного пространства. Плацента не может накапливать эти соединения, поэтому газообмен идет непрерывно.2. Трофическая функция, т. е. питание, осуществляется путем транспорта продуктов метаболизма через плаценту. Плацента способна различным образом превращать и преобразовывать аминокислоты, а также синтезировать их изих предшественников, обеспечивая тем самым транспорт аминокислот в кровь плода. В крови плода из аминокислот синтезируются собственные белки, которые по иммунологическому составу отличаются от белков матери. Фосфолипиды, нейтральные жиры и другие соединения липидной природы транспортируются в кровь плода после ферментативного расщепления и проникают к плоду в форме триглицеридов и жирных кислот. Большее количество липидов депонируется в ворсинах плаценты, обеспечивая проницаемость клеточных мембран. С целью пополнения объема околоплодных вод и внеклеточного пространства, поддержания метаболизма матки и плаценты через плаценту проходит большое количество воды (объем околоплодных вод увеличивается за сутки примерно на 30— 40 мл). По механизму облегченной диффузии через плаценту транспортируется глюкоза, являющаяся основным источником питания плода и принимающая участие в различных обменных процессах. Калий, натрий, хлор и другие электролиты проникают не сквозь плаценту, а через амниотическую жидкость. Кальций, фосфор, железо могут депонироваться в плаценте. Кроме того, плацента способна накапливать витамины, регулируя их поступление к плоду. Больше всего депонируется витамин А, чуть меньше — витамины группы В, которые накапливаются в плаценте, а потом связываются с фосфорной кислотой и транспортируются к плоду. В большом количестве витамин С накапливается в печени плода. А количество витамина О в крови плода зависит от его концентрации в крови матери.В плаценте содержится много ферментов: оксидаза, каталаза, дегидрогеназа, а также источник энергии — АТФ.3. Эндокринная функция: наиболее важным плацентарным гормоном считается плацентарный лактоген, принимающий участие в углеводном и липидном обмене. Его концентрация в крови женщины к концу беременности достигает максимума. Этот гормон играет главную роль в диагностике плацентарной недостаточности.
Хорионический гонадотропин — плацентарный гормон белкового происхождения. В ограниченном количестве поступает к плоду (играет главную роль в диагностике беременности).Кроме перечисленных, в плаценте синтезируются такие гормоны, как эстрогены (эстрол, эстрадиол, эстриол), прогестерон (со второй половины беременности, а до этого он вырабатывается желтым телом), кортизол.4. Иммунная функция — препятствует развитию иммунологического конфликта между организмами матери и плода, которые являются двумя генетически чужеродными организмами (главным образом из-за разного белкового состава).5. Барьерная функция — плацентарный барьер регулирует поступление веществ в двух направлениях: мать— плод— мать. Во время физиологически протекающей беременности проницаемость плаценты возрастает и к 32—35-й неделе достигает максимума. Особенностью плацентарной проницаемости является то, что через плаценту сравнительно легко проникают токсичные продукты, попавшие в организм матери (лекарственные препараты, никотин, алкоголь, инфекционные возбудители), оказывающие губительное действие.
В начало4В конец
Амнион, пупочный канатик и амниотическая жидкость
Зона контакта между амнионом и зародышевой эктодермой (амниоэктодермальное сообщения) имеет овальную форму и получила название первичного пупочного кольца. На пятой неделе развития через это кольцо проходят следующие структуры:
1) связующий стебелек, содержащий алантоис и пупочные сосуды, которые представлены двумя артериями и одной веной;
2) желточный стебелек (яичный пролив), который сопровождается желточными сосудами;
3) канал, соединяющий внутризародышевую и внезародышевую полость. Желточный мешок локализуется в хорионической полости, т.е. в пространстве между амнионом и хорионической пластинкой.
В течение дальнейшего развития амниотическая полость быстро увеличивается за счет хорионический полости, и амнион окружает соединительную ножку и пролив желточного мешка, соединяя их и образуя первичный пупочный канатик. В дистальной части первичный пупочный канатик содержит желтковую пролив и пупочные сосуды, а в проксимальной — петли кишки и остатки аллантоиса.
Желточный мешок содержится в хорионический полости и сообщается с пупочным канатиком своим протоком. В конце третьего месяца амнион расширяется так, что вступает в контакт с хорионом, и хорионического полость облитерируется. Желточный мешок также облитерируется. Полость живота тогда становится недостаточной для кишечных петель, которые развиваются и некоторые из них в составе пупочного канатика выталкиваются в внезародышевое пространство. Эти вытолкнутые петли кишки формируют физиологическую пупочную грыжу. В конце 3-го месяца развития кишечные петли втягиваются в тело плода, а полость в пупочного канатика заростает.
После облитерации желточного протока и аллантоиса в пупочного канатика остаются только пупочные сосуды, окруженные вартоновой студней— специализированным типом соединительной ткани с высоким содержанием протеогликанов, которая функционирует как защитное окружение для сосудов пупочного канатика. Стинкы пупочных артерий имеют много мышечных и эластичных волокон, которые способствуют быстрому сужению и сокращению пупочных сосудов после перевязки пупочного канатика.
Амниотическая полость заполнена прозрачной водянистой жидкостью (амниотической жидкостью), которую частично производят амниотические клетки и которая первично происходит из материнской крови. Количество жидкости возрастает с 30 мл на 10-й неделе беременности до 350 мл — на 20-м и 800-1000 мл — на 37-й неделе. Амниотическая жидкость позволяет эмбриону двигаться и смягчает толчки, отделяет плод от амниона. Полный объем амниотической жидкости возобновляется каждые 3 часа. С начала 5-го месяца плод начинает заглатывать амниотическую жидкость: он выпивает около 400 мл амниотической жидкости в сутки, что составляет половину ее общего количества. С 5-го месяца в состав амниотической жидкости присоединяется моча плода, которая содержит преимущественно воду (конечные продукты метаболизма удаляются плацентой). Во время родов амниотическая оболочка формирует гидростатическое клин, который способствует расширению цервикального канала.
Клинические корреляции
Аномалии пупочного канатика. При рождении ребенка пупочный канатик имеет диаметр около 2 см и длину 50-60 см. Он извитую форму и может образовывать псевдоузлы. При увеличении своей длины пупочный канатик может охватывать шею плода, без неблагоприятных последствий, а очень короткий пупочный канатик может вызвать преждевременное отслоение плаценты во время родов. В норме пупочный канатик имеет 2 артерии и 1 вену. В 1 из 200 новорожденных присутствует только 1 артерия, причем 20% таких детей могут иметь пороки сердечно-сосудистой системы. Артерия пупочного канатика или не образуется (агенезия), или дегенерируют на ранних стадиях развития.
Амниотические перетяжки. Редко разрывы амниона в ранние сроки беременности могут привести к образованию амниотических перетяжек, которые охватывают части плода: конечности, пальцы рук. Это вызывает ампутации, кольцевые сужения, черепно-лицевые деформации.
Что происходит с плацентой после родов?
После появления на свет малыша, постепенно из организма выходит и послед. Это может произойти как через 5, так и через 50 минут после рождения ребенка. Плацента выходит безболезненно и очень быстро. Достаточно несколько раз тужиться, как от стенок матки отслоится послед и выйдет из организма.
Как только послед выходит из организма, врач должен внимательно его осмотреть. Делается это для того, чтобы понять, насколько была нарушена его целостность. В случае, если были обнаружены повреждения, то необходимо добиться выхода всего детского места из организма женщины.
Кроме того, по состоянию последа можно судить и о течении беременности. Не смотря на то, что ребенок не подвергается в большинстве случаев вредным воздействиям, все же на плаценте находят отображения болезни, неправильный образ жизни и воспалительные процессы. По последу неонатологи будут судить об общем состоянии и развитии ребенка.
 Существует множество вопросов касательно того, куда девают послед после родов. Акушеры однозначно утверждают, что детское место является биологическим материалом, который на законных основаниях уничтожается. Его не просто выкидывают, а утилизируют как того требует государственный закон.
Существует множество вопросов касательно того, куда девают послед после родов. Акушеры однозначно утверждают, что детское место является биологическим материалом, который на законных основаниях уничтожается. Его не просто выкидывают, а утилизируют как того требует государственный закон.
В некоторых случаях плацента может быть сохранена по назначению врача. Например, при мертворождении или при необходимости извлечения стволовых клеток. Это является достаточно дорогостоящей процедурой, но при этом популярной.
Если же врачи захотят исследовать послед, то на это им не потребуется письменное согласие роженицы. По Закону у врачей есть четкая инструкция как следует работать с детским местом.
При этом, если сама роженица попросит оставить плаценту, то государственная клиника имеет полные основания отказать в этой просьбе. Закон в данной ситуации будет на стороне государственного учреждения.
 Вопрос о поедании плаценты не стоит остро. Даже в древние времена её никто не ел, поскольку данный факт считался каннибализмом. Возможно, что в отдельных племенах и существовали подобные обычаи, но история об этом умалчивает. Как правило, ни представители животного, ни растительного мира впоследствии не употребляют в пищу плаценту.
Вопрос о поедании плаценты не стоит остро. Даже в древние времена её никто не ел, поскольку данный факт считался каннибализмом. Возможно, что в отдельных племенах и существовали подобные обычаи, но история об этом умалчивает. Как правило, ни представители животного, ни растительного мира впоследствии не употребляют в пищу плаценту.
Грубо её можно назвать мясом, то есть продолжением ребенка, а именно его потрохами. Вряд ли у адекватной матери будет желание попробовать на вкус детское место. Несмотря на это, существует легенда, которая гласит, что женщина, съевшая после родов кусочек плаценты, быстрее восстанавливается и налаживает грудное вскармливание.
Научных подтверждений и обоснованных доводов этой теории нет. В большинстве случаев у рожениц не возникает вопросов касательно сохранности последа.