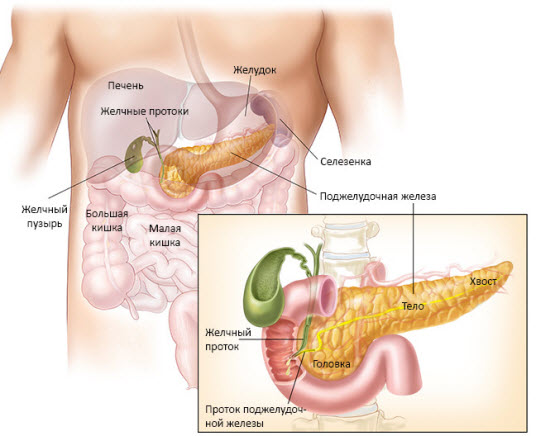
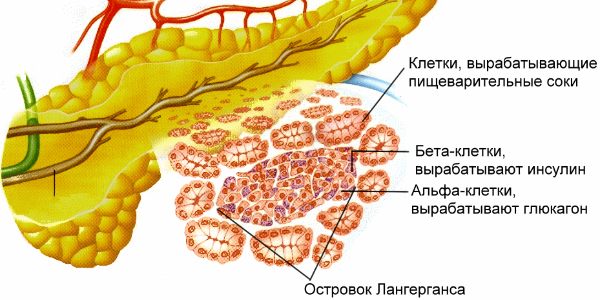
Лечение поджелудочной железы самыми современными лекарственными препаратами
Содержание:
- Что такое воспаление поджелудочной железы
- Что делать при болезни поджелудочной железы?
- Диета при болезни поджелудочной железы
- Народные средства
- Н2-блокаторы
- Заболевания поджелудочной железы
- Как лечить поджелудочную железу диетой и народными методами
- Диета при хроническом панкреатите
- Ферменты
- Оригинальные народные рецепты
Что такое воспаление поджелудочной железы
Воспаленность поджелудочной железы в медицине называют панкреатитом. Заболевание может поражать как отдельную ее часть, так и полностью весь орган. При этом происходит омертвение панкреатических тканей.
Процесс достаточно болезненный. Человек испытывает хронические колики либо ноющие боли.
Для приступа панкреатита характерными являются следующие признаки:
Интенсивные боли, локализованные в одной из сторон подреберной зоны либо по обе стороны.
Пересыхание слизистой рта.
Появление желтоватого либо светлого налета на языке.
Наличие отрыжки.
Избыточное количество кишечных газов.
Диарея.
Позывы к рвоте, примеси желчи в рвотной массе.
Бледность кожи.
Гипергидроз.
Скачки температуры.
Приступы гипотонии.
Затрудненность дыхания.
Острая форма болезни достаточно опасна и может привести к летальному исходу. В этом случае невыносимая боль охватывает тело по кругу на линии анатомического расположения поджелудочной.
Больного рвет, наблюдается сильная диарея. Уровень артериального давления сильно занижен, поэтому ощущается сильная слабость, потемнение в глазах, головокружение. Возможен обморок.
Для диагностирования патологии используют ультразвуковое и ряд иных обследований. При обнаружении отклонений назначается диета и медикаментозная помощь.
Факторы, способствующие прогрессированию заболевания:
Обильная жирная пища.
Алкогольные возлияния.
Нарушения гормонального фона.
Действие некоторых лекарств.
Наличие воспалений в пищеварительных структурах.
Непроходимость желчных протоков, холецистит.
Травмирование органа.
Врожденные нарушения обменных процессов.
Что делать при болезни поджелудочной железы?
Обнаружив у себя перечисленные признаки, следует сразу предпринять меры по снятию нагрузки с пораженного органа
Болезни поджелудочной быстро прогрессируют, и могут приводить к опасным осложнениям, поэтому важно немедленно обратиться за помощью. В противном случае возникает риск обширного воспаления тканей и постепенного их отмирания (некротизации)
Какой врач лечит поджелудочную железу?
При подозрениях на патологии описываемого органа следует сходить на прием к терапевту. После осмотра и выполнения лабораторных исследований доктор даст направление к узкопрофильному специалисту. Врач, лечащий поджелудочную железу, – гастроэнтеролог. В некоторых случаях может потребоваться консультация и других докторов. Если нарушается гормональный баланс, воспаление проходит на фоне бактериального или вирусного поражения, в тканях обнаруживаются новообразования, как лечить поджелудочную железу решает:
- эндокринолог;
- инфекционист;
- онколог;
- хирург.
Диагностика поджелудочной железы
Полноценное обследование включает определение ферментных и обменных функций органа. Основные анализы при болезнях поджелудочной железы:
- биохимическое исследование крови;
- уровень холестерина;
- концентрация триглицеридов;
- общий анализ мочи.
Дополнительно могут назначить исследование крови на уровень гормонов и сахара, особенно при подозрениях на сахарный диабет. В процессе диагностики обязательно выполняется ультразвуковой осмотр поджелудочной железы на предмет:
- псевдокист;
- доброкачественных и злокачественных новообразований;
- некротизации тканей;
- истинных кист;
- воспалительных процессов с нагноением.
Рекомендации при болезнях поджелудочной
Терапевтическая тактика зависит от выявленного заболевания, для каждой патологии схема составляется индивидуально. Чем лечить поджелудочную железу в период обострения при хронических недугах, должен назначить гастроэнтеролог. Общие принципы терапии включают и выполнение рекомендаций врача, и самостоятельные меры по улучшению самочувствия.
Перед тем как лечить воспаленную поджелудочную железу, нужно знать главные принципы терапии:
- устранение болевого синдрома;
- нормализация процессов пищеварения;
- купирование воспаления;
- восстановление работы кишечника;
- компенсация дефицита ферментов;
- стабилизация гормонального фона.
Диета при болезни поджелудочной железы
Оценка питания и изменение рациона производятся на индивидуальной основе, поскольку состояние каждого пациента уникально и требует отдельного плана лечения. Поэтому ваш врач лучше всего расскажет вам, как правильно питаться.
Ниже приведём некоторые общие рекомендации по диете при заболевании поджелудочной железы.
Обратите внимание на то, что питаться нужно маленькими порциями несколько раз в день, вместо трёх больших приемов пищи
1. Диета с низким содержанием жиров
Количество жира, которое вы должны есть, варьируется в зависимости от вашего веса и роста, но для среднего человека считается, что вы не должны потреблять более 50 граммов жира в день. Потребление жиров может быть в пределах 30-50 граммов, в зависимости от переносимости.
Ежедневное потребление жиров не должно концентрироваться в одном приеме пищи, а распределяться в течение дня, возможно, в 4-6 небольших перекусов.
Употребление в пищу бескостных куриных грудок и большинства видов рыбы помогает сохранить ваше питание с низким содержанием жира. Также помогает приготовление пищи на курином бульоне вместо масел.
2. Нет – алкоголю и борьба с обезвоживанием организма
Если у вас есть заболевание поджелудочной железы, важно никогда не употреблять алкоголь. Исследования показали, что обезвоживание вызывает воспаление поджелудочной железы
Пейте много жидкости, для этого всегда имейте при себе бутылку с водой
Исследования показали, что обезвоживание вызывает воспаление поджелудочной железы. Пейте много жидкости, для этого всегда имейте при себе бутылку с водой.
3. Делайте перерывы в еде
Иногда лучше всего дать отдых поджелудочной железе и ограничить потребление пищи в течение 14-18 часов в сутки. Если вы испытываете приступ боли, ваш врач может рекомендовать вам поголодать в течение одного-двух дней.
Диета в такие дни включает в себя прозрачные жидкости, такие, как: яблочный, клюквенный и белый виноградный сок, желатин и бульон. Однако она не является полноценной с точки зрения питания, и должна быть расширена, как только дополнительная пища будет переносима, в соответствии с советами вашего врача.
Важно знать, что некоторые продукты могут усилить боль в животе, вызванную панкреатитом. Поэтому выбирайте продукты, которые не вызовут дискомфорт во время выздоровления от панкреатита
Лучшие из них являются:
- бобы и чечевица с высоким содержанием клетчатки;
- овощи;
- фрукты;
- цельное зерно;
- другие растительные продукты, которые не жарятся.
4. Витаминные добавки
Врач рекомендует витамины, которые назначаются для конкретного человека.
Могут быть рекомендованы следующие витаминные добавки:
- поливитамины;
- кальций;
- железо;
- фолиевая кислота;
- витамины А; Д, Е, К, В12 и др.
Без назначения лечащего врача не следует принимать витамины и пищевые добавки, поскольку передозировка некоторых из них грозит серьезными нарушениями здоровья.
Это происходит потому, что человеческий организм усваивает или расщепляет синтетические витамины и микроэлементы иначе, чем их природные аналоги из пищевых источников.
Натуральные витамины и микроэлементы из продуктов питания расщепляются в кишечнике, и организм усваивает только нужное их количество. А синтетическая форма этих элементов метаболизируется в печени. Поэтому можно легко превысить их дневную норму и навредить организму.
Следование выше приведенным рекомендациям позволит вам улучшить самочувствие во время приступов при воспалении поджелудочной железы и быстрее выздороветь.
Теперь вы знаете всё необходимое о поджелудочной железе – где находится и как болит: лечение и диета.
Будьте здоровы! Берегите себя и своих близких!
Народные средства
Прием травяных настоев восстанавливает подточенные силы организма, помогает ему сдерживать болезнь от прогрессирования. Но он не отменяет назначений врача
Кроме того, во избежание обострений болезни важно соблюдать диету. Если обострение все же началось, стоит перейти на голодание и увеличить количество, выпиваемых настоев
- Сбор трав. Смешайте равные части семян укропа, травы зверобоя, тысячелистника и хвоща полевого, створок стручков фасоли, плодов шиповника и корней калгана. Добавьте половину части травы чистотела, она ядовита, поэтому ее должно быть немного. Две столовые ложки сбора залейте полулитром кипятка и дайте настояться в течение восьми часов. Принимайте по трети стакана три раза в день за полчаса до еды. Курс лечения 6-8 недель, затем перерыв минимум неделю. В период обострения следует заваривать три столовых ложки сбора.
- Сбор для частичного восстановления тканей железы. Смешайте две полные ложки семян укропа, а также по две столовые ложки цветков бессмертника и измельченных плодов боярышника, добавьте столовую ложку цветков ромашки. Сбор залить тремя стаканами воды, довести до кипения на маленьком огне и выключить. Остудить, процедить. Принимать после каждого приема пищи по полстакана. Курс до двух месяцев.
- Золотой ус. Возьмите 3 листа золотого уса, каждый лист должен быть не менее 20 см. Нарежьте листья и прокипятите в трех стаканах воды в течение 20 минут. Процедите. Прием начинать со столовой ложки отвара постепенно, доведя дозу до 150 мл в день.
- Зубчатка поздняя. Растение восстанавливает даже отмирающую ткань. Для приготовления настоя залейте одну десертную ложку зубчатки стаканом кипятка и дайте настояться час. Принимать по четверти стакана три раза в день за полчаса до еды. Курс месяц, затем перерыв на неделю.
- Лимоны. Возьмите килограмм лимонов с кожурой, но без косточек и по 300 г петрушки и чеснока. Перетрите ингредиенты в кастрюле и оставьте настаиваться в прохладном месте на неделю. Принимать по чайной ложке перед едой.
- Картофельный сок. Тщательно промойте 3 картофелины и 2 морковки. У картошки вырежьте глазки. Пропустите через соковыжималку. За полчаса до еды выпивайте 200 г сока, курс лечения неделя, затем перерыв на 7 дней. Всего нужно три курса.
- Сок квашеной капусты. В этом соке содержится вещество, благотворно влияющее на функцию поджелудочной железы. Его можно пить столько, сколько сможете, желательно выпивать хотя бы по две столовые ложки перед каждым приемом пищи.
- Овсяный кисель. Возьмите овес и залейте его водой на несколько дней до прорастания. Затем проросшие зерна просушите и измельчите в муку. Из муки варите свежий кисель один раз в день.
- Сбор для улучшения функционирования желчевыводящей системы. Возьмите равные пропорции плодов аниса, травы горца птичьего, зверобоя, кукурузных рылец, корней одуванчика, травы фиалки трехцветной и чистотела. Три столовых ложки сбора залейте тремя стаканами кипятка и варите 10 минут на медленном огне. Процедите. Отвар принимайте до еды по стакану три раза в день.
- Болеутоляющий, спазмолитический и противомикробный сбор. Равные части корней девясила, плодов боярышника, мяты перечной и ромашки аптечной измельчить и смешать. Приготовить из них отвар, который принимать тёплым три раза в день по две трети стакана до еды.
- Желчегонный сбор. В сбор входят следующие травы: девясил высокий, зверобой продырявленный, календула, ромашка, корни лопуха большого, трава полыни горькой, трава сушеницы болотной, хвощ полевой, череда трехраздельная и шалфей. Все компоненты взять в равных частях, измельчить и смешать. Столовую ложку сбора залить большим стаканом кипятка и дать настояться час. Процедить. Настой принимать за полчаса до еды по трети стакана три раза в день.
- Спиртовой настой трав. Возьмите по столовой ложке трав бессмертника, цикория и коровяка. Смешайте травы и залейте их бутылкой водки. Дайте настояться три дня. Принимайте по 10 капель на 100 мл воды три раза в день до еды.
- Сбор трав. Возьмите по три столовых ложки трав зверобоя и пустырника и шесть столовых ложек цветков бессмертника. Столовую ложку сбора залейте стаканом кипятка и дайте настояться в течение часа. Процедите. Принимайте по полстакана три раза в день за полчаса до еды.
- Сбор трав. Сбор включает в себя по три части цветков календулы, цветков бессмертника, семян льна, коры крушины и травы чабреца, пять частей травы репешка, по четыре части листьев мяты и плодов шиповника, по две части цветков ромашки и плодов укропа. Все ингредиенты измельчите и перемешайте. Две столовых ложки сбора залейте полулитром кипятка и оставьте на ночь настаиваться. Утром процедите. Принимайте три раза в день по трети стакана за полчаса до еды. Курс лечения шесть-восемь недель. Затем перерыв на неделю.
Н2-блокаторы
При лечении панкреатита одновременно с антацидами обязательно назначают ингибиторы секреции – блокаторы Н2-гистаминовых рецепторов. Эти препараты делают нечувствительными к гистамину рецепторы клеток желудка, которые вырабатывают соляную кислоту. Это снижает ее синтез и поступление в просвет желудка, что способствует лечению панкреатита. Этим действие блокаторов на организм не ограничивается: ингибиторы секреции делают слизистую желудка более устойчивой к агрессивным факторам, способствуют ее заживлению.
Н2-блокаторы принимать следует осторожно, в строго указанной врачом дозировке, поскольку они могут вызывать немало побочных эффектов. Больше всего осложнений дают лекарства 1 поколения
Для лечения воспаленной поджелудочной назначают следующие препараты:
- Циметидин. Средство принимают перед или во время еды. Максимальная концентрация в крови наблюдается через 2 часа. Это препарат первого поколения, поэтому может спровоцировать много побочных эффектов со стороны разных органов. Среди них – понос, метеоризм, головные боли, поражения центральной нервной системы, изменения в составе крови, снижение иммунитета. Спустя сутки из организма выходит 48% действующего вещества.
- Ранитидин. Препарат относится ко второму поколению. Его активность в 60 раз превышает действие Циметидина. Лекарство принимают вне зависимости от пищи. Средство дает меньше осложнений, характеризуется более продолжительным действием. Быстро всасывается в кровоток, максимальная концентрация наблюдается спустя 2 часа. Сорок процентов действующего вещества выходит из организма спустя сутки.
- Таблетки Фамотидин. Препарат третьего поколения, поэтому намного эффективней Ранитидина, отличается меньшим количеством побочных эффектов и переносится хорошо. Средство можно принимать независимо от приема пищи. Максимальный уровень наблюдается через час, период полувыведения – 3,5 часа, эффективность длится 12 часов.
Последние исследования показали, что блокаторы Н2-гистаминновых рецепторов имеют немало недостатков. Они неспособны удержать нужный уровень кислотности больше 18 часов, после лечения случается немало рецидивов, организм быстро привыкает к лекарству и способен ему противостоять, а к приему препаратов возникает привыкание. Самым большим недостатком блокаторов является то, что их применение может спровоцировать развитие панкреатита или его обострение.

Заболевания поджелудочной железы
Заболевание панкреатит, часто возникает из-за сильного воздействия на поджелудочную железу алкоголя, курения, употребления обильного жиросодержащих продуктов и желчнокаменного заболевания. Помимо этого, панкреатит спровоцируют сердечно-сосудистые заболевания, передозировка медикаментами, язвенные болезни 12-перстной кишки и кишечника, генетическая предрасположенность, диабет. Как не странно, но даже глистные инвазии тоже создают условия его возникновения, не говоря уже об инфекционных заболеваниях и гормональных сбоях в организме человека.
поджелудочная железа
Начало патогенного процесса поджелудочной железы сопровождается сильной симптоматикой:
- тошнота с приступами рвоты;
- лихорадка (озноб);
- увеличение температуры тела;
- резкие режущие боли в солнечном сплетении;
- метеоризм;
- диарея с примесями не переварившейся пищи.
Степень патологии заболевания говорит, что чем больше очаг поражения органа поджелудочной железы, тем сильнее симптоматика заболевания
Поэтому при назначении лекарства от воспаления поджелудочной железы, берут во внимание клиническую картину развития заболевания. Панкреатит имеет две формы своего развития – острая и хроническая
Поэтому каждая форма имеет свои симптомы и индивидуальные назначения методов лечения.
панкреатит поджелудочной железы
В момент острого приступа воспаления, терапия в домашних условиях противопоказана и не принесет долгожданного и полезного эффекта, а только усугубит состояние больного. Поэтому терапию проводят под круглосуточным наблюдением медицинского персонала, в условиях жесткого распорядка дня в стационаре медучреждения. При остром протекании болезни, в первую очередь запрещается употребление пищи, и прописывается полный голод в течение 2-3 суток.
В период обострения панкреатита, прописываются такие средства лечения:
- средства, купирующие работу ферментов и панкреатического сока поджелудочной железы;
- обезболивающие средства (анальгетики);
- препараты и методы народной медицины для детоксикации организма;
- при подтверждении инфекционной составляющей процесса воспаления – антибиотики широкого действия.
В начальном этапе воспалительного процесса железы, медикаментозные средства вводятся путем инъекций, чтобы не усугублять раздражение органа поджелудочной. Таблетки для поджелудочной, начинают принимать только при стабильном процессе ремиссии и снижении воспалительного процесса болезни. После купирования болевого синдрома, пострадавшему разрешается употребление еды по диетическому столу No5П.
диета №5 это часть лечения поджелудочной
Перейдя порог острого панкреатита, пациенту рекомендуется четкое выполнение предписаний доктора и соблюдение диетического курса лечения с помощью назначенной диеты. Также на момент заболевания панкреатитом, желательно исключить вредные привычки из обихода и употребления.
При панкреатите имеющего хроническую форму протекания, назначаются ферментные препараты для улучшения работы(Мезим, Фестал).
препараты для улучшения работы поджелудочной
Эти препараты созданы из органических веществ поджелудочного органа крупного рогатого скота, и на момент проблем с выработкой ферментов в железе, способны произвести замену и улучшить работу ЖКТ.
А также для купирования воспалительного процесса, при хроническом протекании заболевания, врачами прописывается противовоспалительное лекарство:
- Ванкоцин;
- Цефтриаксон;
- Абактал.
Эти таблетки, способны снять воспалительный процесс с поджелудочной железы и предотвратить развитие перитонита, сепсиса, абсцесса. Дозы и количество дней употребления, назначает доктор, так как, имея на руках клиническую картину заболевания, он сможет правильно прописать лечение медикаментозными способами. Помимо данных средств, назначаются также и препараты с содержанием ферментов, которые улучшают работу ЖКТ. К таким препаратам относятся: Креон, Панкреатин.
улучшают работу ЖКТ
В любом случае, не имея медицинского опыта и знаний, самолечение не принесет положительных плодов и создаст в один момент состояние полного невозврата к лечению патологии. Поэтому рекомендуется полное проведение обследования организма и четкое выполнение прописанных норм лечения в стационаре медицинского учреждения.
Как лечить поджелудочную железу диетой и народными методами
Лечение хирургическим путем хронического панкреатита, как правило, уже не дает шанса на устранение тех дегенеративных изменений поджелудочной железы, которые ранее наступили
По этой причине, говоря о том, как лечить поджелудочную железу, важно отметить тот факт, что почти все вмешательства оперативного характера преимущественно направлены на избавление от осложнений панкреатита, сильного болевого синдрома. Во время выбора способа операции необходимо предусмотреть, чтобы по максимуму были сохранены все секреторные функции железы
Какие есть показания к назначению хирургического лечения болезни:
- Наличие подозрений на появление рака поджелудочной железы.
- Плеврит.
- Сильные боли, избавиться от которых не удается при помощи консервативного лечения.
- Внутрипротоковое кровотечение.
В арсенале вмешательств хирургического типа, которые выполняются при наличии панкреатита хронического характера, есть большое количество различных операций. Некоторые из них выполняются непосредственно на поджелудочной железе, а часть на смежных органах с ней. Объем выполняемых работ во время операции зависит от степени выраженности различных изменений поджелудочной железы, локализации этих изменений
Важно иметь в виду, что встречаются случаи, когда хирургам приходится использовать сразу несколько оперативных приемов
Диета
Безусловно, врачи расскажут, как лечить поджелудочную железу, однако после посещения терапевта наверняка будет прописана диета. Это значит, что придется относиться к своему рациону ежедневного питания намного внимательнее. Желательно, чтобы все блюда готовились на пару. Это позволит еде сохранить высокую степень питательности, при этом никакого вреда организму нанесено не будет.
Пациент должен есть маленькими порциями, а между приемами пищи обязательно должен быть интервал не меньше двух часов. Запрещено подавать горячие, холодные блюда — они все должны быть теплыми. Все используемые продукты должны быть измельчены. Овсянка, гречка или рис отвариваются на воде, а затем обязательно также перетираются.
Важно отказаться от жареной, жирной пищи, солений и самых различных копченостей. Больной не должен пить кислых соков, кофе, чая
Кроме того, под запретом оказываются не только консервы, но также и сладости.
Народные средства
Благодаря использованию различных народных рецептов можно легко прочистить как поджелудочную железу, так и сосуды от образовавшегося застоя нежелательного холестерина, вредных веществ, которые ранее накопились. С давних времен различные народные средства используются в целях лечения максимально щадящими способами. Стоит отметить, что лечение такого типа порой может оказать намного больший эффект, нежели классическое лечение при помощи медикаментов, приобретенных в аптеке.
Самостоятельно дома можно приготовить, например, настой полыни. Для этого 0,5 литра горячей воды необходимо залить 2-3 ст. ложки полыни и оставить на 40 минут в термосе. Эффективность данного препарата ранее уже была доказана. Единственный недостаток использования именно этого народного средства заключается в длительности лечения с его применением.
Не менее эффективно можно избавиться от недуга, используя подорожник. Необходимо лишь залить 1 ст. ложку подорожника бокалом горячей воды. Полученный настоянный чай необходимо пить дважды в день на протяжении пары недель.
Профилактика
Благодаря использованию и применению достаточно простых правил вы сможете не только укрепить здоровье, но и уберечь себя от появления панкреатита в своей жизни.
Основу составляют принципы здорового образа жизни и питание сбалансированного типа:
- Откажитесь от вредных привычек, вроде курения.
- Исключите из своей жизни навсегда любые алкогольные напитки.
- Соблюдайте в случае признаков панкреатита строгую диету, прописанную врачом.
Важный момент заключается в том, что профилактика лечения поджелудочной железы может быть дополнена фитотерапией, применением различных народных рецептов с использованием полезных злаков, трав, которые уже далеко не один раз продемонстрировали собственную эффективность.
Диета при хроническом панкреатите
Это самый тяжелый для исполнения принцип лечения панкреатита, поскольку диета исключает все вкусные продукты, которые любят все – шашлыки, шоколад, сладости, грибы, острые, жареные блюда, фаст-фуд. Все продукты вплоть до фруктов и овощей следует измельчать, только варить, запекать. Питание должно быть частым и небольшими порциями, то есть кушать следует каждые 3 часа, при этом желательно не смешивать за один прием пищи различные виды белка, жиров или углеводов.
Составляя меню при панкреатите хронической формы, необходимо учитывать следующие рекомендации:
- ежедневный рацион необходимо делить на пять приемов пищи, и при этом порции должны быть небольшими, чтобы пищеварительной системе было проще справляться с поступающим объемом продуктов;
- пища должна быть теплой, поскольку питание при панкреатите исключает употребление горячих или холодных блюд;
- жирные, острые и жирные блюда, копчености, колбасы, приправы и специи необходимо максимально ограничить в своем рационе, поскольку они могут спровоцировать обострение хронического панкреатита;
- ограничению или полному исключению также подлежат продукты с высоким содержанием грубой клетчатки, например, капусту и бобовые;
- нельзя включать в меню при панкреатите кофе, шоколад, выпечку с кремом, алкоголь, газированные напитки и другие продукты, способные спровоцировать обострение;
- рекомендовано употребление мягкой пищи, отварных перетертых овощей и фруктов, измельченных супов;
- суточная норма потребляемого жира не должна превышать отметку в 60 г, при этом допустимая норма белков составляет 60-120 г, а углеводов – 300-400 г.
Кроме того, пациенту может назначаться дополнительный прием витаминов для поддержания организма и функций пищеварительной системы. Питание при хроническом панкреатите должно включать:
- слегка подсушенный пшеничный хлеб, приготовленный из муки первого или второго сорта;
- измельченные овощные супы;
- отварной рис, гречку, вермишель или овсянку;
- нежирное мясо и рыбу, приготовленные посредством варки или на пару;
- отварные или запеченные овощи;
- молочные продукты с низким процентным содержанием жира;
- сливочное и подсолнечное масло в минимальных количествах;
- некрепкий чай и щелочную воду;
- фрукты и ягоды с низким уровнем кислотности и др.
При обострениях хронического панкреатита в первые одни-два дня пациентам показан голод и употребление щелочной минеральной воды небольшими глотками примерно каждые два часа. После этого, в зависимости от состояния пациента, можно составлять рацион с использованием простых рецептов при панкреатите, готовя овощное пюре или протертую кашу.
Важно не только правильно скорректировать питание при хроническом панкреатите, но и исключить факторы, способные спровоцировать обострение. Так, категорически запрещено употреблять алкогольные напитки, курить, пить кофе, есть шоколад и т.д
Ферменты
Пищеварительная функция – это совокупность работы различных органов ЖКТ, выделяющих слюну, желудочный сок, ферменты и желчь. Только при условии их слаженной работы пища нормально переваривается и усваивается. Поэтому значение панкреатического сока трудно переоценить – его задачей является не только нейтрализация соляной кислоты, но и расщепление поступающих в организм белков, жиров и углеводов.
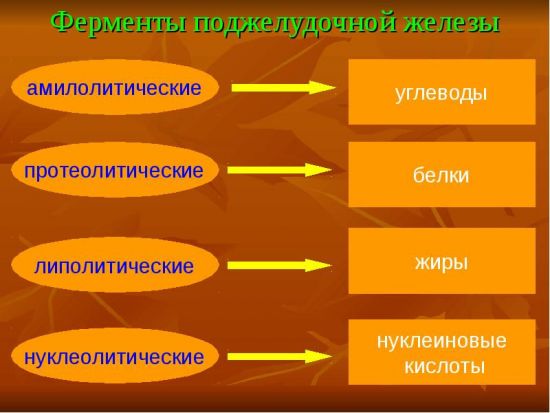 Каждый фермент, содержащийся в панкреатическом соке, выполняет свою функцию по расщеплению белков, жиров, углеводов и нуклеиновых кислот
Каждый фермент, содержащийся в панкреатическом соке, выполняет свою функцию по расщеплению белков, жиров, углеводов и нуклеиновых кислот
При хроническом панкреатите, сахарном диабете и кистозном фиброзе экзокринная функция ПЖ снижается, и возникает ферментная недостаточность. Но перед тем, как лечить поджелудочную железу ферментосодержащими препаратами, необходимо обследование.
Заместительная ферментная терапия позволяет полностью вылечить ряд заболеваний и устранить негативные симптомы в виде пищеварительных расстройств. Однако есть патологии, которые требуют пожизненного приема лекарств.
Наиболее эффективным и популярным средством является Креон, очень часто врачи назначают Панзинорм, Панкреатин, Фестал, Мезим, Энзитстал и Панкурмен. Регулярный прием этих лекарств согласно прописанной схеме помогает избавиться от болей, метеоризма, тошноты и других малоприятных симптомов.
Важно знать, что принимать любой препарат, содержащий ферменты, необходимо только во время еды или сразу после нее, в противном случае не исключено ухудшение состояния. Креон выпускается в специальных капсулах, которые содержат минимикросферы
Эти капсулы нужно проглатывать только целиком, не разжевывая и не смешивая их содержимое в еде или напитках, иначе лекарство разрушится под действием желудочного сока, и не окажет лечебного эффекта.
Оригинальные народные рецепты
Приготовить лекарство для поджелудочной можно из простых продуктов, которые есть на кухне. Например, помыть и покрутить на мясорубке 4 лимона, к массе добавить по 100 г мелко рубленой петрушки и размолотого чеснока. Поставить смесь в холодильник, принимать ее по чайной ложке до еды. Прием вести трижды/сутки. Есть и другие действенные способы лечения:
-
Квашеная капуста. Слить с капусты сок, который из нее выделяется в процессе приготовления. Пить по столовой ложке во время еды, сок поможет нормализовать количество ферментов.
-
Гриб-ежевик. Если удастся раздобыть такой гриб, можно предотвратить развитие онкологии и оздоровить поджелудочную при любых болезнях. Гриб продается в виде порошка. Его надо развести в стакане воды (грамм на стакан), оставить на ночь. Пить натощак по трети стакана трижды/сутки.
Любое народное лечение при неэффективности надо заменить традиционным, а также не забывать о диете — без нее даже лучшие рецепты утратят силу.