Пародонтит: симптомы и лечение, фото
Содержание:
- Лечение пародонтита
- Виды пародонтита
- Что рекомендует пародонтолог с целью профилактики?
- 58.Особенности строения тканей пародонта у детей в возрастном аспекте.
- Как он проводит диагностику?
- Причины заболеваний пародонта
- Пародонтит
- Возможные варианты лечения
- Симптомы пародонтита
- Пародонт
- Профилактические советы врача
- Патогенез
- Патогенез пародонтита
- Симптомы, характерные для пародонтоза и пародонтита
Лечение пародонтита
Лечение пародонтита направлено на то, чтобы ткань десны плотно обхватывала шейку зуба. Но очень часто лечение пародонтита начинается на этапе когда разрушение поддерживающей костной ткани и десны уже произошло, вследствие чего лечение пародонтита затягивается из-за скопления патогенных микроорганизмов в десневых карманах. В таких случаях лечение пародонтита направлено на предотвращение углубления десневых карманов и на предотвращение дальнейшего разрушения десны и костной ткани. Для этого производят тщательную профессиональную гигиену полости рта с очисткой десневых карманов от бактерий, что предупреждает дальнейшее разрушение и прогрессирование пародонтита.
При своевременно поставленном диагнозе пародонтит хорошо поддается лечению неинвазивными методами. Если глубина десневых карманов не более 5мм, то достаточно процедуры по очищению корня зуба от воспаленной пульпы с использованием антибиотиков. В дальнейшем требуется соблюдать гигиену полости рта и периодически посещать стоматолога для удаления зубного камня.
Проведенный с помощью инструментов кюретаж или ультразвуковая чистка зубов удаляет над- и поддесневой зубной камень. Удаление зубного камня с помощью ультразвука кроме всего прочего полирует поверхность зубов, предотвращая появление зубного камня, а кислород обеззараживает десневые карманы и способствует ускоренному заживлению. После ультразвуковой чистки рекомендовано применять местные гели с антибиотиками. Местные антибактериальные препараты позволяют подавить рост бактерий в десневых карманах, что и является основным моментом в лечении пародонтита. Отказ от приема системных антибиотиков для лечения пародонтита в пользу местных препаратов позволяет снизить вероятность развития побочных эффектов.
Если же глубина десневого кармана при пародонтите превышает 5мм, то требуется хирургическое вмешательство.
Для уменьшения десневого кармана при пародонтите проводят лоскутную операцию. Производится небольшой разрез в области десны, что позволяет приподнять ее и оголить корень зуба, который нужно очистить от зубного камня. Если пародонтит уже распространился на костную ткань, то перед тем, как ушить разрез, костную ткань выравнивают. Лоскутная операция проводится под местной анестезией и длится от 1 до 3-х часов.
Трансплантация мягких тканей десны необходима в том случае, когда из-за атрофии десневых карманов пародонт зубов оголяется и визуально выглядит длиннее. Для замещения используют лоскут ткани с неба. Эта процедура помогает остановить углубление десневого кармана и помогает закрыть оголенные корни зубов, предупреждая развитие гиперестезий. Для женщин, особенно молодого возраста трансплантация мягких тканей при пародонтите дает двойной результат – излечение и избавление от косметического дефекта.
Применение костного трансплантата для остеопластики при пародонтите проводится при значительном разрушении костной ткани, когда она не может выполнять функций по удерживанию зуба на своем месте. Трансплантат может быть изготовлен как из синтетического материала, так и из собственной костной ткани. Костный трансплантат для лечения пародонтита имеет неоспоримое преимущество: он служит платформой для образования новой костной ткани, что называется направленной регенирацией.
Направленная регенерация костной ткани при глубоких поражениях пародонтитом восстанавливает костную ткань. Для этого участок между зубом и костной тканью заполняют биосовместимым материалом, в результате чего на данном участке растет только костная ткань, рост других клеток полностью подавлен. Вторая методика направленной регенерации для лечения пародонтита заключается в ведении протеинсодержащего геля, который по своему составу схож с эмалью зубов. В результате организм начинает стимулировать рост костной ткани в ответ на ложную информацию о формировании нового зуба.
В профилактике пародонтита имеет значение санитарное просвещение населения, обучение правильной чистке зубов еще в детском возрасте и полноценное питание. Для своевременного выявления пародонтита и других заболеваний необходимо не реже, чем раз в полгода проходить плановый осмотр стоматолога и процедуры по удалению зубного камня, который провоцирует развитие пародонтита.
Если имеется гингивит, то его необходимо лечить, так как именно гингивит является первым проявление пародонтита. На этом этапе предотвратить пародонтит можно используя антибактериальные зубные пасты и противовоспалительные ополаскиватели для рта.
Дефекты зубных рядов необходимо своевременно лечить, так как это формирует правильную нагрузку на зубы и способствует профилактике пародонтита.
Виды пародонтита
Классификация пародонтита включает в себя следующие виды болезни:
По течению:
Острый пародонтит. Характеризуется стремительным поражением пародонта, острыми болями, кровоточивостью дёсен. Может иметь обострения в виде абсцессов десневого происхождения – со свищом и без свища.
Хронический пародонтит. Характеризуется медленным, но стойким поражением пародонта, в начале без особых признаков. Если в начале заболевания не предпринять адекватных мер, патологический процесс достигает нижних частей пародонта, после чего лечение становится весьма трудоемким и длительным
Очень важно не допустить поражение альвеолярных отростков, которые являются частью челюсти, на которой собственно и расположены зубы. Хроническая форма пародонтита иногда сопровождается обострениями, к которым приводят обычно ослабление иммунной системы на фоне стрессов или появление вторичных инфекционных заболеваний (ОРВИ, ОРЗ, грипп, пневмония и другие)
Хронический пародонтит подразделяется на следующие виды:
- Локализованный;
- Генерализованный;
- Хронический перикоронит;
- Утолщенный фолликул (гипертрофия сосочка).
По локализации:
Локализованный (очаговый) пародонтит. Обычно развивается на фоне местных причин – травмирование. При удалении причины болезни и адекватном лечении, прогноз на выздоровление благоприятный.
Генерализованный пародонтит. Развитие заболевания происходит на фоне 2 неблагоприятных факторов – наличие инфекции или травмирование пародонта, а также отсутствие адекватной реакции иммунной системы человека на первый фактор, например, организм не вырабатывает необходимые антитела или их количество в противодействие инфекции.
По степени тяжести (степени пародонтита):
Легкая степень. Характеризуется структурными изменениями эпителия и кровеносных сосудов (расширение вен и сужение их просвета, склероз, гиалиноз) дёсен. Размер пародонтальных карманов — до 3,5 мм. Резорбция (фактически разрушение, путем рассасывания) костной ткани межкорневой перегородки зуба — до 1/3 длины корней.
Средняя степень. Продолжается процесс патологического изменения структуры пародонта, проявляется выраженный склероз стромы, появляется грануляционные ткани. Размер пародонтальных карманов составляет 3,5-6 мм. Резорбция костной ткани межкорневой перегородки зуба составляет от 1/3 до ½ длины корней. Проявляется подвижность зубов 1-2 степени, возможно их смещение. Присутствуют отеки, гиперемия и обильная кровоточивость дёсен, а также очаги остеопороза.
Тяжелая степень. Происходит резкое и стремительное деформирование межзубных перегородок, их распад на отдельные части, а также распад коллагеновых волокон. Размер пародонтальных карманов составляет более 6 мм. Резорбция костной ткани межкорневой перегородки зуба составляет более ½ длины корней, где присутствуют процессы обильной инфильтрации (значительных отложений в пародонтальных карманах), иногда с выделением гноя. Присутствует подвижность зубов 2-3 степени.
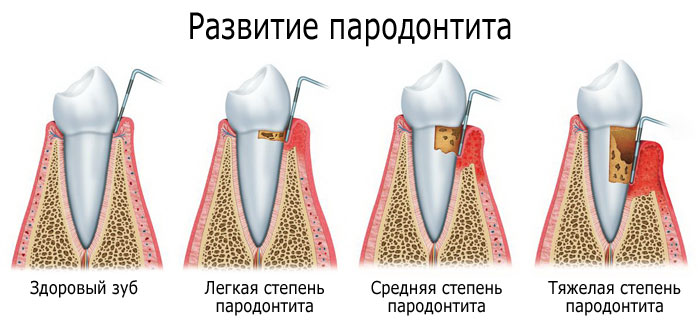
Важно! Последствиями средней и тяжелой степеней пародонтита, даже после их лечения и выздоровления, может остаться измененный уровень (рецессия) десны
Что рекомендует пародонтолог с целью профилактики?
Большую роль в работе врача-пародонтолога занимает профилактика стоматологических заболеваний, проведение разъяснительных работ с пациентами относительно ухода за зубами, деснами, ротовой полости. Для того чтобы сохранить зубы здоровыми, стоит прислушаться к следующим рекомендациям специалиста:
- регулярно делать массаж десен;
- использовать лечебные зубные пасты, включающие в свой состав противовоспалительные компоненты, экстракты дубовой коры;
- менять зубную щетку не реже, нежели 1 раз в течение 2–3 месяцев;
- чистить зубы 2 раза в сутки;
- полоскать ротовую полость после каждого приема пищи;
- пользоваться зубной нитью для удаления налета в труднодоступных местах.
Профилактические программы при наличии определенных заболеваний, а также длительность терапевтического курса, определяется пародонтологом индивидуально, исходя из особенностей конкретного случая.
58.Особенности строения тканей пародонта у детей в возрастном аспекте.
Пародонт представляет собой комплекс тканей окружающих зуб, куда входят собственно зуб, периодонт, слизистая оболочка десны, цемент и костная стенка альвеолы.
В период временного прикуса:
Слизистая: эпителиальный покров тонкий, малодифференцированный, с незначительным углублением эпителиальных сосочков, без явления ороговения. Базальная мембрана тонкая, имеет нежное строение. Цемент: клеточный цемент обнаруживается в области верхушек корней временных зубов. К моменту начала резорбции корней слой клеточного цемента становиться более мощным.
Костная ткань: рентгенологический рисунок формирующейся костной ткани беден, не выражен. Костный рисунок крупнопетлистый, мало дифференцированный. Четко контрастируют лишь решетчатые (твердые) пластинки фолликулов постоянных зубов и периодонта временных, а также минерализованные ткани зубов. Периодонтальные щели почти в 2 раза шире, чем у взрослых, а кортикальные пластинки более широкие, но менее интенсивные. Вершины перегородок имеют различную форму: округлую, реже острую. Они проецируются вблизи эмалево-цементной границы.
В период сменного прикуса:
Слизистая: слой эпителия утолщается. Эпителиальные сосочки приобретают более рельефную форму и глубину, базальная мембрана утолщается, ее коллагеновые структуры становятся плотнее, ориентированнее. В этом возрасте происходит постепенное созревание коллагена и уменьшается склонность к диффузным реакциям.
Цемент: в связи с резорбцией корней увеличивается число клеток цемента, и клеточный цемент временных больших коренных зубов в 10-11 лет покрывает ½ длины корней.
Костная ткань: у прорезавшихся зубов вершины межзубных перегородок как бы срезаны в сторону прорезывающегося зуба и располагаются на уровне эмалево-цементной границе прорезавшегося и прорезывающегося зубов. С окончанием прорезывания зубов вершины перегородок принимают различные очертания: острые или округлые. Образование и минерализация вершин и твердых пластинок межзубных костей заканчивается после закрытия верхушечного отверстия корней. По мере формирования зубов одноименных групп: в целом во фронтальном участке к 8-9 годам, а в боковых – к 14-15 годам.
В период постоянного прикуса:
Слизистая: десна имеет зрелую дифференцированную структуру. Цемент: большая часть (²/3) сформированных корней покрыта бесклеточным цементом, так называемым первичным, а апикальная треть корней покрыта вторичным клеточным цементом. Наслаивание клеточного цемента происходит медленно в сравнении с процессами резорбции и регенерации костной ткани.
Костная ткань: рисунок губчатого вещества четкий. Костная ткань верхней челюсти и фронтального участка нижней челюсти имеют мелкопетлистое строение. А боковых участков нижней челюсти –
Как он проводит диагностику?
Основной способ диагностики болезней пародонта – осмотр зубной полости. Врач с помощью эндодонтических инструментов оценивает состояние десен и зубов, принимает решение о необходимости рентгеноскопии.
Состояние пародонта в норме и патологии
| Параметр | Норма | Патология | Возможная болезнь |
| Цвет десны. | Бледно-розовый (розово-коралловый). | Ярко-красный. Серый.
Темный бордово-красный. |
Гингивит. Язвенно-некротический гингивит.
Пародонтит. |
| Текстура десны. | Похожая на корку лимона, имеются вдавленности и шероховатости. | Гладкая поверхность без изменения цвета и контуров. | Гингивит. |
| Состояние межзубных сосочков. | Остроконечная форма, плотная консистенция. Зубные шейки охвачены полностью, промежутки между зубами заполнены. | Гиперемия, отечность, кровоточивость, зуд, гиперплазия (разрастание). | Гингивит, пародонтит. |
| Состояние края десны. | Находится на 2 мм выше эмалево-цементной границы. | Расстояние от эмалево-цементной границы до края десны меньше 2 мм. | Рецессия десны. |
| Наличие десневых карманов. | Глубина бороздки между зубом и десной не превышает 2,5 мм, кровоточивость отсутствует. | Глубина кармана больше 2,5 мм, при зондировании возникает кровоточивость. При нажатии зондом на край десны появляется экссудат. | Пародонтит. |
| Подвижность зубов. | Отсутствие перемещения зубов во всех направлениях. | Наличие подвижности 1-ой, 2-ой, 3-ей или 4-ой степени согласно классификации Д. А. Энтина. | Патологическая подвижность зубов. |
Рентгенография
Пародонтоз на рентгене
Рентгенографическое исследование на ранней стадии пародонтита и пародонтоза не информативно. При выраженных формах позволяет определять состояние и структуру костных тканей, наличие резорбции, остеопороза, остеолиза, деструкции, остеосклероза. Остеопороз проявляется на снимке повышенный прозрачностью костей.
По данным рентгенографического исследования делают заключение о начальной, средней или тяжелой степени изменения костных тканей.
- Начальная стадия пародонтоза – исчезают верхушки и замыкающие пластинки гребней, высота перегородок сохранена.
- Средняя степень – межальвеолярные гребни разрушены больше чем на ⅓, костная ткань отсутствует на уровне щечной части и апроксимальной трети корней.
- Тяжелая степень – разрушение межальвеолярных перегородок больше чем на ½ высоты. Обнажение корней больше чем на ½ длины.
Причины заболеваний пародонта
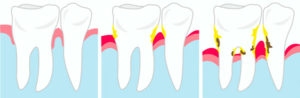
- Воздействие микроорганизмов. Бактерии, живущие в зубном налете, выделяют токсичные вещества, которые раздражают десны и делают их красными, болезненными и кровоточащими. Если налет накапливается, прилипает к зубам, то образуется зубная бляшка и зубной камень. А в результате происходит разрушение ткани, поддерживающей зуб.
- Неправильно изготовленные пломбы, когда неровные, нависающие края становятся вместилищем микробов и травмируют десну.
- Ношение зубных протезов и наличие ортодонтических аппаратов при плохой гигиене
- Дефекты изготовления зубных протезов (например, нависающие края коронок)
- Патологии прикуса, т.е. неправильное расположение зубов в зубном ряду (скучность, наклон, неравномерная нагрузка на отдельные зубы).
- Общие заболеваний организма: эндокринные нарушения, заболевания желудочно-кишечного тракта, болезни крови и кровеносной системы, иммунологические нарушения.
Вот почему в ряде случаев при таких процедурах, как лечение пародонтита, стоматолог рекомендует пациенту обратиться к терапевту, эндокринологу, иммунологу или другому специалисту. Только выяснив (уточнив) первичную причину заболевания можно провести успешное лечение пародонта. Случается, что причиной пародонтита является наследственная предрасположенность к данному заболеванию.
Заболевания пародонта усугубляют:
- некоторые неблагоприятные производственные факторы (интенсивное пользование компьютером, работа в горячих цехах и с химическими препаратами);
- курение (контакт сигареты с полостью рта вызывает сужение кровеносных сосудов десны, что приводит к уменьшению «питания» данного участка полости рта). Поэтому в то время, когда проводится лечение пародонтита, от этой привычки желательно отказаться;
- некоторые особенности слизистой полости рта.
Какими методами выявляют заболевания пародонта
- Врач определяет гигиеническое состояние полости рта – наличие и характер зубной бляшки и зубного камня. Для этого существуют специальные красители.
- Рентгенологическое обследование выявляет степень поражения костной ткани и распространения воспалительного процесса, трехмерное моделирование компьютерной томограммы позволяет увидеть реальные объемы и локализацию поражения костной ткани (в отличие от двухмерных ортопантомограмм).
- Врач определяет и наносит в карту (пародонтограмму) состояние каждого зуба, уровень и конфигурацию десневого края, подвижность зуба, величину утраты костной ткани, наличие и глубину десневых карманов.
Сочетание различных методов обследования пациента позволяет:
- получить объемную и достоверную информацию о состоянии пародонта;
- поставить точный диагноз;
- составить рекомендуемый план на лечение пародонтита;
- сделать прогноз.
На консультации в ходе осмотра и беседы врач выявляет:
- жалобы пациента,
- признаки и давность заболевания пародонта,
- локализацию, течение и тяжесть заболевания,
- цвет и плотность десны,
- наличие зубодесневых карманов,
- подвижность зубов,
- особенности прикуса, т.е. смыкания верхних и нижних зубов,
- соматические заболевания, сопутствующие заболеванию пародонта (на основе анкеты о здоровье).
Врач в случае необходимости:
- сделает при помощи компьютера снимок (снимки),
- направит на общий анализ крови или другое лабораторное исследование,
- направит на консультацию к другим специалистам в области медицины.
Врач составит рекомендуемый план, как лечить пародонтит: обозначит в нем все отклонения от нормы, выявленные в полости рта (по специальности пародонтология), укажет оптимальные этапы и сроки устранения отклонений, определит оптимальные методы лечения (по своей специальности).
Пародонтит
Это воспалительное заболевание тканей пародонта, вызывающее разрушение костной ткани и связок зуба. Начинается с воспаления десны: возникают зубодесневые карманы, десны отслаиваются от зубов, оголяя шейку зуба.
Основные симптомы такие же, как и при гингивите. При начальной стадии одно заболевание от другого может отличить только врач.
При прогрессировании заболевания разрушается кость челюсти, окружающая зуб. Зубы теряют устойчивость, появляется подвижность, и, в конечном итоге, могут совсем выпасть.
При ярко выраженной подвижности зубов, чаще всего врач бессилен. В таких случаях эффективным решением станет удаление зубов с последующим протезированием.
Возможные варианты лечения
Отвечая на вопрос, как лечить данное заболевание, важно обратить внимание на то, что лечение пародонтита в домашних условиях без предварительной консультации со специалистом может привести к печальным последствиям. Мы обратились к экспертному мнению, чтобы узнать, можно ли вылечить пародонтит
Мы обратились к экспертному мнению, чтобы узнать, можно ли вылечить пародонтит.
Итак, среди методик, применяемых для остановки воспалительных процессов, стоит выделить следующие терапевтические процедуры:
- аппаратное лечение: ультразвуковая чистка зубов от налета и камня позволяет бережно удалить поддесневые отложения, не травмируя воспаленные участки десны. Оптимальным вариантом в данном случае будет использование аппаратов Vector или Varius,
- закрытый и открытый кюретаж: первый позволяет удалить незначительные объемы зубных отложений с помощью ультразвука и ручной чистки с использованием специальных инструментов. Открытый кюретаж предполагает чистку больших десневых карманов глубиной более 5 мм. Процедура проводится путем разрезания и отслаивания слизистой от поверхности зубов,
- пластика десны: процедура предполагает коррекцию формы и края десны, а также сокрытие оголенных корней. Однако данный метод чаще применяется при пародонтозе и в условиях отсутствия подвижности зубов,
- инъекции и аппликации: терапия включает в себя прием лекарственных средств, в том числе антибиотиков, наложение специальных пародонтальных повязок и инъекции в десны,
- плазмолифтинг: в рамках данной процедуры используется плазма крови пациента, которая содержит достаточное количество тромбоцитов, способствующих эффективной регенерации тканей. Нередко эту процедуру комбинируют с открытым кюретажем – мембраны из плазмы выступают в роли аппликаций под десны,
- шинирование: для фиксации расшатанных зубов в правильном положении могут быть установлены шины – тонкие нити, которые закрепляются с тыльной стороны зубного ряда. Отличным решением также может стать бюгельный шинирующий протез, конструкция которого включает в себя металлические отростки, отходящие от дуги (бюгеля) и фиксирующие каждый отдельный зуб.
Симптомы пародонтита
- Острый пародонтит
- Хронический пародонтит
- Зуд десен и болезненность во время еды
- Кровоточивость десен
- Появление липкой и ржавой слюны по утрам
- Расхождением верхних резцов, что приводит к косметическому дефекту
- Подвижностью зубов (II-III степени)
- Довольно сильной болью при жевании
- Болью при чистке зубов и реакцией на холодную и горячую пищу, так как снижается уровень десны, и обнажаются корни зубов.
- Неприятным запахом изо рта (при гноетечении гнилостный запах)
- Появлением абсцессов
- Гноетечением
- Изъязвлением края десны.
- Появлением резких и пульсирующих болей
- Выраженной кровоточивостью десен
- Головной болью
- Повышением температуры тела выше 37 градусов Цельсия
- Общей слабостью
Пародонт
- Заболевания пародонта
- Заболевания пародонта и слизистой оболочки полости рта у детей
- Ортопедическое лечение заболеваний пародонта
- Профилактика и лечение пародонтоза
- Хирургическое лечение заболеваний пародонта
- Терапия пародонтоза
- Периодонтиты
- Эндодонтия
-
Атлас заболеваний пародонта
- Анатомия и физиология пародонта
- Обследование больного
-
Клиника и диагностика заболеваний пародонта
- Классификация болезней пародонта
- Гингивит
- Течение пародонтитов
- Течение пародонтоза
- Идиопатические заболевания пародонта
- Пародонтомы — новообразования тканей пародонта
- Дифференциальная диагностика заболеваний пародонта
- Лечение заболеваний пародонта
Профилактические советы врача
Профилактические меры помогут избежать заболеваний пародонта.
Меры профилактики заболеваний пародонта в зависимости от того, кто их выполняет, подразделяются на:
- индивидуальные;
- профессиональные.
Индивидуальная профилактика:
- Регулярное удаление зубного налета средствами гигиены ПР (зубные пасты, дезодоранты, ополаскиватели, гигиеническая губная помада, жевательная лечебно-профилактическая резинка, отбеливатели).
- Своевременное обращение к врачу при первых признаках заболеваний периодонта, лечение гингивита.
- Недопущение травматических факторов – кариозных полостей, пломб со свисающими краями, плохо подогнанных протезов, аномалий прикуса, зубного камня.
- Избегание обострений существующих болезней, перехода их в тяжелую форму. Использование для этого всех лечебных способов и средств – медикаментозной терапии, хирургического вмешательства, ортопедического лечения.
Профессиональная профилактика:
- Консультация об индивидуальных мерах гигиены.
- Помощь в подборе средств гигиены ПР, обучение правильному пользованию ими.
- Удаление зубных отложений с использованием механических, химических и ультразвуковых методов.
- Полирование зубов с использованием полировочных паст и щеток.
- Реминерализация эмали фторсодержащими препаратами.
Патогенез
Патогенез Пародонтоза обусловлен взаимодействием общих и местных факторов. При этом указанные выше экзо- и эндогенные этиологические факторы, индуцирующие П. (напр., функциональные расстройства внутренних органов и систем, микрофлора полости рта, зубной налет и др.), вовлекаются в механизм его развития и переходят в патогенетические.
Основными в патогенезе П. большинство исследователей считают нарушения иммунол, реактивности тканей пародонта под влиянием компонентов зубного налета, нарушение метаболизма, воспаление тканей пародонта (см.), расстройства микроциркуляции (см.), возникающие вследствие нейрогуморальных сдвигов в организме. Медиаторы воспаления (гистамин, серотонин и гепарин, освобождающиеся из тучных клеток, кинины — брадикинин, каллидин, простагландины и др.), а также ферменты зубного налета и жидкости десневой борозды и другие факторы вызывают раздражение и последующую вегетацию эпителия десны в глубь периодонтальной щели, в результате чего происходит разрушение круговой связки зуба с образованием пародонтального кармана. Воспалительный процесс в тканях пародонта сопровождается явлениями ацидоза и выраженными функциональными нарушениями микроциркуляции, что ведет к дистрофии костной ткани зубных альвеол, их резорбции и атрофии, расшатыванию и выпадению зубов.
Существенную роль в патогенезе П. играют функциональные нарушения микроциркуляции в тканях пародонта, начинающиеся с кратковременной фазы дилатации сосудов, обусловленной воздействием биологически активных веществ (кининов, гистамина, лизосомальных ферментов, простагландинов и др.) с последующим длительным спазмом (нейрогенного генеза) и понижением объемной скорости кровотока. Одновременно нарушается проницаемость сосудистой стенки — первоначальное повышение проницаемости сменяется ее понижением. Также нарушаются реологические свойства крови с тромбозом микроциркуляторного русла тканей пародонта. Снижается уровень напряжения кислорода и окислительно-восстановительных процессов в тканях пародонта, что свидетельствует о их дистрофии, в результате которой функциональные изменения сосудов переходят в органические, имеющие характер склеротических.
В связи с потерей зубов, болью при жевании, подвижностью зубов пища размельчается недостаточно, травмирует слизистую оболочку рта, пищевода, желудка, что наряду с уменьшением секреции желудочного и панкреатического сока способствует развитию патологических изменений органов желудочно-кишечного тракта. Пародонтальные карманы, являясь очагами инфекции, могут привести к сенсибилизации организма, аллергическому поражению сердца, почек, суставов и др.
Патогенез пародонтита
Общие заболевания организма снижают барьерные и защитные функции тканей пародонта, в итоге устойчивость к патогенным микробам сильно уменьшается. Наиболее важными из них являются: вирусные заболевания, герпес, сахарный диабет, лейкемия, авитаминоз, язвенная болезнь желудка и двенадцатиперстной кишки, кожные заболевания, мочекаменная болезнь, применение некоторых лекарственных средств, стресс.
Влияние стресса: научные эксперименты доказали, что сильный постоянный стресс вызывает в тканях пародонта патологические механизмы. Психоэмоциональная травма влияет нервно-эндокринно-иммунные взаимоотношения.
К наследственным факторам предрасположенности к пародонтиту относится функциональные нарушения нейтрофильных гранулоцитов и моноцитов, уменьшение защитной функции ротовой жидкости, малая толщина альвеолярной кости и тонкая слизистая оболочка десны.
Курение — распространённый фактор риска возникновения и развития пародонтита. Табачный дым содержит более 2000 потенциально токсичных веществ для тканей полости рта. У курильщиков более активно образуется зубной камень, налёт, таким образом создаются хорошие условия для размножения бактерий. К тому же никотин влияет на сосудистое русло десны, ухудшая микроциркуляцию.
Нарушение функции половых желез: избыточное количество эстрогена и прогестерона в крови увеличивает проницаемость сосудов пародонта и чувствительность десны к воздействию микроорганизмов.
Симптомы, характерные для пародонтоза и пародонтита
К сожалению, для пародонтита свойственно медленное развитие. На начальной стадии пародонтит не вызывает болевых и других ощущений. Болезнь развивается бессимптомно, постепенно разрушая пародонт. Поэтому пациенты, как правило, не спешат обращаться к врачу. Пародонтит может выражаться по-разному в зависимости от стадии, и часто начинается с кровоточивости десен. На этой стадии процесс еще обратим,не затронута пародонтальная связка, которая окружает зуб и связывает его с соседними, так чтобы жевательное давление распределялось равномерно по всему зубному ряду и не возникала перегрузка в тканях пародонта.
Без лечения процесс проникает глубже и разрушает пародонтальную связку, возникает пародонтальный карман, в котором, в свою очередь, откладывается налет,камень и стимулирует дальнейшее прогрессирование процесса. Пародонтальные ткани (окружающие зуб -десна, костная ткань) разрушаются, и зуб начинает шататься, теряя костную опору в челюсти. На этом этапе может наблюдаться так же изменение положения зубов, их патологическая подвижность, появление щелей между ними, нарушение функции жевания, травматическая окклюзия.
Начальный период болезни характеризуется зудом, пульсацией в деснах, подвижностью зубов, чувством неудобства при жевании, неприятным запахом изо рта. По мере прогрессирования процесса опорный аппарат зуба расшатывается, подвижность зубов увеличивается, шейки зубов обнажаются и приобретают повышенную чувствительность. Отсутствие адекватных мер терапии на данном этапе приводит к потере практически здоровых зубов.
При обострении возникает резкая пульсирующая боль, повышение температуры, недомогание и слабость. Отмечается яркое покраснение и вздутие десны, из зубодесневого кармана выделяется гной.
Лечение комплексное, направлено на стабилизацию патологического процесса.