Пародонтит iii стадии (запущенная или тяжелая форма)
Содержание:
Лечение пародонтита
1. Неинвазивные методы.
Лечение зубов при пародонтите направлена на удаление бактериальных отложений на деснах и зубах.
На первом этапе важно обеспечить регулярное очищение зубов от налета, с обязательной проработкой межзубных промежутков. Стоматолог обучает правильной чистке зубов, дает рекомендации относительно жесткости зубной щетки, применения дополнительных средств (нити, ополаскивателей)
Стоматолог обучает правильной чистке зубов, дает рекомендации относительно жесткости зубной щетки, применения дополнительных средств (нити, ополаскивателей).
Снимают боль, дезинфицируют ткани масло пихты и виноградных косточек. Использовать их, разбавив базовым (1:3), можно для массажа десен или масляных компрессов.
Способствует оздоровлению среды и повышает шансы на излечение пародонтита отказ от курения, употребления сладких напитков, кондитерских изделий.
2. Антибиотическая терапия.
Стойкие инфекции, которые не удается купировать при помощи чистки, подавляют антибиотиками. Принимают их перорально, а также используют антибиотические гели, пасты (с доксициклином, миноциклином), жидкости для полоскания рта.
В качестве ополаскивателя можно применять хлоргексидин – достаточно 30-60 секунд полоскания.
3. Профессиональная чистка.
В процессе чистки удаляют зубной налет, затвердения, очищают образовавшиеся карманы.
Если пародонтит не запущенный (на стадии гингивита), небольшие карманы можно ликвидировать с помощью этих процедур. Через 2-3 недели проводят повторный осмотр с обязательным зондированием.
Если десневые карманы не сократились, проводится кюретаж – выскабливание налета, бляшек, отмерших тканей. Закрытый кюретаж (без надреза десны) осуществляют при глубине кармана до 0,4 см, если карман глубже, необходим открытый кюретаж.
4. Хирургия.
Запущенный или осложненный пародонтит требует резекции тканей и костной регенерации.
Если даже открытый кюретаж не позволяет добраться до бактериальных отложений, проводят лоскутную операцию. Фрагменты десны отслаивают, открывая доступ к костной ткани и корням зубов. По завершении процедуры «лоскутки» десны возвращают на место, фиксируя повязкой. Десневые карманы заполняют трансплантатами, стимулирующими регенерацию костей.
Если зуб сохранить не удается, а также в случае неблагоприятного прогноза, его удаляют с дальнейшей имплантацией.
Профилактика
Чтобы избежать возникновения пародонтита необходимо выполнять следующие действия:
- соблюдать личную гигиену, правильно чистить зубы;
- ответственно относиться к выбору зубной щётки;
- не надеяться, что за заболевание пройдёт просто так и при первых симптомах необходимо обратиться к врачу;
- укреплять иммунитет;
- избегать стрессов;
- употреблять только те продукты, которые обогащены витаминами и минералами;
- если у ребёнка имеется отклонения прикуса, то нужно посетить стоматолога, чтобы тот сделал коррекцию;
- если отсутствуют зубы, то нужно установить протезы;
- посещать стоматолога хотя бы 2 раза в год;
- необходимо вести активный образ жизни, закаляться.
Нужно понимать, что пародонтит является очень страшной болезнью, а потому необходимо бить тревогу при возникновении первых симптомов
Поэтому так важно знать их, чтобы вовремя обратиться к врачу. Удачи и здоровья!
Лечение пародонтита
Комплексное лечение пародонтита может быть проведено как методом хирургического вмешательства, так и без необходимости выполнения операций на десенных карманах зубов.
В том случае, когда заболевание приобретает острый характер в процессе хронического течения, необходимо без промедлений провести лечение. Если заболевание сопровождается воспалительным процессом с гнойным характером — необходимо выполнить оперативное вмешательство, включающее дренаж гнойной жидкости.
Оперативное вмешательство по дренированию выполняется посредством надреза мягких тканей десны, через который и выходит скопившийся гной. После этого пациенту назначается курс медикаментозного лечения, включающий прием антибиотиков. В процессе лечения также показано ежедневное ополаскивание ротовой полости хлоргексидином. Для обеззараживания, выполненного на десне разреза, ее обрабатывают перекисью водорода. Если гнойные выделения продолжают выступать из раны, то назначают расщепляющие ферменты.
Стадии
В течение заболевания выделяют три основных стадии, которые отличаются характером и тяжестью симптомов. Это следующие стадии.
- Первая. Пародонтальные карманы имеют еще небольшую глубину – до 3 мм. Периодически после чистки отмечается кровоточивость десен. Она не сопровождается болью и расшатыванием зубов.
- Вторая. Глубина карманов увеличивается до 5 мм, из-за чего шейка зуба частично оголяется. Также появляется гиперчувствительность при употреблении горячей или холодной пищи.
- Третья. Эта стадия при неагрессивном течении заболевания развивается примерно через 4-5 лет после начала воспаления. В случае тяжелой формы зубные карманы углубляются до 6 мм. В них накапливаются остатки пищи, что приводит к нагноению. Зубы при этом сильно расшатываются.
Третий этап: основное лечение
Основной этап лечения посвящен восстановлению тканей, когда воспаление уже купировано. Это, говоря простым языком, помощь естественным силам организма. На заранее обработанные зубы и десны наносят или вводят препараты, ускоряющие рост живых клеток, – биогели с факторами роста, замещающие кость материалы, коллагеновые мембраны, препараты из плазмы крови пациента. Благодаря таким активаторам здоровые ткани буквально нарастают заново.
Например, биопрепарат Emdogain Straumann позволяет восстановить потерю связок, кости и мягких тканей до 80% в первый год лечения. Рост новых костных клеток стимулируется материалами BoneCeramic, Bio-Oss, мембранами Creos. В нашей стране с этими биоматериалами пока работают не везде, а в мировой практике они повсеместно используются уже несколько десятков лет, подкреплены научными данными и доказали свою эффективность и безопасность.
Биопрепараты нового поколения для стимуляции естественной регенерации и роста тканей. Фото: Smile-at-Once
Еще ряд методик направлен на то, чтобы снять воспаление, чувствительность и отечность, укрепить местный иммунитет и запустить микроциркуляцию в тканях – это специальные лекарственные повязки, курсы витаминов в виде инъекций, плазмолифтинг и введение препаратов гиалуроновой кислоты.
Лечение пародонтита
Лечение пародонтита направлено на то, чтобы ткань десны плотно обхватывала шейку зуба. Но очень часто лечение пародонтита начинается на этапе когда разрушение поддерживающей костной ткани и десны уже произошло, вследствие чего лечение пародонтита затягивается из-за скопления патогенных микроорганизмов в десневых карманах. В таких случаях лечение пародонтита направлено на предотвращение углубления десневых карманов и на предотвращение дальнейшего разрушения десны и костной ткани. Для этого производят тщательную профессиональную гигиену полости рта с очисткой десневых карманов от бактерий, что предупреждает дальнейшее разрушение и прогрессирование пародонтита.
При своевременно поставленном диагнозе пародонтит хорошо поддается лечению неинвазивными методами. Если глубина десневых карманов не более 5мм, то достаточно процедуры по очищению корня зуба от воспаленной пульпы с использованием антибиотиков. В дальнейшем требуется соблюдать гигиену полости рта и периодически посещать стоматолога для удаления зубного камня.
Проведенный с помощью инструментов кюретаж или ультразвуковая чистка зубов удаляет над- и поддесневой зубной камень. Удаление зубного камня с помощью ультразвука кроме всего прочего полирует поверхность зубов, предотвращая появление зубного камня, а кислород обеззараживает десневые карманы и способствует ускоренному заживлению. После ультразвуковой чистки рекомендовано применять местные гели с антибиотиками. Местные антибактериальные препараты позволяют подавить рост бактерий в десневых карманах, что и является основным моментом в лечении пародонтита. Отказ от приема системных антибиотиков для лечения пародонтита в пользу местных препаратов позволяет снизить вероятность развития побочных эффектов.
Если же глубина десневого кармана при пародонтите превышает 5мм, то требуется хирургическое вмешательство.
Для уменьшения десневого кармана при пародонтите проводят лоскутную операцию. Производится небольшой разрез в области десны, что позволяет приподнять ее и оголить корень зуба, который нужно очистить от зубного камня. Если пародонтит уже распространился на костную ткань, то перед тем, как ушить разрез, костную ткань выравнивают. Лоскутная операция проводится под местной анестезией и длится от 1 до 3-х часов.
Трансплантация мягких тканей десны необходима в том случае, когда из-за атрофии десневых карманов пародонт зубов оголяется и визуально выглядит длиннее. Для замещения используют лоскут ткани с неба. Эта процедура помогает остановить углубление десневого кармана и помогает закрыть оголенные корни зубов, предупреждая развитие гиперестезий. Для женщин, особенно молодого возраста трансплантация мягких тканей при пародонтите дает двойной результат – излечение и избавление от косметического дефекта.
Применение костного трансплантата для остеопластики при пародонтите проводится при значительном разрушении костной ткани, когда она не может выполнять функций по удерживанию зуба на своем месте. Трансплантат может быть изготовлен как из синтетического материала, так и из собственной костной ткани. Костный трансплантат для лечения пародонтита имеет неоспоримое преимущество: он служит платформой для образования новой костной ткани, что называется направленной регенирацией.
Направленная регенерация костной ткани при глубоких поражениях пародонтитом восстанавливает костную ткань. Для этого участок между зубом и костной тканью заполняют биосовместимым материалом, в результате чего на данном участке растет только костная ткань, рост других клеток полностью подавлен. Вторая методика направленной регенерации для лечения пародонтита заключается в ведении протеинсодержащего геля, который по своему составу схож с эмалью зубов. В результате организм начинает стимулировать рост костной ткани в ответ на ложную информацию о формировании нового зуба.
В профилактике пародонтита имеет значение санитарное просвещение населения, обучение правильной чистке зубов еще в детском возрасте и полноценное питание. Для своевременного выявления пародонтита и других заболеваний необходимо не реже, чем раз в полгода проходить плановый осмотр стоматолога и процедуры по удалению зубного камня, который провоцирует развитие пародонтита.
Если имеется гингивит, то его необходимо лечить, так как именно гингивит является первым проявление пародонтита. На этом этапе предотвратить пародонтит можно используя антибактериальные зубные пасты и противовоспалительные ополаскиватели для рта.
Дефекты зубных рядов необходимо своевременно лечить, так как это формирует правильную нагрузку на зубы и способствует профилактике пародонтита.
Симптомы пародонтоза и отличия от пародонтита
Заболевание прогрессирует крайне медленно, и выявить его на ранних этапах довольно проблематично. В большинстве случаев, пародонтоз диагностируется при профилактическом посещении стоматолога, который обнаруживает расшатавшиеся зубы и проблемы с дёснами.
По причине отсутствия воспалений пародонтоз до определённого периода не связан с болезненными ощущениями. Наблюдение показывает, что пародонтоз, возможно, является наследственным заболеванием, так как встречается в роду из поколения в поколение.
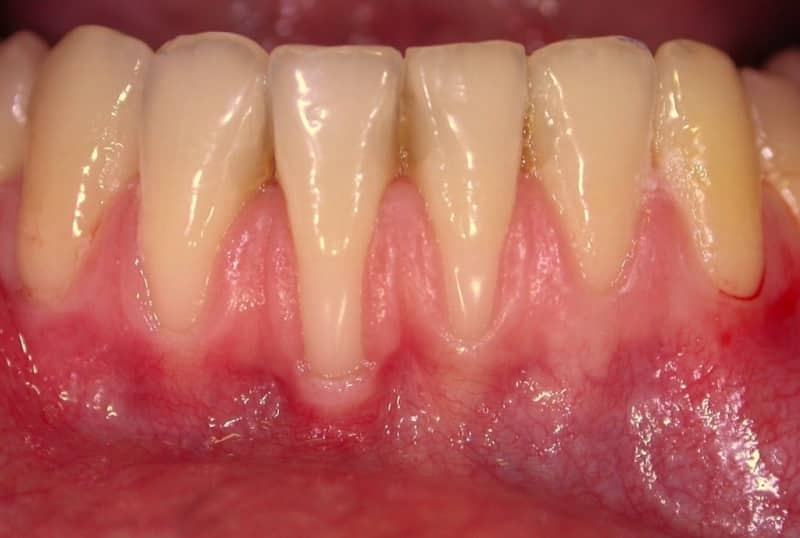
Побледнение и рецессия дёсен — характерные признаки пародонтоза
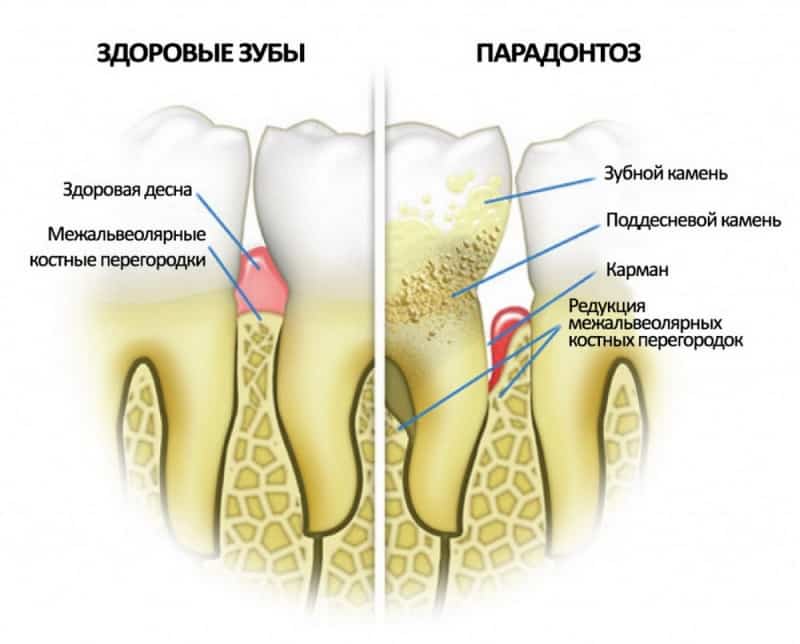
Существует целый ряд признаков, чтобы отличить пародонтоз от пародонтита (см. фото до и после):
- Пародонтоз – редкое заболевание, в то время как пародонтит очень распространён.
- В первом случае причиной заболевания является нарушение клеточного питания, во втором же – плохая микрофлора ротовой полости и обилие зубных отложений.
- Пародонтоз обычно затрагивает альвеолярные отростки всей полости рта, а пародонтит может располагаться как локально, так и на нескольких дёснах.
- Воспаление дёсен в первом случае отсутствует и генеральным процессом является атрофия, во втором случае доминирует воспаление.
- Пародонтоз характеризуется отсутствием абсцессов, гнойных выделений, кровотечения и патологических зубодесневых карманов, в случае пародонтита всё наоборот.
- В первом случае зубы начинают расшатываться постепенно, с течением болезни, во втором расшатывание появляется уже на ранних этапах заболевания.
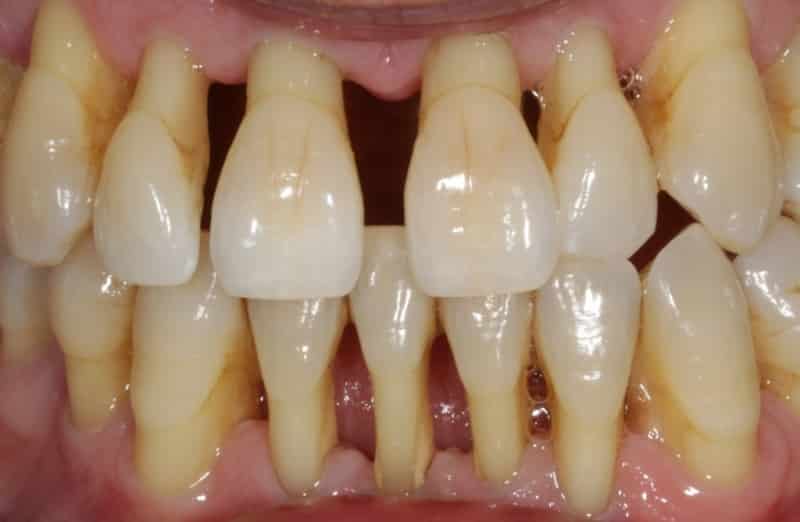
Промежутки между зубами — результат их повышенной подвижности
Классифицировать пародонтоз можно по нескольким показателям:
- по месту расположения он бывает генерализованным (затронуты обе челюсти или зубной ряд целиков) и локализованным (атрофия наблюдается лишь на небольшом участке);
- по активности дегенеративных процессов можно выделить хронический и острый пародонтоз;
- в зависимости от степени повреждений костной ткани можно выделить пять стадий развития болезни:
- Начальная стадия. Появление зуда и отёка на дёснах. Изредка дёсны кровоточат, повышается чувствительность дёсен и корней.
- Первая стадия. Немного повышается подвижность зубов без расшатывания за пределы зубного ряда. Шейки зубов начинают обнажаться, образуется зубной камень. Затрудняется отток крови из десны.
- Вторая стадия. Пародонтоз вызывает большую рецессию дёсен и оголение зубных корней до трети их длины, зубы начинают расшатываться сильнее, выбиваясь из зубного ряда. Могут появиться скопления гноя и крови, слизистая меняет свой цвет и начинает чаще кровоточить.
- Третья стадия. Рецессия обнажает корни зубов на половину их длины, те, в свою очередь, продолжают покрываться зубным камнем. Пародонтальный карман углубляется, из десны при контакте появляются гнойные выделения. Зубы начинают свободно шататься в любом направлении, рентгенография показывает высокую степень атрофии альвеолярных отростков.
- Четвёртая стадия. Зубы полностью теряют связь с атрофированной костной тканью и продолжают держаться лишь за счёт мягкой ткани. Подвижность зубов возрастает настолько, что они способны поворачиваться вокруг своей оси. Корни зубов видны более чем на половину и покрыты большим количеством отложений. Зубодесневой карман простирается на длину всего корня и наполняется гноем.
 Симптомы пародонтоза сложно самостоятельно заметить на ранних стадиях
Симптомы пародонтоза сложно самостоятельно заметить на ранних стадиях
Пародонтома – что это?
Пародонтомы – группа доброкачественных продуктивных процессов, развитие которых характеризуется формированием в тканях пародонта истинных опухолей или опухолевидных новообразований. Общие признаки всех этих заболеваний – хроническое течение и доброкачественный характер патологических образований.
На сегодняшний день причины запуска болезнетворных процессов неизвестны. Факторы, способные спровоцировать развитие опухоли, различны:
- генетическая предрасположенность;
- прорезывание зубов;
- воздействие на слизистые оболочки полости рта химических раздражителей;
- несвоевременное или некачественное лечение зубов;
- механическое повреждение мягких тканей ротовой полости;
- установка плохо припасованных ортопедических конструкций;
- физиологическое и патологическое изменение гормонального фона.
В группу пародонтом входят следующие патологии:
- Фиброма – опухоль, развивающаяся из соединительной ткани. Структура новообразования пронизана кровеносными и лимфатическими сосудами. Такие пародонтомы могут быть одиночными и симметричными. Одиночные фибромы бывают ограниченными (мелкими) или массивными (крупными). Симметричные фибромы в большинстве клинических случаев формируются на верхней челюсти (одновременно с обеих сторон) на небной поверхности десен. При поражении пародонтальных тканей нижней челюсти, новообразования развиваются на язычной поверхности десен.
- Липома – опухоль, формирующаяся из подслизистой жировой ткани. Заболевание встречается крайне редко, чаще в юношеском возрасте.
- Фиброматоз десен (слоновость десны) – патологическое увеличение и уплотнение десны в виде валиков вокруг коронки зубов, вызванное разрастанием соединительной ткани. В структуре новообразования зрелые клеточные элементы и сосуды практически отсутствуют. Десневой фиброматоз может быть наследственным (обусловлен генетическими нарушениями) или идиопатическим (причины возникновения неизвестны).
- Эпулис (эпулид, наддесневик) – собирательное понятие, отображающее различные стадии ограниченного разрастания пародонтальных тканей, которое возникает в местах хронического раздражения десны. Заболевание возникает из-за некачественного лечения или протезирования зубов, а также несвоевременной санации ротовой полости. Опухоль формируется только рядом с зубами, поэтому патологический процесс условно относят к числу одонтогенных (возникающих как осложнение при болезнях зубов).
Качество жизни и самочувствие при поражении пародонтальных тканей и формировании опухоли (опухолевидного новообразования) изменяются по-разному. Характер жалоб, предъявляемых стоматологу, зависит от вида пародонтомы и распространенности патологического процесса.
В терапевтической стоматологии диагностика и лечение пародонтом не осуществляется. При выявлении признаков формирования опухоли врач направляет пациента в отделение челюстно-лицевой хирургии.
Диагностика
Первый этап диагностики – внешний осмотр ротовой полости. Специалист проводит зондирование (пародонтальную пробу) – процедуру, которая определит глубину образовавшегося зубного кармана. Это необходимо для установки степени тяжести пародонтита. Дополнительно назначаются следующие исследования:
- бензидиновая проба. Позволяет выявить гной в пародонтальных карманах без проведения микроскопического исследования. Для этого в карман вводят турунду, смоченную в растворе, состоящем из бензидина, уксусной кислоты и полиэтиленгликоля. Если гной отсутствует, то цвет турунды не меняется, а при его наличии она становится голубой, зеленой или голубовато-зеленой;
- проба Шиллера-Писарева. Направлена на выявление в десне гликогена – вещества, количество которого резко возрастает при воспалении. Десна смазывают видоизмененным раствором Люголя, после чего оценивают окраску. Она меняется от светло-коричневого до темно-бурого;
- рентгенография. На снимке специалист определяет, насколько сильно патологическим процессом поражена костная ткань;
- мазок из зубного кармана. Исследование проводится с целью определить возбудителя заболевания, который вызвал воспалительный процесс;
- панорамная томография. Такая процедура позволяет получить полный вид пораженной челюсти. Исследование чаще проводится при подозрении на генерализованный пародонтит.
Экзогенные причины появления пародонтита
- Налет на поверхности зуба или — как его еще называют — микробная бляшка. Самая распространенная причина появления пародонтита;
- травмы десны хронического характера, полученные механическим путем. Постоянный травматизм края может быть связан с патологическим строением челюсти, когда смыкание зубов не происходит на должном уровне, в результате чего плохо перерабатывается пища и большие, твердые ее кусочки наносят вред десне. Также травмировать десну можно зубными коронками, пломбами, протезами, если они выполнены
- некачественно, не подходят по размеру, а также имеют острые края. Патологическая стираемость зубов, делающая край зуба острым, также является причиной травматизма десны;
- кариес, в том случае, когда болезнь не была вылечена вовремя, остаточные кусочки пищи в зубах провоцируют появление болезнетворных бактерий и, как следствие, образование гингивита, а вскоре — пародонтита;
- неправильная форма зубов (клиновидный дефект, близкое их расположение и прочие патологии);
- перегрузка тканей пародонта, вызванная частичным отсутствием зубов.
Профилактика болезней пародонта у детей и взрослых
Профилактика заболеваний пародонта подразделяется на 3 типа:
- первичная;
- вторичная;
- третичная.
Первичный тип профилактики предполагает следующие меры:
- рациональное питание;
- тренировки жевательного аппарата;
- при наличии показаний – раннее ортопедическое и ортодонтическое лечение;
- формирование мотивации в уходе за зубами;
- санация ротовой полости;
- устранение факторов риска.
Вторичная профилактика направлена на раннее обнаружение болезней пародонта, поэтому подразумевает следующее:
- профессиональная гигиена;
- своевременное лечение гингивита;
- исключение травматических факторов.
Профилактика третичного характера направлена на предупреждение осложнений от болезней пародонта, восстановление функциональности жевательного аппарата с дальнейшим предотвращением обострений. Она заключается в комплексе мер терапевтического, физиотерапевтического, ортопедического и хирургического характера.
Заболевания пародонта – группа патологий, которые ведут к тяжелым челюстным нарушениям. При игнорировании тревожной симптоматики могут вести к утере зубов, а также иным общесистемным заболеваниям. Подобные расстройства требуют своевременного врачебного вмешательства и адекватного лечения.
Степени тяжести заболевания
Самая распространенная методика классификации пародонтита – по степени тяжести. Их существует 3, но ни по одной врачи не дают точного прогноза в каждом случае, так как течение болезни непредсказуемо.
Легкая форма
При первой степени пародонтита симптомы проявляются слабо, существенного дискомфорта пациенту не доставляют. Разрушительные процессы фиксируются в основном в костной ткани. Выявить эту форму пародонтита можно, пройдя рентгеновское обследование.
Карманы появляются рядом с межзубными промежутками. Иногда развивается кровоточивость, но это – не постоянный признак легкой степени болезни. На начальной стадии часто обнаруживают остеопороз зубной ткани, высота межзубных перегородок снижается на 1/3.
Генерализованный пародонтит в начальной стадии сопровождается заболеваниями иммунной или эндокринной системы. Встречаются случаи развития в результате постоянных стрессов и напряжений. При отсутствии лечения прогрессирует, приводит к углублению карманов и образованию гнойного абсцесса. Симптомы легкой степени:
- рыхлость десен;
- увеличивающаяся кровоточивость;
- отечность;
- боль при приеме твердой пищи, чистке зубов;
- гнойный запах изо рта;
- ускоренное образование зубного камня;
- увеличение межзубных щелей.
Постепенно пародонтит легкой формы перетекает в среднюю степень, стимулируя пошатывание зубов и другие неприятные симптомы. Пациент может наблюдать сильную красноту десен, зуд.
Скорость прогресса пародонтита зависит от состояния иммунитета пациента и наличия лечения.
Первые шаги на пути к устранению легкой формы патологии – это обработка антисептическими растворами и обращение к стоматологу для очистки карманов с назначением медикаментов.
Степени подвижности зубов
При пародонтите врачи выделяют несколько форм подвижности резцов, клыков и моляров:
- Покачивание зуба назад-вперед или влево-вправо относительно других коронок, но не более чем на 1 мм в каждую сторону.
- Движение зуба на 1 мм в дополнительное направление вверх-вниз.
- Патологическая подвижность во всех направлениях, если зубы рядом отсутствуют, то зуб наклоняется в одну из сторон.
- Подвижность во всех направлениях, в том числе вокруг своей оси, превышающая 1 мм.
Предотвратить потерю зубов можно, если вовремя начать лечение пародонтита.
Средняя степень тяжести
Клиническая картина при средней степени пародонтита сильно выражена:
- начинается разрушение костной ткани;
- образуются глубокие карманы, в которых зубы покрываются слоем камня;
- постепенно разрушается пародонт из-за бактерий, выделяющих токсины.
Глубина карманов составляет примерно 5 мм, межзубные перегородки становятся ниже до ½ высоты. Подвижность зубов переходит во 2 степень, иногда резцы сильно смещаются. Пациент испытывает боли при пародонтите средней степени во время приема пищи, чистки зубов, разговора. В поврежденной десне образуются гнойные нарывы, краснота плавно перетекает в синюшность.
Кроме стандартных мер по очищению кармана от гноя и налета, применения ополаскивателей, врачи назначают консервативное лечение препаратами коллагена. Показан прием сильных иммуномодуляторов и витаминов. Пародонтологи советуют пациентам проходить курс физиотерапии.
Тяжелая форма заболевания
В начале перехода пародонтита в тяжелую форму отмечается углубление карманов до 6 мм или более. Подвижность зубов переходит в 3-4 степень, а изменение перегородки между зубами достигает ½ высоты. Смещение резцов и клыков выраженное, развиваются другие стоматологические болезни и усиливаются симптомы:
- сильная кровоточивость после любого воздействия;
- гнилостный запах изо рта не проходит даже после использования ополаскивателей;
- боль сохраняется практически постоянно;
- усиливается синюшность десны;
- очагово распространяются пародонтальные абсцессы;
- постоянно наблюдается гноеточивость;
- быстро возникают осложнения;
- человек испытывает слабость и апатию.
Причиной тяжелого вида пародонтита становится неправильное лечение средней степени патологии.
На фоне постоянного воспаления возникают хронические заболевания, развивается деструкция челюстной кости.
Назначают интенсивное лечение антибиотиками и другими медикаментами, ополаскивания полости рта. Дополнительно пародонтологи проводят операцию по удержанию целостности зубного ряда: шинирование, протезирование, обработка шеек.
Лечение пародонтита – это сложный процесс, который требует ответственного подхода не только от врача, но и от самого пациента. Несоблюдение рекомендаций чревато частыми рецидивами и быстрым переходом легкой степени болезни в неизлечимую форму.