Плазма крови: что это, состав и функции, заболевания, влияющие на свойства плазмы
Содержание:
- Биоматериал для трансфузии
- Общие сведения
- Чем опасно сдавать плазму крови на донорство
- Подготовка к переливанию
- Функции плазмы крови
- Лечение с помощью иммунных сывороток
- Кровезаменители: плазма и ее компоненты
- Свойства плазмы крови
- Переливание не донорской крови: утильная, плацентарная, фибринолизная кровь
- Куда можно сдать плазму
- Вознаграждение и льготы за донорство
- Донорская кровь для аллергиков
- Болезни крови, влияющие на плазму
- Лабораторные показатели белка
- Процедура сдачи плазмы крови
- Противопоказания для донорства плазмы
- Противопоказания для сдачи плазмы крови
Биоматериал для трансфузии
В качестве жидкости для переливания могут быть использованы:
- цельная донорская кровь, что применяется крайне редко;
- эритроцитная масса, содержащая мизерное количество лейкоцитов и тромбоцитов;
- тромбоцитарная масса, которая может сберегаться не более трех дней;
- свежезамороженная плазма (к переливанию прибегают в случае осложненной стафилококковой, столбнячной инфекции, ожогов);
- компоненты для улучшения показателей свертывания.
Введение цельной крови зачастую оказывается нецелесообразным ввиду большого расхода биоматериала и высочайшего риска отторжения. К тому же, пациент, как правило, нуждается в конкретно недостающих компонентах, смысла в том, чтобы «нагружать» его дополнительными чужеродными клетками, нет. Цельную кровь переливают в основном при операциях на открытом сердце, а также в экстренных случаях при опасных для жизни кровопотерях. Введение трансфузионной среды может осуществляться несколькими способами:
- Внутривенное восполнение недостающих составляющих крови.
- Обменное переливание – часть крови реципиента заменяют донорской жидкой тканью. Данный метод актуален при интоксикациях, заболеваниях, сопровождающихся гемолизом, острой почечной недостаточностью. Чаще всего осуществляется переливание свежезамороженной плазмы.
- Аутогемотрансфузия. Подразумевается вливание собственной крови пациента. Такую жидкость собирают при кровотечениях, после чего материал очищают и консервируют. Такой вид гемотрансфузии актуален для больных с редкой группой, при которой возникают сложности с поиском донора.
Общие сведения
Препараты крови, к которым относится плазма, являются эффективными лечебными средствами, которые получают из крови доноров. Это важный класс препаратов, без которых невозможно обойтись в медицине, а донорство считается почетным делом любого человека.
Разновидностью является реконвалесцентная плазма — это плазма людей, переболевших инфекционным заболеванием и содержащая антитела. В организме человека в ответ на бактериальный или вирусный агент вырабатываются антитела, что помогает победить любую инфекцию. Антитела — это защитные иммуноглобулины, которые вырабатывают B-лимфоциты, появляются во время болезни и сохраняются в крови различное время в зависимости от инфекции. Плазмотерапия позволяет передать антитела заболевшим и обеспечить таким образом защиту.
Плазма выздоровевших от вирусных заболеваний применялась раньше (эпидемии SARS, MERS и Эбола) и отдельные отчеты по ее применению позволяют предположить, что она может защитить от вируса. Такие трансфузии предотвратили смертность больных при тяжелом течении инфекции, вызванной вирусом SARS-CoV-1 (атипичная пневмония). В отчетах указано, что прошедшие процедуру выжили и процесс выздоровления проходил быстрее, чем у не получавших такого лечения. При вспышке инфекции, вызванной вирусом MERS-CoV, реконвалесцентную плазму переливали трем больным, но эффективной она была только у двоих. При лечении лихорадки Эболы трансфузия оказалась еще менее эффективной.
В связи с новой инфекцией, вызванной SARS-CoV-2, появились предположения о возможности лечения таким методом, поэтому он активно исследуется.
Что такое плазма крови для лечения коронавируса?
Это плазма, полученная от переболевшего не ранее чем через две недели после клинического и лабораторного излечения, которая содержит специфические антитела к вирусу SARS-CoV-2. Исследователи считают, что переливание плазмы крови при коронавирусе может стать наиболее эффективным методом лечения. Полагают, что антитела могут нейтрализовать вирусы или стимулировать иммунные клетки больного для более активной борьбы с ним. Плазма переболевших коронавирусом с антителами рассматривается как пассивная иммунотерапия.
В случае с конкретным возбудителем могут быть особенности иммунного ответа, которые пока недостаточно изучены. Таким образом, на сегодняшний день этот метод лечения не изучен до конца и не прошел необходимых клинических исследований. Однако, есть информация, которая свидетельствует о том, что «антиковидная плазма» может облегчить состояние, ускорить выздоровление и позволит избежать осложнений. В этом вопросе необходимы дальнейшие исследования, которое бы доказали эффективность реконвалесцентной плазмы при COVID-19.
Во всяком случае, пока достоверно не известна эффективность данной процедуры, медики, основываясь на теории, склоняются к мнению, что польза должна быть и она превышает возможный вред. Особенно это касается больных с тяжелым течением или угрожающим жизни состоянием. Предполагается, что антиковидная плазма может быть не только средством лечения, но и профилактики инфекции. Она может использоваться у лиц с высоким риском заражения — медицинских работников. Переливание ее даст эффект вакцинации, то есть обеспечит временную защиту от возможного заражения.
Чем опасно сдавать плазму крови на донорство
В результате исследований удалось доказать, что донорство безопасно при проведении процедур не чаще 12 раз в течение года. Развитие технологий значительно упростило манипуляцию сдачи крови. В настоящее время забор фракции осуществляют отдельно от лейкоцитов, эритроцитов и тромбоцитов. Таким образом, донор восстанавливается быстрее.
Биоматериал после сдачи фракции становится более безопасным. Существует возможность его использования для конкретных целей. Зачастую больной человек не нуждается в наличии нескольких компонентов крови.
В некоторых случаях донорство может спровоцировать возникновение ряда последствий для здоровья. Среди отрицательных моментов называют:
- повышение риска развития анемии;
- возможное вымывание кальция из организма;
- слабость в течение нескольких дней после манипуляции.
Сдача плазмы, как и любая инвазивная манипуляция, сопровождается вероятностью инфицирования. Это осложнение возникает вследствие нарушений асептических правил.
Подготовка к переливанию
Процедура начинается с формальностей. В первую очередь больной должен ознакомиться с вероятными рисками данной манипуляции и подписать все необходимые документы.
Следующий этап – проведение первичного исследования групповой принадлежности и резус-фактора крови по системе АВО с применением цоликлонов. Полученные сведения фиксируются в специальном регистрационном журнале медучреждения. Затем изъятый образец ткани отправляют в лабораторию для уточнения фенотипов крови по антигенам. Результаты исследования указываются на титульном листе истории болезни. Для больных, имеющих в анамнезе осложнения переливания плазмы или других компонентов крови, а также беременных и новорожденных трансфузионную среду подбирают индивидуально в лаборатории.
В день проведения манипуляции у реципиента берут кровь из вены (10 мл). Половину помещают в пробирку с антикоагулянтом, а остальную отправляют в емкость для проведения ряда анализов и биологических проб. При переливании плазмы или любых других компонентов крови, помимо проверки по системе АВО, материал тестируют на предмет индивидуальной совместимости по одному из методов:
- конглютинации с полиглюкином;
- конглютинации с желатином;
- непрямой реакции Кумбса;
- реакции на плоскости при комнатной температуре.
Это основные виды проб, какие проводят при переливании плазмы, цельной крови или ее отдельных компонентов. Другие анализы назначаются больному по усмотрению врача.
С утра нельзя ничего есть обоим участникам процедуры. Переливание крови, плазмы совершают в первой половине дня. Реципиенту рекомендуется очистить мочевой пузырь и кишечник.
Функции плазмы крови
Белки выполняют сразу несколько важнейших функций в организме, одной из которых является питательная: кровяные клетки захватывают протеины и расщепляют их посредством особых ферментов, благодаря чему вещества лучше усваиваются. Биологическая субстанция контактирует с тканями органов через внесосудистые жидкости, тем самым поддерживая нормальную работу всех систем – гомеостаз. Все функции плазмы обусловлены действием белков:
- Транспортная. Перенос питательных веществ к тканям и органам осуществляется благодаря данной биологической жидкости. Каждый тип белка отвечает за транспортировку того или иного компонента. Важным также является перенос жирных кислот, лекарственных активных веществ, пр.
- Стабилизация осмотического кровяного давления. Жидкость поддерживает нормальный объем субстанций в клетках и тканях. Появление отеков объясняется нарушением состава белков, что влечет сбой оттока жидкости.
- Защитная функция. Свойства плазмы крови неоценимы: она поддерживает работу иммунной системы человека. Жидкость из плазмы крови включает в состав элементы, способные определять и ликвидировать чужеродные вещества. Данные компоненты активизируются при появлении очага воспаления и защищают ткани от разрушения.
- Свертывание крови. Это одна из ключевых задач плазмы: многие белки принимают участие в процессе сворачивания крови, предупреждая ее значительную потерю. Кроме того, жидкость регулирует противосвертывающую функцию крови, отвечает за предупреждение и растворение образующихся тромбов посредством контроля тромбоцитов. Нормальный уровень этих веществ улучшает регенерацию тканей.
- Нормализация кислотно-щелочного баланса. Благодаря плазме в организме поддерживает нормальный уровень рН.
Лечение с помощью иммунных сывороток
Иногда люди задаются вопросом, почему сыворотки применяют в лечебных целях. Объясняется данная возможность большим количеством антител в сыворотке и отсутствием отторжения собственного биоматериала. Применяется средство для лечения и предупреждения различных заболеваний.
У человека формируется пассивный иммунитет, а действие ядов, токсинов и возбудителей нейтрализуется. Полученные смеси называются антисыворотками или иммунобиопрепаратами.
Антисыворотка бывает двух видов:
- Гомологическая.
- Гетерогенная.
Гомологическую получают из крови человека, который прошел вакцинацию и выработал антитела к определенному виду микроорганизмов.
Иммунные сыворотки используются для профилактики и лечения инфекционных патологий. Также они позволяют точно определить вид возбудителя, что облегчает диагностику и делает терапию эффективной. Сыворотки помогают бороться с ядами змей и скорпионов, снижают действие токсинов ботулизма.
При укусах животных обязательно вводят сыворотку против бешенства, что является единственным способом предотвратить развитие опасного заболевания.
Кровезаменители: плазма и ее компоненты
Наилучший естественный кровезаменитель — плазма, жидкая часть крови, богатая белками и содержащая вещества, способствующие остановке кровотечения. При шоковых состояниях без кровопотери или при кровотечениях с небольшой потерей крови переливание плазмы может оказать полноценное лечебное действие.
Плазма, заготовленная в условиях строгой стерильности, сохраняется длительное время, не портясь. Высушенная особым способом, она может храниться месяцами и даже годами. Перед переливанием ее разводят дистиллированной водой.
Плазма крови
Стало возможным приготовление и целенаправленное применение отдельных, белков плазмы, обладающих специфическим, присущим каждому из них, действием.
Альбумин. Наиболее ценный препарат для белкового питания тканей и органов. Он поддерживает так называемое коллоидно-осмотическое давление, удерживающее жидкость в кровяном русле. С этим связано его противоотечное действие.
Привлекая тканевую жидкость в кровяное русло, альбумин повышает кровяное давление, если оно почему-либо падает (например, при шоке). Раствор альбумина является высоко эффективным белковым препаратом при травматических и операционных шоках.
Он весьма полезен при недостатке в организме белка. Белковая недостаточность может явиться следствием многих заболеваний, ведущих к потере белка с мочой, мокротой, гноем, ожоговой жидкостью, либо из-за нарушения всасывания пищевых белков (болезни желудочно-кишечного тракта) или от расстройства белкового обмена (болезни печени).
Протеин. Протеин состоит в основном из альбумина, но содержит некоторое количество и других полезных белков. Он готовится из «утильной» крови, например, плацентарной или гемолизированной (которая непригодна для переливания из-за содержащихся в ней разрушенных эритроцитов).
Вследствие этого протеин является более дешевым и доступным препаратом, чем чистый альбумин. От плазмы же он отличается не только более высоким содержанием альбумина, но и тем, что его, как и альбумин, можно прогревать при высокой температуре для уничтожения вируса гепатита, иногда проникающего в кровь. Протеин применяется и оказывает хорошее действие при тех же заболеваниях, что и альбумин.
Фибриноген. Это тот белок крови, который при ее свертывании переходит в нерастворимый фибрин, образующий основу сгустка. Иногда при некоторых патологических родах возникает сильное кровотечение, вызванное недостаточностью одного из белков, необходимых для свертывания фибриногена. Тогда выручает лечебный препарат фибриноген.
Он быстро останавливает фибринолитическое кровотечение в послеродовом периоде, после операций на внутренних органах, при операциях с искусственным кровообращением.
Фибринная пленка применяется местно, при операциях на органах для предотвращения кровотечений мелких сосудов, а также как рассасывающийся материал при ожогах, нейрохирургических операциях на мозге и др.
Тромбин. Тромбин в виде порошка, растворяемого в физиологическом растворе, применяется только местно, на мелких сосудах: при оперативных вмешательствах на паренхиматозных органах (печени, легких, селезенке и др.), кровотечениях из десен, носа и т. д.
Антигемофильный глобулин. Останавливает кровотечение у больных гемофилией, в организме которых он отсутствует. Он быстро разрушается в консервированной крови и содержится в свежезаготовленной, а также в особо приготовленной антигемофильной плазме и в препаратах фибриногена.
Фибринолизин. Существуют заболевания при которых нарушения свертываемости крови ведут к кровоточивости. Но существуют некоторые болезненные состояния, в возникновении которых играет роль повышенная свертываемость.
Если переливание крови, плазмы и некоторых ее препаратов оказывает хорошее кровоостанавливающее действие, то имеется и такой белковый ферментативный препарат крови, как фибринолизин, который уменьшает свертывание, растворяет свежие фибриновые сгустки и применяется в лечении от тромбозов: при тромбофлебитах, инфаркте, тромбозах, легочной артерии, мозговых и периферических сосудов.
В медицинской практике широко используется отдельно выделенный один из компонентов сывороточных белков — гамма-глобулин, обладающий защитными свойствами: с ним связывают образование антител. Поэтому этот препарат, повышающий сопротивляемость организма, с успехом применяется не только при разнообразных инфекционно-воспалительных процессах, но и профилактически у здоровых людей, соприкасающихся с некоторыми инфекционными больными (корь, гепатит и др.).
Свойства плазмы крови
Богатая тромбоцитами плазма применяется в медицине как стимулятор регенерации и заживления тканей организма.
Белки, входящие в состав плазмы обеспечивают свертываемость крови, транспортировку питательных элементов. Также функционирует кислотно-основной гемостаз и происходит поддержка агрегатного состояния кровотока.
Альбумины выполняют синтез печени. Также, выполняют питание клеток и тканей, транспортируют желчные вещества, выполняется резерв аминокислот.
Принимают участие:
- альбумины в доставке лекарственных компонентов.
- α – глобулины активизируют процесс выработки белков, выполняют транспортировку гормонов, липидов, и микроэлементов.
- β – глобулины участвуют в транспортировке катионов железа, цинка, фосфолипидов, стероидных гормонов и желчных стеринов.
- G – глобулины содержат антитела.
- Фибриноген влияет на свертываемость крови.
Замечание 1
В случае сильной кровопотери, ожогов и поддержки работы органов, в лечебной практике вливают пациенту физиологическую среду. Физиологическая среда компенсирует временную функцию. Поскольку изотонический 0,9 % раствор натрий хлорид идентичен по осмотическому давлению с давлением в кровотоке.
Смесь Рингера более адаптивен к крови, поскольку в него, кроме натрия хлорида, входят ионы кальция и калия карбида, и он является одновременно ионическим и изотоническим. Если в смесь Ренгера включается натрий гидрокарбонат, то она, по кислотно-щелочному балансу, считается равной крови.
Смесь Рингера-Локка напоминает состав натуральной плазмы, так кА содержит глюкозу. Смесь предназначается для поддержания сбалансированного давления крови во время кровотечения, обезвоживания и послеоперационного периода.
Переливание не донорской крови: утильная, плацентарная, фибринолизная кровь
Конечно, ни плазма, ни кровезаменители не могут целиком заменить переливания крови, так как в них не содержатся переносчики кислорода — эритроциты, введение которых раненому, больному необходимо при обильной кровопотере или тяжелом хроническом малокровии.
Русским ученым принадлежит заслуга использования для переливания не донорской крови. С. И. Спасокукоцкий первый, в 1938 г., выдвинул эту идею и предложил пользоваться так называемой «утильной» кровью (источником ее получения могут служить кровопускания, производимые с лечебной целью, у перенесших закрытую травму черепа, у некоторых сердечных больных и др.).
Идея С. И. Спасокукоцкого оказалась весьма плодотворной, но использование такого источника получения не донорской крови не вошло в широкую практику, встретив некоторые затруднения. М. С. Малиновский в 1933 г. предложил брать для переливания плацентарную кровь, т. е. ту, что можно взять из последа (плаценты) после родов.
Ученые и врачи Санкт-Петербурга (тогда Ленинграда) и других городов страны осуществили множество переливаний плацентарной крови еще в довоенное время, но повсеместного распространения этот метод не получил. Главным образом из-за трудности уберечь плацентарную кровь от попадания в нее инфекции в момент извлечения. Ныне плацентарная кровь весьма широко используется с целью получения весьма ценных лечебных препаратов: протеина, гамма-глобулина и др.
Мысль использовать для переливаний кровь погибших, что было подкреплено целой серией убедительных опытов на животных, принадлежит В. И. Шамову (1928 г.) и С. С. Юдину. Выдающийся ученый, хирург С. С. Юдин загорелся смелой идеей: «Кровью мертвых лечить живых»; он осуществил и внедрил ее в лечебную практику (1933 г.) и вместе со своими сотрудниками (М. Г. Скундина, Р. Г. Сакаян и другие) многое сделал в этом направлении.
В чем суть такого метода? Кровь, взятая в первые шесть часов после внезапной гибели от несчастного случая (закрытой травмы) или мозгового удара, сохраняет все ценные биологические свойства, по существу является живой. Исходя из этого переливание ее применяется в хирургии, а впоследствии вошло и в терапевтическую практику.
Ученые сделали следующее интересное наблюдение. Такая кровь, набранная в сосуд без противосвертывающего вещества, либо вовсе не свертывается, либо, сначала свернувшись, затем вновь переходит в жидкое состояние. Объясняется это происходящим в ней фибринолизом.
Иногда извлеченную посмертно кровь называют «фибринолизной» и применяют без лротивосвертывающих веществ. Совершенно ясно, что получение ее и использование находятся под самым жестким и тщательным контролем, гарантирующим полную безвредность для реципиента.
Теперь, когда различные органы погибших современная наука все шире использует для спасения живых, уже не кажется удивительным переливание подобной крови. И следует подчеркнуть, что сама эта идея была впервые осуществлена в нашей стране еще в середине прошлого века.
Как переливание крови явилось первой успешной пересадкой живой ткани другому человеку, так и переливание фибринолизной крови — первым удачным использованием для этой цели тканей и органов умершего.
Куда можно сдать плазму
Чаще всего на станциях переливания крови прием доноров плазмы не производится, необходимо обращаться в крупные клиники или институты. Также плазму принимают центральные больницы и клиники, специализирующиеся на приеме пациентов с травмами.
При сдаче цельной крови обычно требуется только паспорт и наличие прописки, а вот сдать кровь на плазму можно только после прохождения амбулаторного обследования. В этом случае донор самостоятельно записывается к врачу и приносит необходимые справки — как правило, это заключение инфекциониста, терапевта и гинеколога (для женщин). Это практикуется не всегда — точную информацию нужно уточнять в той клинике, где вы собираетесь сдавать донорскую кровь или плазму.
Вознаграждение и льготы за донорство
Донорская сдача плазмы
Перед тем, как сдать кровь на плазму, донорам необходимо определиться, на какой основе будет выполняться донация.
Существует возможность сдавать кровь и плазму как на безвозмездной основе, так и за деньги. Точный размер вознаграждения можно узнать непосредственно в клинике или донорском пункте — размер выплат отличается в зависимости от региона.
При безвозмездной сдаче крови и плазмы донору полагается питание или денежная компенсация за него. При этом за сдачу плазмы компенсация больше, чем за сдачу цельной крови.
Для тех, кто регулярно сдает кровь или плазму предусмотрена система вознаграждения в виде возможности получить титул почетного донора. Для этого нужно сдать плазму не менее 60 раз. Каждая донация заносится в карточку, которая затем становится документом для социальной службы. Почетные доноры имеют право на льготы и ежегодную пенсию.
Донорская кровь для аллергиков
Для человека, страдающего аллергическими реакциями, действуют иные правила переливания плазмы. Непосредственно перед манипуляцией пациенту необходимо пройти курс десенсибилизирующей терапии. Для этого внутривенно вводят «Хлорид кальция», а также антигистаминные средства «Супрастин», «Пипольфен», гормональные препараты. Чтобы снизить риск ответной аллергической реакции на чужой биоматериал, реципиенту вводят минимально необходимое количество крови. Здесь акцент делается не на количественных, а на ее качественных показателях. В плазме для переливания оставляют только те составляющие, которых не достает больному. При этом объем жидкости восполняют за счет кровезаменителей.
Болезни крови, влияющие на плазму
Заболевания человека, которые влияют на состав и характеристику плазмы в крови являются крайне опасными.
Выделяют перечень болезней:
- Сепсис крови — возникает, когда инфекция попадает непосредственно в кровеносную систему.
- Гемофилия у детей и взрослых — генетический дефицит белка, отвечающий за свертываемость.
- Гиперкоагулянтное состояние — слишком быстрая свертываемость. В таком случае вязкость крови увеличивается и пациентам назначают препараты для ее разжижения.
- Глубокий тромбоз вен — формирование тромбов в глубоких венах.
- ДВС-синдром — одновременное возникновение тромбов и кровотечений.
Все заболевания связаны с особенностями функционирования кровеносной системы. Воздействие на отдельные компоненты в структуре плазмы крови способно обратно привести в норму жизнеспособность организма.
Плазма — есть жидкая составляющая крови со сложным составом. Она сама выполняет ряд функций, без которых жизнедеятельность организма человека была бы невозможной.
В медицинских целях, плазма в составе крови чаще эффективнее, чем вакцина, поскольку составляющие её иммуноглобулины реактивно уничтожают микроорганизмы.
Лабораторные показатели белка
Для определения уровня плазменных белков в лабораторных условиях проводят анализ плазмы или сыворотки крови. Белки в сыворотке не отличаются от протеинов, кроме фибриногена, который отсутствует в сывороточной среде.

Если анализ показал увеличение или понижение белковых фракций, это характеризует патологические процессы в организме. Повышенные значения α-1, α-2 фракций протеина свидетельствуют о воспалениях в органах дыхания (лёгких, бронхах) и нарушениях выделительной системы (почках) либо патологиях сердечной мышцы (инфаркт миокарда).
Гамма глобулины (иммуноглобулины) помогают выявить не только инфекцию, но и определить стадию дифференцирования заболевания. Отклонение от нормального значения фибриногенов свидетельствует о нарушениях свёртывающих функций крови (гемостазиограмма, коагулограмма).
При исследовании сыворотки на белки можно определить любые заболевания. Концентрация острофазного бета-глобулина (трансферрина) указывает степень связывания трёхвалентного железа с протеином, так как свободное присутствие в организме Fe (3+) даёт токсический эффект.
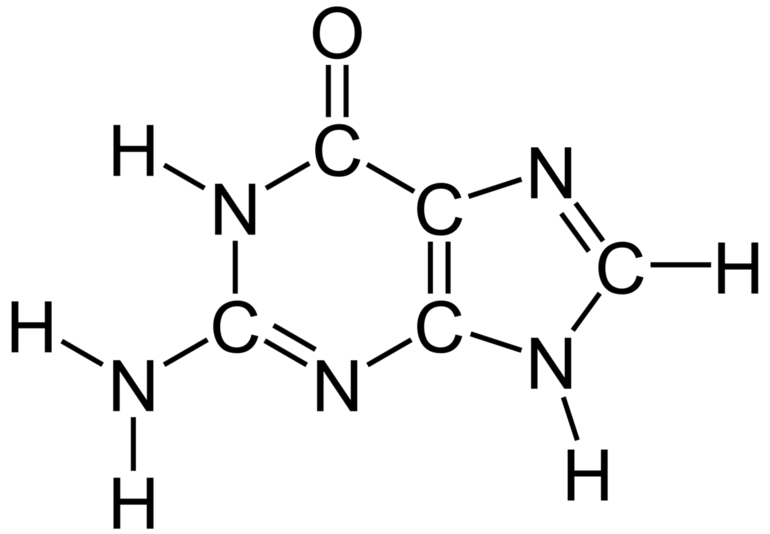
Содержание в сыворотке церулоплазмина помогает выявить тяжёлое заболевание Коновалова-Вильсона — патология врождённого характера, при которой нарушается метаболизм меди, что приводит к болезням ЦНС и внутренних органов.
Каковы бы ни были цели исследования плазмы, с её помощью определяют содержание нужных белков для жизнедеятельности человека, а также следы белковых фракций, указывающих на патологические процессы. К последним относится с-реактивный белок.
Процедура сдачи плазмы крови
Те, кто планирует становиться донорами, очень часто испытывают психологический стресс перед первой сдачей, потому что не представляют, как доноры сдают плазму и что происходит в процессе. Подробно расскажем о том, что происходит перед процедурой, во время сдачи плазмы и после дотации.
Приехав в клинику или пункт переливания крови, донор попадает в регистратуру. При первичном приеме ему заводят карту, где указывают основную информацию.
Затем производится предварительный медицинский осмотр. Он включает в себя общий анализ крови, проверку на антитела к ВИЧ, гепатиту, сифилису, выявляют группу крови, резусную принадлежность и келл-антиген.
После того, как анализы сданы, донор отправляется к терапевту, который просмотрит результаты анализов, измерит кровяное давление и температуру и примет решение о том, допускается ли донор к сдаче плазмы. После этого врач коротко расскажет, как происходит сдача плазмы крови и ответит на все возникающие вопросы.
После этого донор приступает непосредственно к сдаче плазмы. Процедуру проводят в положении лежа, из одной руки производится забор крови, она поступает в специальную центрифугу, где разделяется на отдельные компоненты: тромбоциты и эритроциты отделяются от клеток собственно плазмы. Клетки крови, отделенные от плазмы, поступают во вторую руку.
Донация длится от 40 минут до часа, после окончания рекомендуется некоторое время полежать, не делать резких движений, выпить стакан крепкого сладкого чая для восстановления сил. В течение получаса не стоит уходить из клиники на случай, если возникнут такие проблемы, как головокружение или потеря сознания.
После сдачи плазмы накладывается повязка, которую нельзя снимать около двух или трех часов, чтобы не возникло кровотечение.
В течение двух суток после донации лучше исключить физические нагрузки, тяжелую работу, не заниматься в спортзале.
Противопоказания для донорства плазмы
Существует утвержденный список противопоказаний для сдачи плазмы крови — это болезни, в результате которых могут возникнуть осложнения для донора или реципиента. Они могут быть временными и постоянными.
С полным списком противопоказаний можно ознакомиться в любом пункте приема крови, приведем самые основные причины запрета на донорство.
- ВИЧ, гепатиты любой формы, сифилис, туберкулез и другие серьезные инфекции — эти заболевания являются пожизненным противопоказанием к любому донорству;
- паразитарные заболевания, такие, как токсоплазмоз, лейшманиоз, трипаносомоз и др;
- злокачественные новообразования;
- органические поражения ЦНС и психические расстройства;
- алкоголизм и наркомания;
- заболевания сердечно-сосудистой системы, такие как ишемическая болезнь, гипертония 2 и 3 степени, пороки сердца и т.д;
- бронхиальная астма, эмфизема легких;
- отсутствие слуха и речи;
- язвенная болезнь;
- лучевая болезнь;
- миопия высокой степени, слепота и другие офтальмологические патологии;
- оперативные вмешательства по удалению или трансплантации органов.
После перенесенных вирусных заболеваний следует выждать не менее месяца. После беременности отвод дается на год, после окончания грудного вскармливания – на три месяца. Удаление зуба освобождает от донорской сдачи плазмы на десять дней.
Противопоказания для сдачи плазмы крови
Манипуляция может иметь негативные последствия для здоровья человека. Чтобы свести к минимуму вред сдачи плазмы для донора, проводят тщательное обследование. Диагностика позволяет выявить возможные противопоказания к процедуре:
- заболевания глаз;
- ВСД;
- психические расстройства;
- тяжелые соматические патологии хронического характера;
- сахарный диабет;
- СПИД;
- туберкулез;
- гепатиты;
- сифилис.
Существуют также и временные ограничения к донорству:
- восстановительный период после удаления зуба, составляющий десять дней;
- употребление алкогольных напитков за два дня до сдачи биоматериала;
- критические дни;
- послеродовой период, длящийся до года;
- инфекционные заболевания.
Примечательно, что забор плазмы крови не производят в течение трех лет после возвращения из тропических стран. Это связано с высоким риском заболеваемости малярией. Донорами не могут стать нелегальные эмигранты и гомосексуалисты.