Лечение плеврита народными средствами. рецепты народной медицины
Содержание:
Диагностика и лечебные мероприятия
Для обнаружения легочных заболеваний в первую очередь используется флюорография. Эту процедуру необходимо проводить ежегодно, в основном она направлена на выявление ранней стадии туберкулеза. Однако опытный рентгенолог может выявить на снимке образовавшиеся плевральные спайки, которые выглядят тенями. Причем форма их не меняется в зависимости от вдоха и выдоха.
При диагностировании плевральных спаек дальнейшее лечение зависит от их количества и стадии развития. Как правило, достаточно терапевтического воздействия сопровождающегося физиопроцедурами.
Однако в случае запущенности болезни, когда развивается легочная недостаточность, и возникает угроза жизни пациента, применяется хирургическое вмешательство. При этом удаляется часть легкого, которую заполняют спайки. Такая операция получила название лобэктомия.
При обострении воспалительных процессов в легких, которые приводят к образованию спаек, нужно, прежде всего, их локализовать. Для этого используются антибиотики, которые вводятся внутривенно или внутримышечно. Как правило, такие процессы сопровождаются кашлем, поэтому необходимы препараты улучшающие отхождение мокроты.
После того, как воспаление будет остановлено, можно начинать ингаляции и электрофорез. Также при образовании плевральных спаек хорошо зарекомендовали себя дыхательная гимнастика и массаж грудной клетки.
Важно отметить, что при легочных заболеваниях большую роль играет правильное питание. В рацион необходимо включать продукты, содержащие большое количество витаминов и белков
В меню пациента должны быть:
В рацион необходимо включать продукты, содержащие большое количество витаминов и белков. В меню пациента должны быть:
- рыба;
- творог;
- мясо;
- овощи;
- фрукты.
При предрасположенности организма к легочным болезням рекомендуется периодически проходить курортное лечение. Это будет способствовать оздоровлению организма. Также следует не подвергать организм переохлаждению, заниматься спортом и отказаться от вредных привычек.
Народные методы
Кроме лекарственных препаратов при борьбе со спайками хорошо использовать народные средства. Они недорогие, к тому же не нагружают организм как лекарства, и кроме того весьма эффективны. Вот некоторые рецепты, которые позволят избавиться от спаек:
-
Для приготовления чая используют шиповник, крапиву и бруснику.
Перемешав составляющие, их заливают кипятком и настаивают. Также хорошо помогает отвар, в который входят смородина, шиповник и малина.
- Эффективным средством показал себя отвар из зверобоя. Его легко можно собрать самостоятельно, а затем высушить и измельчить.
- Быстро помогает восстановить дыхание и избавиться от кашля применение эфирных масел.
https://youtube.com/watch?v=BrunJxw7Tco
Причины и первые признаки заболевания
Грудная стенка изнутри и легкое покрыто плеврой. Внешне она выглядит как пленка. Та часть, что покрывает легкое, называется висцеральная плевра (висцеральный листок плевры), а грудную стенку — париетальная плевра (париетальный листок плевры). Между ними находится плевральная полость.

Рис. 1. Анатомическое строение плевры
В норме плевра вырабатывает и всасывает жидкость, количество которой — микроскопическое. А давление в плевральной полости — отрицательное.
При плеврите происходит либо усиленная выработка, либо замедленное всасывание жидкости. В результате жидкость скапливается в плевральной полости и возникают симптомы плеврита.
Плеврит появляется как осложнение каких-либо заболеваний, которые являются основными.
- Заболевания легкого: пневмония, туберкулез, рак легкого.
- Заболевания других органов и систем: ревматизм, системная красная волчанка, панкреатит, тромбоэмболия легочной артерии и другие.
- Травма, например, ушиб грудной стенки или перелом ребер.
Как отдельное заболевание выделяют эмпиему плевры (гнойный плеврит, или пиоторакс), когда основное заболевание может быть уже излечено, но гнойное воспаление плевры может сохраняться неделями и месяцами, а при хронизации процесса — годами.
Лечение плеврита легких
Плеврит легких, симптомы и лечение у пожилых. Лечение при любой форме плеврита комплексное. В первую очередь ликвидируют основной воспалительный процесс, ставший причиной заболевания. Терапия проводится по нескольким направлениям: обезболивание, ускорение рассасывания выпота, предупреждение осложнений.
Бактериальные инфекции лечат антибиотиками строго по назначению врача. Туберкулез требует специального режима лечения в противотуберкулезных учреждениях. Эффективность терапии зависит от особенностей основного заболевания.
Хирургическое лечение плеврита
Торакоцентез при плеврите легких
При гнойном воспалении показана неотложная помощь – хирургическая операция (торакоцентез). Если в плевре скопилось более 500 мл экссудата, проводят плевральную пункцию для удаления выпота. При большом скоплении жидкости процедуру проводят в несколько этапов.
За один раз удаляют не более 1 л экссудата, чтобы не допустить развития острой сердечной недостаточности и резкого расправления легкого. При необходимости в полость вводят антибактериальные препараты.
Лекарства для лечения плеврита
Амоксиклав назначают при плеврите легких
После окончания процедуры обязательно тугое бинтование грудной клетки для предупреждения осложнений. Плеврит легких инфекционного происхождения лечится антибиотиками (амоксиклав, цефтриаксон, цефотаксим, сумамед).
В кишечнике здорового человека присутствует полезная микрофлора – бактерии, которые участвуют в переваривании и усвоении пищи.
Применение антибактериальной терапии может негативным образом сказаться на этой полезной микрофлоре, поэтому для восстановления микрофлоры кишечника рекомендуют прием пробиотиков (линекс, бифиформ, аципол).
В терапии туберкулезного плеврита применяется рифампицин, изониазид. Туберкулезный плеврит имеет способность неоднократно повторяться, поэтому больные должны находиться под медицинским наблюдением в течение нескольких месяцев.
Поскольку больных беспокоит сухой мучительный кашель, им назначаются средства, угнетающие кашлевой рефлекс (кодеин, синекод). Для выведения лишней жидкости из организма – мочегонные средства (фуросемид).
Улучшают сократительную функцию миокарда сердечные препараты (коргликон). Бронходилататоры (эуфиллин, беродуал) расширяют, расслабляют мускулатуру бронхов, улучшают функцию дыхательных мышц. При сильной интоксикации используют внутривенно раствор Рингера.
С помощью физиотерапевтических процедур быстрее происходит рассасывание спаек. Больным назначают электрофорез с хлоридом кальция, магнитотерапию, лазерное воздействие.
Показаны постельный режим и диета с ограничением жидкости, соли и углеводов, однако богатая белками и витаминами. Для укрепления иммунной системы назначают иммуномодуляторы (имудон, ИРС-19, тимоген).
Природным стимулятором является витамин С (аскорбиновая кислота), большое количество которого содержится в шиповнике, клюкве, лимоне, кизиле, рябине, смородине, калине.
Анатомия
Вся дыхательная система делится на два отдела, в зависимости от взаиморасположения органов.
Верхние дыхательные пути состоят из носовой и ротовой полостей, носоглотки, ротоглотки, зева и глотки. И по большей части представляют собой полости, образованные стенками костей черепа или мышечно-соединительнотканным каркасом.
Нижние дыхательные пути включают в себя гортань, трахею и бронхи. Альвеолы в эту классификацию не входят, так как являются составной частью паренхимы легких и терминальным отделом бронхов одновременно.
Коротко о каждой составной единице дыхательных путей.
Как к УЗИ подготовиться
Перед обследованием трансторакальным методом (сквозь кожу на грудной клетке) нет ограничений в еде, приеме лекарств, употреблении напитков (кроме алкоголя). Иногда назначают муколитики, противокашлевые средства. Если врачи будут применять общий наркоз – УЗИ проходят натощак.
Требуется подготовка к эндосонографии плевральной полости: эндоскопическое УЗИ проходят натощак. Это снизит вероятность рвоты. По рекомендации лечащего врача утренний прием лекарств (внутрь) переносят на время после процедуры. Диабетикам лучше уточнить, когда перед обследованием можно поесть, выпить воды или чая.
Смотрите видео с УЗ-специалистом:
Носовая полость
Это костно-хрящевое образование, которое расположено на лицевой части черепа. Состоит из двух не сообщающихся полостей (правой и левой) и перегородки между ними, которая формирует извилистый ход. Внутри носовая полость покрыта слизистой оболочкой, имеющей большое количество кровеносных сосудов. Эта особенность помогает согревать проходящий воздух в процессе вдоха. А наличие мелких ресничек позволяет отфильтровывать крупные пылевые частицы, пыльцу и другую грязь. Кроме того, именно носовая полость помогает человеку различать запахи.
Носоглотка, ротоглотка, зев и глотка служат для прохождения согретого воздуха в гортань. Строение органов верхних дыхательных путей тесно связано с анатомией черепа и практически полностью повторяет его костно-мышечный каркас.
Диагностика
К кому обращаться: врач-терапевт или пульмонолог.
Если больной лечится в стационаре, то его лечащий врач обязан заподозрить плеврит при осмотре и направить на обследование.
-
Врач выполняет аускультацию (выслушивание легких фонендоскопом).
- При сухом плеврите: слышен шум трения плевры, усиливающийся при дыхании и пропадающий при задержке дыхания.
- При экссудативном плеврите: дыхание ослаблено или не проводится.
-
Врач проводит перкуссию легких (простукивание пальцем). При экссудативном плеврите — тупой звук, при норме и сухом плеврите — ясный легочный звук.
Рис. 2. Перкуссия легких
-
Рентгенография органов грудной клетки. Здесь часто отмечается затемнение в том или ином отделе плевральной полости.
Рис. 3. Здоровая плевра
Рис. 4. Правосторонний плеврит
-
УЗИ плевральной полости. Выявляется наличие жидкости и намечается точка для пункции.
Рис. 5. УЗИ плевральной полости
-
Плевральная пункция диагностическая, когда шприцем прокалывают грудную стенку, удаляют несколько миллилитров жидкости и отправляют на анализы: какой вид инфекции, какие клетки присутствуют (например, раковые), характер экссудата (гнойный или негнойный) и т. д.
Рис. 6. Плевральная пункция
Цена
В столице минимальная цена УЗИ – 330 рублей за одну плевральную полость. В Московской области средняя стоимость равна 1250 руб. Бесплатно обследуют пациентов стационара пульмонологии, а также в государственных поликлиниках, если на руках есть направление врача и оформлена страховка «ОМС».
Ультразвук безопасен в любом возрасте, включая младенцев, беременных женщин, детей внутри матки. Плевру обследуют по показаниям. При правильной методике проведения УЗИ обнаружатся любые отклонения от нормы. Но врач для постановки диагноза изучает протокол сонографии совместно с оценкой симптомов, лабораторных анализов, других инструментальных исследований.
Симптомы плеврита
Симптоматика плеврита во многом зависит от типа и формы болезни, ее причины, стадии и других факторов.
Основные симптомы плеврита
- Кашель – сухой, непродуктивный, или же с мокротой гнойного характера (обычно при инфекционном поражении), обычно средний по интенсивности;
- Одышка, особенно при физической нагрузке;
- Боль в области грудной клетки, которая обуславливается трением между плевральными листками;
- Повышенная и высокая температура тела (до 39 °С и выше, при таких заболеваниях, как пневмония) – характерна преимущественно при инфекционной форме болезни;
- Смещение трахеи – обуславливается избыточным давлением большого объема экссудата на органы средостения, при этом, трахея смещается в здоровую сторону.
Дополнительные симптомы плеврита
При наличии в организме инфекции и развитии на ее фоне различных заболеваний, в том числе дыхательных путей, помимо повышенной температуры тела, могут наблюдаться такие симптомы, как – озноб, слабость, общее недомогание, боль в суставах и мышцах, отсутствие аппетита, тошнота.
Виды плеврита
Классификация плеврита производится следующим образом:
По характеру воспаления:
Сухой (фибринозный) плеврит – характеризуется оседанием на плевре высокомолекулярного белка плазмы крови – фибрина, при этом экссудата остается в минимальном количестве. Фибрин представляет собой клейкие нити, присутствие которых при минимальной жидкости усиливают трение листков плевры, а соответственно и легких друг о друга. Это приводит к болевым ощущениям. Многие специалисты выделяют сухой плеврит в качестве первой стадии развития данной патологии, после которой развивается экссудативный плеврит.
Экссудативный (выпотной) плеврит – характеризуется значительным количеством экссудата в плевральной полости, что приводит к избыточному давлению на располагающиеся рядом ткани и органы. Экссудативный плеврит сопровождается увеличением поражаемой площади воспалительным процессом, снижением активности ферментов, участвующих в расщеплении фибриновых нитей, формированием плевральных карманов, в которых со временем может скапливаться гной. Кроме того, нарушается отток лимфы, а обильное количество выпота способствует уменьшению жизненного объема легкого, из-за чего может сформироваться дыхательная недостаточность.
По этиологии:
1. Инфекционные, которые могут быть:
- Бактериальный (стафилококковый, пневмококковый, стрептококковый и другие);
- Грибковый (кандидозный, актиномикозный и другие);
- Паразитарный (при амебиазе, парагониазе, эхинококкозе и другие);
- Туберкулезный – характеризуется медленным течением с симптомами общей интоксикации организма, кашлем, выпотом с содержанием большого количества лимфоцитов, а иногда и характерным творожистым гноем.
2. Неинфекционные (асептические):
- Травматические – обусловленные значительным кровоизлиянием при травмировании органов грудной клетки, что приводит к скоплению крови в плевральной полости (гемоторакс). Далее, свернувшаяся кровь, при отсутствии нагноения, в сочетании с соединительной тканью начинает образовывать толстые шварты, которые ограничивают функционирование легкого. Стоит заметить, что при небольшом гемотораксе кровь обычно рассасывается в плевральной жидкости и особого вреда нанести не успевает. При большом гемотораксе и тяжелой травме грудной стенки и легкого кровь в плевральной полости свертывается (свернувшийся гемоторакс). В дальнейшем, если не происходит нагноеине, массивный сгусток подвергается организации соединительной тканью, в результате чего формируются толстые шварты, ограничиваю¬щие функцию легкого.
- Опухолевые;
- Ферментативные;
- Обусловленные системными заболеваниями;
- Обусловленные другими заболеваниями – уремией, инфаркте легкого, асбестозе и другие.
3. Смешанные.
4. Идиопатические (причина патология не выявлена).
По патогенезу:
- Инфекционный;
- Инфекционно-аллергический;
- Аллергический и аутоиммунный;
- Токсико-аллергический;
- Токсический.
По распространению:
- Диффузный (тотальный);
- Отграниченный (осумкованный) – развитие происходит за счет фиброзного склеивания, а после сращения плевральных листков на границах жидкого выпота, из-за чего формируется так называемый карман, который обычно располагается в нижних частях плевры.
По характеру выпота:
- фибринозный – характеризуется минимальным количеством экссудата с оседанием на плевре фибрина;
- серозный – характеризуется минимальным количеством экссудата без оседания на плевре фибрина;
- серозно-гнойный – характеризуется серозно-гнойным выпотом;
- гнойный (эмпиема плевры) – характеризуется скоплением между плевральными листками гнойного экссудата, что сопровождается симптомами интоксикации организма и наличием угрозы для жизни человека. Развитие обычно происходит на фоне поражения организма инфекцией на фоне снижения реактивности иммунной системы, или же при самопроизвольном вскрытии абсцесса из легкого в область плевры.
- геморрагический — характеризуется экссудатом с примесью крови, что обычно развивается при туберкулезе, инфаркте легкого, панкреатите, карциноматозе плевры;
- хиллезный (хилоторакс) – характеризуется обильным количеством экссудата, по внешнему виду напоминающего молоко, что связано с примесью в экссудате лимфы (хилюса);
- холестериновый – характеризуется наличием в выпоте холестериновых кристаллов;
- эозинофильный – в выпоте преобладают эозинофилы.
По образованию:
- Первичный – развитие болезни происходит самостоятельно, без других патологий;
- Вторичный – развитие болезни происходит в последствии иных заболеваний (пневмонии, бронхита, трахеита, злокачественных новообразований), различных патологий, воспалительных процессов в соседних с плеврой тканях и т.д.
Особенности функционирования
Работа организма будет не полноценной без участия плевральной полости. Она создает естественную и надежную протекцию для дыхательной системы. Это позволяет воздуху оставаться вне грудной клетки, снижая трение между стенками грудины и областью легких.
Если говорить о слоях полости, можно выделить следующие:
- Внутренний слой;
- Висцеральный листок (висцеральная плевра);
- Париетальный и наружный (выстилает диафрагму и стенки грудной клетки).
Плевральная полость содержит производимую плеврой жидкость.
Представленное скопление жидкости увлажняет плевру, за счет чего снижается трение в процессе респираторных аккомодаций. Нарушение целостности невозможно, полость непроницаема, поэтому показатели давления здесь ниже, чем в области легочной.
Чем чревато отсутствие лечения
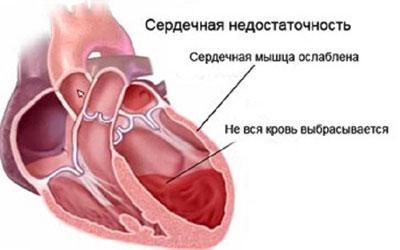
- Воспаление лёгких – протекает в очень острой форме и возникает, если экссудат попадает из плевральной полости в сами лёгкие. Сопровождается всеми симптомами воспаления, болями и может привести к смерти.
- Острая лёгочная недостаточность – сопровождается одышкой, кашлем, судорожными движениями лёгких в попытке добыть хоть немного воздуха, синюшностью всех кожных покровов, болями, ускорением сердцебиения. В конце приводит к остановке дыхания, потере сознания и смерти, если ничего не предпринять. И даже если будет оказана первая помощь, недостаток кислорода всё равно может привести к обмороку и впадению в кому.
- Сердечная недостаточность. Если сердце постоянно получает недостаточно кислорода, то начинает сокращаться быстрее, что приводит к необратимым дегенеративным изменениям. У больного может наблюдаться ускорение сердечного ритма, боли, ускорение пульса. Если осложнение разовьётся окончательно, для больного это закончится инвалидностью.
- Почечная недостаточность. Приводит к возникновению болей и проблемам с усвоением пищи.
Если жидкость в плевральной полости гнойная, то, если она попадёт в брюшную полость, у больного неизбежно возникнут проблемы с ЖКТ и для того, чтобы с ними справиться, потребуется ещё лечение – вплоть до необходимости отнять часть печени или желчного пузыря.
Чтобы этого избежать, начинать лечение нужно при обнаружении первых симптомов. В домашних условиях оно невозможно: только наблюдение врача и следование всем его рекомендациям поможет вернуться к полноценной жизни.
Лечение
Для лечения экссудативного плеврита используются консервативные и хирургические методы. Проводится комплексная, поэтапная терапия, направленная на устранение болезненной симптоматики и при возможности причины развития патологии. Одной из основных задач лечения становится предупреждение распространения плеврита на здоровые участки плевры.
Медикаментозное лечение экссудативного плеврита
Фото с сайта o-krohe.ru
Если в выпоте обнаруживаются патогенные микроорганизмы бактериального происхождения, то без антибиотикотерапии не обойтись. В терапевтические схемы включаются средства, к которым наиболее чувствительны инфекционные агенты. Какие антибиотики помогают при экссудативном плеврите:
- цефалоспорины Цефотаксим, Цефтриаксон, Цефазолин;
- макролиды Кларитромицин, Азитромицин, Эритромицин;
- полусинтетические пенициллины с клавулановой кислотой Панклав, Аугментин, Амоксиклав.
В медикаментозной терапии применяются антигистаминные (Супрастин, Лоратадин), нестероидные противовоспалительные (Нимесулид, Ибупрофен), диуретические (Тригрим, Гипотиазид) средства. При аутоиммунных патологиях могут быть назначены цитостатики, например, Метотрексат. Также применяются гормональные препараты: Дексаметазон, Триамцинолон, Дипроспан. Лечить экссудативный плеврит медикаментозно необходимо и с помощью укрепляющих средств — Супрадина, Витрума, Центрума.
Хирургическое лечение экссудативного плеврита
К лечению плеврального заболевания подключаются торакальные хирурги, особенно при накоплении в легком большого количества выпота. Врачи извлекают его дренированием плевральной полости или с помощью пункции еще на этапе диагностического обследования. Результатом хирургических вмешательств при экссудативном плеврите становятся расправление легкого, снижение выраженности одышки, уменьшение температуры тела до значений нормы.
Образ жизни и диета при экссудативном плеврите
Пациентам с экссудативным плевритом показан постельный режим. Необходимо минимизировать физические нагрузки, передвигаться только по больничной палате. Ежедневно следует выпивать около 2 литров жидкости (воды, кисло-сладких морсов, соков, компотов) для ускорения выведения инфекционных агентов и токсичных продуктов их жизнедеятельности. На протяжении 2-3 недель рацион питания должен состоять их прозрачных супов, мяса нежирных сортов, молочнокислых продуктов, подсушенного белого хлеба, каш.
Народное лечение экссудативного плеврита
Народные средства используются только после проведения основной терапии экссудативного плеврита на этапе реабилитации и с разрешения врача. Чаще всего используются травяные чаи с общетонизирующим, укрепляющим действием. Для их приготовления чайную ложку смеси сухих лекарственных растений заливают стаканом кипятка, процеживают через 40 минут и пьют в течение дня. Наиболее полезны при экссудативном плеврите лимонная мята, березовые почки, ноготки, девясил, багульник.
Симптомы верхушечного плеврита
При верхушечных плевритах в воспалительный процесс вовлекается плевра, покрывающая верхушки легких. Верхушечные плевриты очень характерны для туберкулеза легких, основными клиническими особенностями этих плевритов являются следующие:
- боли локализуются в области плеч и лопаток и в связи с вовлечением в воспалительный процесс плечевого сплетения могут распространяться по ходу нервных стволов руки;
- при сравнительной пальпации верхних участков трапециевидной мышцы, большой грудной, дельтовидной мышц отмечается выраженная их болезненность на стороне поражения — мышечный болевой синдром Штернберга. Нередко одновременно с болезненностью этих мышц определяется их ригидность (уплотнение) при пальпации — симптом Потенжера. Симптомы Штернберга и Потенжера постепенно уменьшаются и исчезают по мере стихания верхушечного плеврита;
- шум трения плевры в области верхушек легких может оказаться негромким в связи с их малой дыхательной подвижностью, часто этот негромкий шум трения неправильно принимается за хрипы.
ПАТОГЕНЕЗ
У здоровых людей плевральная полость содержит небольшой объём смазывающей серозной жидкости, образующейся первично при транссудации из париетальной плевры и всасывающейся кровеносными и лимфатическими капиллярами висцеральной плевры. Баланс между образованием и удалением жидкости может быть нарушен любым расстройством, которое повышает лёгочное или системное венозное давление, снижает онкотическое давление плазмы крови, повышает проницаемость капилляров или затрудняет лимфатическую циркуляцию. Работа нормального механизма удаления жидкости может быть значительно замедлена обструкцией лимфатических сосудов, которые дренируют грудную клетку. Плевральный выпот может быть транссудатом или экссудатом.
• Транссудаты образуются при повышении венозного давления или снижении онкотического давления плазмы; поверхность лёгкого первично в патологический процесс не вовлекается. Транссудат не служит след ствием воспаления и может встречаться при любых состояниях, вызывающих асцит, затруднение венозного или лимфатического оттока из грудной клетки, застойную сердечную недостаточность или выраженное снижение концентрации белков плазмы (нефротический синдром, синдром нарушенного всасывания).