Трансректальное узи предстательной железы
Содержание:
Расшифровка результатов
Интерпретацией информации от выполненной мужчине ТрУЗИ железы – подготовка к исследованию и сама процедура были проведены правильно, должен заниматься исключительно врач-уролог либо андролог. Самостоятельное изучение описания органа в бланке УЗИ кабинета функционального обследования может привести к ошибочным выводам и психоэмоциональному расстройству.
Норма и отклонения
У здорового мужчины железа по снимкам УЗИ выглядит симметричной – её форма несколько треугольная либо овальная. Эхогенность – отражение ультразвуковой волны, равномерная по всей площади органа. Тогда как зернистость бывает мелкой, средней либо же крупной. Структура простаты должна быть максимально однородной, а капсула плотной.
В норме длина железы составляет около 2.5–4 см, а вот ширина – 2.7–4.3 см, толщина же – 1.5–2.3 см. Объём органа в целом не превышает 200 см.куб. Отклонения ТрУЗИ:
- снижение/повышение эхогенности – возможно при течении острого/хронического простатита;
- анэхогенность участков – формирование камней/кист железы;
- изменение размеров – гипо-/гиперплазия органа;
- возможно выявление абсцесса, опухолевого узла.
Повышает информативность процедуры правильная подготовка к УЗИ предстательной железы – трансректальному УЗИ всех органов малого таза, которую поясняет мужчине врач-уролог.
Расшифровка результатов
После завершения исследования выдается заключение, где описаны подробные характеристики предстательной железы и близлежащих органов, а также указаны имеющиеся изменения.
Норма
Протокол ТРУЗИ – образец нормальных результатов:
- Размеры. В норме длина предстательной железы по УЗИ 2,4–4 см, ширина 3–4,5 см, толщина 1,5–2,4 см. Объем колеблется от 190 до 270 куб. мм.
- Форма и структура органа. Предстательная железа симметрична, форма варьирует от овальной до треугольной, видна капсула. Структура мелкозернистая, средняя эхогенность (на экране серый цвет), без признаков патологических образований.
- Контуры. Здоровая простата имеет четкие ровные контуры.
- Семенной бугорок. Размеры семенного бугорка не превышают 3 мм, имеет треугольную форму.
- Состояние рядом расположенных органов. Прямая кишка, мочевой пузырь и другие доступные осмотру органы в норме не имеют новообразований, участков уплотнений, признаков воспаления.
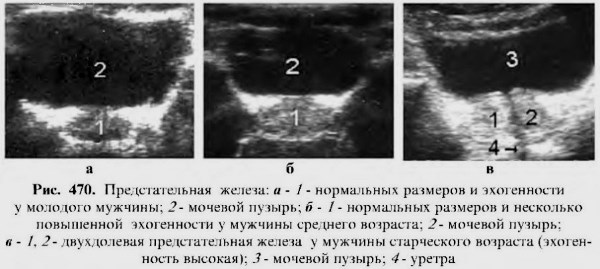
Патология
ТРУЗИ может показывать отклонения от нормы, которые всегда анализируются в комплексе с другими диагностическими методами.
Расшифровка измененных результатов:
- Воспалительный процесс (простатит, абсцесс) – увеличение размеров и более темный цвет на экране с одной стороны предстательной железы, неоднородность. Дополнительно оцениваются жалобы человека, анализы крови и мочи, анализ секрета простаты на предмет воспалительного процесса.
- Камни, фиброз – светлые участки в структуре простаты. Оцениваются жалобы, анализы крови, мочи и секрета предстательной железы.
- Новообразования – нарушение целостности капсулы, увеличение органа с изменением формы, темно-серые зоны на мониторе. Доброкачественный или злокачественный характер опухоли определяется путем биопсии с гистологическим исследованием и оценкой уровня ПСА.
Невозможно установить диагноз исходя только из результатов ТРУЗИ. Диагноз устанавливается на основании нескольких методов исследования, включая расспрос жалоб и предшествующих заболеваний.
В видео ниже врач расскажет о ТРУЗИ и возможных заболеваниях и отклонениях от нормы, вы сможете увидеть, как они выглядят:
Виды ТРУЗИ
Цветовое допплеровское сканирование используется для улучшения качества диагностики, как дополнение к ТРУЗИ. Проведенные исследования показали, что добавление цвета допплера улучшило специфику биопсии простаты. При этом каких-либо четких различий, позволяющих верифицировать диагноз, между очагом воспаления и опухолью нет.
Несмотря на возможности ТРУЗИ заподозрить злокачественное новообразование, интенсивность роста опухоли в динамике лучше отслеживать другими способами инструментальной диагностики, например, МРТ. Информации, полученной в результате только транректального УЗ-исследования, недостаточно для оценки распространения опухоли за пределы капсулы, как и в постановке диагноза самой опухоли.
Если выбирать между абдоминальным УЗИ и трансректальным — последнее более предпочтительно, так как визуализация паренхимы простаты значительно лучше. Но для полноты картины в некоторых случаях трансабдоминальное УЗИ на фоне тугого наполнения жидкостью мочевого пузыря должно быть выполнено, так как метод дает представление о степени увеличения простаты, внутрипузырном росте опухоли и деформации шейки пузыря.
При ТРУЗИ введение датчика в прямую кишку обеспечивает непосредственный контакт с железой, и картина получается практически без искажений.
К плюсам трансректального доступа можно отнести то, что нет некоторых трудностей, которые имели место при выполнении трансабдоминального УЗ — исследования.
Важно
ТРУЗИ и абдоминальное УЗИ простаты – взаимодополняющие методы диагностики.
ТРУЗИ для контроля биопсии
Биопсия – основное исследование для подтверждения рака простаты, трансректальный ультразвуковой контроль повышает точность попадания биопсийной иглы непосредственно в подозрительный участок. Если очаговое образование определяется пальпаторно, но не различимо при УЗ-диагностике – столбики ткани забирают из 6 точек без наводки датчика.
Важно
Этот способ у некоторых пациентов выдает недостоверный результат.
Специальные компьютерные программы оценивают ультразвуковые изображения, что значительно повышает качество диагностики (до 75%). Существуют методики, которые позволяют выявить изоэхогенный рак с точностью, приближенной к 100%.
3D- ТРУЗИ и допплеровские изображения
Применение ЗD-методик построения УЗ-изображения – более информативный метод, который применяется для установления стадии онкологического процесса и контроля при биопсии. Дополнительное допплеровское исследование и контрастное усиление повышают точность диагностики.
Допплеровские изображения позволяют дать оценку сосудистой архитектонике новообразования. Известно, что раковая опухоль имеет обширную развитую сеть кровеносных сосудов, но это утверждение справедливо для раковой опухоли значительных размеров, небольшие новообразования не имеют обширной сосудистой сети.
При опухоли простаты с размерами менее 2 мм ТРУЗИ малоинформативно, если новообразование больше 1 кубического сантиметра, то появляется картина неоднородного кровоснабжения на фоне участков некроза ткани, что особенно хорошо демонстрирует трансректальное исследование с допплером.
ТРУЗИ с допплером повышает точность биопсии на 10 %.
Контрастирование
Относительно недавно в диагностике применяют, так называемые, ультразвуковые контрастные агенты. С их помощью видна усиленная васкуляризация опухолевого очага при выполнении цветного допплеровского сканирования с контрастированием.
Эластография простаты
На эластограмме синие участки показывают вероятный рак предстательной железы. Окончательный диагноз будет установлен после биопсии.
Эластография – относительно новый (начало разработки — конец 20 века) метод ультразвуковой диагностики, основан на различной эластичности нормальной и патологически измененной ткани. Проводились исследования, которые показали, что эффективность эластографии в диагностике рака простаты достигает 84%.
При соноэластографии отображается жесткость ткани предстательной железы. Способ основан на анализе деформации тканей до и после сжатия ультразвуковым преобразователем. Разница в деформации используется для оценки жесткости ткани. Уменьшение эластичности свидетельствует в пользу опухолевого процесса, особенно, если имеет место гипоэхогенность тканей.
Эластография считается полезной разновидностью ТРУЗИ для диагностики рака простаты и позволяет избежать ненужной биопсии.
По стоимости соноэластография сопоставима с ТРУЗИ.
Что представляет собой исследование
Такой вид диагностики основан на воздействии ультразвука на ткани человеческого тела. Различная степень поглощения сигнала прямо указывает на наличие различных патологических очагов. Эхо от него передается на специальный аппарат, который на экране монитора отражает состояние органа.
 Наиболее частыми показаниями к проведению ТРУЗИ являются аденома, воспаление предстательной железы, мужское бесплодие, подозрение на опухолевый процесс, простатит.
Наиболее частыми показаниями к проведению ТРУЗИ являются аденома, воспаление предстательной железы, мужское бесплодие, подозрение на опухолевый процесс, простатит.
Ультразвуковое сканирование органа назначается при болях в надлобковой области, сложностях с опорожнением мочевого пузыря, постоянным ощущением его переполнения.
Врач направляет на исследование также при сомнительных результатах общего анализа мочи, спермограммы и ПСА.
Противопоказаниями к проведению процедуры становятся:
- геморрой;
- парапроктит;
- понос;
- абсцесс предстательной железы;
- активная стадия простатита;
- кровоизлияние;
- обострение психических болезней и т.д.
В процессе обследования сонолог делает требующиеся снимки или видеозаписи. Затем он заполняет протокол с расшифровкой и заключением.
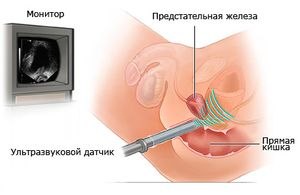 Трансректальная эхография отличается тем, что датчик прибора, предварительно обработанный воздухонепроницаемым гелем, вводится непосредственно в прямую кишку пациента. Несмотря на некоторый дискомфорт, она предоставляет огромное количество ценнейшей информации о структуре предстательной железы.
Трансректальная эхография отличается тем, что датчик прибора, предварительно обработанный воздухонепроницаемым гелем, вводится непосредственно в прямую кишку пациента. Несмотря на некоторый дискомфорт, она предоставляет огромное количество ценнейшей информации о структуре предстательной железы.
Что такое УЗИ простаты
УЗИ (сонография) простаты – это диагностическое исследование, проводимое с помощью ультразвука в условиях пребывания в стационаре или при прохождении планового обследования. Процедура входит в перечень дифференцированной диагностики, поскольку позволяет получить множество полезной информации и правильно поставить пациенту диагноз. Современная медицина не стоит на месте и предлагает пациентам 2 основных способа изучения предстательной железы и ее тканей.
Врачи предлагают больным пройти обследование двумя методами:
- Трансабдоминальное (абдоминальное) ультразвуковое исследование (ТАУЗИ).
- Трансректальное УЗИ предстательной железы (ТРУЗИ).
Но если его проведение невозможно (имеются противопоказания), предпочтение отдается другому методу. Он не столь информативен и точен, особенно если заболевание находится на начальном этапе развития.
Особенности проведения процедуры
Трансректальное исследование предстательной железы – современный вариант диагностики, который обладает целым рядом достоинств:
- Высокая степень правдивости в оценке мягких тканей.
- Удается измерить предстательную железу. При необходимости манипуляции применяется в отдельных ее участках.
- Сделать трансректальное УЗИ необходимо также в том случае, если следует изучить семенные пузырьки и их внешние характеристики.
- Ультразвуковое исследование любого типа можно делать неограниченное количество раз без вреда для организма.
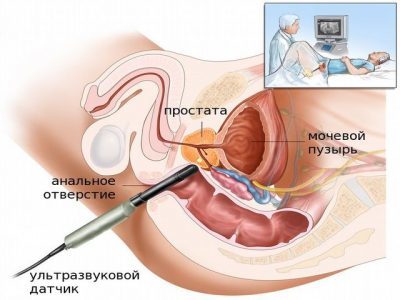
Перед исследованием, мужчина должен пройти несколько этапов подготовки. Только в таком случае удастся получить наглядный результат. Пациент должен быть предупрежден об этом заранее. В противном случае все манипуляции потребуется пройти повторно.
Подготовиться к ТрУЗИ предстательной железы следует правильно. Мужчина за несколько дней должен полностью изменить свой рацион питания. Из него следует полностью исключить продукты, которые приводят к чрезмерному газообразованию. Дополнительно из рациона исключается выпечка и дрожжи. Негативную роль может также сыграть капуста, некоторые фрукты или овощи, макароны. Правильно подготовиться к обследованию должен каждый пациент. Ему не допускается употреблять алкоголь и напитки с газом. В течение двух дней перед обследованием нельзя пить аспирин, ведь он имеет свойство разжижать кровь. Если возможности отказаться от лечения таблетками не существует, то об этом в обязательном порядке должен быть проинформирован врач.
ТрУЗИ предстательной железы, как делают его мужчинам? На прием следует прийти на пустой желудок. Последний раз поесть следует вечером, если анализ назначен на утро.
Готовиться к исследованию нужно по простой схеме:
- Клизма перед процессом позволяет очистить кишечник. Благодаря этому удается получить правильные результаты.
- Можно делать исследование, если пациент выпил достаточное количество жидкости для наполнения мочевого.
- Врач предлагает мужчине лечь на бок и поджать согнутые в коленях ноги. Благодаря такому положению тела специалист получает доступ ко всем внутренним органам.
- Трансректальное УЗИ предстательной железы предполагает введение в задний проход датчика. Он необходим для замера отдельных показателей простаты и мочевого пузыря. Для получения полной клинической картины потребуется ввести датчик на глубину около 5 сантиметров. Перед началом процедуры врач смажет головку специальным гелем и покроет пленкой. Больно ли производить обследование? Благодаря последней манипуляции вероятность дискомфорта сводится к минимуму.
- Если к ТрУЗИ предстательной железы мужчина подготовился правильно, то врачу удастся оценить параметру органа сразу с нескольких сторон. Удается также обнаружить очаги развития аномальных клеток или их разрастание.
- Ультразвуковое исследование предстательной железы может выявить подозрительные участки. Дополнительно берется их фрагмент на биопсию. Процедуру можно провести на этом же обследовании. Для этого потребуется воспользоваться специальной иглой.
Процедура проходит без боли для пациента. Он может испытывать дискомфорт при наличии болезней прямой кишки. Для получения полной клинической картины мужчина должен приготовиться к процедуре длительностью в 30 минут.
Как проводится ТРУЗИ?
Начинать трансректальное ультразвуковое исследование рекомендуют с изображения в поперечной плоскости. Это позволяет быстро оценить общее состояние предстательной железы. На первом этапе датчик вводят в прямую кишку до уровня семенных пузырьков и дна мочевого пузыря. Перемещая датчик назад примерно на 0,5 см, получают наиболее полное поперечное сечение предстательной железы. Изменение рабочей частоты датчика в диапазоне от 6 до 12 МГц позволяет регулировать глубину проникновения ультразвуковых волн и получать не только изображение мельчайших структур предстательной железы, но и оценивать состояние окружающих органов и тканей.
Так же как и при ТАУЗИ, при ТРУЗИ оценивают следующие количественные и качественные характеристики предстательной железы:
- тип роста простаты;
- степень инвазии простаты в мочевой пузырь;
- форму простаты;
- симметричность простаты;
- размеры (ширину, толщину, длину) и объём простаты;
- объём средней доли (при наличии);
- объем гиперплазированной ткани простаты;
- эхоструктуру простаты.
Следует отметить, что для оценки типа роста, формы, степени инвазии в мочевой пузырь и симметричности простаты ТАУЗИ имеет преимущество над ТРУЗИ, обусловленное большим углом зоны сканирования предстательной железы и возможностью выводить всю простату на монитор ультразвукового аппарата
Это особенно важно при исследовании простаты больших размеров (более 80 см3). В отличие от ТАУЗИ, причин недостаточной визуализации при ТРУЗИ простаты значительно меньше
- Выраженная внутрипузырная и смешанная формы роста со средней долей (не определяется внутрипузырная часть простаты).
- Уменьшение ёмкости мочевого пузыря менее 60 мл у больных с внутрипузырной и смешанной формами роста простаты со средней долей.
Гиперплазированная предстательная железа на эхограммах определяется как однородное образование, различное по форме и размерам, но всегда с чёткими, ровными контурами и хорошо прослеживающейся капсулой. Гиперплазированная ткань предстательной железы может развиваться неравномерно и создавать асимметрию при фронтальном эхосканировании.
Оценивая эхоструктуру гиперплазированной предстательной железы при ТРУЗИ, следует отметить высокую информативность этого метода. Выявлены следующие изменения эхоплотности простаты:
- гиперэхогенные участки с чёткой акустической дорожкой (камни);
- гиперэхогенные участки без акустической дорожки (участки склеротически изменённой ткани);
- анэхогенные участки (кисты);
- снижение эхоплотности предстательной железы,
- повышение эхоплотности простаты;
- неоднородность эхоструктуры простаты за счёт сочетания участков повышенной и пониженной эхоплотности;
- визуализация аденоматозных узлов и их чёткая дифференциация с неизменённой тканью простаты.
Разница при измерении величины и объема простаты между ТАУЗИ и ТРУЗИ небольшая и составляет в среднем 5,1%. Следует отметить, что больше всего различается толщина простаты, что объясняют не всегда правильным выбором угла поперечного сканирования предстательной железы абдоминальным датчиком (получатся несколько косой срез, что приводит к увеличению его диаметра). Однако видна тенденция к уменьшению объема простаты, рассчитанного при ТРУЗИ по отношению к ТАУЗИ. Это связано с лучшей визуализацией капсулы простаты и, соответственно, более точным определением точек её измерения.
Необходимо отметить, что при сравнении результатов измерения простаты на разных ультразвуковых аппаратах не было получено существенной разницы. Она составила в среднем 0,32 ± 0,04 см для ширины, 0.39 ± 0,07 см для толщины и 0,45 ± 0,08 см для длины простаты. Однако более значительно отличались размеры простаты одного и того же больного, сделанные разными исследователями. Они составили в среднем 0,68 ± 0,08 см для ширины, 0,74 ±0,12 см для толшины и 0,69 ±0.09 см для длины предстательной железы. Такие результаты могут быть обоснованы тем, что каждый специалист по ультразвуковой диагностике имеет свои предпочтения в выборе точек измерения и угла сканирования предстательной железы, что особенно заметно при измерении толщины (передне-заднего размера).
В каких случаях назначается ТрУЗИ?
По сравнению с другими методами, трансректальное УЗИ считается самым информативным. Датчик вводится в прямую кишку, детально распознает структуру тканей и состояние органа. Передаваемая на монитор картинка четкая, данные точные, что дает возможность поставить точный диагноз непосредственно после исследования.
Метод позволяет выявить или подтвердить наличие патологий, оценивает размер простаты. На основе проведенного исследования лечащий врач может сделать заключение о причинах нарушения репродуктивной функции, проблем с эрекцией. При ректальном введении датчика можно одновременно взять образец ткани для проведения биопсии. ТрУЗИ используется и в случаях, если пациент страдает от ожирения, так как жировые отложения не пропускают в достаточной мере ультразвуковые волны.
Показания к проведению трансректального УЗИ:
- болезненное мочеиспускание и дефекация;
- бесплодие;
- боли внизу живота;
- запоры;
- уплотнения на наружном и внутреннем сфинктере ануса;
- импотенция;
- частое ощущение наполненности мочевого;
- выявление в крови высокого показателя антигенов ПСА.
Проведение исследования
Как делают ТРУЗИ предстательной железы? Когда подготовка к ТРУЗИ простаты завершена, мужчину приглашают в процедурный кабинет. Там пациент должен занять кушетку. Ему рекомендуется лечь на бок и, согнув нижние конечности в области колен, максимально привести их к грудной клетке. С наполненным жидкостью мочевым пузырем это не слишком удобно делать, но необходимо потерпеть и выполнить рекомендации врача относительно принятия правильной позы.
Пока пациент занимает правильную позу, врач проводит подготовку аппаратуры. Датчик обрабатывается антисептическим средством и облачается в презерватив для безопасности пациента. Затем готовый к использованию датчик вводят в прямую кишку на глубину примерно в 5-6 см. После введения датчика врач оценивает ультразвуковую картину – вот как делают ТРУЗИ простаты.
В некоторых случаях помимо оценки предстательной железы необходимо также оценить состояние семенных канатиков. В таком случае глубина введения датчика увеличивается. Также можно после исследования попросить пациента сходить в туалет, после чего оценить количество остаточной мочи в мочевом пузыре. Это исследование также помогает в диагностике различных болезней.
ТРУЗИ предстательной железы, подготовка к которому была проведена верно, без нарушения рекомендаций, дает хорошие данные, которые позволяют врачу либо подтвердить диагноз, либо установить его. Нельзя халатно относиться к рекомендациям специалиста относительно проведения исследования, чтобы потом не пришлось проделывать эту неприятную процедуру еще раз.
Какое заболевание можно выявить при ТРУЗИ?
В урологии ультразвук вначале использовали для диагностики мочекаменной болезни.
Патология, которая может быть диагностирована с помощью ТРУЗИ, следующая:
ательной железы
Согласно статистике, около 60 — 70 % пожилых мужчин старше 80 лет имеют ту или иную степень рака предстательной железы. С повсеместным внедрением исследования крови на простатспецифический антиген роль ТРУЗИ несколько изменилась, в основном, трансректальное ультразвуковое исследование используется для визуализации простаты и помощи при лечебных или диагностических манипуляциях (прицельная биопсия).
ТРУЗИ применяют в качестве скринингового метода в сочетании с анализом на ПСА и ректальным пальпаторным осмотром для выявления рака простаты у мужчин старше 40 лет.
Картина рака предстательной железы на сонограмме:
- неравномерность, выпячивания капсулы;
- гипер- и гипоэхогенные участки ближе к основанию простаты (подозрение на вовлечение в патологический процесс семенных пузырьков).
В запущенных стадиях визуализируются сдавления деформированных в тазовом отделе мочеточников/мочеточника.
Важно
Общая информативность трансрктального ультразвукового исследования при раке простаты – от 18 до 52 %, поэтому в качестве единственного обследования оно неприменимо.
Доброкачественная гиперплазия предстательной железы
Структура простаты при ТРУЗИ зависит от формы гиперплазии – диффузной или очаговой (диффузное поражение/очаговое поражение). Контуры четкие, ровные
Обращают внимание на значительное увеличение размеров простаты. Очаговые образования имеют повышенную эхогенность (плотность)
Если обструкция выражена, количество остаточной мочи превышает норму. Внутренняя поверхность мочевого пузыря видоизменяется – появляется трабекулярность (складчатость, ложные дивертикулы). Объем мочевого пузыря при ДГПЖ может достигать 1500 мл.
Простатит и везикулит
Повышенная эхогенность свидетельствует в пользу хронического воспаления, а пониженная говорит об остром процессе. Размер простаты увеличивается за счет отека. Контуры расплывчатые, граница между железистой и фиброзно-мышечной тканью стерта, присутствуют гипер- и гипоэхогенные участки. При распространении воспаления на семенные пузырьки имеет место их расширение, неоднородность заполнения и усиление сосудистого рисунка.
Абсцесс простаты
При ТРУЗИ абсцесс выглядит как отграниченное анэхогенное или гипоэхогенное новообразование.
Абсцесс простаты можно заподозрить уже по жалобам пациента:
- высокая температура;
- озноб,
- боли внизу живота;
- болезненная эрекция;
- рези при частом мочеиспускании.
Простатолитиаз (камни предстательной железы)
Камни в простате выглядят как гиперэхогенные включения, размер вариабелен: от скопления солей до значимых конкрементов/конкремента.
Кисты простаты
Образования с размером менее 5 мм не считаются грубой патологией, контуры четкие, ровные, структура анэхогенна или гипоэхогенна. В отличие от абсцесса простаты, клинические проявления отсутствуют.