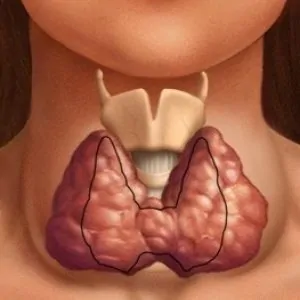
Тиреоидит
Содержание:
- Полезные добавки при аутоиммунном тиреоидите
- Причины возникновения
- Тиреоидит: симптомы
- Осложнения
- Принципы диагностики тиреоидита
- Симптомы различных стадий протекания заболевания
- Лечение Подострого тиреоидита (тиреоидита де Кервена):
- Причины и виды тиреоидита
- Острый и подострый тиреоидит
- Вспомогательные методы лечения
- Классификация
- Симптомы
Полезные добавки при аутоиммунном тиреоидите
Уменьшить воспаление и снизить уровень антител к щитовидной железе у людей с аутоиммунным тиреоидитом могут некоторые добавки. Кроме того, люди с этим заболеванием с большей вероятностью будут испытывать дефицит определенных питательных веществ, поэтому могут потребоваться добавки (24).
Вот полезные добавки при аутоиммунном тиреоидите:
- Селен. Исследования показывают, что прием 200 мкг селена в день может помочь снизить уровень антител к тиреопероксидазе (анти-ТПО) и улучшить самочувствие людей с аутоиммунным тиреоидитом (25, 26).
- Цинк. Цинк необходим для функции щитовидной железы. Исследования показывают, что при использовании отдельно или вместе с селеном прием 30 мг этого минерала в день может улучшить функцию щитовидной железы у людей с гипотиреозом (27, 28).
- Куркумин. Исследования на животных и людях показали, что это мощное противовоспалительное и антиоксидантное соединение может защитить щитовидную железу. Кроме того, куркумин может помочь в лечении аутоиммунных заболеваний в целом (29, 30, 31).
- Витамин D. У людей с аутоиммунным тиреоидитом уровень этого витамина значительно ниже, чем у населения в целом. Более того, исследования связывают низкий уровень витамина D с более тяжелой формой аутоиммунного тиреоидита (32, 33).
- Комплекс витаминов группы B. Люди с аутоиммунным тиреоидитом также имеют низкий уровень витамина B Прием высококачественных витаминов группы B повышает уровень B12 и других важных витаминов группы B (24).
- Магний. Низкий уровень этого минерала связан с повышенным риском развития аутоиммунного тиреоидита и повышением уровня антител к щитовидной железе. Кроме того, устранение дефицита магния может облегчить симптомы у людей с заболеванием щитовидной железы (34, 35).
- Железо. У людей с аутоиммунным тиреоидитом чаще развивается анемия. Для устранения дефицита могут потребоваться добавки железа (36).
Другие добавки, такие как рыбий жир, альфа-липоевая кислота и ацетилцистеин, также могут помочь людям с аутоиммунным тиреоидитом (37, 38, 39).
Обратите внимание, что прием добавок йода в высоких дозах при отсутствии дефицита йода может привести к побочным эффектам у людей с аутоиммунным тиреоидитом. Вам не следует принимать высокие дозы добавок йода, если только ваш лечащий врач не дал вам указаний (40, 41)
Причины возникновения
Для каждой из форм тиреоидита существуют основные причины, которые приводят к развитию воспалительного процесса.
Для острых форм это могут быть:
- перенесённые острые или хронические инфекционные заболевания. К ним чаще всего относят такие процессы, как тонзиллит, пневмония или сепсис. Возбудитель заносится в ткань железы преимущественно за счёт того, что осуществляется гематогенный заброс содержимого из очага воспаления. Кроме того, это могут хронические вялотекущие воспалительные заболевания, например кариес, синусит или гайморит;
- при негнойной форме острого тиреоидита воспаление может развиваться на фоне: травматических воздействий;
- лучевых поражений;
- приема сильнодействующих лекарственных средств;
- спонтанного кровоизлияния в ткань;
причиной подострого тиреоидита является преимущественно вирусная природа. В качестве возбудителя могут быть выделены:
- аденовирусы;
вирус коревой краснухи;
ветряной оспы;
эпидемического паротита;
вирусы, вызывающие грипп.
Кроме того, следует учитывать и факторы риска, при наличии которых вероятность появления тиреоидита повышается. К ним относят:
- женский пол и возраст от 20 до 50 лет. Т.е. это группа репродуктивно активных женщин, у которых гормональный фон изменяется в зависимости от дня цикла;
- обратимые, преходящие нарушения функционирования ткани железы;
- аутоиммунный фактор, который наиболее характерен для подострого тиреоидита;
- наследственность;
- генетическая предрасположенность;
- хронический воспалительный процесс в организме, приводящий к угнетению иммунной системы.
Точной причины для развития фиброзного тиреоидита не выявлено. Не исключена роль инфекционного фактора и аутоиммунного поражения.
К предрасполагающим факторам развития фиброзного варианта выделяют:
- перенесённый случай тиреотоксикоза;
- оперативное вмешательство на ткани железы;
- наличие эндемического зоба;
- генетическая предрасположенность;
- наличие аутоиммунных и аллергических заболеваний;
- сахарный диабет в анамнезе.
Причин для развития аутоиммунного тиреоидита не существует. Большинство специалистов склоняются к генетическому дефекту тканей или гиперреактивности иммунной системы. Для активации данных процессов существуют предрасполагающие факторы, среди которых:
- наличие в анамнезе тяжелых вирусных заболеваний;
- воздействие неблагоприятных экологических факторов, как избыточное содержание хлора, йода, фтора в поступающих продуктами питания или внешними условиями;
- длительное употребление препараты содержащие йод или гормоны;
- воздействие радиационного облучения или длительной инсоляции;
- перенесённая острая психотравмирующая ситуация, связанный с потерей близкого человека, потерей работы, и т.д.
Также, послеродовой тиреоидит развивается при плохой функциональной активности щитовидной железы на фоне естественных гормональных процессов, угнетающих её активность после рождения ребенка.
Тиреоидит: симптомы
Симптоматика заболевания зависит от вида особенностей его течения. Общая характеристика для всех форм – воспаление щитовидной железы.
Классификация форм заболевания включает следующие виды тиреоидитов и их клинические признаки:
Острый тиреоидит
Острая форма развивается на фоне таких заболеваний, как тонзиллит, ОРВИ или пневмония. Основные симптомы заболевания – это внезапное развитие, сильные боли в области шеи, иногда отдающие в затылок и верхнюю и нижнюю челюсть. Резко повышается температура, возникает озноб, головные боли и болезненность при глотании. При пальпации щитовидной железы отмечается резкая болезненность, симптом флюктуации, также могут быть внешние заметные увеличенные лимфатические узлы.
Подострый тиреоидит де Кервена
Одна из редких форм воспаления щитовидной железы, чаще всего диагностируется у женщин после 30 лет. Развивается заболевание, так же как острая форма, после бактериальных или вирусных инфекций и выражается такими симптомами, как боли в области шеи, отдающие в нижнюю челюсть и уши, головная боль, слабость, субфебрильная (ниже 37,5 гр С) температура, а также потливость, астенизация и т.д. Отмечаются симптомы гипертиреоза: сердцебиение, тремор, эмоциональная лабильность.
При отсутствии лечения возможно развитие подострого тиреоидита с рецидивирующим течением, который может перейти в гипотиреоидную форму, которая требует другого, более сложного курса лечения.
Аутоиммунный тиреоидит
Возникает в результате аутоиммунного поражения щитовидной железы. Для данной формы характерны такие симптомы, как плотность и увеличение (или уменьшение) щитовидки.
Фиброзный тиреоидит Риделя
Данная форма характеризуется значительным увеличением щитовидной железы, сиплым голосом, трудностями с глотанием и затрудненным дыханием, что связано с выраженным увеличением железы и сдавлением соседних органов шеи. Чтобы поставить этот диагноз, требуется пункционная биопсия.
Некоторые случаи имеют стертую симптоматику, а иногда заболевание может практически никак себя не проявлять. Поэтому поставить точный диагноз может только врач после подробного опроса по анамнезу и после осмотра (пальпации щитовидной железы) и проведения ряда диагностических процедур.
Подострый тиреоидит: причины возникновения
Причины воспалительного процесса щитовидной железы могут быть разные, среди которых:
- аутоиммунное поражение щитовидной железы;
- заражение бактериальными возбудителями;
- наличие вирусных инфекций, особенно если речь идет о вирусах таких заболеваний, как грипп, корь или эпидемический паротит;
- травмы щитовидной железы;
- кровоизлияния в щитовидную железу вне зависимости от причин начала кровотечений;
- лучевая терапия, ионизирующая радиация, полученная в результате профессиональной деятельности.
Осложнения
Воспаление щитовидной железы не является опасным для жизни состоянием, если вовремя его заметить и начать лечить. Тем не менее могут развиться следующие осложнения тиреоидита:
- аритмия;
- острая сердечная недостаточность;
- инфаркт миокарда;
- гипотиреоз или гипертиреоз.
Увеличивается риск развития других аутоиммунных заболеваний. Тиреоидит считается наследственным заболеванием; нужно учитывать это в случае планирования беременности.
Необходимо контролировать состояние больного и в случае необходимости немедленно обращаться к врачу
Важно в точности выполнять его указания, особенно при риске развития осложнений
Принципы диагностики тиреоидита
В диагностике подострого тиреоидита выделяют следующие этапы:
- анализ жалоб пациента;
- анамнез заболевания;
- оценка состояния больного (осмотр, объективный статус), клиническая картина;
- лабораторная диагностика;
- аппаратная и инвазивная диагностика (ультразвуковое исследование и сцинтиграфия).
Жалобы
При подостром тиреоидите пациенты жалуются на боли в горле или шее (чаще односторонние, в запущенных случаях – двусторонние), слабость, повышенное потоотделение, повышение температуры тела, сильное сердцебиение, учащенный пульс, потерю массы тела и другие признаки заболевания, которые исчезают и появляются в зависимости от стадии болезни.
Анамнез заболевания
Важное значение имеет указание на перенесенную недавно вирусную инфекцию, а также сезонность (ранняя весна – поздняя осень)
Осмотр и объективное обследование пациента
Должны насторожить бледность кожных покровов и дефицит (или быстрая потеря) веса у больного
При пальпации (прощупывании) щитовидной железы внимание врача привлекает увеличенная в размере, плотная, болезненная доля щитовидки (изменения могут быть как локальными, так и диффузными), влажные липкие кожные покровы пациента, учащенный пульс. При аускультации (выслушивании) сердца обращает на себя внимание тахикардия (учащенное сердцебиение) при тиреотоксикозе; гипотиреоз же можно заподозрить по ослаблению и глухости тонов сердца
Лабораторная диагностика
Начинают обследование с общеклинического анализа крови, в котором отмечается значительное повышение скорости оседания эритроцитов (СОЭ) при отсутствии лейкоцитоза (большого количества лейкоцитов) и сдвига в лейкоцитарной формуле. Менее специфичные, но также часто отмечающиеся признаки: лимфоцитоз (увеличение количества лимфоцитов) и нормохромная анемия (снижение уровня гемоглобина при нормальном цветовом показателе).
При гормональных исследованиях крови наблюдаются следующие изменения:
- тиреотоксикоз отличается низким уровнем тиреотропина (ТТГ) и повышенным — тиреоидных гормонов (Т3 и Т4);
- при эутиреозе показатели балансируют в пределах нормы;
- при гипотиреозе уровень тиреоидных гормонов снижается, а тиреотропинов – повышается.
В первый месяц болезни в крови могут обнаруживаться антитела к тиреоглобулину, что также является важным диагностическим критерием. Но уже через пару месяцев они исчезают, что делает нецелесообразным назначение данного исследования на более поздних сроках.
Аппаратная и инвазивная диагностика
В исследовании подострого тиреоидита наиболее информативны следующие виды обследования:
- Ультразвуковое исследование (УЗИ) щитовидной железы.
- Сцинтиграфия (инвазивный метод, предполагающий введение в кровь пациента радиоконтрастного вещества).
Метод УЗИ позволяет обнаружить увеличение объема щитовидки (или ее части), а также характерные для тиреоидита гипоэхогенные (темные) участки в ее долях. Эти зоны можно сравнить с клубами пыли, они могут перемещаться по мере прогрессирования заболевания и вовлечения в процесс новых участков щитовидной железы.
https://youtube.com/watch?v=A54yisUYT54
Для сцинтиграфии используют радиоактивный йод, который вводится в организм пациента с целью оценки функциональных возможностей щитовидной железы. Этот метод позволяет выявить так называемые «холодные участки», клетки которых не захватывает радиофармацевтический препарат.
Еще один метод диагностики инфекционного воспаления щитовидной железы – тест Крайля. В его основе лежит назначение пациенту кортикостероидного гормона (преднизолона) в установленной дозировке. Значительное облегчение боли в области шеи, а также заметное снижение СОЭ в течение короткого времени позволяет подтвердить диагноз.
Дифференциальная диагностика вирусного тиреоидита
Некоторые другие заболевания могут иметь симптомы, характерные для подострого тиреоидита, поэтому врач должен уметь различать болезни с похожей клинической картиной, чтобы не ошибиться с диагнозом. От его профессионализма зависит прогноз для жизни и сроки выздоровления больного.
Тиреоидит де Кервена дифференцируют с:
- Гипертиреозом (диффузный токсический зоб);
- Острым тиреоидитом;
- Тиреоидитом Хашимото (аутоиммунным);
- злокачественными новообразованиями щитовидной железы;
- кровоизлиянием в щитовидный орган;
- воспалением пищевода и трахеи;
- Пародонтальным абсцессом;
- Флегмоной шеи.
В случае трудностей с диагностикой и невозможности верифицировать диагноз другими методами проводят упомянутый ранее тест Крайля.
Симптомы различных стадий протекания заболевания
Возникновение всей симптоматики происходит постепенно.
Первая стадия развития недуга – тиреотоксическая. На данном этапе возникает:
- боль;
- лихорадочный синдром;
- дисфагия;
- иррадиация боли в область уха, челюсти, особенно при жевании пищи.
Общий срок развития подострого тиреоидита на данной стадии не превышает 6 месяцев, что зависит от того, насколько своевременно начата терапия и от правильности ее выполнения. Симптомы каждой формы подострого тиреоидита отличительны. Лимфоцитарный воспалительный процесс сопровождается:
- тахикардией;
- гипертонией;
- снижением веса;
- раздражительностью;
- увеличением органа.
Гранулематозный воспалительный процесс сопровождается образованием узелков на органе.
Следующая стадия – гипотиреоидная. Если течение подострого тиреоидита тяжелое, а орган перестает вырабатывать активные гормоны, может развиваться клинико-биохимическая симптоматика.
Последняя стадия – выздоровление. Функционирование щитовидной железы, ее секреторной функции и структуры восстановлено.
Лечение Подострого тиреоидита (тиреоидита де Кервена):
Лечение подострого тироидита медикаментозное. Применяются в основном синтетические глюкокортикоидные гормоны (преднизолон, дексаметазон, кенакорт, метипред). После нормализации состояния дозы гормонов постепенно снижают.
Лечение на начальной, острой стадии подострого тиреодита симптоматическое. При легкой боли назначают аспирин в дозе 600 мг каждые 3-4 ч; при сильной боли аспирин обычно неэффективен. Почти всегда удается уменьшить боль с помощью преднизона (по 10-20 мг внутрь 2 раза в сутки), причем эффект, как правило, наступает уже через несколько часов после приема первой дозы. Отсутствие быстрого обезболивающего эффекта преднизона ставит под сомнение диагноз подострого гранулематозного тиреоидита. Через неделю начинают снижать дозы преднизона на 5 мг каждые 2-3 дня. Длительность лечения преднизоном не должна превышать нескольких недель. В процессе отмены преднизона боль иногда усиливается. В таких случаях дозы преднизона вновь увеличивают, а затем опять снижают. Для устранения симптомов тиреотоксикоза назначают пропранолол, по 20-40 мг внутрь 3-4 раза в сутки. Антитиреоидные средства не применяют.
В острой стадии подострого тиреодита поглощение радиоактивного йода щитовидной железой остается сниженным. Заместительная терапия тиреоидными гормонами не требуется.
Гипотиреоидная стадия подострого тиреидита редко длится более 2-3 мес; в это время проводят заместительную терапию левотироксином по 0,10-0,15 мг/сут внутрь.
Длительность лечения гормональными препаратами не более двух месяцев. Если течение болезни легкое иногда ограничиваются назначением аспирина, индометацина, вольтарена или бруфена. При выраженном тиротоксикозе иногда назначают бета-адреноблокаторы. Назначение антибиотиков при подостром тироидите противопоказано и может ухудшить состояние пациента.
Прогноз при этом заболевании хороший. При своевременно начатом лечении через 2-3месяца наступает выздоровление. Если заболевание не лечить оно может протекать самостоятельно до двух лет и переходить в хроническую форму.
Причины и виды тиреоидита
| Вид тиреоидита | Причины развития тиреоидита | Механизмы воздействия на щитовидную железу |
| Острый тиреоидит
Гнойный (струмит) |
Острые и хронические инфекционные заболевания: сепсис, пневмония, гайморит, гнойная ангина и другие. | Острый тиреоидит развивается в результате попадания инфекции в ткань щитовидной железы через кровь (гематогенно). В клетках железы происходит классическая картина неспецифического воспаления. Чаще возникает процесс в одной доле щитовидной железы, поражение может носить очаговый и диффузный характер. Гнойное воспаление может привести к образованию абсцесса (гнойника) щитовидной железы. При поражении клеток щитовидной железы воспалением может развиться гипотиреоз (снижение ее функции). |
| Травмы,кровоизлияния в ткани железы при заболеваниях крови,радиационное излучение (лучевая терапия и другие виды облучения). | Кровоизлияния в строму щитовидной железы способствуют выведению из строя части фолликул, развитию в них негнойного (асептического) воспаления, что способствует уменьшению выработки гормонов Т3 и Т4. | |
Подострый тиреоидит:
|
Острые вирусные инфекции: грипп, ветряная оспа, краснуха, паротит, корь, цитомегаловирусная герпесная инфекция и другие.Пневмоцистное воспаление щитовидной железы у больных СПИДом. | Под действием вирусов или пневмоцист развивается гиперплазия фолликулярных клеток щитовидной железы, в них нарушается деление клеток, образуются гигантские многоядерные клетки. После поражения эпителия фолликула, происходит выход коллоида, фолликул разрушается, а на его месте образуется фиброз (спайки). |
| Хронический тиреоидит
Аутоиммунный тиреоидит Хашимото |
|
Иммунные нарушения приводят к формированию патологических Т-клеток (лимфоцитов) к «своим» клеткам щитовидной железы. Эти аутоиммунные антигены могут стать «убийцами» для следующих клеток:
Данные патологические изменения влияют на регуляцию функции и производство гормонов щитовидной железы. Это поражение может проявляться как увеличением, так и уменьшением размеров железы, однако, в любом случае, снижает ее функцию. Хронический аутоиммунный тиреоидит является одной из распространенных причин рака щитовидной железы. |
Этиология данного вида тиреоидита на данный момент на 100% не изучена. Известно, что некоторые факторы могут стать провокаторами в развитии хронического фиброзного тиреоидита:
|
При фиброзном тиреоидите происходит атрофия фолликулярных клеток щитовидной железы и распространение соединительной ткани (фиброза, обширных спаек). Часто фиброзный процесс сопровождается аутоиммунным воспалением. При небольших (очаговых) поражениях щитовидной железы нарушений ее функций не наблюдается. При распространенном (диффузном) поражении железы наблюдаются симптомы гипотиреоза. При обширных поражениях фиброз может прорастать и в окружающие ткани, связывая щитовидку с другими органами (вплоть до средостения). | |
|
Может развиваться как первичное поражение щитовидной железы специфическим воспалением, так и вторичное при обсеменении с других источников заболевания. Специфическое воспаление способствует разрушению фолликулярных клеток, формированию на их месте фиброза, опухолевидных образований или каверн (деструкций). Могут образовываться свищи (прорыв гнойного содержимого) в кожу, трахею, пищевод. Данное заболевание встречается достаточно редко и протекает тяжело, лечится специфическими препаратами, часто подлежит хирургическому лечению. |
Острый и подострый тиреоидит
Острое воспаление возникает после перенесенных заболеваний ЛОР-органов, особенно тяжелых гнойных ангин. Микробы проникают из горла в ткани железы, где может сформироваться гнойник, который придется вскрывать.
Подострая форма болезни вызывается вирусами, попадающими в железу во время простуд. Обычно болезнь возникает не сразу, а примерно через две-три недели после ОРВИ или гриппа.
Вирусы и бактерии активируют иммунную систему, которая начинает с ними бороться с помощью специальных белков. В результате развивается воспаление тканей органа с появлением мелких уплотнений – гранулем. Железа увеличивается в размере, и находящиеся внутри неё фолликулы, продуцирующие гормоны, лопаются.
В кровь попадает огромное количество гормональных веществ, что приводит к их избытку – гипертиреозу, сопровождающемуся выпячиванием глазных яблок, нервной возбудимостью, перебоями в работе сердца, скачками артериального давления. У больных наблюдаются бессонница, дрожь, потливость, приливы жара.
Поднимается температура до 38–39 градусов, появляются боли при глотании, повороте головы, пережевывании пищи. Иногда до воспаленного органа больно дотронуться. Боль отдает в ухо, шею, затылок, нижнюю челюсть.
Через некоторое время симптомы гипертиреоза сменяются признаками истощения органа. Замедляются все функции – сердцебиение, движение крови, обмен веществ, вывод слизи и воды. Больные отекают, в их организме скапливаются шлаки и токсины, что приводит к плохому самочувствию, утомлению, разбитости. У женщин часто наблюдается нарушение менструальной функции.
Без врачебной помощи и назначения корректирующей гормональной терапии могут возникнуть тяжелейшие осложнения со стороны сердца, почек, печени, других органов.
Вспомогательные методы лечения
К вспомогательным методам лечения относятся:
- иммунокоррекция (назначение иммуномодуляторов);
- местная терапия;
- симптоматическое лечение;
- диетотерапия;
- народные средства, лечение травами (фитотерапия).
Иммунокоррекция
При недостаточно эффективном лечении и высокой вероятности обострения заболевания применяются препараты из группы иммуномодуляторов. Они активизируют защитные реакции в организме (поднимают иммунитет), чем помогают человеку быстрее справиться с недугом. Назначается один из препаратов данной группы лекарств: Элеутерококк, Генферон, Полиоксидоний, Спленин и т.д.
Местное лечение
Использование НПВС (диклофенак натрия, бутадионовая мазь) в составе мазей для компрессов достаточно эффективно при комплексном лечении. Один из препаратов наносится тонким слоем на область поражения (лучше это делать вечером, перед сном), сверху укладывается пищевая пленка или целлофановый пакет, затем – слой ваты. Компресс лучше обвязать теплым шарфом.
Первый компресс нужно снять через 15 минут, на следующий день его можно подержать до 30 минут, постепенно увеличив время процедуры до 2-х часов.
При появлении признаков аллергической реакции в месте нанесения лекарств (сыпь, покраснение, припухлость) следует прекратить лечение и сообщить об этом лечащему врачу!
Для лучшего проникновения лекарственных средств в ткани можно делать по утрам компресс с Димексидом. Местное лечение обычно назначается на 10 дней.
Симптоматическое лечение
При тиреотоксикозе, сопровождающем начальную стадию заболевания, пациентов беспокоит сердцебиение, тахикардия. Для устранения этих неприятных явлений назначается Анаприлин (антиаритмический препарат).
Диетотерапия
Соблюдать диету, назначаемую при тиреоидите, не составит труда. Назначается частое питание (прием пищи необходимо осуществлять каждые 3 часа) без ограничения калоража.
В рационе приветствуется клетчатка (много овощей, чуть меньше фруктов и ягод), углеводы (макаронные изделия, выпечка, крупы), жирные полиненасыщенные кислоты (морская рыба жирных сортов). Вегетарианство исключено! Организму потребуются источники кальция: молочные продукты, мясо, а также орехи, зелень, пряности.
При любом воспалительном процессе очень важно употреблять достаточное количество жидкости. Подойдет минеральная негазированная вода, а также настои шиповника, боярышника, соки из овощей и лимона
Надо помнить, что диета не может заменить лечения. Она лишь является поддерживающим звеном, помогающим организму в борьбе с болезнью.
Народные средства, фитотерапия
Использование фитотерапии в качестве вспомогательного метода лечения допустимо только с разрешения врача. Ни в коем случае нельзя заменять назначения доктора народными средствами! Они не могут справиться с болезнью, а хороши лишь в качестве дополнения к медикаментозному лечению.
Для лечения этого заболевания используются несколько групп трав:
- для восстановления работы эндокринной железы – пустырник, боярышник;
- в борьбе с узлами и опухолями эффективны чистотел, шалфей, алтей;
- помогут восстановить иммунитет свекла, земляника, крапива;
- с аутоиммунными расстройствами борются календула, зверобой.
На эффектах растительных препаратов может быть основан выбор ингредиентов для создания собственного рецепта. Вот некоторые варианты приготовления соков, отваров и т.д.:
- Берется сухая измельченная трава по 70 гр. Затем 20 гр. полученной смеси заливается 0,4 л кипятка, варится 5 минут, настаивается 1 час, процеживается. К полученному отвару добавляется 2 ч.л. меда. Принимается 4 раза в день перед едой, курс — 6 недель. Сделать перерыв на 2 недели. Затем можно повторить лечение.
- Овощи и ягоды перемалываются в мясорубке или блендере, полученная масса отжимается, процеживается. Сок разбавляется водкой 3:1. Хранится в холодильнике не больше года. Используется для наружного применения (протирания).
- Для компресса берется отвар без добавления меда.
Стоит ещё раз напомнить, что вспомогательные методы лечения принесут положительный результат лишь в том случае, если они применяются вкупе с основными методами и под строгим контролем врача. Только при таком подходе к лечению можно рассчитывать на то, что подострый тиреоидит пройдет бесследно или хотя бы с минимальными последствиями для организма.
https://youtube.com/watch?v=e3-WygtLmw8
Классификация
В клинической практике применяется классификация тиреоидитов Brawerman, 2000 г. В ней выделяются:
- Неаутоиммунные (острый гнойный, острый негнойный, подострый тиреоидит).
- Аутоиммунные (собственно аутоиммунный гипертрофический формы и атрофический, послеродовый, медикаментозный и безболевой).
- Особенные формы (тиреоидит Риделя, карциноматозный, при гранулематозах, лучевой).
Согласно другой классификации тиреоидиты делятся на:
- Неспецифические (к ним относят острый, подострый и хронический).
- Специфические (сифилитический, туберкулезный, актиномикозный, паразитарный).
Если рассматривать подострый тиреоидит, то в его течении имеются стадии:
- I стадия — ранняя, тиреотоксическая (продолжительность 4-8 недель);
- II стадия — эутиреоидная (продолжительность ее 1-3 недели);
- III стадия — временный гипотиреоз (длится 2-6 месяцев);
- IV стадия — восстановление функции и выздоровление.
В 1-4% отмечается подострый тиреоидит с рецидивирующим течением. После окончания лечения, и даже через несколько месяцев после лечения, развивается рецидив заболевания. Встречаются случаи, когда рецидив бывает не один. Лечение тиреоидита с рецидивирующим течением проводится так же.
Симптомы
Симптомы подострого тиреоидита
Развитию заболевания предшествуют продромальные симптомы, которые появляются после выздоровления от ОРВИ или гриппа через 1,5 месяца. Это могут быть общее недомогание, боль в мышцах, слабость, утомляемость. Само заболевание начинается остро:
- озноб, повышение температуры до 38, боль по передней поверхности шеи, которая усиливается при глотании, кашле и поворотах шеи, она иррадиирует в ухо и нижнюю челюсть. Если боль сначала появляется в одной половине шеи, то по мере прогрессирования процесса она распространяется на другую сторону.
- Болезненность может быть выраженной, поэтому осмотр железы затруднен. Характерным является переменная интенсивность боли, а также она может переходить из одной области доли в другую. Причиной боли является отек железы и растяжение капсулы, которая ее окружает. При пальпации железы определяется локальная или разлитая болезненность (это зависти от того насколько железа вовлечена в воспалительный процесс). Увеличенная доля железы (или вся железа) плотная.
Кожа обычно не изменена, но может определяться покраснение ее из-за рефлекторного расширения сосудов. Нередко боль является единственным проявлением этой формы тиреоидита. Лимфатические узлы не изменены. У 50% больных выявляется тиреотоксическая фаза (высвобождение тиреоидных гормонов в кровь), что сопровождается повышенной возбудимостью и раздражительностью, слабостью, потливостью, тахикардией и подтверждается исследованием гормонов. У половины больных тиреотоксикоз вообще отсутствует. Также часто встречаются случаи без болевого синдрома, но отсутствие его не исключает заболевания, если есть другие критерии, подтверждающие это заболевание. Достоверный клинический критерий — болезненность железы и умеренное ее увеличение.
При классическом течении заболевания явления тиреотоксикоза сменяются симптомами гипотиреоза, поскольку истощается синтез гормонов. При этом уровни Т3 и Т4 снижаются, а уровень тиреотропного гормона повышается. Через 6-8 месяцев восстанавливается эутиреоидное состояние. Классическая смена фаз функции железы не является обязательной. Заболевание может проявлять себя только тиреотоксикозом или сразу гипотиреозом.
Возможны следующие клинические формы заболевания:
- фульминантная (выраженные проявления, быстрое течение);
- пролонгированная (медленное развитие симптомов, незначительная болезненность, субфебрильная температура, отсутствие интоксикации);
- псевдотиреотоксическая (преобладают признаки тиреотоксикоза);
- псевдонеопластическая (быстрое увеличение железы и выраженное уплотнение).
Симптомы болезни де Кервена (стенозирующий теносиновит)
Больных беспокоят боли в области основания I пальца руки (место сочленения с лучевой костью предплечья), ограничение движений, припухлость, местное повышение температуры, покраснение. При смене положения пальца ощущается трение сухожилий и усиливается боль. Усиление боли наиболее выражено при отведении пальца в сторону и приведению его к мизинцу. Боль может быть настолько выраженной, что распространяется на предплечье. Синдром де Кервена может иметь длительное течение. Сначала боли и нарушение функции не выраженные и пациент не придает этому значения и не обращается к врачу. При длительном течении формируется плотный узелок (утолщение сухожилия) в области лучевой кости, которое смещается при движении пальца.