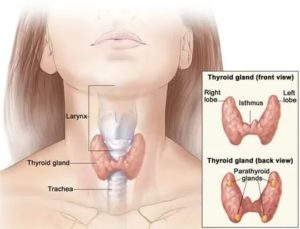
Заболевания щитовидной железы
Содержание:
- Воспаление щитовидной железы: виды, симптомы и признаки
- Классификация хронических тиреоидитов
- Другие формы тиреоидита
- Причины возникновения
- Профилактика тиреоидитов
- Хронический аутоиммунный тиреоидит
- Осложнения тиреоидитов
- Симптоматика тиреоидитов
- Хронический аутоиммунный тиреоидит
- Лечение
- Подострый тиреоидит
- Классификация аутоиммунных тиреоидитов
- Тиреоидит Хашимото: симптомы
Воспаление щитовидной железы: виды, симптомы и признаки
В зависимости от причины и симптоматики, выделяют такие виды тиреоидитов:
1. Подострое воспаление щитовидной железы (чаще всего развивается после перенесенной инфекции).
2. Фиброзный тиреоидит являет собой хроническую форму болезни. Он сопровождается обильным увеличением тканей железы и сдавливанием ими зоны шеи.
3. Аутоиммунный тиреоидит обычно развивается как следствие выработки антител к здоровым клеткам щитовидной железы.
4. Острая форма воспаления железы возникает после травмы и хронических инфекционных болезней.
Воспаление щитовидной железы имеет такие симптомы:
1. Больной постепенно начинает страдать от озноба и чрезмерной потливости.
2. При глотании появляются неприятные ощущения в горле и чувство сдавливания.
3. При пальпации заметно уплотнение в шее, а также увеличение лимфоузлов.
4. Может быть ощущение инородного тела в горле.
5. Появляется сонливость, апатия, вялость и головные боли.
6. Могут быть различные нарушения в работе ЦНС. Обычно наблюдается дрожь в руках, тревожность, депрессия и невроз.
7. Нарушение концентрации и памяти.
8. Заметны ухудшения в состоянии волос и ногтей. Они становятся ослабленными и тусклыми. То же самое происходит и с кожей – она теряет влагу, покрывается угрями и может шелушиться.
9. Понижение работоспособности.
10. Вялость.
11. Отдышка, которая проявляется после физических нагрузок.
12. Повышение уровня холестерина.
13. Непереносимость холода.
14. Постепенно в зоне шеи больного начинают беспокоить боли.
15. Человек может резко похудеть или наоборот, набрать вес.
16. Возможны сбои в работе сердечно-сосудистой системы. Часто больные жалуются на учащенное сердцебиение. У них выявляется аритмия, тахикардия и брадикардия.
17. У женщин может сильно нарушиться менструальный цикл. У мужчин снизиться потенция и сексуальное влечение.
18. Наблюдается гипотиреоз.
19. Больной может страдать от повышенного артериального давления и ухудшения работы почек.
В более тяжелых состояниях (если болезнь запущена), она может проявлять себя такими симптомами:
1. Потеря голоса (появление хрипоты).
2. Затруднение дыхания из-за сильного увеличения щитовидной железы.
3. Появление сильных головных болей и шумов в ушах.
4. Нарушение сна.
5. Сильная пульсация сосудов.
6. Нарушение зрения больного.
7. Повышение температуры тела.
8. Боль при пальпации железы.
9. Боль при движениях головой.
Классификация хронических тиреоидитов
Тиреоидит – воспалительное поражение щитовидки, которое приводит к гибели тироцитов и нарушению их секреторной функции. При хронизации воспаления болезнь медленно прогрессирует. В железе происходят диффузные изменения, которые сначала ведут к гипертиреозу, а потом – к гипотиреозу.
Классификация вялотекущих тиреоидитов:
- Хронический аутоиммунный тиреоидит (ХАИТ) – воспаление щитовидки, спровоцированное аутоиммунными сбоями. Возникает вследствие выработки аутоантител против щитовидки. Эта форма патологии обнаруживается чаще остальных. ХАИТ диагностируется у 30% людей с дисфункцией железы. Среди женщин выявляется 20 раз чаще, что обусловлено колебаниями гормонального фона.
- Фиброзно-инвазивный зоб Риделя – постепенное разрастание соединительной ткани в железе, приводящее к увеличению щитовидки. Проявляется множественными узлами на шее, которые со временем прорастают в трахею, пищевод, кровеносные сосуды. Хронический тиреоидит с узлообразованием встречается редко. На его долю приходится не более 0.05% случаев от всех патологий железы.
- Специфический тиреоидит – структурные и воспалительные изменения в железе, вызванные болезнетворными микроорганизмами. Возникает в качестве осложнения при грибковом, сифилитическом и туберкулезном поражении организма. В случае присоединения вторичных инфекций переходит в острую форму.
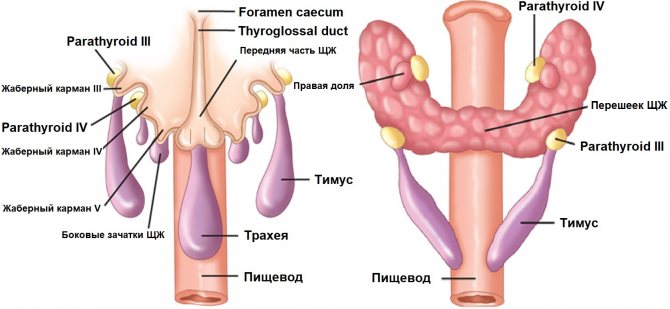
 В основе разных форм хронического гипотиреоза лежат различные причины и механизмы зарождения. Но эту группу болезней объединяет одно – наличие вялотекущего воспаления в железе.
В основе разных форм хронического гипотиреоза лежат различные причины и механизмы зарождения. Но эту группу болезней объединяет одно – наличие вялотекущего воспаления в железе.
В зависимости от причины и проявлений различают 4 типа ХАИТ:
- Лимфоматозный (лимфоцитарный). Характеризуется массовой гибелью тироцитов вследствие бомбардировки щитовидной железы Т-лимфоцитами. Постепенно антитела разрушают железистую ткань, что приводит к дефициту йодсодержащих гормонов – гипотиреозу.
- Послеродовой. Воспаление в железе возникает вследствие чрезмерной активации иммунной системы после ее подавления во время беременности. В 8 из 10 случаев тиреоидит носит транзиторный (проходящий) характер, поэтому спустя несколько месяцев симптоматика исчезает.
- Безболевой. По течению не отличается от послеродового тиреоидита. Но в 90% случаев определить причину аутоагрессии не удается.
- Цитокин-индуцированный. Структурные изменения в железе становятся следствием длительного лечения интерферонами. Этой форме тиреоидита подвержены пациенты, страдающие вирусным гепатитом.
ХАИТ – следствие аутоиммунных сбоев, при которых организм атакует клетки железы. При длительной аутоагрессии разрушается функциональная ткань, изменяется гормональный фон, что ведет к сбоям в работе эндокринной системы. В 2/3 случаев у людей с вялотекущим воспалением железы диагностируют тиреоидит Хашимото.
Другие формы тиреоидита
Подострым тиреоидитом называют болезнь щитовидной железы вирусного типа, которая сопровождается процессом разрушения клеток щитовидной железы. Как правило, подострый тиреоидит проявляется примерно через две недели после того, как человек переболел острой респираторной вирусной инфекцией. Это может быть грипп, свинка, корь и другие недуги. Также принято считать, что причиной подострого тиреоидита может стать и возбудитель болезни кошачьей царапины.
Обычно при подостром тиреоидите проявляется ряд общих симптомов. У человека может болеть голова, он ощущает недомогание общего характера, разбитость, ломоту в мышцах, слабость. Может возрастать температура, проявляться озноб. На фоне всех указанных симптомов у больного ощутимо снижается работоспособность. Однако все эти симптомы – неспецифические, следовательно, они могут наблюдаться при любой болезни инфекционного характера.
При подостром тиреоидите также проявляются некоторые симптомы местного характера, напрямую связанные с поражением щитовидной железы. Возникает воспаление железы, растяжение и отек капсул. Больной жалуется на интенсивные болевые ощущения в области железы, которые становятся еще сильнее в процессе ощупывания. Часто даже самое легкое прикосновение к коже в области железы приносит человеку весьма неприятные ощущения. Иногда боль отдает кверху, распространяясь к уху, нижней челюсти, а иногда — в затылок. Во время осмотра специалист обычно отмечает высокую чувствительность щитовидной железы, наличие слабых признаков гипертиреоза.
Достаточно часто на сегодняшний день встречается и бессимптомный тиреоидит, который называют так ввиду отсутствия у больного симптомов воспалительного процесса щитовидной железы.
До сегодняшнего дня не установлены точно причины, которые ведут к проявлению у человека бессимптомного тиреоидита. Но благодаря исследованиям установлено, что ведущую роль в проявлении болезни играет некий аутоиммунный фактор. К тому же согласно статистике, очень часто данная болезнь отмечается у женщин, пребывающих в послеродовом периоде.
Для данного недуга характерно незначительное увеличение щитовидной железы. Болезненность отсутствует, при этом имеет место спонтанно проходящая фаза гипертиреоза, которая может длиться и несколько недель, и месяцами. Нередко после этого у больного наблюдается транзиторный гипотиреоз, при котором позже восстанавливается эутиреоидный статус.
Признаки бессимптомного тиреоидита сильно схожи с признаками аутоиммунного тиреоидита. Исключением в данном случае является только тот факт, что, как правило, железа восстанавливается, и терапия гормоном щитовидной железы продолжается относительно недолго — несколько недель. Но при этом возможны частые рецидивы заболевания.
Причины возникновения
Для каждой из форм тиреоидита существуют основные причины, которые приводят к развитию воспалительного процесса.
Для острых форм это могут быть:
- перенесённые острые или хронические инфекционные заболевания. К ним чаще всего относят такие процессы, как тонзиллит, пневмония или сепсис. Возбудитель заносится в ткань железы преимущественно за счёт того, что осуществляется гематогенный заброс содержимого из очага воспаления. Кроме того, это могут хронические вялотекущие воспалительные заболевания, например кариес, синусит или гайморит;
- при негнойной форме острого тиреоидита воспаление может развиваться на фоне:
- травматических воздействий;
- лучевых поражений;
- приема сильнодействующих лекарственных средств;
- спонтанного кровоизлияния в ткань;
- причиной подострого тиреоидита является преимущественно вирусная природа. В качестве возбудителя могут быть выделены:
- аденовирусы;
- вирус коревой краснухи;
- ветряной оспы;
- эпидемического паротита;
- вирусы, вызывающие грипп.
Кроме того, следует учитывать и факторы риска, при наличии которых вероятность появления тиреоидита повышается. К ним относят:
- женский пол и возраст от 20 до 50 лет. Т.е. это группа репродуктивно активных женщин, у которых гормональный фон изменяется в зависимости от дня цикла;
- обратимые, преходящие нарушения функционирования ткани железы;
- аутоиммунный фактор, который наиболее характерен для подострого тиреоидита;
- наследственность;
- генетическая предрасположенность;
- хронический воспалительный процесс в организме, приводящий к угнетению иммунной системы.
Точной причины для развития фиброзного тиреоидита не выявлено. Не исключена роль инфекционного фактора и аутоиммунного поражения.
К предрасполагающим факторам развития фиброзного варианта выделяют:
- перенесённый случай тиреотоксикоза;
- оперативное вмешательство на ткани железы;
- наличие эндемического зоба;
- генетическая предрасположенность;
- наличие аутоиммунных и аллергических заболеваний;
- сахарный диабет в анамнезе.
Причин для развития аутоиммунного тиреоидита не существует. Большинство специалистов склоняются к генетическому дефекту тканей или гиперреактивности иммунной системы. Для активации данных процессов существуют предрасполагающие факторы, среди которых:
- наличие в анамнезе тяжелых вирусных заболеваний;
- воздействие неблагоприятных экологических факторов, как избыточное содержание хлора, йода, фтора в поступающих продуктами питания или внешними условиями;
- длительное употребление препараты содержащие йод или гормоны;
- воздействие радиационного облучения или длительной инсоляции;
- перенесённая острая психотравмирующая ситуация, связанный с потерей близкого человека, потерей работы, и т.д.
Также, послеродовой тиреоидит развивается при плохой функциональной активности щитовидной железы на фоне естественных гормональных процессов, угнетающих её активность после рождения ребенка.
Профилактика тиреоидитов
Специфических профилактических мероприятий по предотвращению развития тиреоидитов нет. Но немаловажную роль в этом плане играет профилактика вирусных и инфекционных заболеваний, которая подразумевает витаминотерапию, закаливание, здоровое питание и исключение вредных привычек. Также нужно своевременно проводить санацию очагов хронических инфекций: лечение отита, кариеса, пневмонии, гайморита, тонзиллита и т.д.
При малейших подозрениях на заболевание стоит немедленно обратиться к эндокринологу. Четкое и своевременное выполнение рекомендаций доктора значительно увеличит шансы на успех.
Хронический аутоиммунный тиреоидит
Причины
Болезнь Хашимото развивается при наличии у пациента генетической предрасположенности к аутоиммунным патологиям. Для хронического тиреоидита характерны мутации, влияющие на выработку некоторых видов антигенов в организме человека. Иммунитет начинает реагировать на здоровую ткань железы как на чужеродное образование и запускает синтез особых белков, которые атакуют нормальные клетки и приводят к патологическим изменениям. Воспаление приобретает затяжной характер за счет привлечения иммунокомпетентных структур.
Причинами тиреоидита щитовидной железы (болезни Хашимото) также являются вирус герпеса, избыток йода, недостаток микроэлементов, особенно селена. Женщины болеют в 10 раз чаще мужчин. Аутоиммунные процессы обычно диагностируют в возрасте 40-50 лет, но в последние несколько лет увеличивается число молодых пациентов.
Симптомы
Симптомы хронического тиреоидита щитовидной железы Хашимото обусловлены снижением функции органа – гипотиреозом:
- Брадикардия.
- Сонливость, вялость.
- Увеличение массы тела.
- Депрессия.
- Непереносимость холода.
- Выпадение волос.
- Нарушения стула.
- Уплотнение тканей щитовидной железы, ощутимое при пальпации.
Симптомом тиреоидита щитовидной железы у женщин является дисменорея. Болезненность шеи не характерна для болезни Хашимото.
Диагностика
При наличии симптомов хронического тиреоидита щитовидной железы пациенту назначают лабораторный анализ крови на следующие показатели:
- Уровень Т3, Т4, ТТГ. В начале заболевания Т3 и Т4 повышены (тиреотоксикоз). По мере развития воспаления уровни Т3 и Т4 становятся меньше нормы, а ТТГ растет;
- Антитела к тканям железы. В крови пациента с тиреоидитом Хашимото определяются анти-ТГО и анти-ТПО иммуноглобулины.
Методы инструментальной диагностики:
- ультразвуковое исследование;
- сцинтиграфия по показаниям.
Лечение
Тиреоидит Хашимото сопровождается воспалением и снижением функции щитовидной железы, поэтому терапия направлена в первую очередь на устранение симптомов гипотиреоза. Гормонозаместительные препараты получают все пациенты. Дозу подбирают с учетом уровня ТТГ, возраста и состояния каждого конкретного больного.
Осложнения тиреоидитов
Осложнением острого тиреоидита может быть абсцедирование и перфорация гнойника, в лучшем случае наружу. При попадании гноя в окружающие ткани он может достичь околосердечного пространства, что является тяжелым осложнением тиреоидита. Также прогрессирование гнойного процесса в тканях шеи может повлечь за собой повреждение сосудов, инфицирование мозговых оболочек и тканей головного мозга, а в самых тяжелых случаях — спровоцировать сепсис (общее заражение крови инфекцией). Поэтому очень важны своевременные терапевтические мероприятия.
В случае отсутствия лечения при подостром тиреоидите, может развиться поражение достаточно большого количества тканей щитовидной железы, что в итоге приведет к развитию необратимой недостаточности щитовидной железы.
Симптоматика тиреоидитов
Острый тиреоидит щитовидной железы как у мужчин, так и у женщин имеет различные клинические проявления, характер которых зависит от разновидности патологического процесса:
- Гнойный острый тиреоидит проявляется воспалительной инфильтрацией очага поражения с формированием абсцесса. Гнойное расплавление снижает функциональность органа, но чаще всего заметных отклонений гормонального баланса не наблюдается. Для этой патологии характерно острое начало, повышенная температура, озноб. Признаки включают: болезненность шеи, интоксикацию, повышение частоты сердечных сокращений, появление ломоты в элементах опорно-двигательной системы. При пальпации можно выявить увеличение органа, плотную или размягченную консистенцию. Визуально проявляется гиперемии кожных покровов области шеи. В случае негнойного острого воспаления симптоматика проявляется не так ярко, поскольку процесс имеет асептический характер.
- Подострый тиреоидит у мужчин и женщин проявляется выраженными симптомами воспалительного процесса: фебрильной температурой, болевым синдромом, интоксикацией. Прогрессирование заболевания происходит постепенно. Часто патология провоцирует тиреотоксикоз. Пациенты в этом случае предъявляют жалобы на учащенное сердцебиение, потливость, тремор, нервозность, слабость. Избыток йодтиронинов тормозит выброс тиреотропного гормона, в результате чего непораженный участок щитовидной железы становится недостаточно функциональным. Это приводит к прогрессу гипотиреоза при наступлении второй фазы патологии. При выздоровлении концентрация гормонов возвращается к норме. Этому способствует корректное лечение.То есть воспаление щитовидной железы в этом случае проходит три стадии: тиреотоксикоза, гипотиреоза, эутиреоза.
- Хронический фиброзный тиреоидит. Патология прогрессирует медленно, по мере появления структурных нарушений в ткани щитовидной железы. Сначала симптоматика проявляется трудностью при глотании, затем проявляется нарушение дыхательного процесса, хриплый голос .Пальпация позволяет обнаружить бугристость щитовидной железы, ее повышенную плотность, отсутствие болезненности. Железа поражается диффузно, понижается ее функция вплоть до гипотиреоза. При сдавливании структур в шее формируется компрессионный синдром, признаки которого включают: головную боль, шум в ушах, пульсацию крупных сосудов, патологии дыхательного процесса. Лечение при этом должно включать зирургическое вмешательство.
- Специфические тиреоидиты. К этой группе относятся воспалительные заболевания туберкулезной, сифилитической, микозной природы. Они характеризуются хроническим течением и могут приобрести острый характер при присоединении еще одной инфекции. Лечение в этом случае должно начинаться с мер по избавлению от основной патологии.
Щитовидная железа работает неправильно? Чтобы помочь ей, заварите 1 ложку сухих…
Читать далее »
У Вас больная щитовидка? Совет эндокринолога — чтобы защитить себя, берите…
Читать далее »
Главный эндокринолог дал совет…
Читать далее »
«Зоб» и узлы щитовидной железы исчезнут если каждый день заваривать и пить…
Читать далее »
Гиперемия и припухлость шеи при тиреоидите
Хронический аутоиммунный тиреоидит
Причины
Болезнь Хашимото развивается при наличии у пациента генетической предрасположенности к аутоиммунным патологиям. Для хронического тиреоидита характерны мутации, влияющие на выработку некоторых видов антигенов в организме человека. Иммунитет начинает реагировать на здоровую ткань железы как на чужеродное образование и запускает синтез особых белков, которые атакуют нормальные клетки и приводят к патологическим изменениям. Воспаление приобретает затяжной характер за счет привлечения иммунокомпетентных структур.
Причинами тиреоидита щитовидной железы (болезни Хашимото) также являются вирус герпеса, избыток йода, недостаток микроэлементов, особенно селена. Женщины болеют в 10 раз чаще мужчин. Аутоиммунные процессы обычно диагностируют в возрасте 40-50 лет, но в последние несколько лет увеличивается число молодых пациентов.
Симптомы
Симптомы хронического тиреоидита щитовидной железы Хашимото обусловлены снижением функции органа – гипотиреозом:
- Брадикардия.
- Сонливость, вялость.
- Увеличение массы тела.
- Депрессия.
- Непереносимость холода.
- Выпадение волос.
- Нарушения стула.
- Уплотнение тканей щитовидной железы, ощутимое при пальпации.
Симптомом тиреоидита щитовидной железы у женщин является дисменорея. Болезненность шеи не характерна для болезни Хашимото.
Диагностика
При наличии симптомов хронического тиреоидита щитовидной железы пациенту назначают лабораторный анализ крови на следующие показатели:
- Уровень Т3, Т4, ТТГ. В начале заболевания Т3 и Т4 повышены (тиреотоксикоз). По мере развития воспаления уровни Т3 и Т4 становятся меньше нормы, а ТТГ растет;
- Антитела к тканям железы. В крови пациента с тиреоидитом Хашимото определяются анти-ТГО и анти-ТПО иммуноглобулины.
Методы инструментальной диагностики:
- ультразвуковое исследование;
- сцинтиграфия по показаниям.
Лечение
Тиреоидит Хашимото сопровождается воспалением и снижением функции щитовидной железы, поэтому терапия направлена в первую очередь на устранение симптомов гипотиреоза. Гормонозаместительные препараты получают все пациенты. Дозу подбирают с учетом уровня ТТГ, возраста и состояния каждого конкретного больного.
Лечение

Лечение острого тиреоидита
При остром тиреоидите требуется немедленное лечение, которое будет направлено на устранение возбудителя.
- Основу составляют антибактериальные средства, проявляющие свой эффект в отношении широкого круга бактерий. Среди них самыми распространёнными являются группы пенициллинов и цефалоспоринов. Проводить терапию при тяжелом состоянии лучше на основании чувствительности к антибиотикам, это позволит снизить процент осложнений и сохранить функциональную активность железы.
- Применяются также препараты антигистаминового ряда, они помогают снизить выраженность отека и воспаления тканей. К ним можно отнести Супрастин, Диазолин.
- Из средств, направленных на дезинтоксикацию используют Гемодез, Солевые растворы, Реополиглюкин.
Хирургическое лечение показано в том случае, если обнаружен ограниченный гнойный очаг. С лечебной целью производят вскрытие абсцесса с установкой дренажей.
Также, при терапии тиреоидита рекомендовано употреблять большое количество жидкостей.
Лечение хронического и аутоиммунного тиреоидита
Терапия состоит из медикаментозных средств. К ним относятся:
- Тиреоидные препараты. Назначаются в том случае, если по результатам лабораторных исследований выявлено снижение функции. Применение длительное, в некоторых случаях пожизненное, во время приема они компенсируют нехватку собственных гормонов. К ним следует отнести препараты Тироксина и Трийодтиронина.
- Группа глюкокортикостероидов. Данные средства обладают противовоспалительным механизмом. К ним относят Преднизолон и его производные.
- Группа иммуномодуляторов. Данные препараты способствуют стимуляции защитных сил. Часто применение сочетается с гормональными средствами.
Хирургическое лечение применимо только в тех случаях, когда при инструментальных методах определена нетипичная картина патологического процесса. В данном случае, объём операции может быть основан на частичной резекции ткани или полном удалении железы.
Из народных методов часто применяют такие растения, как белую лапчатку. Она способна в незначительной степени компенсировать гормональную недостаточность.
Подострый тиреоидит
Подострый тиреоидит (тиреоидит Де Кервена, или гранулематозный тиреоидит) представляет собой воспалительное заболевание щитовидной железы, вероятнее всего, обусловленное вирусной инфекцией. О вирусной природе этого тиреоидита свидетельствует присутствие вирусов эпидемического паротита, Коксаки и аденовирусов в биоптатах щитовидной железы или повышение титра антивирусных антител в крови больных. В умеренно увеличенной щитовидной железе обнаруживаются признаки легкого воспаления с вовлечением капсулы. При гистологическом исследовании находят деструкцию паренхимы железы и большое количество крупных фагоцитов, в том числе гигантских клеток. Подострый тиреоидит чаще развивается в летние месяцы, у женщин и у носителей антигена HLA-Bw35.
Симптомы и признаки подострого тиреоидита щитовидной железы
Подострый тереодит начинается с появления недомогания, астении, лихорадки, болей в над тиреоидной области. Для подострого тиреодита характерна высокая СОЭ. Проявления его примерно через 2 недели уменьшаются. Длительность болезни — 8-12 недель.
У больных обычно повышается температура тела, возникает недомогание и боль в передней поверхности шеи, распространяющаяся до угла челюсти и вверх до уха с одной или обеих сторон. Вначале больные могут жаловаться на сердцебиения, раздражительность и потливость; при клиническом исследовании обнаруживается тахикардия, тремор и гиперрефлексия. Офтальмопатия отсутствует. Железа настолько болезненна, что больной не дает притронуться к ней. Однако признаки местного абсцесса (покраснение и повышение температуры кожи) также отсутствуют.
Диагностика подострого тиреоидита
Результаты лабораторных исследований по ходу заболевания меняются. Вначале уровни свТ4 и Т3 повышаются, а концентрация ТТГ в сыворотке и ПРИ щитовидной железой резко снижаются. Поскольку повышенное содержание тиреоидных гормонов в крови обусловлено выбросом из железы их готовых запасов, соотношение свТ4 и Т3 в сыворотке превышает норму. Регистрируется значительное повышение СОЭ, которая при определении методом Вестергрена иногда достигает 100 мм/час и более. Антитиреоидные аутоантитела в сыворотке, как правило, отсутствуют. По мере прогрессирования заболевания уровни свТ4 и То снижаются, содержание ТТГ увеличивается, и развиваются симптомы гипотиреоза. Позднее возрастает ПРИ щитовидной железой, что отражает восстановление ее функции после острого повреждения.
Подострый тиреоидит отличается от других вирусных заболеваний поражением именно щитовидной железы. От болезни Грейвса его отличает болезненность железы, низкое ПРИ на фоне повышенных уровней Т3 и свТ4 в сыворотке и сниженного содержания ТТГ, а также отсутствие антитиреоидных аутоантител.
Лечение подострого тиреоидита щитовидной железы
Во многих случаях необходимо только симптоматическое лечение (например, аспирином или другими нестероидными противовоспалительными средствами). При тяжелом течении заболевания или отсутствии эффекта нестероидных препаратов могут потребоваться глюкокортикоиды (например, преднизон по 20 мг/сут трижды в день в течение 7-10 дней). Для смягчения симптомов гипертиреоза в начальной фазе заболевания применяют β-адреноблокаторы. При появлении симптомов гипотиреоза можно назначить Т4 по 0,1-0,15 мг один раз в день. Лечение Т4 препятствует повышению уровня ТТГ, которое способствует обострению воспалительного процесса в щитовидной железе.
Течение и прогноз подострого тиреоидита щитовидной железы
Подострый тиреоидит через несколько недель или месяцев обычно полностью разрешается самопроизвольно. Иногда болезнь протекает волнообразно, и улучшение сменяется повторным обострением. В некоторых случаях вначале поражается одна доля железы, а затем и вторая (мигрирующий, или «ползучий», тиреоидит). Обострение может возникать на фоне снижения уровня свТ4, когда содержание ТТГ начинает расти, а функция щитовидной железы — восстанавливаться. Иногда заболевание продолжается годами с повторными вспышками воспаления. До 90% больных полностью выздоравливают, но примерно в 10% случаев сохраняется постоянный гипотиреоз, требующий длительного лечения Т4.
Классификация аутоиммунных тиреоидитов
Аутоиммунный тиреоидит включает в себя группу заболеваний, имеющих одну природу.
1. Хронический аутоиммунный тиреоидит (лимфоматозный, лимфоцитарный тиреоидит, устар.- зоб Хашимото) развивается в результате прогрессирующей инфильтрации Т-лимфоцитов в паренхиму железы, увеличения количества антител к клеткам и приводит к постепенной деструкции щитовидной железы. В результате нарушения структуры и функции щитовидной железы возможно развитие первичного гипотериоза (снижения уровня гормонов щитовидной железы). Хронический АИТ имеет генетическую природу, может проявляться в виде семейных форм, комбинироваться с другими аутоиммунными нарушениями.
2. Послеродовый тиреоидит встречается чаще всего и наиболее изучен. Его причиной служит избыточная реактивация иммунной системы организма после ее естественного угнетения в период беременности. При имеющейся предрасположенности это может привести к развитию деструктивного аутоиммунного тиреоидита.
3. Безболевой (молчащий) тиреоидит является аналогом послеродового, но его возникновение не связано с беременностью, причины его неизвестны.
4. Цитокин-индуцированный тиреоидит может возникать в ходе лечения препаратами интерферона пациентов с гепатитом С и заболеваниями крови.
Такие варианты аутоиммунного тиреоидита, как послеродовый, безболевой и цитокин – индуцированный, похожи фазностью процессов, происходящих в щитовидной железе. На начальном этапе развивается деструктивный тиреотоксикоз, в последующем переходящий в транзиторный гипотериоз, в большинстве случаев заканчивающийся восстановлением функций щитовидной железы.
У всех аутоиммунных тиреоидитов можно выделить следующие фазы:
- Эутиреоидная фаза заболевания (без нарушения функции щитовидной железы). Может продолжаться в течение нескольких лет, десятилетий или всей жизни.
- Субклиническая фаза. В случае прогрессирования заболевания, массовая агрессия Т–лимфоцитов приводит к разрушению клеток щитовидной железы и снижению количества тиреоидных гормонов. За счет увеличения продукции тиреотропного гормона (ТТГ), который избыточно стимулирует щитовидную железу, организму удается сохранить в норме выработку Т4.
- Тиреотоксическая фаза. В результате нарастания агрессии Т-лимфоцитов и повреждения клеток щитовидной железы происходит освобождение в кровь имеющихся тиреоидных гормонов и развитие тиреотоксикоза. Кроме того, в кровяное русло попадает разрушенные части внутренних структур фолликулярных клеток, которые провоцируют дальнейшую выработку антител к клеткам щитовидной железы. Когда при дальнейшей деструкции щитовидной железы, число гормонопродуцирующих клеток падает ниже критического уровня, содержание в крови Т4 резко уменьшается, наступает фаза явного гипотериоза.
- Гипотиреоидная фаза. Продолжается около года, после чего обычно происходит восстановление функции щитовидной железы. Иногда гипотиреоз остается стойким.
Аутоиммунный тиреоидит может носить монофазный характер (иметь только тиреотоксическую, или только гипотиреоидную фазу).
По клиническим проявлениям и изменению размеров щитовидной железы аутоиммунные тиреоидиты подразделяют на формы:
- Латентную (имеются только иммунологические признаки, клинические симптомы отсутствуют). Железа обычного размера или немного увеличена (1-2 степени), без уплотнений, функции железы не нарушены, иногда могут наблюдаться умеренные симптомы тиреотоксикоза или гипотиреоза.
- Гипертрофическую (сопровождается увеличением размеров щитовидной железы (зобом), частые умеренные проявления гипотиреоза или тиреотоксикоза). Может быть равномерное увеличение щитовидной железы по всему объему (диффузная форма), или наблюдаться образование узлов (узловая форма), иногда сочетание диффузной и узловой форм. Гипертрофическая форма аутоиммунного тиреоидита может сопровождаться тиреотоксикозом в начальной стадии заболевания, но обычно функция щитовидной железы сохранена или снижена. Так как аутоиммунный процесс в ткани щитовидной железы прогрессирует, происходит ухудшение состояния, снижается функция щитовидной железы, и развивается гипотиреоз.
- Атрофическую (размер щитовидной железы в норме или уменьшен, по клиническим симптомам – гипотериоз). Чаще наблюдается в пожилом возрасте, а у молодых – в случае воздействия радиоактивного облучения. Наиболее тяжелая форма аутоиммунного тиреоидита, в связи с массовым разрушением тироцитов – функция щитовидной железы резко снижена.
Тиреоидит Хашимото: симптомы
Как было сказано выше, при аутоиммунном тиреоидите, особенно в первые годы, фазы пониженной функции щитовидной железы могут чередоваться с фазами гиперфункции.
Возможные симптомы гиперфункции щитовидной железы во время обострения:
- Тахикардия
- Быстрый пульс в покое
- Проблемы со сном и потливость ночью
- Внутренняя нервозность
- Дрожание рук
- Потеря веса при хорошем аппетите
- Раздражительность
По мере того, как в долгосрочной перспективе здоровая и активная ткань щитовидной железы становится все меньше, в периоды без рецидивов появляются симптомы гипофункции щитовидной железы. К ним относятся:
- Постоянная мерзлявость
- Апатия
- Хроническая усталость с повышенной потребностью в сне
- Запор
- Менструальные проблемы
- Повышенный холестерин
- Подавленное настроение и депрессия
- Нарушение концентрации внимания и памяти
- Выпадение волос и ломкость ногтей
- Выпадение наружной трети бровей
- Увеличение веса, даже если вы едите мало или низкокалорийную пищу
- Сухая, потрескавшаяся и зудящая кожа
- Отек (задержка воды на веках, лице, руках или ногах)
- Мышечная слабость и уплотнение мышечной ткани