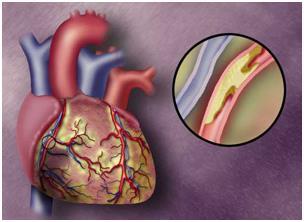
Что такое постинфарктный кардиосклероз, причины и симптомы, лечение и потенциально смертельные последствия
Содержание:
Классификация
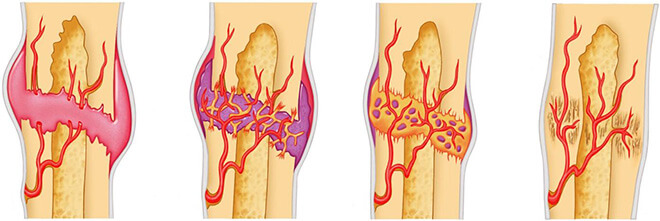
Наиболее удобным способом классификации является разделение по принципу распространения патологических изменений. Поэтому врачи выделяют диффузную форму патологии и очаговую. При очаговом кардиосклерозе рубцы появляются обособленно, причем возникает как крупноочаговый, так и мелкоочаговый кардиосклероз.
Если у пациентов появляется диффузный кардиосклероз, то соединительная ткань появляется практически во всех местах, поражая сердечную мышцу повсеместно.
Как при очаговом, так и при диффузном кардиосклерозе основная опасность состоит в том, что новая ткань, заместившая кардиомиоциты, не может в полном объеме выполнять их функцию. Если заболевание будет прогрессировать, то в патологический процесс будут вовлекаться соседние с рубцом ткани. Вследствие этого разовьются такие осложнения, как мерцательная аритмия, порок сердца, отек легких, проблемы с кровотоком.
Смерть у пациентов в большинстве случаев возникает по причине появления тромбов в сосудах, разрыва аневризмы или атриовентрикулярной блокады, острой сердечной недостаточности. К летальному исходу чаще приводит крупноочаговый кардиосклероз, поскольку сердечной мышце очень трудно работать с таким серьезным повреждением.
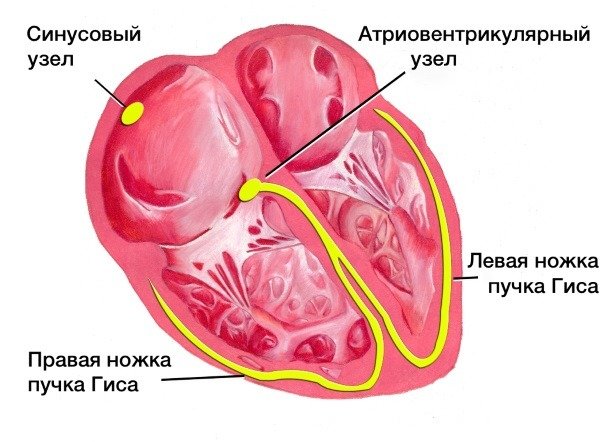
Классификация
Кардиосклероз классифицируют по причинам, которые будут перечислены и описаны ниже в соответствующем разделе, по интенсивности процесса и по локализации. В зависимости от классификации меняется течение болезни, поражаются разные функции сердца.
По интенсивности и локализации выделяют:
- очаговый кардиосклероз;
- диффузный кардиосклероз (тотальный);
- с поражением клапанного аппарата сердца.
Очаговый кардиосклероз
Очаговое поражение сердечной мышцы наблюдается после перенесённого инфаркта миокарда. Реже очаговый кардиосклероз формируется после локализованного миокардита. Характерно чёткое ограничение очага поражения в виде рубцовой ткани, которую окружают здоровые кардиомиоциты, способные полноценно выполнять все свои функции.
Факторы, влияющие на тяжесть заболевания:
- Глубина поражения. Определяется типом перенесённого инфаркта миокарда. При поверхностном поражении повреждаются только внешние слои стенки, и после формирования рубца под ним остается полноценно функционирующий мышечный слой. При трансмуральном поражении некроз поражает всю толщу мышцы. Рубец формируется от перикарда и до полости камеры сердца. Этот вариант считается наиболее опасным, т.к. при нём высок риск развития такого грозного осложнения, как аневризма сердца.
- Размеры очага. Чем больше площадь поражения миокарда, тем выраженнее симптоматика и хуже прогноз для пациента. Выделяют мелкоочаговый и крупноочаговый кардиосклероз. Одиночные мелкие включения рубцовой ткани могут не давать абсолютно никаких симптомов и не влиять на работу сердца и самочувствие пациента. Крупноочаговый кардиосклероз чреват для пациента последствиями и осложнениями.
-
Локализация очага. В зависимости от расположения очага определяют опасные и не опасные. Расположение небольшого участка соединительной ткани в межжелудочковой перегородке или в стенке предсердия считается неопасным. Такие рубцы не влияют на основную работу сердца. Поражение левого желудочка, который выполняют основную насосную функцию, считается опасным.
Количество очагов. Иногда диагностируется сразу несколько небольших очагов рубцовой ткани. В данном случае риск осложнений прямо пропорционален их числу. - Состояние проводящей системы. Соединительная ткань не только не обладает нужной эластичностью, в сравнении с мышечными клетками, но и неспособна проводить импульсы с нужной скоростью. Если рубцовая ткань затронула проводящую систему сердца, то это чревато развитием аритмий и различных блокад. Даже если в процессе сокращения отстаёт всего одна стенка камеры сердца, снижается фракция выброса – основной показатель сократительной способности сердца.
Из вышеописанного следует, что присутствие даже небольших очагов кардиосклероза может привести к негативным последствиям. Требуется своевременная и грамотная диагностика повреждений миокарда для подбора соответствующей тактики лечения.
Диффузный кардиосклероз
Соединительная ткань скапливается в сердечной мышце повсеместно и равномерно, что затрудняет выделение определённых очагов поражения. Диффузный кардиосклероз чаще всего встречается после токсических, аллергических и инфекционных миокардитов, а также при ишемической болезни сердца.
Диффузный кардиосклероз
Характерно чередование нормальных мышечных волокон и соединительной ткани, что не даёт сердечной мышце полноценно сокращаться и выполнять свою функцию. Стенки сердца теряют свою эластичность, плохо расслабляются после сокращения и плохо растягиваются при наполнении кровью. Такие нарушения часто относят к рестриктивной (сдавливающей) кардиомиопатии.
Кардиосклероз с поражением клапанного аппарата
Крайне редко склероз поражает клапанный аппарат сердца. Клапаны вовлекаются в процесс при ревматологических и системных заболеваниях.
Виды поражения клапанов:
- Клапанная недостаточность. Характерно неполное закрытия и смыкание створок, что затрудняет выброс крови в нужном направлении. Через неполноценно функционирующий клапан кровь возвращается назад, что снижает объём перекачиваемой крови и ведет к развитию сердечной недостаточности. При кардиосклерозе клапанная недостаточность формируется из-за деформации створок клапана.
- Стеноз клапана. Из-за разрастания соединительной ткани просвет клапана сужается. Кровь не поступает в достаточном объёме через суженное отверстие. Давление в полости сердца повышается, что ведет к серьёзным структурным изменениям. Наблюдается утолщение миокарда (гипертрофия), как компенсаторная реакция организма.
При кардиосклерозе клапанный аппарат сердца поражается только при диффузном процессе, который вовлекает эндокард.
Лазерная терапия при постинфарктных состояниях
Лечение включает 10-15 сеансов процедур лазерной терапии, которые проводят через день или каждый день. Повторить курс лечения лазером можно через 30 дней, далее – 2-4 раза в году при ЭКГ-контроле.
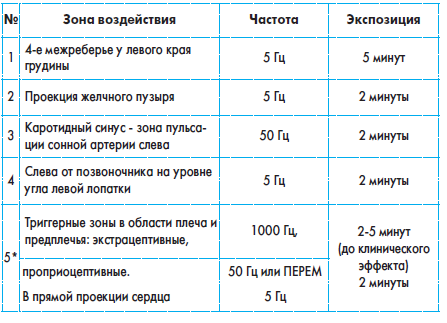
Курс лечения на аппарате «Рикта» дает возможность постепенно уменьшить дозы антагонистов кальция и нитропрепаратов.
Понижать дозу блокаторов можно, начиная с 7-го сеанса. При первом курсе терапии нецелесообразно полностью отменять прием лекарств.
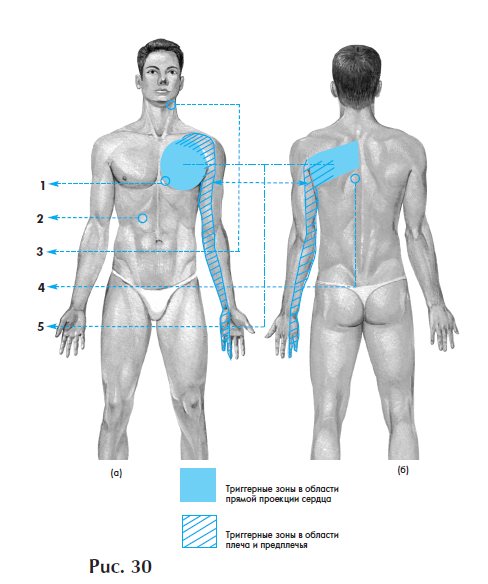
Во время курса лазерного лечения рекомендуется пить витамины А, С и Е, группы В – трижды в день перед приемом пищи. Возможен прием коронароантиатеросклеротических средств наподобие 600 мг тиоктацида перед едой, а также кокарбоксилаза и АТФ, однако назначать эти средства должен лечащий врач.
Дополнительные материалы:
- Подробнее о болезнях системы кровообращения
- Лазерная медицина в ангиологии (при заболеваниях сосудов)
- Лазерная медицина в кардиологии
- Лазерная терапия при лечении гипертонии
- Лазерная терапия в реабилитационный период после инсульта
Причины кардиосклероза
Все причины кардиосклероза можно разделить на несколько больших групп:
- атеросклеротическая форма;
- миокардитическая форма;
- постинфарктный кардиосклероз;
- другие причины.
Атеросклеротическая форма
недостаток кислородаишемической болезни сердцаатеросклерозхолестеринаПричинами сужения коронарных сосудов, в свою очередь, являются:
- Нарушение обмена жиров. Повышенный уровень холестерина в крови считается основным фактором, способствующим развитию атеросклероза. Его излишек откладывается в коронарных сосудах, сужая их просвет.
- Хроническая гипертония (повышенное артериальное давление). При повышенном артериальном давлении кровь в сосудах движется быстрее. Это создает завихрения в ее потоке и способствует отложению холестерина.
- Курение. Никотин, содержащийся в табачном дыме, вызывает временный спазм сосудов сердца. Из-за этого на некоторое время ухудшается кровоснабжение сердечной мышцы. Кроме того, регулярное курение повышает уровень холестерина в крови, способствуя и механическому сужению сосудов.
- Ожирение. При ожирении на сердце дается дополнительная нагрузка. Оно должно работать быстрее и сокращаться сильнее, чтобы обеспечивать кислородом большее количество тканей. Кроме того, полным людям хуже дается физическая нагрузка, что увеличивает риск ишемии.
- Генетические факторы. Ряд генетических факторов может влиять на ширину сосудов (узкие от рождения коронарные сосуды) или на обмен веществ. Наследственность может быть и одной из причин накопления холестерина.
- Стресс. Длительный стресс ведет к повышенному уровню гормонов надпочечников в крови. Это отражается на обмене веществ и тонусе сосудов, повышая риск развития атеросклероза.
Миокардитическая форма
миокардитПричинами миокардитов чаще всего являются следующие заболевания:
- вирусные инфекции (вирус Коксаки, цитомегаловирус, вирус краснухи, гриппа, вирус Эпштейна-Барр и др.);
- бактериальные инфекции (стрептококки, менингококки, стафилококки, дифтерийная палочка, и др.);
- поражения грибками (кандидоз, аспергиллез);
- другие инфекции (трихинеллез, токсоплазмоз, сыпной тиф);
- аллергия на лекарственные средства;
- системные воспалительные заболевания;
- токсические поражения сердца (алкоголь, наркотики).
Другие причины
К более редким причинам развития кардиосклероза относятся:
- Радиационное облучение. Радиационное излучение способно проникать в толщу тканей и повреждать самые разные органы и системы. При облучении сердечной мышцы могут произойти перестройки на молекулярном уровне в строении клеток и их повреждение. Со временем это приводит к усиленному образованию соединительной ткани и развитию кардиосклероза. Оно может произойти быстро (в течение месяцев после облучения, если доза была высокой) либо замедленно (через годы после облучения, если доза была низкой).
- Саркоидоз сердца. Саркоидоз – это системное заболевание, способное поражать самые разные ткани организма. При сердечной форме имеет место образование воспалительных гранулем в миокарде. На фоне лечения образования могут исчезнуть, однако на их месте появятся очаги соединительной ткани. Таким образом, может развиться очаговый кардиосклероз.
- Гемохроматоз. При гемохроматозе наблюдается усиленное отложение железа в ткани сердца. Со временем это дает токсический эффект с развитием воспалительного процесса и разрастанием соединительной ткани. Кардиосклероз при этом охватывает всю толщу сердечной мышцы, нередко задевая и эндокард.
- Идиопатический кардиосклероз. Идиопатическим называется кардиосклероз, развившийся без видимых причин. Предполагается, что в его основе лежат неоткрытые до сих пор механизмы. Активно обсуждается возможность существования наследственных факторов, которые на определенном этапе жизни провоцируют рост соединительной ткани.
- Склеродермия. При склеродермии поражение сердца является одним из наиболее опасных осложнений. Процесс роста соединительной ткани начинается с капилляров, которыми богат миокард. Сердце при этом увеличивается в размерах из-за утолщения стенок. Признаков воспалительного процесса или разрушения кардиомиоцитов не наблюдается.
Возможные осложнения
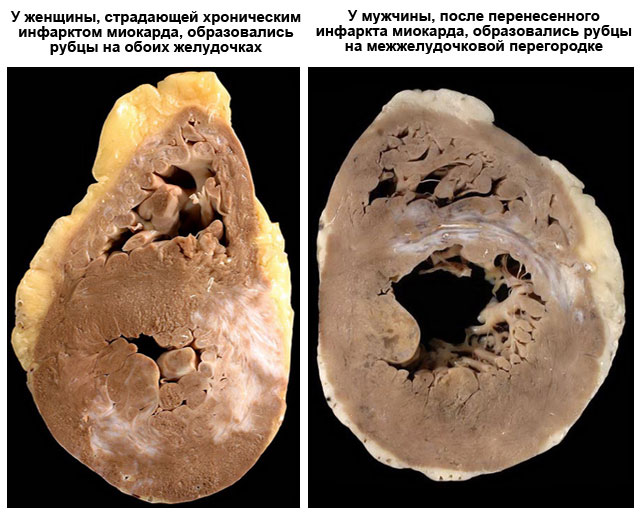
Постинфарктный кардиосклероз нередко сопровождается осложнениями разной степени тяжести. По времени возникновения различают:
- острые (первые 3 дня);
- подострые (3-14 дней);
- отсроченные последствия (более 14 дней).
| Острые | Подострые | Отсроченные |
|---|---|---|
|
|
|
Лучший способ профилактики осложнений – дисциплинированный прием препаратов, соблюдение рекомендаций врача, регулярные медицинские осмотры.
Профилактика и прогноз
Предотвратить возникновение заболевания можно путём раннего выявления, своевременного и адекватного устранения инфаркта миокарда. Чтобы предотвратить формирование базового недуга необходимо:
- полностью отказаться от пагубных пристрастий;
- вести в меру активный образ жизни;
- правильно и полноценно питаться;
- избегать физического и эмоционального перенапряжения;
- привести в норму массу тела;
- не допускать травм сердца;
- несколько раз в год посещать кардиолога – для профилактического обследования.
Исход постинфарктного кардиосклероза зачастую неутешительный – зависит от локализации очагов замещения тканей миокарда и тяжести протекания недуга. Патологические изменения, в частности аритмия и сердечная недостаточность – необратимы, а их лечение приводит к временным улучшениям. Довольно часто развиваются осложнения, приводящие к смерти человека.
https://youtube.com/watch?v=xlgOHRft2xA
Все ли корректно в статье с медицинской точки зрения?Ответьте только в том случае, если у вас есть подтвержденные медицинские знания
Да
Нет
Медикаментозное лечение
Препарат Фуросемид
При лечении сердечной недостаточности на фоне постинфарктного кардиосклероза, применяют:
- Мочегонные препараты. При развитии отеков, назначают диуретики или мочегонные препараты: фуросемид, гидрохлортиазид, индапамид, спиронолактон. Мочегонную терапию рекомендуют назначать с малых доз тиазидоподобных диуретиков при компенсированной сердечной недостаточности миокарда. При стойких, выраженных отеках применяют петлевые диуретики. При длительном лечении мочегонными, обязателен контроль электролитного баланса крови.
- Нитраты. Для уменьшения нагрузки на сердце, расширения коронаров, используют нитраты: молсилодомин, изосорбида динитрат, монолонг. Нитраты способствуют разгрузке малого круга кровообращения.
-
Ингибиторы АПФ. Препараты вызывают расширение артерий и вен, уменьшают пред- и посленагрузку на сердце, что способствует улучшению его работы. Широко применяются следующие препараты: лизиноприл, периндоприл, эналаприл, рамиприл. Подбор дозы начинают с минимальной, при хорошей переносимости, можно повышать дозировку. Наиболее часто встречаемым побочным эффектом на эту группу препаратов является появление сухого кашля.
Значение антиоксидантов
- Метаболические, антиоксидантные препараты. С целью насыщения сердечной мышцы энергией и кислородом, улучшения обменных процессов, в лечении применяют следующие препараты: кокарбоксилазу, рибоксин, липоевую кислоту, креатинфосфат, витамин Е. Эти препараты назначают курсами в 1-2 месяца не реже двух раз в год.
- B-блокаторы. Важная группа лекарств, способствующая урежению ЧСС, увеличению фракции выброса левого желудочка, повышению переносимости физических нагрузок. Метопролол, пропранолол, окспренолол — представители группы. Они назначаются в комбинации с диуретиками, иАПФ. При приеме b-блокаторов обязателен контроль ЧСС
- Антиагреганты. Для улучшения реологических свойств крови, профилактики тромбообразования применяют в лечении аспирин, аспикард, кардиомагнил.
- Статины. Всем пациентам с перенесенным инфарктом миокарда в анамнезе показано назначение статинов, с целью предупреждения гиперхолестеринемии.
Медикаментозное лечение постинфарктного кардиосклероза, а точнее его проявлений: сердечной недостаточности, аритмий — весьма сложный процесс, требующий от лечащего врача глубоких знаний и опыта, поскольку при назначении лечения применяются комбинации трех и более медикаментов разных групп. Врачу необходимо четко знать механизм их действия, показания и противопоказания, индивидуальные особенности переносимости. А уж самолечением при таком серьезном заболевании заниматься просто опасно для жизни!
Постинфарктный кардиосклероз как причина смерти
В последнее время очень частой причиной смерти является постинфарктный кардиосклероз.
Обусловлено это широкой распространенностью ишемической болезни сердца, отсутствием рациональной терапии основного заболевания и эффективных профилактических мероприятий против осложнений кардиальной патологии.
Основные аспекты формирования диагноза
Постинфарктный кардиосклероз (ПИКС) – последствие перенесенного крупноочагового повреждения миокарда с формированием зоны некроза (мертвой ткани), последующим замещением этих участков волокнами из соединительной ткани. Как иногда объясняют врачи, это «шрам» на сердце.
Сформировавшиеся участки не способны к сокращению, возбуждению и проведению нервного импульса. Они не поддерживают нормальное функционирование сердечной мышцы, что находит отражение в клинических симптомах, диагностических признаках.
Таким образом, для формирования постинфарктного кардиосклероза необходимо 3 условия:
- Наличие у больного ишемической болезни сердца.
- Перенесенный острый крупноочаговый инфаркт миокарда любой локализации. Мелкоочаговый вариант патологии не сопровождается некрозом участка сердечной мышцы.
- Перестройка поврежденных участков с формированием грубых соединительнотканных структур.
Бывают случаи, что ПИКС становится первым признаком атеросклеротического поражения коронарных артерий. Выявляется он в таких ситуациях случайно при обследовании по поводу другого заболевания, либо посмертно.
Сроком формирования постинфарктного кардиосклероза в современной медицине принято считать 29 день с момента острого повреждения сердечной мышцы (с 1 дня инфаркта миокарда). До этого времени не происходит разрастания соединительнотканных волокон и реорганизации участков некроза.
Варианты терапии
Вылечить данную патологию не представляется возможным. Поэтому целью проводимой терапии служат:
- профилактика внезапной сердечной смерти;
- предупреждение угрожающих жизни аритмий;
- препятствие формированию ишемической кардиомиопатии;
- контроль за артериальным давлением и частотой сердечных сокращений;
- улучшение качества жизни пациентов;
- увеличение выживаемости больных.
Такие цели достигаются путем назначения целого комплекса мероприятий, включающих:
- немедикаментозный компонент;
- консервативную терапию;
- оперативное лечение.
К первому пункту относятся общие рекомендации по ведению здорового образа жизни, отказу от сигарет и алкоголя.
Медикаментозный блок составляет применение следующих групп препаратов:
- бета-адреноблокаторов: Метопролол, Карведилол, Бисопролол;
- ингибиторов АПФ: Лизиноприл, Эналаприл;
- сартанов: Валсартана;
- антиаритмических средств: Кордарон, Соталол;
- диуретиков: Диувер, Фуросемид, Лазикс;
- антагонисты минералококтикоидных гормонов: Верошпирон, Спиронолактон, Инспра;
- гиполипидемические лекарства: Аторвастатин, Розувастатин;
- дезагреганты: Аспирин Кардио, Кардиомагнил, Ацетилсалициловая кислота, Плавикс, Лопирел, Зилт;
- антигипоксанты: Предуктал МВ, Предизин;
- омега-3-полиненасыщенные жирные кислоты: Омакор.
Необходимую схему лечения подбирает лечащий врач.
Оперативное вмешательство показано при неэффективности консервативных мер и прогрессирующих грубых изменениях в миокарде.
Осложнения
ПИКС, провоцируя тяжелые последствия, становится частой причиной смерти. К ним относят:
- ишемическую кардиомиопатию;
- повторный инфаркт миокарда «по рубцу»;
- желудочковая тахикардия;
- нарушения проводимости по типу атриовентрикулярной блокады;
- отек легких и острая левожелудочковая недостаточность;
- внезапная сердечная смерть.
При несвоевременно оказанной неотложной помощи любое из перечисленных состояний ведет к летальному исходу.
Такие больные всегда находятся в реанимационных блоках или палатах интенсивной терапии при кардиологических отделениях.
Профилактика
Специфических мер предотвращения развития ПИКС и его осложнений не существует. Вся профилактика сводится к строгому соблюдению всех врачебных назначений и динамическому контролю. Однако даже при самой рационально подобранной схеме лечения случаются летальные исходы.
Таким образом, причиной смерти при кардиосклерозе постинфарктном может служить любое его осложнение. Эффективного лечения и специфической профилактики не существует. Выявить патологию можно лишь при прохождении инструментального обследования, что уменьшает истинные цифры распространенности болезни. Все это свидетельствует о серьезной опасности этой проблемы.
Диагностические методы
Главным диагностическим методом при подозрении на нарушения является электрокардиография. Она позволяет оценить биоэлектрическую активность сердца. Для этого используют чувствительные электроды и записывающее устройство, которое регистрирует направленность импульса. Результаты исследования дают врачу информацию о работе отдельных структур органа.
Также необходимо провести ультразвуковое исследование сердца или ЭхоКГ. Оно покажет:
- увеличена ли стенка левого желудочка из-за образования соединительной ткани;
- снизилась ли фракция выброса крови левым желудочком.
Не обойтись и без сцинтиграфии миокарда. В ходе этой методики используются радиоактивные изотопы. С их помощью определяют точное месторасположение здоровых и поврежденных областей органа. Во время исследования в кровоток вводят специальный препарат, который имеет свойство накапливаться в здоровых участках.
Эти методики используют также, чтобы контролировать эффективность назначенного лечения.
Некоторые пациенты даже не подозревают о перенесенном приступе микроинфаркта. Они посещают доктора, когда появляется одышка, боль в области сердца и другие проявления сердечной недостаточности. Поставить точный диагноз можно только после детальной диагностики.
Лечение постинфарктного кардиосклероза носит комплексный характер. Могут применять медикаментозные и немедикаментозные методики, хирургические процедуры. Только сочетание этих мероприятий поможет справиться с ишемическими нарушениями.
При наличии признаков сердечной недостаточности назначают препараты для устранения этой проблемы. В этом случае проводят лечение:
- метаболитами;
- фибратами;
- статинами.
Также используют гиполипидические препараты. Они снижают уровень холестерина в крови. В комплексное лечение включены:
- диуретики. Они выводят из организма избыточную жидкость, снижая количество крови и устраняя отеки. Но их нельзя использовать при патологиях почек;
- ингибиторы ангиотензинпревращающего фермента для замедления процесса перестройки миокарда;
- антикоагулянты. С их помощью предотвращают образование тромбов;
- бета-адреноблокаторы для профилактики нарушения сердечного ритма;
- сердечные гликозиды. Они активируют и приводят в норму сердечные сокращения.
Если медикаментозная терапия не принесла результатов, то необходимо оперативное вмешательство. Проводят разные виды хирургических процедур:
- расширяют коронарные сосуды для нормализации объема проходящей крови;
- делают шунтирование, которое заключается в формировании путей обхода пораженного участка или сосуда с помощью шунтов. Такая операция является открытой, то есть, в ее ходе вскрывают грудную клетку, чтобы получить доступ к сердцу;
- стентирование. Метод относится к малоинвазивным вмешательствам. Он восстанавливает нормальный просвет сосудов с помощью металлических конструкций – стентов, которые вживляют прямо в артерию;
- проводят баллонную ангиопластику. С помощью процедуры устраняют стеноз артерий.
Хороший эффект дает санаторно-курортное лечение. При постинфарктном кардиосклерозе особенно полезен горный воздух. В качестве дополнения к основному лечению назначают лечебную физкультуру. Благодаря упражнениям, разработанным врачом, можно добиться поднятия тонуса всего организма и стабилизации показателей артериального давления.
На сегодняшний день ведутся споры о лечении стволовыми клетками. Попадая в организм пациента, они дифференцируются в недостающие клетки миокарда. У этих клеток действительно есть такие способности, но они могут превратиться и в любые другие клетки.
Причины
ПИКС чаще всего провоцируется перенесенным инфарктом миокарда. Отмершие клетки замещаются соединительной тканью. Образовавшиеся рубцы не эластичны, а это мешает нормальному сокращению органа.
Важно!
Рубцевание начинается сразу после перенесенного приступа и завершается через 2-4 диагноза. Поэтому и окончательный диагноз может быть поставлен не раньше, чем по истечении этого времени.
Среди других причин развития кардиосклероза называют:
- Миокардиальная дистрофия – отмирание мышечной ткани сердца из-за недостатка питательных веществ.
- Травмы органа в результате физического воздействия. Чаще всего это происходит во время операций.
Среди провоцирующих факторов, которые повышают риск развития кардиосклероза называют:
- вредные привычки;
- стрессы, избыточные физические нагрузки;
- гипертония;
- семейная предрасположенность.
Фитотерапия
Правильное сочетание фитотерапии с синтетическими препаратами позволяет снизить дозы лекарственных трав в 8—12 раз, а синтетических препаратов — до 6 раз.
Кардиотонические лекарственные травы обязательны для приема, так как в результате выраженного атеросклероза коронарных артерий и после перенесенных инфарктов миокарда тонус сердечной мышцы снижается, а сила сердечных сокращений падает — развиваются сердечная недостаточность, нарушение сердечного ритма (Ю. И. Коршикова и соавт., 1998 и др.).
В сбор входят боярышник:
- кроваво-красный (плоды и цветки),
- трава пустырника пятилопастного,
- корень аралии маньчжурской.
Кроме трав, по схеме назначаются сердечные гликозиды с сильным кардиотоническим действием, в основном препараты наперстянки (пурпурной, ржавой и шерстистой) в таблетках или инъекциях. Отмечено, что в сочетании со сбором лекарственных трав эти препараты лучше переносятся.
Они снижают спазм коронарных сосудов, в результате чего улучшается коронарное кровообращение.
В сборы входят:
- корни валерианы,
- цветки бессмертника песчаного,
- календулы лекарственной и лист мяты перечной.
Растения с противосклеротическим (улучшающим липидный обмен) действием, способствующие выведению из организма холестерина и других липидов: лист березы белой, цветки бессмертника песчаного, боярышника кроваво-красного, трава душицы обыкновенной, трава тысячелистника.
Из растений с антигипоксантными свойствами можно рекомендовать в сбор:
- календулу лекарственную,
- липу сердцевидную,
- боярышник кроваво-красный,
- донник лекарственный,
- хвощ полевой.
Все перечисленные растения содержат флавоноиды, силантраны и другие биологически активные вещества, повышающие устойчивость организма к кислородному голоданию, которое отрицательно влияет на ткани и органы, прежде всего на миокард. Перечисленные лекарственные травы повышают также активность синтетических препаратов.
Обязательно в сбор должны входить травы, которые регулируют водно-солевой баланс в организме (обычно это те, которые используют для снижения артериального давления и для лечения недостаточности кровообращения).
Такие, как фуросемид, гипотиазид, урегит, например, способствуют выведению из организма ионов калия, магния — элементов, необходимых для полноценной сердечной деятельности, кроме того, со временем вызывают привыкание и потребность в увеличении дозировки.
Лекарственные растения лишены этих недостатков, поэтому при тяжелых отеках (анасарка) применяют комбинацию из синтетических препаратов, солей калия, магния и лекарственных мочегонных трав, например листьев и почек березы повислой, травы хвоща полевого. При снятии отеков дозу и кратность приема синтетических препаратов снижают, а прием фитопрепаратов продолжают.
Для лечения постинфарктного кардиосклероза рекомендуют сбор со следующими фармакотерапевтическими свойствами: антиатеросклеротическое, антиангинальное, сосудорасширяющее, мочегонное, содержащее калий, тонизирующее сердечнососудистую систему, регулирующее сердечную деятельность, корректирующее метаболизм, антиоксидантного действия.