Спермограмма: норма и что влияет на показатели
Содержание:
- Норма для семенной жидкости
- Дополнительные исследования
- 4 Расшифровка результатов спермограммы
- Что представляет собой сперма?
- Интерпретация результатов спермограммы
- Особенности
- Расшифровка морфологии спермограммы
- Важные показатели
- Нормальные показатели спермы
- 3 Правила подготовки
- Расшифровка морфологии спермограммы
- 2 Показания для проведения анализа
- Подводя итоги
Норма для семенной жидкости
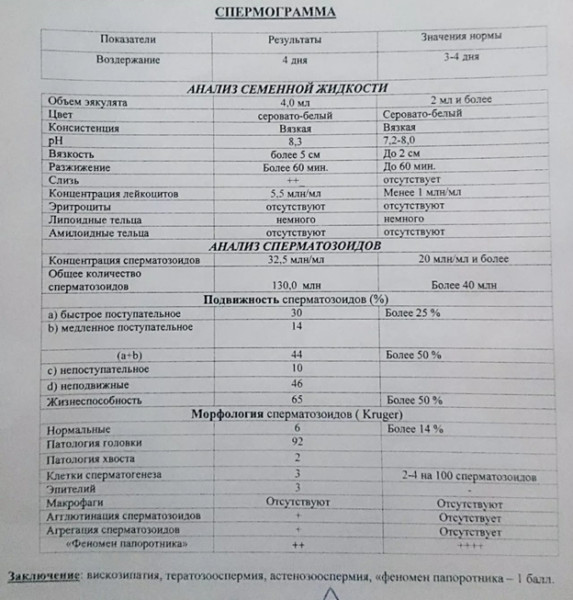
Спермограмма расшифровка происходит по нескольким основным параметрам, которые были просчитаны при лабораторных исследованиях.
Самостоятельно просчитать все показатели возможно при помощи программы, работающей в режиме онлайн, калькуляторы для спермограммы.
Спермограммы норма указывает на то, что:
- время разжижения составляет примерно десять минут или один час, если показатель превышен, то можно говорить о снижении уровня ферментов или воспалении простаты;
- норма в объемах одной порции семенной жидкости установлена в пределах двух или шести миллилитров; если показатель этот низкий, то наблюдается простатит или просто пациент имел сексуальные контакты; если показатели высокие, то женщины у мужчины не было очень давно или имеется куперит;
- вязкость хорошая не превышает 0.5-2 сантиметров, если показывает расшифровка больше высшей отметки, то у мужчины имеется орхит;
- показатели рН максимально хорошие, если спермограммы расшифровка указывает его, как 7.2 или восемь, а вот малейшие отклонения указывают на везикулит или воспаления простаты.
О многом может сказать такой показатель, как цвет семенной жидкости, поскольку его бурый оттенок указывает на онкологию предстательной железы или травмы промежности.
Красный цвет уточняет, что имеет место быть везикулит или простатиты, желтый указывает на гепатит, а вот спермограмма устанавливает нормы цвета для спермы – молочный, слегка желтый, сероватый и белесый.
По онлайн калькулятору легко рассчитать, что в норме количество сперматозоидов на среднюю порцию составляет 45 000 000 или 450 000 000 млн, в этом объеме отсутствовать:
- лейкоциты (более четырех штук указывает на воспалительные процессы в яичках, придатках, члене или мошонке);
- эритроциты (большое количество может означать травмы половых органов, злокачественные или доброкачественные опухоли, воспаление уретры и придатков):
- слизи.
Если в пробе присутствуют эритроциты, то профессионалы утверждают, что семенная жидкость очень плохая, сперматозоиды вялые, и зачать малыша традиционным путем не получится.
Следует обратить внимание на строение сперматозоидов, поскольку два хвостика, две головки, склеивание или иные отклонения влияют на скорость и снижают возможность оплодотворения яйцеклетки
Дополнительные исследования
Спермограмма используется для первичной оценки репродуктивного здоровья мужчины. При наличии отклонений от нормы назначаются дополнительные исследования эякулята.
MAR-тест
В некоторых случаях бесплодие носит иммунный характер: организм продуцирует антитела к собственным сперматозоидам (антиспермальные антитела, АСАТ), которые буквально облепляют их и лишают оплодотворяющей способности. Основанием для подозрений на иммунное бесплодие является наличие склеенных сперматозоидов, их низкая подвижность. Для выявления патологии проводится MAR-тест (mixed antiglobulin reaction). Существует два метода исследования:
- Прямой. Анализируется процент связанных антителами сперматозоидов.
- Непрямой. В качестве биоматериала используется кровь. Метод ниже по информативности, чем предыдущий.
Наличие антител еще не говорит о бесплодии
Важно определить, где именно они сконцентрированы (хуже всего, если на головке). Результат будет готов уже через 2 часа при условии, что клиника проводит анализ в собственной лаборатории, а не перевозит в стороннюю
Если АСАТ поразили более половины всех сперматозоидов, то высока вероятность бесплодия. Менее 50% пораженных означает, что оплодотворение возможно. Норма для здорового мужчины – не более 10% АСАТ.
ЭМИС – это электронно-микроскопическое исследование спермы, при котором каждый сперматозоид рассматривают под увеличением в 25 тыс. раз. Анализ сдают вместе со спермограммой. Метод позволяет изучить структуру половой клетки изнутри по срезу. Оценку проводят по 45 критериям. Результат будет готов через 2 недели.
ЭМИС назначают в следующих случаях:
- Морфология сперматозоида внешне нормальная, но фертильность мужчины все равно низкая;
- У партнерши несколько выкидышей или замерших беременностей;
- Неудачные попытки искусственного оплодотворения при отсутствии явных патологий.
Метод также подходит парам, которые желают заранее оценить риски рождения ребенка с генетическими аномалиями (показывает нарушения хроматина – основы хромосом).
Фрагментация ДНК
Анализ назначают при проблемах с вынашиванием беременности, поскольку причиной часто являются генетические аномалии сперматозоидов (разрывы цепочки ДНК в головке). Происходит это из-за воздействия свободных радикалов, от которых должны защищать антиоксиданты, находящиеся в эякуляте. Для выявления количества радикалов в сперме выполняют отдельный тест ROS. Определить, насколько активно сперматозоиды могут им противостоять, поможет анализ антиокислительной способности спермы (семенной плазмы).
Для исследования на фрагментацию используется два основных метода:
- HALO-тест, при проведении которого специальным реактивом подсвечиваются сперматозоиды с неповрежденной структурой ДНК. При этом вокруг здоровых образуется четкий ореол. В норме количество неподсвеченных сперматозоидов должно быть меньше 20%. Если результат находится в диапазоне от 30 до 50%, рекомендуется ЭКО, более 50% − ИКСИ, более 60% − необходима донорская сперма. Исследование занимает от 1 до 3 дней.
- Tunnel. Подсвечиваются только сперматозоиды с поврежденной ДНК. Анализ будет готов через 2-3- недели. Тест более трудоемкий и дорогой, но менее информативный, чем предыдущий.
В ряде случаев молодая яйцеклетка способна восстановить структуру ДНК сперматозоида, но многое зависит от здоровья женщины.
4 Расшифровка результатов спермограммы
Исследование эякулята – это специфический и дорогостоящий анализ. Отдельно его не проводят, только в комплексе с другими анализами. Его назначает специалист, но, как правило, оплачивает пациент, поэтому результаты отсылаются и врачу, и мужчине. Показатели сравниваются с эталонными значениями, опубликованными ВОЗ.
4.1 Расшифровка терминов
Спермограмма оценивает несколько характеристик семенной жидкости и гамет.
Сначала образец изучают макроскопически (внешне).
- Объем эякулята – количество семенной жидкости, выделяемой при эякуляции. Отхождение от нормы в меньшую сторону указывает на дисфункцию семенных пузырьков, превышение – может быть связано с везикулитом или простатитом.
- Цвет в норме белый или беловато-серый. Желтый оттенок появляется при приеме пищи с красителями. Красный/бурый цвет эякуляту дает кровь. Ее присутствие в сперме может быть обусловлено травмой гениталий, калькулезным простатитом.
- рН-баланс – оценка кислотности спермы. Низкие значения указывают на обструкцию семенных пузырьков, высокие говорят о наличие инфекции в половых органах.
- Разжижение. Сразу после семяизвержения семенная жидкость представляет собой густое вещество, похожее на слизь. В нормальном состоянии эякулят станет водянистым в течение 15-60 минут.
- Вязкость определяется по длине нити стекающей с пипетки под действием силы тяжести спермы. Высокая вязкость мешает определению подвижности, концентрации гамет, обнаружению сперматозоидов, покрытых антителами.
Далее проводится микроскопическое исследование.
- Количество/концентрация сперматозоидов – число гамет в 1 мл эякулята. При снижении количества говорят об олигозооспермии.
- Подвижность – один из определяющих показателей. У мужчины общее количество гамет может быть значительно выше нормы, но при этом подвижных очень мало. Более конкретным показателем является степень подвижности.
Морфология (иногда ее называют еще морфология по Крюгеру, morphology using Kruger’s)является предиктором успеха естественного оплодотворения. Аномальный сперматозоид имеет сниженный оплодотворяющий потенциал. Отдельно оцениваются головка, шейка, основная часть жгутика сперматозоида.
Агрегация – слипание неподвижных гамет друг с другом или подвижных со слизью, дебресом. Агглютинация – слипание подвижных сперматозоидов друг с другом. В норме эти аномалии должны отсутствовать.
Допустимо небольшое количество лейкоцитов. Повышенное их содержание указывает на воспалительный процесс. Наличие тромбоцитов говорит об опухолях, везикулите, простатите.
4.2 Норма показателей
Результаты анализа сравниваются с контрольными значениями, определенными ВОЗ.
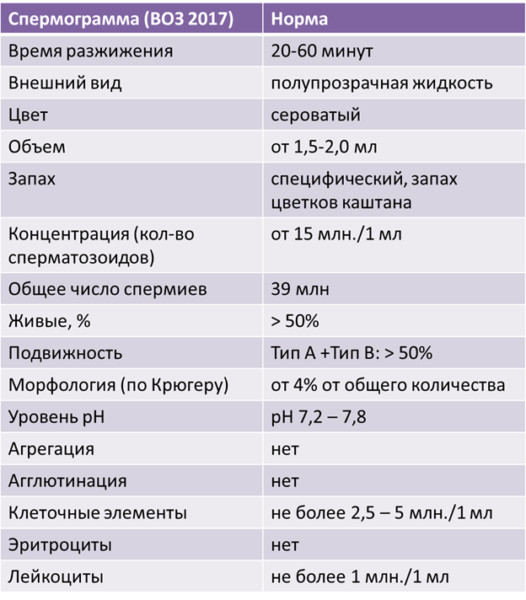
Лаборатории не могут изменять референтные значения, но исследование может быть более расширенное.
4.3 Отклонения
На основании результатов выносится предварительное заключение. Оно служит ориентиром, но не является окончательным диагнозом. Если показатели находятся в пределах норм, рекомендованных ВОЗ, в заключении прописывают нормозооспермия.
Иные термины означают различные отклонения:
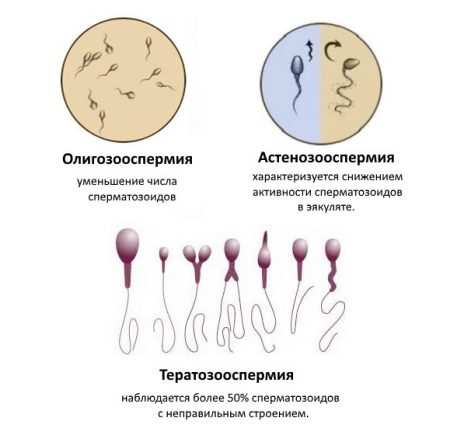
- Олигозооспермия – концентрация сперматозоидов ниже эталонных значений. 5-20 млн указывает на легкую форму отклонения, <5 млн – на тяжелую форму.
- Астенозооспермия – в семени обнаружено высокая концентрация гамет со сниженной подвижностью. Чем выше показатель в процентном отношении, тем ниже фертильность мужчины.
- Тератозооспермия – состояние, характеризующееся наличием спермиев с аномальной морфологией, например, с аномальной формой, которые не могут связываться и проникать в яйцеклетку.
- Азооспермия – отсутствие гамет в семенной жидкости. В зависимости от причины возникновения азооспермию классифицируют на претестикулярную, тестикулярную, посттестикулярную. В большинстве случаев отклонения поддаются лечению.
- Лейкоцитоспермия – высокая концентрация лейкоцитов в эякуляте.
- Некрозооспермия – все гаметы в эякуляте нежизнеспособны.
Для подтверждения первичного диагноза и степени осложнения назначают комплексное обследование. По его результатам определяется тактика лечения.
Что представляет собой сперма?
Перед непосредственным раскрытием подробностей о спермограмме поговорим о том, чем же является сама сперма и как расшифровать анализ спермограммы? Она представляет собой жидкость, выделяющуюся половыми путями мужчины при оргазме. Большая часть эякулята состоит из воды и растворенных в ней органических и минеральных веществ, вырабатываемых в предстательной железе. Собственно, наличие сперматозоидов, мужских половых клеток, представляет в общей своей массе лишь 5 % от состава эякулята, это и есть спермограмма расшифровка воз.
Расшифровка расширенной спермограммы может осуществляться урологомм-андрологм.
Интерпретация результатов спермограммы
- Время разжижения. В норме эякулят разжижается от 10 минут до 1 часа. Если через 60 минут консистенция спермы сохраняет вязкость – это значит что в работе предстательной железы имеются нарушения. Соответственно, в составе спермы будут отклонения от нормы, что может повлиять и на подвижность сперматозоидов.
- pH. Чтобы сперматозоид не погиб в кислой среде влагалища женщины, его защищает семенная жидкость. Она снижает кислотность во влагалище, помогая сперматозоиду живым и невредимым попасть к матке. В случае, когда вся спермограмма в норме, кроме pH, это не считается патологией.
- Объём спермы 2-6 мл – считается нормальным показателем спермограммы. Если объём эякулята ниже 2 мл – то и сперматозоидов в таком количестве спермы будет меньше нормы. А ещё при олигоспермии, малый объём семенной жидкости не в силах создать оптимальные условия для защиты сперматозоидов от кислой среды влагалища на их пути к матке.
- Цвет спермы варьируется от серо-белого до жёлтого. Во многих лабораториях уже не учитывают этот показатель, наравне с запахом спермы, но есть моменты когда следует насторожиться. Например, если эякулят имеет розоватый или коричневатый цвет. Это может говорить о гемоспермии.
- Лейкоциты. Допустимы в сперме в небольшом количестве. Но когда концентрация превышает 1 млн/мл – это говорит о воспалении в мочеполовой системе.
- Эритроциты. Сперма не должна содержать эритроциты. Наличие их в эякуляте может наблюдаться при травмах, воспалениях и даже опухолях мочеполовой системы. Связь гемоспермии и злокачественными образованиями доказана. При дальнейшей проверке у 14% пациентов обнаруживали раковую опухоль.
- Слизь. Наличие слизи в эякуляте означает, что в половых органах имеется воспалительный процесс.
- Концентрация. Низкое количество мужских половых клеток в эякуляте весомая причина для мужского бесплодия.
- Морфология. Необходимо установить, каково соотношение сперматозоидов верной и неправильной морфологии. Делается это путём окрашивания сперматозоидов.
- Агглютинация. Процесс склейки сперматозоидов. При агглютинации почти всегда сперматозоиды имеют малую подвижность. Вероятная причина – наличие сбоя в иммунной системе, либо воспаление.
- АСАТ. Наличие этого белка в спермограмме вполне может быть причиной бесплодия, так как при склеивании со здоровым сперматозоидом АСАТ не даёт ему свободно двигаться и оплодотворение яйцеклетки становится невозможным.
- Подвижность:
- Категория A – нормокинезис. Сперматозоиды, способные двигаться прямо и проходящие ≈0,025 мм. В основном это недавно образованные, молодые сперматозоиды.
- Категория B – стареющие сперматозоиды, способные двигаться прямо, но со скоростью менее 0,025 мм/с. Их примерно 10-15% от общего объёма сперматозоидов.
- Категория C – сперматозоиды, с круговой траекторией движения или вращающиеся. Таковых от 5 до 15% от общего числа сперматозоидов.
- Категория D – обездвиженные сперматозоиды. В основном к этой группе относят мёртвые или погибающие сперматозоиды.
Особенности
Спермограмма является достоверным способом исследования, так как с ее помощью определяют не только фертильность мужчины, но и выявляют наличие у него заболеваний органов малого таза. Полное название такой процедуры – «Спермограмма по Крюгеру».
Это самый точный метод, который известен науке и медицине на сегодняшний день. Суть метода основана на шкале сравнительной оценки строения мужских половых клеток и количественного соотношения, выражаемого в процентах, нормальных сперматозоидов к числу атипичных.
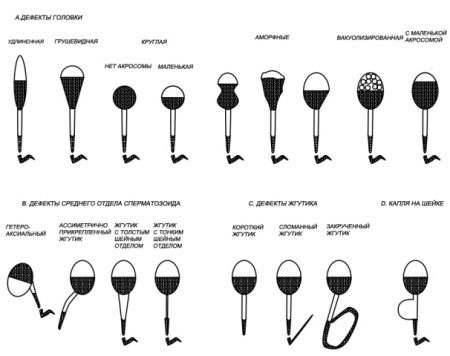
В норме эталонным сперматозоидом считают:
- сперматозоид с головкой, имеющей овальную форму;
- акросома спермия составляет чуть больше 40% от всего объема головки;
- шеечная часть должна быть длиннее головной в полтора раза;
- часть цитоплазмы относительно головки должна занимать не больше одной трети, и она находится вне пределов хроматина;
- хвостовая часть клетки должна быть равномерной по всей длине: без сужений и раздвоений;
- длина хвостовой части сперматозоида должна быть в 10 раз больше, чем длина головки.
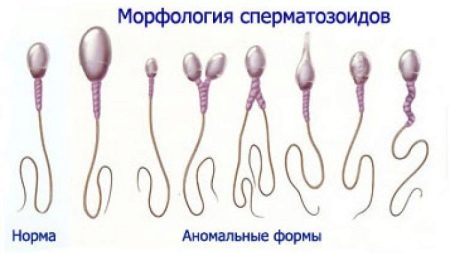
Атипичные клетки спермограммы по Крюгеру имеют следующие характеристики:
- поврежденная целостность клетки: могут отсутствовать головка, хвостовая часть либо какой-то фрагмент;
- внутри клетки, в месте локализации хроматина обнаруживаются клеточные вакуоли;
- неправильные пропорции головки относительно хвостовой части: чрезмерное увеличение либо уменьшение;
- клеточный хроматин атипичной формы: выглядит в виде сферы или куба;
- акросома нетипичных размеров: увеличенная либо уменьшенная;
- у клетки вместо одной головки может быть две;
- хвостовая часть может быть раздвоенной;
- хвост клетки имеет неправильную форму: закрученность, изгибы, изломы под различным углом;
- долина хвостовой части может быть короткой либо очень длинной;
- неравномерность тела хвоста сперматозоида в каком-либо участке.
Атипичные клетки семенной жидкости непригодны для зачатия. При проведении анализа учитываются только зрелые сперматозоиды, причем их строение должно быть типичным. Общее число активных морфологически пригодных клеток в жидкости должно быть не меньше 14%.

МАР-тест проводится в виде лабораторного исследования семенной жидкости. В нем определяют процент мужских клеток, у которых нарушена способность к зачатию по причине того, что на них воздействуют антитела организма. В медицине этот процесс обозначают аббревиатурой АСАТ, что дословно звучит, как антиспермальные антитела.
Иммунная система настроена таким образом, что при попадании в организм чужеродных белковых клеток на них начинается атака. Если есть сбой в работе иммунной системы, то организм вырабатывает определенные белки, которые свой же иммунный барьер считают чужим и начинают его атаковать. Подобный сбой системы может появиться в организме мужчины после перенесенного заболевания инфекционной природы, травмирования органов малого таза или репродуктивной системы, а также вследствие кистозных новообразований железистой ткани, продуцирующей семенную жидкость.

Основными показаниями к проведению МАР-теста являются:
- выявление причин мужского бесплодия;
- подготовка к проведению процедуры экстракорпорального оплодотворения (ЭКО);
- обнаружение причины агглютинации сперматозоидов;
- определение воздействия на репродуктивную функцию патогенной микрофлоры.
Нецелесообразно проводить МАР-тестирование в следующих ситуациях:
- при полном отсутствии в семенной жидкости мужских половых клеток – сперматозоидов;
- при низком процентном содержании типичных подвижных клеток в составе эякулята.
МАР-тест позволяет выявить и классифицировать подвижные сперматозоиды, которые на спермограмме выглядят типичными, но непригодными для оплодотворения. Суть теста заключается в выявлении реакций клеточной агглютинации, то есть склеивания сперматозоидов между собой посредством антиспермальной белковой оболочки. Диагностику проводят двумя способами: прямым или непрямым.
Для прямой диагностики в качестве исследуемого материала используется свежесобранный эякулят, а для непрямого анализа используют плазму крови. Наиболее достоверным считают способ прямой диагностики, но оптимальным вариантом является сочетание обоих этих методик – в этом случае результаты будут максимально точными и достоверными.

Различие спермограммы по Крюгеру и МАР-теста заключается в следующем: спермограмма считается поверхностным методом изучения сперматозоида, тогда как МАР-тест представляет собой довольно углубленный их анализ. При нормальных показателях спермограммы МАР-тест может выявлять подвижные, но не способные к оплодотворению мужские клетки.
Расшифровка морфологии спермограммы
Качественно-количественная оценка семенной жидкости лежит в основе диагностики проблем мужского бесплодия. Расшифровка затрудняется тем, что четких норм исследуемых параметров не существует, а приблизительные цифры постоянно корректируются. Спермограмма косвенно может указать на патологии в работе смежных органов и систем, однако наиболее востребована она именно для выявления причин бесплодия.
Плохая морфология спермограммы
Состояние, когда мужской эякулят соответствует нормам по всем параметрам, называется «нормоспермия». При отклонении от нормы в какую-либо сторону, могут возникать следующие патологии:
- Олигозооспермия. В эякуляте снижена концентрация сперматозоидов, что приводит к проблемам с зачатием.
- Астенозооспермия. Сперматозоиды проявляют пониженную активность, что затрудняет оплодотворение.
- Тератозооспермия. В эякуляте обнаружено повышенное количество половых клеток неправильной морфологии, которые не участвуют в оплодотворении. Такие спрматозоиды могут иметь дефекты головки, шейки или хвоста различного характера.
- Азооспермия. Эякулят не содержит мужских половых клеток.
- Аспермия. Эякулят не выделяется.
При сочетании патологий термины могут объединяться, например, плохие показатели по подвижности и морфологии называются «астенотератозооспермия».
Норма морфологии спермограммы
Четкие критерии нормы эякулята не прописаны ни в каких специальных документах. Значения нормы в каждой лаборатории могут немного отличаться, однако хорошими параметрами считаются приблизительно такие значения:
- Объем более 1,5 мл.
- Консистенция спермы сначала вязкая, но в течение часа она обязательно разжижается.
- pH более 7,2.
- В 1 мл должно содержаться более 15 млн сперматозоидов.
- В течение часа после эякуляции должно фиксироваться минимум 58 % жизнеспособных и 40 % подвижных сперматозоидов.
- Количество лейкоцитов не должно превышать 1 млн на каждый 1 мл спермы.
- Морфологически нормальных форм должно быть более 4 %. Правильной морфологической формой считается овальная головка, тонкая шейка и прямой хвост одинаковой толщины. Длина головки и хвоста у нормального сперматозоида соотносятся приблизительно как 1:10.
Такие результаты анализа свидетельствуют о том, что мужчина способен к оплодотворению и имеет качественный эякулят.
Улучшение качества спермограммы
При любых отклонениях спермограммы от нормы врач сначала порекомендует повторить анализ, а затем поставит диагноз. Если изменения в спермограмме вызваны инфекционным процессом, то лечение, наоборот, начинают сразу же после выявления возбудителя. После окончания терапии анализ повторяют. Вторая спермограмма должна быть сделана не ранее 7 дней и не позже 3 месяцев после первой. Это объясняется тем, что созревание сперматозоидов занимает около 72 дней, а их продвижение по семявыводящим путям – неделю.
Улучшить характеристики спермы поможет коррекция образа жизни мужчины. Часто избавление от неблагоприятных бытовых и производственных факторов хорошо сказывается на общем здоровье и фертильности
Крайне важно качество продуктов, жидкости и воздуха, которые попадают в организм.
Это одни из тех факторов, на которые мужчина может повлиять самостоятельно, без больших финансовых затрат. Рекомендуется перейти на здоровое питание, заниматься регулярными физическими нагрузками, отказаться от курения. Улучшив качество жизни, можно заметно поднять уровень здоровья всего организма, что неизменно скажется положительным образом на состоянии спермы.
Обязательным условием для улучшения спермограммы является лечение сопутствующих заболеваний. Как правило, на половую сферу влияют проблемы в области андрологии и эндокринные нарушения.
Результаты спермограммы могут быть искажены при неправильном процессе забора биоматериала, его хранения или транспортировки. Возможно, повторное исследование покажет значительно лучшие результаты при прежнем образе жизни мужчины.
Важные показатели
Ниже представлен перечень важных параметров спермограммы, по которым делают выводы о мужской фертильности, помимо морфологии.
- Молодые клетки сперматогенеза. Для того чтобы стать полноценными сперматозоидами, этим клеткам, относящимся к категории круглых, нужно дозреть и пройти несколько этапов в своем развитии. Такие формы клеток также присутствуют в семенной жидкости. Нормой считают их содержание относительно общего числа клеточной массы 2-4%. Если большинство клеток при анализе круглые, то повышенная их концентрация может сигнализировать о нарушениях процесса сперматогенеза.
- Лецитиновые зерна. Это образования неклеточной природы, которые входят в состав секрета семенной жидкости. В спермограмме здорового человека подобные липоидные тельца (так еще называют лецитиновые зерна) содержатся в количестве 10 миллионов на 1 мл исследуемого материала. При составлении заключения о количестве лецитиновых зерен упоминают только их умеренное содержание либо содержание в пределах нормы.
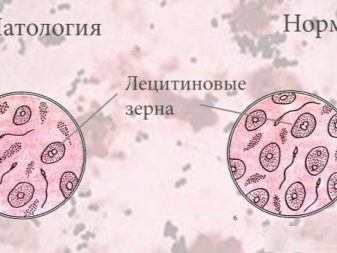
- Лейкоцитарные клетки. Лейкоциты содержатся в сперме даже у здорового человека, их количество допускается в расчете до 4 единиц на 1 мл эякулята. При превышении этого количества лейкоцитов можно судить о наличии инфекционного очага в урогенитальной системе мужчины – лейкоцитоспермии.
- Эритроцитарные тельца. Эритроциты могут быть обнаружены при недавно перенесенных травмах либо гнойных процессах. Присутствие эритроцитов в семенной жидкости называется гемоспермия.
- Макрофаги, слизь. Если в семенном эякуляте обнаруживают сгустки либо слизистые включения, то можно с полной уверенностью говорить о сильном воспалении в урогенитальной системе. Наличие этих показателей изменяет вязкость спермы – она становится повышенная и увеличивает неспособность ее к разжижению. Макрофаги – это большие по своим размерам клетки. Они также подтверждают наличие очагов воспаления в системе репродукции.
- Бактерии. При развитии бактериальной инфекции в эякуляте находят определенное количество представителей бактериальной флоры – различные кокки. Но наиболее часто бывает обнаружен золотистый стафилококк или кишечная палочка (Enterococcus Faecalis). В семенной жидкости у здорового мужчины бактерий быть не должно.
- Эпителий. Физиологический семенной эякулят допускает возможность содержать эпителиальные клетки, однако их число не может превышать единичное количество.
- Амилоидные тельца. Появляются при заболеваниях, связанных с неудовлетворительной работой предстательной железы. Наличие амилоидных телец чаще всего говорит о текущем простатите, аденоме предстательной железы.
- Агглютинация клеток. В анализе спермы могут быть обнаружены склеенные между собой сперматозоиды. Агрегация сперматозоидов не способствует их нормальному функционированию.

Кроме указанных параметров, при анализе спермограммы учитывают общее число нормальных морфологических форм сперматозоидов. Низкий процент содержания нормальных клеток называется тератозооспермия. На способность к выполнению своих функций даже у типичных форм сперматозоидов влияет значение РН эякулята – при изменении кислотно-щелочной среды фертильность нарушается.
Нормальные показатели спермы
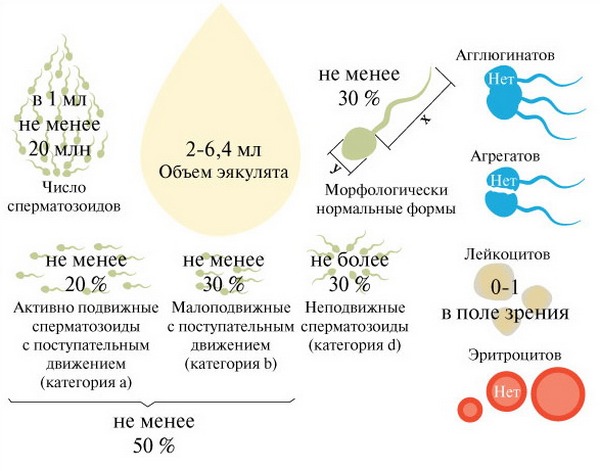
Спермограмма здорового мужчины (нормы ВОЗ)
В зависимости от объема исследования выделяют следующие виды спермограммы:
- базовая, проводимая согласно стандартам Всемирной организации здравоохранения, включающая все основные показатели;
- MAR-тест, определяющий наличие антиспермальных антител разных классов, разрушающих сперматозоиды;
- морфологический анализ, или спермограмма по Крюгеру.
Все эти три вида вместе – это расширенная спермограмма. Она обычно назначается в случае, если при базовой, были обнаружены какие-либо изменения.
В некоторых случаях врач может назначить и биохимическое исследование эякулята – определение в его составе фруктозы, L-карнитина, цинка, альфа-глюкозидазы.
Для оценки структуры и функции сперматозоидов используют фазово-контрастную микроскопию и специальные красители – гематоксилин, реже окраску по Папаниколау, Романовскому-Гимзе, Шорру.
Макроскопические показатели нормы
Показатели нормы спермограммы определены Всемирной организацией здравоохранения (ВОЗ) в 1999 году. Они включают следующие пункты:
- объем полученной спермы более 2 мл;
- сразу после получения состояние спермы вязкое;
- разжижение происходит спустя максимум 30 минут;
- вязкость не более 2 см, то есть сперму с помощью стеклянной палочки можно растянуть вверх на это расстояние;
- бело-сероватый цвет;
- своеобразный запах;
- показатель рН 7,2 – 8,0, что показывает щелочную реакцию спермы;
- эякулят мутный, однако слизь в нем не определяется.
Микроскопические показатели нормы
Это макроскопические показатели, определяемые при внешнем осмотре материала. С помощью микроскопических методов исследования определяют следующие показатели нормальной спермограммы:
- в одном миллилитре эякулята должно содержаться от 20 миллионов сперматозоидов, всего же в полученном материале должно быть не меньше 40 миллионов мужских половых клеток;
- активноподвижными должны быть не менее четверти (25%) из них;
- неподвижных сперматозоидов должно быть меньше половины (50% и меньше);
- агглютинация и агрегация (склеивание и образование больших скоплений) не должны определяться;
- норма лейкоцитов – не больше 1 миллиона;
- нормальные сперматозоиды должны составлять более половины (50%) всех клеток;
- сперматозоиды с нормальным строением (морфологией) головки в норме составляют более 30%;
- в эякуляте может быть не больше 2-4% клеток сперматогенеза (незрелых предшественников половых клеток).
Результаты спермограммы
Они могут включать термины, показывающие качество и число сперматозоидов:
- аспермия: эякулят отсутствует (то есть, сдана пустая посуда);
- олигозооспермия: снижение числа клеток, в 1 мл эякулята менее 20 миллионов;
- азооспермия: сперматозоиды в эякуляте не найдены;
- криптозооспермия: обнаружены единичные сперматозоиды после углубленного поиска с помощью центрифугирования;
- астенозооспермия: сперматозоиды малоподвижны;
- тератозооспермия: патологические формы сперматозоидов.
Если обнаружена плохая спермограмма, необходимо через две недели после соответствующей подготовки и соблюдения всех условий сдачи повторить анализ. В случае сомнений исследование повторяют трижды, причем за достоверный принимается самый хороший результат. Обычно рекомендуют делать повторные анализы в разных лабораториях, чтобы исключить субъективную оценку одним и тем же врачом-лаборантом.
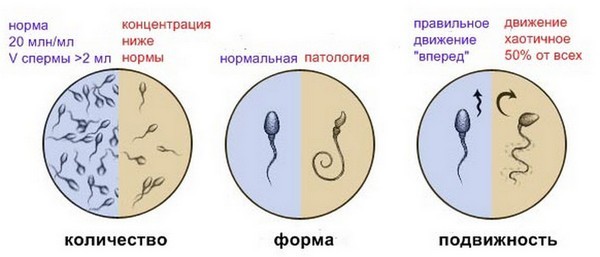
Нормы и отклонения сперматозоидов
Вообще все показатели спермограммы через некоторое время могут измениться. Поэтому выявленные нарушения – не повод для паники и беспочвенных обвинений партнера.
Ниже мы приведем основные результаты и причины отклонений от нормы.
3 Правила подготовки
Правильная подготовка имеет важное значение. Она влияет на четкость и адекватность исследования и правильность интерпретации результатов, на основании которых ставится диагноз и подбирается оптимальная терапия
Основные правила подготовки к спермограмме:
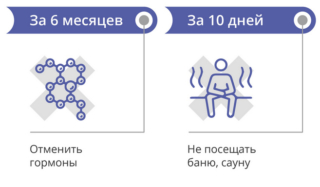
- Перед тестом следует воздержаться от половых контактов минимум на 3 дня, но не более недели. Секс за сутки до исследования может привести к уменьшению общего объема и количества сперматозоидов в эякуляте. Воздержание более недели вызывает гибель зрелых сперматозоидов.
- Отказ от любых спиртных напитков. Этанол снижает подвижность, меняет форму сперматозоидов.
- Не рекомендуется употреблять кофе, чай и курить за день до теста.
- Следует отказаться от жирной, жареной пищи в пользу растительных и белковых продуктов.
- Общая гипертермия негативно влияет на сперматогенез. Не рекомендуется посещать баню и принимать горячую ванну за день до анализа.
Также следует ограничить физическую активность, поскольку накопление молочной кислоты в мышцах и снижение тестостерона негативно отражаются на результатах анализа.
Расшифровка морфологии спермограммы
Качественно-количественная оценка семенной жидкости лежит в основе диагностики проблем мужского бесплодия. Расшифровка затрудняется тем, что четких норм исследуемых параметров не существует, а приблизительные цифры постоянно корректируются. Спермограмма косвенно может указать на патологии в работе смежных органов и систем, однако наиболее востребована она именно для выявления причин бесплодия.
Плохая морфология спермограммы
Состояние, когда мужской эякулят соответствует нормам по всем параметрам, называется «нормоспермия». При отклонении от нормы в какую-либо сторону, могут возникать следующие патологии:
- Олигозооспермия. В эякуляте снижена концентрация сперматозоидов, что приводит к проблемам с зачатием.
- Астенозооспермия. Сперматозоиды проявляют пониженную активность, что затрудняет оплодотворение.
- Тератозооспермия. В эякуляте обнаружено повышенное количество половых клеток неправильной морфологии, которые не участвуют в оплодотворении. Такие спрматозоиды могут иметь дефекты головки, шейки или хвоста различного характера.
- Азооспермия. Эякулят не содержит мужских половых клеток.
- Аспермия. Эякулят не выделяется.
При сочетании патологий термины могут объединяться, например, плохие показатели по подвижности и морфологии называются «астенотератозооспермия».
Норма морфологии спермограммы
Четкие критерии нормы эякулята не прописаны ни в каких специальных документах. Значения нормы в каждой лаборатории могут немного отличаться, однако хорошими параметрами считаются приблизительно такие значения:
- Объем более 1,5 мл.
- Консистенция спермы сначала вязкая, но в течение часа она обязательно разжижается.
- pH более 7,2.
- В 1 мл должно содержаться более 15 млн сперматозоидов.
- В течение часа после эякуляции должно фиксироваться минимум 58 % жизнеспособных и 40 % подвижных сперматозоидов.
- Количество лейкоцитов не должно превышать 1 млн на каждый 1 мл спермы.
- Морфологически нормальных форм должно быть более 4 %. Правильной морфологической формой считается овальная головка, тонкая шейка и прямой хвост одинаковой толщины. Длина головки и хвоста у нормального сперматозоида соотносятся приблизительно как 1:10.
Такие результаты анализа свидетельствуют о том, что мужчина способен к оплодотворению и имеет качественный эякулят.
Улучшение качества спермограммы
При любых отклонениях спермограммы от нормы врач сначала порекомендует повторить анализ, а затем поставит диагноз. Если изменения в спермограмме вызваны инфекционным процессом, то лечение, наоборот, начинают сразу же после выявления возбудителя. После окончания терапии анализ повторяют. Вторая спермограмма должна быть сделана не ранее 7 дней и не позже 3 месяцев после первой. Это объясняется тем, что созревание сперматозоидов занимает около 72 дней, а их продвижение по семявыводящим путям – неделю.
Это одни из тех факторов, на которые мужчина может повлиять самостоятельно, без больших финансовых затрат. Рекомендуется перейти на здоровое питание, заниматься регулярными физическими нагрузками, отказаться от курения. Улучшив качество жизни, можно заметно поднять уровень здоровья всего организма, что неизменно скажется положительным образом на состоянии спермы.
Обязательным условием для улучшения спермограммы является лечение сопутствующих заболеваний. Как правило, на половую сферу влияют проблемы в области андрологии и эндокринные нарушения.
Результаты спермограммы могут быть искажены при неправильном процессе забора биоматериала, его хранения или транспортировки. Возможно, повторное исследование покажет значительно лучшие результаты при прежнем образе жизни мужчины.
2 Показания для проведения анализа
Первым показанием к проведению анализа является неспособность зачать ребенка в течение 12 месяцев у пары, отказавшийся от любых методов контрацепции.
Есть и другие показания к тестированию:
- желание мужчины проверить фертильность;
- подготовка к ЭКО, ИКСИ;
- определения способности зачатия после инфекционно-воспалительных заболевания мочеполовой системы, гормональных расстройствах;
- донорство спермы;
- контроль при лечении бесплодия;
- после вазэктомии (стерилизации), для определения, что операция прошла успешно.
Исследование можно пройти и без назначения врача, но расшифровкой должен заниматься специалист.
Подводя итоги
Самым информативным методом исследования мужских половых клеток является спермограмма. Показатели обязательно учитываются для постановки правильного диагноза и выявления причины мужского бесплодия. Некоторые значения могут указываться с учетом погрешности, которая не оказывает особого влияния на результат.
При минимальных отклонениях от нормы оплодотворение яйцеклетки возможно, поэтому не стоит паниковать раньше времени.
Достоверность результатов зависит не только от выполнения предписаний врача касательно подготовки к анализу, но и от квалификации работника лаборатории, занимающегося исследованием спермы.