Респираторный дистресс-синдром плода и новорожденного: когда первый вздох дается с трудом
Содержание:
Лечение и прогноз
Лечение респираторного дистресс синдрома новорожденных (РДСН) необходимо начинать как можно раньше. Современное лечение РДСН заключается в введении сурфактанта в трахею ребёнка в первые минуты жизни и использовании респираторной поддержки — СРАР терапии через назальные канюли. «Золотой» первый час жизни позволяет уменьшить тяжесть течения заболевания. Данная методика позволяет минимизировать инвалидизацию ребёнка, улучшает качество жизни.
Куросурф- натуральный сурфактант животного происхождения (добывается из лёгких свиней) для лечения и профилактики РДС у недоношенных новорожденных с доказанной высокой эффективностью и безопасностью. Начальная доза 200 мг/кг. При необходимости применяют дополнительные половинные дозы 100 мг/кг с интервалом 12 часов. При неэффективности респираторной СРАР — терапии показаниями для перевода на традиционную ИВЛ является дыхательный ацидоз: pH ниже 7,2 и pCO2 более 60 мм.рт.ст.; частые (более 4 в час) или глубокие (необходимость в масочной ИВЛ) 2 и более раз в час приступы апноэ. С целью стимуляции регулярного дыхания и предотвращения апноэ используют метилксантины: кофеин- бензоат натрия из расчета 20 мг/кг нагрузочная доза и 5 мг/кг поддерживающая доза каждые 12 часов капать под язык.
Созревание и функциональная способность легких являются критичными для выживания. Основываясь на степени недоношенности, легкие могут быть частично, или полностью незрелыми, и соответственно, не способными обеспечить адекватную дыхательную функцию из-за отсутствия или недостаточного количества, вырабатываемого сурфактанта. В таких ситуациях новорожденному показано проведение сурфактант-заместительной терапии.
Общие сведения
Острый респираторный дистресс-синдром у взрослых (син. некардиогенный отек легких) представляет собой остро возникающее проявление дыхательной недостаточности, обусловленное диффузным воспалением паренхимы легких, которое развивается в виде неспецифической реакции на повреждающие агрессивные факторы различного генеза, приводящие к развитию некардиогенного отека легких с проявлением острой дыхательной недостаточности. Встречается острый респираторный дистресс-синдром (ОРДС) как у взрослых, так и у детей. Распространенность ОРДС колеблется в пределах 57-62 случая/100 тыс. населения/год, а показатели летальности зависят от этиологического фактора, тяжести течения/полиорганной недостаточности и могут варьировать от 16 до 82%.
В основе ОРДС взрослых, несмотря на его полиэтиологичность лежат патологические процессы, приводящие к повреждениям/изменению структур легочной ткани (альверно-капилярной мембраны), вызывающие нарушение проходимости мелких дыхательных путей и соответственно, несостоятельность транспортировки кислорода в легкие. Является частым осложнением различных заболеваний, отравлений, травм; наиболее часто ОРДС развивается при синдроме полиорганной недостаточности/системного воспалительного ответа. Быстро нарастающее снижение оксигенации/вентиляции организма вызывает развитие критических для жизни состояний, обусловленных кислородной недостаточностью головного мозга/сердца. Несмотря на существующую тенденцию к снижению показателей летальности, ОРДС остается важнейшей проблемой интенсивной терапии и современной пульмонологии. Респираторный дистресс синдром взрослых относится к критическим состояниям, требующим экстренной оценки состояния пациента и оказания неотложной помощи.
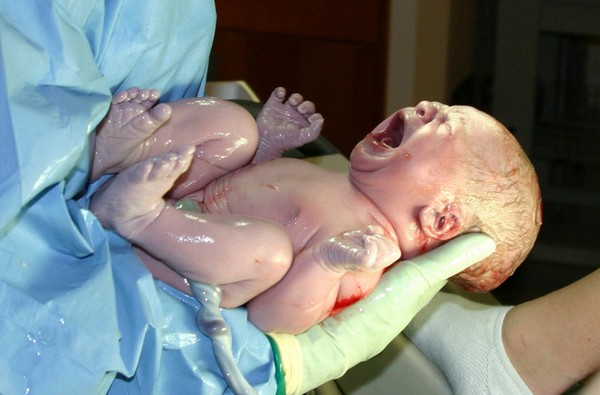
Респираторный дистресс синдром у детей (син. болезнь гиалиновых мембран, синдром дыхательных расстройств). Развивается у детей в первые дни жизни, то есть это патология новорожденных детей, обусловленная первичным нарушением образования (дефицитом) сурфактанта и функциональной/структурной незрелостью легких. Это способствует снижению эластичности ткани легкого, спаданию альвеол и развитию диффузных ателектазов, что проявляется резко выраженной дыхательной недостаточностью у ребенка уже в первые часы после рождения. Без немедленного лечения неизбежно развивается полиорганная недостаточность, приводящая к смерти ребенка.
Сурфактант представляет собой смесь поверхностно-активных веществ, покрывающих изнутри лёгочные альвеолы, основной функцией которых является недопущение спадения стенок альвеол за счет снижения поверхностного натяжения. В период внутриутробного развития плода синтез альвеолоцитами II типа сурфактанта начинается с 25-26 недели, но наиболее интенсивный процесс происходит начиная с 33-34 недели и на 35-36-й неделе гестации к моменту родов полностью завершается, что и способствует первичному расправлению легких. То есть, количество сурфактанта в легких обратно коррелирует с гестационным возрастом новорожденного. Созревание системы сурфактанта происходит под влиянием различных гормонов (кортизол, адреналин/норадреналин, гормоны щитовидной железы, эстрогены, катехоламины).
Синдром дыхательных расстройств у новорожденных — это самостоятельная нозологическая форма (МКБ-10: Р22.0). Иногда встречается термин этого заболевания «болезнь гиалиновых мембран» возникший по причине отложения гиалиноподобного вещества на внутренней поверхности альвеол/респираторных бронхиол. Частота возникновения возрастает по мере уменьшения гестационного возраста/массы тела ребенка при рождении.
Респираторный дистресс синдром новорожденных (РДС) относится к наиболее часто встречаемым/тяжелым заболеваниям недоношенных детей. На него приходится порядка 27% среди всех умерших детей, а у новорожденных детей, которые родились на 26-28 неделях гестации, этот показатель достигает 75%. Его встречаемость варьирует от 80 % у детей, рожденных на сроке гестации до 27 недель и 5-10% у рожденных на сроке гестации 35-36 недель. У доношенных детей синдром дыхательных расстройств возникает в 2-2,6% случаев и обусловлен преимущественно асфиксией в родах и морфофункциональной незрелостью ткани легких.
Синдром дыхательных расстройств у новорожденных
Подробности 14 ноября 2016 Синдром дыхательных расстройств (СДР), по данным ВОЗ, занимает одно из ведущих мест в структуре перинатальной смертности. Летальность детей с СДР, по данным различных авторов, составляет от 35 до 75%. Чаще встречается у недоношенных детей, реже — у доношенных. К. А.
Сотникова указывает, что термин “синдром дыхательных расстройств” является условным.
По ее определению, “под синдромом дыхательных расстройств подразумевают особое клиническое состояние новорожденного, которое характеризуется ранним возникновением (в первые 2 сут жизни) и зачастую бурным нарастанием на фоне значительного угнетения жизненно важных функций организма симптомов дыхательной недостаточности”.
Одной из основных причин СДР являются пневмопатии (гиалиновые мембраны, ателектазы, обширные кровоизлияния в легких, отечно-геморрагический синдром, врожденные пороки развития легких, спонтанный пневмоторакс) и внутриутробные пневмонии.
В патогенезе, независимо от причины, вызвавшей СДР, основное значение имеют дефицит сурфактанта и обтурационный синдром, гипоксия, метаболический ацидоз, нарушениеобмена веществ, приводящие кизменению гомеостаза и нарушению функций центральной и вегетативной нервной системы, эндокринной и сердечно-сосудистой систем, нарушению соотношения между вентиляцией и кровотоком, угнетению иммунитета. Большое значение имеют нарушение соотношения между вентиляцией и кровотоком в легких, повышение проницаемости сосудов. Дефициту сурфактанта в настоящее время придают ведущее значение в патогенезе. Считают, что полностью система сурфактанта созревает к 35–36-й неделе внутриутробного развития. У ребенка, родившегося до этого срока, имеющиеся запасы сурфактанта обеспечивают начало дыхания, его недостаток приводит к спадению альвеол на выдохе, резкому возрастанию работы дыхательных мышц. Вследствие спадения альвеол непрерывного газообмена в легких не происходит, что приводит к развитию гипоксемии, гиперкапнии.
Диагноз СДР традиционно ставится на основании данных анамнеза, клинических и рентгенологических симптомов. Рентгенологически определяется характерная для СДР триада признаков, появляющаяся уже в первые часы заболевания:
- диффузное снижение прозрачности легочных полей
- ретикулогранулярная сетчатость
- наличие полосок просветления в области корня легкого (воздушная бронхограмма)
В тяжелых случаях возможно тотальное затемнение легочных полей, границы сердца могут не дифференцироваться.
В последнее время в арсенале медиков появились методы, определяющие степень зрелости как самой легочной ткани, так и системы сурфактанта.
В качестве самого распространенного и информативного теста используется определение отношения лецитина к сфингомиелину в околоплодных водах, трахеальной жидкости или аспирате содержимого желудка при рождении.
Используется также «пенный» тест: при добавлении этанола в жидкость, содержащую сурфактант, и встряхивании образуется пена.
Эти же методы могут использоваться и при пренатальной дианостике, но вопрос об амниоцентезе должен решаться индивидуально и при сроке беременности не менее 32 недель, так как в более ранние сроки гестации незрелость легких не вызывает сомнений, а ведение беременности предполагает минимум инвазивных исследований.
Этиологическим методом лечения является введение экзогенных сурфактантов. Применение их возможно как с профилактической, так и с терапевтической целью.
Препараты сурфактанта относятся к четырем категориям:
- естественные препараты, полученные из амниотической жидкости человека (при разрешении доношенной беременности путем кесарева сечения)
- естественные препараты, полученные из измельченных легких поросят и телят
- полусинтетические смеси измельченных легких теленка с дипальмитоилфосфатидилхолином (ДПФХ)
- полностью синтетические сурфактантные препараты.
При применении естественных сурфактантов быстрее наступает клинический эффект, но конечные результаты лечения не отличаются от таковых при назначении искусственных сурфактантов.
Предполагается, что сурфактант, выделенный из легких телят и поросят, может вызвать иммунологическую реакцию на чужеродный белок, но убедительных данных получено не было.
Наиболее естественный для ребенка сурфактант из амниотической жидкости не может широко использоваться, так как для лечения одного ребенка требуется использование амниотической жидкости от 10 операций кесарева сечения.
Симптомы
В клинической картине респираторного дистресс-синдрома взрослых медики выделяют четыре периода. Первый является скрытым (когда происходит влияние фактора-причины). Длится период сутки после контакта организма с причинным фактором. Происходит патофизиологические и патогенетические изменения. Но никакие симптомы не проявляются, изменений на рентгенограмме также нет. Но в этом периоде у больного можно обнаружить тахипноэ, когда он делает более 20 дыханий за минуту.
Второй период называется периодом начальных изменений. Он фиксируется в 1-2 сутки от начала действия этиологического фактора. Начинают выявляться симптомы, прежде всего, это тахикардия и выраженая одышка. Аускультативные методы определяют жесткое везикулярное дыхание и рассеянные сухие хрипы. Рентген обнаруживают усиление сосудистого рисунка, особенно в периферических отделах. Такие изменения говорят, что начинается интерстициальный отек легких. Исследование газового состава крови не показывает отклонений, или может быть выявлено незначительное снижение РаО2.
Третий период называется развернутым или периодом выраженных клинических проявлений. Симптомы выражены ярко, говорят об острой дыхательной недостаточности. У человека наблюдают выраженную одышку. В акте дыхания принимает участие вспомогательная мускулатура. Наблюдается раздуванием крыльев носа, втягивание межреберных промежутков. Также хорошо выражен диффузный цианоз. При аускультации сердца обнаруживают глухость сердечных тонов и тахикардию, существенно падает артериальное давление (АД).
В этой фазе перкуссионные методы исследования выявляют притупленный перкуторный звук, в основном в задненижних отделах, аускультативно обнаруживается жесткое дыхание, иногда и сухие хрипы. Если обнаружены влажные хрипы и крепитация, это говорит о появлении жидкости в альвеолах, что называется в медицине альвеолярным отеком легких, который может быть как незначительно, так и сильно выраженным. Рентгенография легких показывает выраженный интерстициальный отек легких, а также двусторонние инфильтративные тени неправильной облаковидной формы, сливающиеся с корнями легких и друг с другом. Часто в краевых отделах средней и нижней долей на фоне усиленного сосудистого рисунка появляются очаговоподобные тени. В этом периоде сильно снижается РаО2 — 50 мм рт.ст., даже если проводится ингаляция О2.
Четвертый период называется терминальным. В нем сильно прогрессирует дыхательная недостаточность, развивается выраженная артериальная гипоксемия и гиперкапния, метаболический ацидоз. Формируется острое легочное сердце по причине нарастающей легочной гипертензии. IV период респираторного дистресс-синдрома взрослых характеризуется такой симптоматикой:
- профузная потливость
- выраженная одышка и цианоз
- резкое падение артериального давления вплоть до коллапса
- глухость сердечных тонов тахикардия, часто также различные аритмии
- влажные хрипы в большом количестве (разного калибра) в легких, обильная крепитация
- кашель с пенистой мокротой розового оттенка
В этой стадии развиваются признаки усиливающейся легочной гипертензии и синдрома острого легочного сердца. На легочной артерии фиксируют расщепление и акцент II тона. Среди ЭКГ признаков стоит отметить выраженное отклонение электрической оси сердца вправо, высокие остроконечные зубцы Р в отведениях II, III, avF, V1-2. Рентгенограмма обнаруживает признаки повышения давления в легочной артерии, выбухание ее конуса.
Для четвертой стадии синдрома типично развитие полиорганной недостаточности. Нарушается функционирование почек, потому проявляются:
- протеинурия
- олигоанурия
- микрогематурия
- цилиндрурия
- повышением содержания в крови мочевины
- повышением содержания в крови креатинина
Функция печени также нарушается, потому появляется легкая желтушность, сильно повышается количество в крови фруктозо-1-фосфаталь-долазы, аланиновой аминотрансферазы и лактатдегидрогеназы. Нарушается функция головного мозга: больной становится заторможенным, наблюдаются головокружения, головные боли, могут быть симптомы нарушения мозгового кровообращения. При исследовании газового состава крови фиксируют гиперкапнию и глубокую артериальную гипоксемию. Проводят исследование кислотно-щелочного равновесия, которое выявляет метаболический ацидоз.
Определение причины развития ОРДС
Необходимо выяснить причины развития острого респираторного дистресс-синдрома (легочные или внелегочные) путем анализа данных анамнеза. При этом выделяют доминирующую причину (прямую или непрямую) и срок действия повреждающего фактора (см таблицу).
ОСНОВНЫЕ ПРИЧИНЫ РАЗВИТИЯ ОРДС
Легочные (прямые)
Внелегочные (непрямые)
Частые причины
— Инфекционные патологии легких: пневмонии неаспирационного генеза, инфекционные заболевания – ОРВЗ, грипп, цитомегаловирус, коронавирус)
— Аспирационная пневмония
— Шок (разной этиологии)
— Инфекционные патологии (сепсис, перитонит и др)
— Тяжелая травма
— Острый панкреатит
— Массивная гемотрансфузия
Другие причины
— Токсические вещества (при ингаляции дыма, кислорода в высокой концентрации, хлора, аммиака, кадмия, фосгена и др)
— Ушиб легкого
— Жировая эмболия
— Эмболия легочной артерии
— Утопление
— Радиационный пневмонит
— Реперфузионное поражение легких
— Искусственное кровообращение
— Острые отравления
— Синдром диссеминированного внутрисосудистого свертывания крови (ДВС-синдром)
— Тяжелая черепно-мозговая травма
— Ожоги
— Уремия
— Лимфатический карциноматоз
— Эклампсия
— Тепловой удар
— Обширные хирургические вмешательства
— Гипотермические повреждения
— Инфаркт кишечника
— Посткардиоверсионное состояния
— Сердечно-легочная реанимация
— Внутриутробная гибель плода
Необходимо оценить вероятные факторы риска развития осложнения и время действия повреждающего фактора. Острый респираторный дистресс-синдром имеет четкую временную зависимость от срока действия повреждающего фактора (в большинстве случаев осложнение возникает в первые 24-48 часов).
Наиболее частой причиной развития ОРДС является сепсис, при котором осложнение возникает, как правило, через несколько часов с момента развития септического шока. Основным предиктором развития острого респираторного дистресс-синдрома при лечении септического шока является отсрочка восстановления гемодинамики, отсрочка адекватного лечения антибиотиками и отсрочка трансфузии.
Риск развития ОРДС при искусственной вентиляции легких по внелегочным показаниям возникает при ацидозе, необходимости проведения массивной гемотрансфузии и при показателе дыхательного объема более 6 мл/кг ИМТ.
Проявления патологии
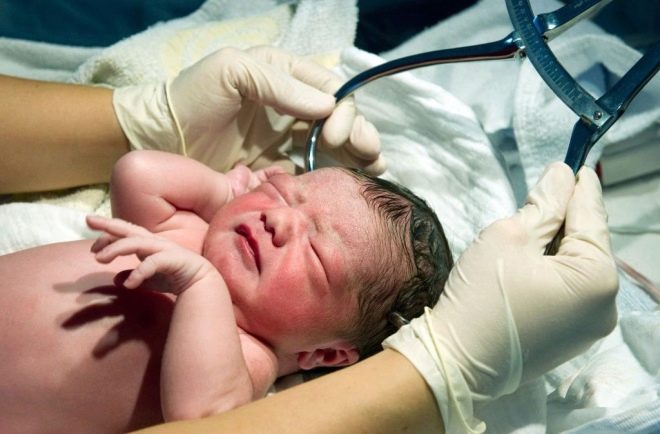
Заболевание проявляется сразу после рождения ребенка или в течение первых суток его жизни.
- синюшность кожи;
- раздувающиеся ноздри при дыхании, трепетание крыльев носа;
- западение податливых участков грудной клетки (мечевидного отростка и области под ним, межреберных промежутков, зон над ключицами) на вдохе;
- быстрое поверхностное дыхание;
- уменьшение количества выделяемой мочи;
- «стоны» при дыхании, возникающие вследствие спазма голосовых связок, или «экспираторное хрюканье».
Дополнительно врач фиксирует такие признаки, как низкий тонус мышц, снижение артериального давления, отсутствие стула, изменение температуры тела, отечность лица и конечностей.
Диагностика
Пренатальная диагностика (прогнозирование риска развития РДСН) основана на исследовании липидного спектра околоплодных вод (в крупных специализированных стационарах и региональных перинатальных центрах). Наиболее информативны следующие методы.
1) Коэффициент соотношения лецитина к сфингомиелину (в норме >2). Если коэффициент менее 1, то вероятность развития РДСН около 75%. Коэффициент от 1 до 2 — вероятность развития РДСН 50%. У новорожденных от матерей с сахарным диабетом РДС может развиться при соотношении лецитина к сфингомиелину более 2,0.
2) Уровень насыщенного фосфатидилхолина (в норме более 5 мкмоль/л) или фосфатидилглицерина (в норме более 3 мкмоль/л). Отсутствие или резкое снижение концентрации насыщенного фосфатидилхолина и фосфатидилглицерина в амниотической жидкости свидетельствует о высокой вероятности развития РДСН.
Диагноз основывается на данных анамнеза (факторах риска), клинической картине, результатах рентгенологического исследования.
Дифференциальную диагностику проводят с сепсисом, пневмонией, транзиторным тахипноэ новорождённых, синдромом аспирации мекония.
Механизм развития (патогенез)
Болезнь является самой частой патологией новорожденных. Она связана с недостатком сурфактанта, что ведет к спадению участков легкого. Дыхание становится неэффективным. Снижение концентрации кислорода в крови приводит к повышению давления в легочных сосудах, а легочная гипертензия усиливает нарушение образования сурфактанта. Возникает «порочный круг» патогенеза.
Патология сурфактанта имеется у всех плодов до 35 недели внутриутробного развития. Если имеется хроническая гипоксия, этот процесс выражен сильнее, и даже после рождения клетки легких не могут вырабатывать достаточное количество этого вещества. У таких малышей, а также при глубокой недоношенности, развивается дистресс-синдром новорожденных 1 типа.
Более частый вариант – неспособность легких вырабатывать достаточное количество сурфактанта сразу после рождения. Причиной этого становится патология родов и кесарево сечение. В таком случае нарушается расправление легких при первом вдохе, что и мешает запуску нормального механизма образования сурфактанта. РДС 2-го типа возникает при асфиксии в родах, родовой травме, оперативном родоразрешении.
Нарушение работы легких и повышение давления в их сосудах вызывают интенсивную нагрузку на сердце новорожденного. Поэтому могут возникать проявления острой сердечной недостаточности с формированием кардиореспираторного дистресс-синдрома.
Иногда у детей первых часов жизни возникают или проявляются другие заболевания. Даже если легкие после рождения функционировали нормально, сопутствующая патология приводит к недостатку кислорода. Это запускает процесс повышения давления в легочных сосудах и нарушение кровообращения. Такое явление называется острым респираторным дистресс-синдромом.
Адаптационный период, в течение которого легкие новорожденного приспосабливаются к дыханию воздухом и начинают вырабатывать сурфактант, у недоношенных детей удлинен. Если мать ребенка здорова, он составляет 24 часа. При болезни женщины (например, диабете) период адаптации составляет 48 часов. В течение всего этого времени у ребенка могут проявиться дыхательные нарушения.
Методы терапии
Ребенок, появившийся на свет, нуждается в экстренной терапии, которая заключается в скорейшем согревании его тела и дальнейшем поддержании оптимальной температуры, искусственном расправлении легких при первом вдохе с последующей вентиляцией легких.
Вентиляция осуществляется с использованием специальной маски либо аппарата (если применение маски не дает должного эффекта).
Кроме того, ребенку требуется введение специальных препаратов, в состав которых входит сурфактант – вещество, необходимое для нормального функционирования легочных альвеол.
К числу наиболее эффективных препаратов относят Куросурф, Альвеофакт.

Лечение осуществляется поэтапно. Изначально ребенку проводят искусственное раскрытие легких (если это необходимо), после чего вводят необходимую дозу препарата сурфактанта.
После этого в отделении интенсивной терапии производят искусственную вентиляцию легких, а также процедуры, направленные на поддержание оптимального давления в легких.
Терапия направлена на восстановление и стабилизацию процесса дыхания. При своевременно оказанной помощи улучшение наступает уже на 2 день после появления малыша на свет. С этого момента ребенку разрешено грудное вскармливание.
Общие принципы терапии
Температурный режим
Чрезвычайно важно не допустить потери тепла у ребенка с РДС, поскольку охлаждение способствует уменьшению выработки сурфактанта и учащению приступов апноэ. Младенца после рождения заворачивают в теплую стерильную пеленку, промокают остатки околоплодных вод на коже и помещают его под лучистый источник тепла, после чего транспортируют в кувез
На голову обязательно нужно надеть шапочку, так как с данной части тела идут большие потери тепла и воды. При осмотре ребенка в кувезе следует избегать резких перепадов температур, поэтому осмотр должен быть максимально коротким, с минимальными прикосновениями. Достаточная влажность в помещении. Ребенок теряет влагу через легкие и кожу, и, если он родился с маленькой массой ( Нормализация показателей газового состава крови. С этой целью используют кислородные маски, аппарат для ИВЛ и другие варианты поддержания дыхания. Правильное кормление. При тяжелой форме РДС новорожденного в первые сутки «кормят» путем введения инфузионных растворов парентерально (например, раствора глюкозы). Объем вводится совсем небольшими порциями, поскольку при рождении наблюдается задержка жидкости. Грудное молоко или адаптированные молочные смеси включают в рацион питания, ориентируясь на состояние малыша: насколько развит у него сосательный рефлекс, есть ли длительные апноэ, срыгивания. Гормонотерапия. Используют препараты глюкокортикоиды с целью ускорения созревания легких и выработки собственного сурфактанта. Однако на сегодняшний день от такой терапии отходят в виду многих побочных эффектов. Антибиотикотерапия. Всем детям с РДС назначается курс антибактериальной терапии. Это связано с тем, что клиническая картина РДС очень похожа на симптомы при стрептококковой пневмонии, а также с использованием в лечении аппарата для ИВЛ, применение которого нередко сопровождается инфицированием. Применение витаминов. Назначается витамин E для снижения риска развития ретинопатий (сосудистых нарушений в сетчатке глаза). Введение витамина А помогает избежать развитие некротизирующего энтероколита. Снизить риск возникновения бронхолегочных дисплазий помогает назначение рибоксина и инозитола.
Помещение ребенка в кувез и бережный уход за ним — один из основных принципов выхаживания недоношенных