Как понять, что у вас розацеа, и что делать дальше
Содержание:
Причины возникновения
В основе розацеа находится изменение тонуса сосудов кожи лица – поверхностных артериальных. Данный тонус возникает как реакция на множественные внешние и внутренние факторы среды.

Основные причины, по которым возникает заболевание:
- Генетическая предрасположенность – эритема, как раннее проявление розацеа, свойственна людям с определенным типом кожи (формируется как наследственный фактор).
- Нарушения пищеварительного тракта – всевозможные патологии его верхнего отдела.
- Наличие особого вида кожных клещей – рода Demodex, которые хоть и присутствует в коже человека естественным образом, но способны спровоцировать заболевание.
- Нарушение эндокринной и иммунной систем – из-за неправильного их функционирования запускаются механизмы, провоцирующие розацеа.
- Сосудисто-невротические реакции – могут возникать при эмоциональном напряжении (излишние стрессы и эмоции гнева, волнения, смущения).
- Алиментарные факторы – реакция на употребление напитков (алкогольные – вина, водка, джин, шампанское, пиво, и горячие – кофе, чай, сидр, шоколад) и продуктов питания (острая, пряная и горячая пища, группа молочных продуктов, даже овощи и фрукты – баклажаны, бобовые, томаты, цитрусовые, бананы).
- Погодные условия – солнечное излучение, экстремальные температуры (холод, жара), резкий сильный ветер, влажность.
- Лекарственные препараты (снижающие холестерин, сосудорасширяющие) и косметика (спреи, спиртосодержащие средства, ароматы, мыла).
Симптомы розацеа
сыпьюсосудистыми звездочкамизудгнойничков Степени тяжести розацеа
| Степень тяжести | Внешние проявления | Гистологическая картина |
| Прерозацеа, розацеа-диатез | Незначительное покраснение кожных покровов в виде сети под влиянием факторов, провоцирующих их полнокровие. Прерывание действия провоцирующих факторов ведет к исчезновению покраснения. | Гистологическая картина на данной стадии практически неотличима от гистологической картины здоровой кожи. |
| Розацеа I степени(эритематозно-телеангиэктатическая) | Покраснение кожи становится постоянным. Характерной является локализация в области щек, лба, подбородка и шеи. Области покраснения не возвышаются над поверхностью кожи. Отмечаются единичные телеангиэктазии (сосудистые звездочки). | В гистологическом срезе на данной стадии отмечаются расширенные кровеносные и лимфатические сосуды, вокруг которых могут скапливаться лимфоциты. |
| Розацеа II степени(папуло-пустулезная) | Площадь и интенсивность покраснения больше, чем при первой стадии заболевания. Участки особенно сильного застоя крови и лимфы отличаются синюшной окраской. Количество и размер телеангиэктазий увеличивается, причем они могут формировать подобие капиллярной сети. В наиболее красных и синюшных областях появляются единичные или сгруппированные возвышения (папулы), которые со временем наполняются жидкостью и превращаются в пустулы (гнойнички). | Отмечаются многочисленные скопления лейкоцитов вокруг волосяных фолликул и расположенных рядом с ними сальных и потовых желез. Определяются участки разрушенных соединительнотканных волокон, свидетельствующие о процессе разрушения стромы кожи. Расстояние между клеточными элементами увеличивается за счет тканевого отека. Содержимое пустул может быть гнойным или стерильным. |
| Розацеа III степени(пустулезно-узловатая) | Присутствуют внешние признаки предыдущей стадии заболевания. Отмечается значительное уплотнение кожи в области воспаления за счет скопления соединительнотканных узлов, сформировавшихся вокруг волосяных фолликул. Сами фолликулы атрофируются, как и прилегающие к ним сальные и потовые железы. Устья желез расширяются и принимают форму воронок. При надавливании на данные железы и узлы из измененных фолликул выделяется белый густой секрет. В результате вышеперечисленных изменений формируются фимы – области ассиметричной деформации определенного участка лица. В области носа развивается ринофима, в области подбородка – гнатофима, лба – метафима, ушей – отофима, век – блефарофима и др. | На данной стадии вдобавок к вышеперечисленным изменениям присоединяются многочисленные соединительнотканные узлы, располагающиеся вокруг волосяных фолликулов. Сами фолликулы атрофируются. |
Атипичными формами розацеа являются:
- офтальморозацеа;
- люпоидная (гранулематозная) розацеа;
- стероидная розацеа;
- конглобатная розацеа;
- грамнегативная (грамотрицательная) розацеа;
- розацеа-лимфедема (болезнь Морбигана).
Клинические признаки розацеа
Классифицируют три основных стадии течения розоцеа.
1 стадия:
- временное (несколько часов или пару дней) покраснение (реже синюшность) кожи лица в области лба, щек, носа, зоны декольте и спины под воздействием триггера;
- сосудистые звездочки;
- тонкая сухая чувствительная кожа;
- гиперэстезия и аллергический ответ на косметические процедуры и наружные лекарства.
2 стадия:
+ ярко-красная кожа на лице;
+ временное (несколько недель) появление папул и пустул той же локализации, что и эритема.
3 стадия:
+ крупные воспаленные узлы
+ фурункулы
+ разрастание кожи с обезображиванием черт лица.
Клиническая картина розацеа способна развиваться по нескольким сценариям.
Эритематозно-телеангиэктатическая розацеа:
- временная эритема кожи лица, декольте, шеи, спины;
- эктазии – сосудистые звездочки из-за расширения сосудистой стенки капилляров;
- отек лица;
- жжение, зуд, онемение;
- воспаление участков кожи, например, периоральный дерматит;
- шелушение.
Папуло-пустулезная розацеа:
- группы ярко-красных безболезненных узелков (папулы), проходящих бесследно.
- отечная пористая кожа.
Встречаются изолированные папулезная и пустулезная розацеа.
Фиматозная розацеа:
- крупные узлы и бляшки;
- сливной характер кожных высыпаний;
- толстая сальная кожа;
- фиброз на фоне увеличения сальных желез;
- разрастание кожи на отдельных частях головы («фима»);
- обезображивание лица из-за разрастания участков кожи;
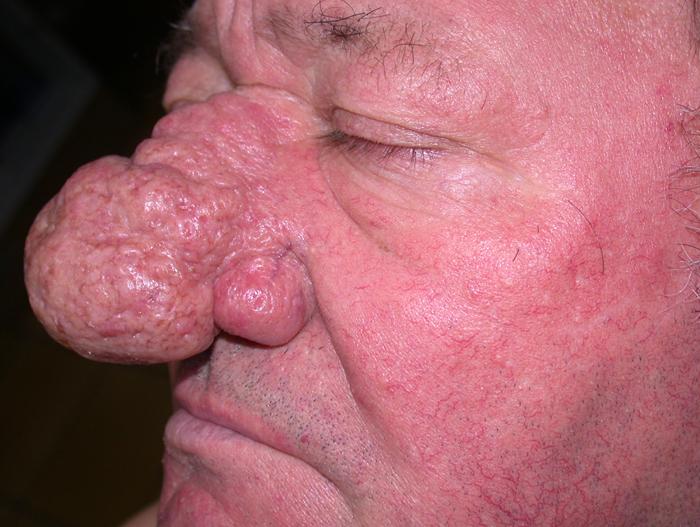
Ринофима – разрастание и утолщение эпидермиса на носу. Нос красный, с толстой кожей, возможно, с пустулезными изменениями;
Метофима локализована на лбу;
Блефарофима – на веках;
Ннатофима – на подбородке;
Отофима – утолщение ушных раковин.
Фиброзно-ангиоматозная (сосудистая) актиническая форма
- толстая сальная кожа с бляшками;
- разрастание кровеносных сосудов;
- чешуйчатые пятна, связанные с повышенной чувствительностью к солнечному свету.
Офтальморозацеа или розацеа глаз.
Поражение глаз, возникающее до или после манифестации кожных проявлений (вокруг глаз).
Пациенты жалуются, что кожа вокруг глаз тонкая, сухая и чешется.
- блефарит (воспаление век);
- конъюнктивит – воспаление наружной слизистой глаза с покраснением, слезотечением и светобоязнью.
- ирит – воспаление радужки глаза с покраснением, слезотечением и болью.
- гипопион – скопление гноя в передней камере, сопровождающееся болью, течением слезы, светобоязнью, «помутнением» и снижением остроты зрения.
- кератит – воспаление роговицы с изъязвлением, болью, гиперемией и помутнением в глазу.
Пахидермия или постоянный отек:
- длительный постоянный отек кожи (лоб, нос);
- при надавливании не образуют ямок;
- плотные участки гиперемии кожи.
Фулминантная розацеа внезапно появляется у женщин молодого возраста:
- локализованы на подбородке, лбу и щеках;
- разлитая гиперемия;
- толстая сальная кожа;
- гнойные узлы в форме абсцессов;
- пустулы;
- сливные синусы.
Гландулярная или люпоидная розацеа:
- чаще встречается среди мужчин;
- толстая сальная кожа;
- отдельные пустулы;
- множество коричневых или изжелта-бурых узелков;
- акне (угри юношеские) в анамнезе;
- гранулематозные воспаления нижних век.
Конглобатная розацеа, наблюдается в основном у женщин среднего и пожилого возраста, напоминают угри (акне).
- разлитая эритема кожи лица;
- гнойные узелки в форме маленьких абсцессов и кист;
- бляшки, то есть участки склероза со сниженной чувствительностью, иногда с чешуйками;
- локализуются на лице
Периоральный дерматит
Высыпания вокруг рта в виде просяных зерен полусферической формы и «гусиной» кожи.
Небольшие группы узелков или прыщиков на фоне нормальной или слегка покрасневшей кожи, сопровождающиеся зудом, жжением и стянутостью кожи.
Периоральный дерматит распространяется только вокруг рта, на подбородке и по красной кайме губ.
Протекает постоянно, без выраженных обострений и ремиссий, чем и отличается от похожей на первый взгляд розацеа.
Себорейная розацеа
Себорейный дерматит, поражающий кожу лица и волосистой части головы, характеризуется образованием желтовато-белых чешуек под воздействием грибка malassezia furfur.
Обострения имеют сезонный характер, а также под влиянием триггеров: инфекционные заболевания, погрешности в диете, смена климатического пояса, изменения гормонального фона.
Стероидная розацеа – это дерматит, развивающийся в результате длительного приема стероидных лекарств (оральные, топические и даже ингаляционные медикаменты).
Симптомы
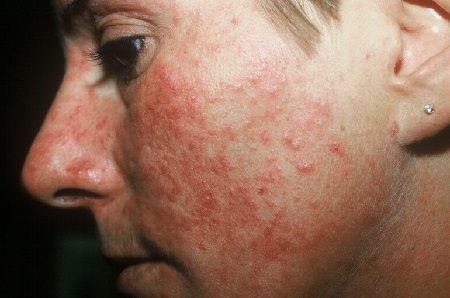
Симптомы розацеа (см. фото) достаточно типичны, их почти невозможно спутать с признаками других заболеваний.
Итак, основные симптомы розацеа на лице это:
- Розовая сыпь, которая появляется на фоне покраснения. Сначала это папулы (розовые бугорки), которые потом преобразуются в прыщи с гнойным содержимым (пустулы, угри). Эта стадия называется папуло-пустулезной.
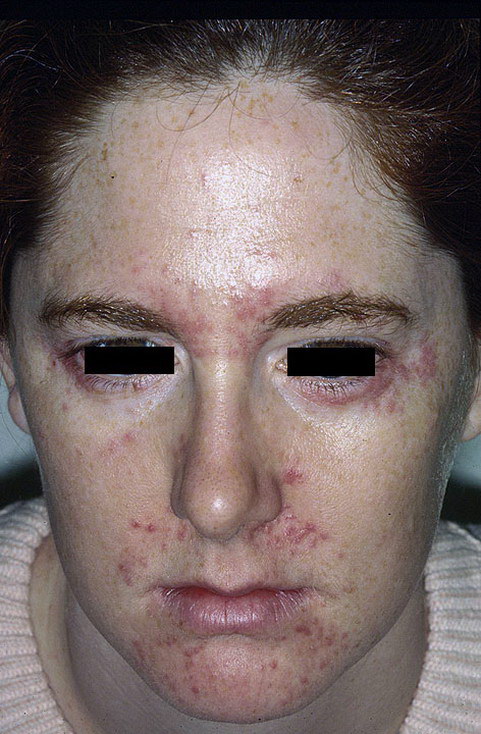
- Устойчивая краснота центра лица (в Т -зоне). То есть краснота захватывает нос, щеки, подбородок и нос. Иногда покраснение может быть и более обширным, захватывающим грудь и спину больного. Эти симптомы характерны для эритематозной стадии.
- Выступление на кожи лица сосудистой стенки красного цвета (телеангиэктазии) на всей пораженной территории, возникновение красных и синюшных узелков типичны при эритематозно-папулезной стадии болезни.
- Покраснение глаз, слезотечение или ощущение их сухости. Также больной может почувствовать резь в глазах, будто бы в них попало инородное тело. Изучив симптомы розацеа, исследователи этой болезни создали несколько разных, довольно сложных классификаций стадий и форм. Вышеописанные стадии относятся к одной из самых распространенных классификаций болезни.
- Плотная, коркообразная кожа лица в местах покраснения. Красная и плотная кожа на носу. Из-за гипертрофии сальных желез и соединительной ткани, нос может значительно увеличиться в размере, на нем появляются бугристые узлы, разделенные бороздками. Это самая тяжёлая, узловая стадия розацеа, которую ещё называют риноформой. Чаще всего диагностируется у мужчин 50-60 лет.
Клинически различают несколько форм розацеа:
- Эритематозно-телеангиэктатическая. Эритема носит персистирующий характер (держится в течение нескольких дней). На коже щек появляются множественные телеангиэктазии.
- Фиматозная (или папулезно-узловатая). Эта форма характеризуется появлением узлов и бляшек. Отмечается увеличение размеров высыпаний с их последующим слиянием. Фиброз и гиперплазия сальных желез приводит к увеличению участков кожи («фима»).
- Папуло-пустулезная. На фоне возникшей эритемы появляются группы мелких папул с тонкими чешуйками на поверхности. Располагаются они вначале на коже носа и носогубных складок, затем распространяются на кожу лба и подбородка. Часть папул со временем трансформируется в пустулы, заполненные стерильным содержимым. Нередко развивается инфильтрация кожи и отек.
- Глазная. Включает блефарит, инфекции конъюнктивы, конъюнктивит, кератит, ирит, халязион и др. Пациентов могут беспокоить фотофобия, нечеткость зрения, зуд, слезотечение, сухость глаз, ощущение инородного тела и др. Глазные симптомы могут выявляться у 50 % пациентов с кожными формами розацеа. Детальное уточнение глазных симптомов и осведомленность пациентов об этой форме розацеа помогают своевременно обратиться к офтальмологу.
Розацеа наиболее часто проявляется у женщин старше 30 лет, за исключением фиматозной формы, которая чаще встречается среди мужчин. Чаще поражаются светлокожие представители европеоидной расы. У людей с более темным цветом кожи распознать розацеа может быть сложнее.
Осложнения
Если розацеа вообще не пытаться лечить и даже не лечить правильно, на последней стадии патология принимает окулярную форму.
Поражается роговица глаза, в большинстве случаев развивается кератит, который чреват полной слепотой. У мужчин часто диагностируется такое осложнение, как ринофима. В результате гипертрофирования тканей носа развивается доброкачественное изменение тканей носа по типу опухоли.
Этот орган увеличивается в размерах, поверхность становится бугристой, затрудняется носовое дыхание. Лечится ринофима только хирургически. Часто розовые угри сопровождаются возникновением или рецидивами демодекоза – активизацией микроскопического внутрикожного паразита.
Причины
Причины розацеа частично исследованы, но многое еще только предстоит узнать. Основные теории:
- Розацеа — кожное заболевание которое появляется из-за внешнего влияния. Пряное, алкогольное, содержащее кофеин, поступая с продуктами питания, влияет на желудочные слизистые, провоцируя сосудистое расширение. Раньше считалось, что розовые угри связаны с употреблением мяса, но теория не подтвердилась, поскольку патология выявлена у вегетарианцев. Испытания доказали, что покраснение лица нередко следует после употребления горячей жидкости.
- Нередко знают, как выглядит розацеа, по своему опыту люди, чьи близкие страдали этим заболеванием. Ученое сообщество склоняется к ошибочности этого убеждения, но несколько экспериментов показали, что у 40% пациентов есть родственники с аналогичным диагнозом. Наблюдалось несколько случаев семейного заболевания.
- Розацеа на руках, лице, спине и груди может объясняться инфицированием. Патология сопровождается формированием гнойников, а прием антибиотиков позволяет ослабить симптомы. Исследование содержимого высыпаний не показало наличия специфических бактерий, вирусов, провоцирующих воспаление.
- Розацеа у мужчин, женщин (по мнению некоторых ученых) объясняется клещами рода Демодекс. При исследовании образцов кожи нередко выявляют этих паразитов. При назначении направленного против них лечения заболевание ослабевает. Поскольку железницу обнаруживают не у всех больных, при ее выявлении диагностируют розацеаподобный демодекоз. Некоторые считают, что развитие колоний Демодекса — следствие кожной болезни.
- Розацеа у детей и взрослых возможна на фоне пищеварительных заболеваний. Теория основывается на результатах статистических исследований. У 35% страдающих розовыми угрями есть патологии тонкого кишечника, более чем у половины — гастрит. Предполагают, что патология развивается под влиянием Хеликобактер пилори.
- Розацеа на носу, других частях лица, на теле возможна из-за психических отклонений. Эта теория доминировала долгое время, хотя нет окончательно обосновывающих ее доказательств. Отмечено, что при тяжелом течении кожной болезни пациенты страдают депрессией, нестабильностью эмоций, подавлены.

Стероидная розацеа. Фото: cf.ppt-online.org
Изучение этиологии, патогенеза розацеа показало, что сосуды лица пациентов очень чувствительны к агрессивным факторам, не влияющим на здоровых людей. В некоторых случаях причиной розовых угрей становятся лекарства. Особенная форма (стероидная розацеа) развивается, если наносить на лицевые покровы кортикостероидные средства.
Факторы риска:
- патологии ЖКТ;
- эндокринные сбои;
- слабый иммунитет.
Возможные причины обострения:
- спиртное;
- горячая пища;
- острое;
- пряное;
- долгое нахождение на солнце;
- сильные эмоции;
- ветер;
- высокая или низкая температура окружающего воздуха.
Чаще на своем опыте узнают о том, что это за заболевание — розацеа, люди со светлыми и рыжими волосами, голубыми и зелеными глазами, белой чувствительной кожей. Особенная группа риска — женщины в менопаузе, аллергики и люди, живущие в условиях резкого континентального климата.
Что такое розацеа?
Само название происходит от латинского «acne rosacea», что в переводе означает «розовые угри».
Надежда Владимировна рассказывает, что это заболевание является хроническим и характеризуется появлением покраснений в зоне лица и волосистой части головы. Недуг способен рецидивировать и проявлять себя также появлением папул (узелковые образования небольшого диаметра), пустул (пузырьки с гнойным содержимым), телеангиэктазией (расширение мелких сосудов в виде сосудистых звездочек или сеточек размером 0,5-1 мм). В запущенных случаях возможно возникновение ринофимы (увеличение всех элементов кожи носа, ведущее к обезображиванию лица).
По словам нашего эксперта, к сожалению, на сегодняшний день причины возникновения заболевания до конца не изучены. По некоторым данным проявления недуга могут быть связаны с виновником отечности — венозным застоем, проблемами с регуляцией тонуса кровеносных сосудов, поражением фолликулярными клещами рода Демодекс, нарушениями ангиогенеза (процесса образования новых кровеносных сосудов), повышением уровня ферритина и активных форм кислорода, а также расстройством в деятельности антимикробных пептидов — специальных белковых защитных молекул, отвечающих за врожденный иммунитет человека.
Кроме того, свою роль в развитии розацеа могут сыграть следующие факторы:
— слишком чувствительная от природы кожа, чрезмерно реагирующая на негативные воздействия извне, например мороз или холодный ветер;
— наличие в организме уникального патогенного микроорганизма хеликобактер пилори, вызывающего гастрит, язвенную болезнь желудка и даже некоторые виды онкологии, вполне вероятно может повышать вероятность развития розацеа;
— гормональные мази и кремы, при том, что являются эффективным средством для лечения дерматологических проблем, в случае неконтролируемого применения могут делать кожу и сосуды более тонкими и ломкими;
— кожные болезни, нарушающие целостность кожных покровов, сами по себе являются фактором риска для возникновения розацеа;
— сбои в работе эндокринной системы;
— вегетососудистая дистония;
— генетическая предрасположенность. Замечено, что от розовых угрей чаще страдают представители северных народов, а также обладатели светлых волос, кожи и глаз;
— розацеа чаще диагностируется у представительниц слабого пола в возрасте 35-65 лет, особенно в период менопаузы, поскольку с наступлением климакса сосуды становятся более хрупкими;
— злоупотребление алкоголем и курение еще никому не добавляли здоровья, в том числе вредные привычки могут провоцировать возникновение и прогрессирование дерматологических недугов;
— как известно, все болезни от нервов, поэтому излишнего нервного перенапряжения следует избегать, так как оно может негативным образом сказываться на состоянии кожи;
— неблагоприятное воздействие окружающей среды в течение продолжительного времени (сильный ветер, регулярное попадание холодной воды, снега и т.д.);
— бывает, что розацеа неожиданно проявляет себя во время вынашивания ребенка. Как правило, после родов проблема проходит сама собой.
Повторимся, точные причины возникновения недуга назвать нельзя, поскольку доподлинно они не известны. Перечисленные факторы являются своего рода «спусковым крючком» для появления симптомов, о которых мы поговорим ниже.
Осложнения
Если не обратиться к специалистам и не получить эффективное лечение, болезнь розацеа рискует дать следующие осложнения:
- развитие абсцессов;
- вторичную инфекцию. А в этом случае потребуется уже серьезное медицинское вмешательство;
- утолщение кожи, которое невозможно будет убрать обычными косметическими средствами;
- серьезные проблемы со зрением;
- психологические проблемы на фоне изменившегося внешнего вида. В сложных случаях дело доходит даже до депрессии.
Чем труднее форма, тем важнее комплексный подход. Нередко клинические рекомендации при розацеа включают также консультацию у психолога.
Диагностика
Розацеа выявляют, основываясь на собранном анамнезе и визуальном осмотре клинических проявлений. Доктор Журбина отмечает, что сложность диагностики состоит в том, что специфические диагностические тесты отсутствуют. Отличить розацеа от акне позволяет возраст начала заболевания и отсутствие камедонов (узелков, образованных вследствие закупорки протоков сальных желез и имеющих вид черных или белых точек).
Кроме того, заболевание отличает присутствие гиперемии — выраженного притока крови к тканям, жалобы больного на жжение и приливы, а также постоянные шелушение и сухость кожи. Также отличительной особенностью проблемы является тот факт, что розовые угри «атакуют» лицо, избегая остальных частей тела.
При проведении диагностики и выборе тактики лечения важно дифференцировать розацеа от обыкновенных акне, системной красной волчанки, саркоидоза, фотодерматита, лекарственного и периорального дерматита, гранулемы кожи. При обнаружении недуга пациенту желательно пройти ряд дополнительных обследований, чтобы выявить возможное наличие сопутствующих заболеваний, которые могли стать спусковым механизмом для развития розацеа, и как можно скорее приступить к комплексной терапии
Рекомендованы следующие исследования:
При обнаружении недуга пациенту желательно пройти ряд дополнительных обследований, чтобы выявить возможное наличие сопутствующих заболеваний, которые могли стать спусковым механизмом для развития розацеа, и как можно скорее приступить к комплексной терапии. Рекомендованы следующие исследования:
— анализ на уровень гормонов в крови;
— ФГДС или рентгенография желудка;
— тесты на состояние иммунной системы в целом.
Лечение розацеа В начало
Лечение данного дерматологического недуга, по словам специалистов, должно носить комплексный характер и учитывать его стадии, формы, причины и провоцирующие факторы.
На начальной стадии лечения розацеа следует предпринять следующие меры:
-
Ограничение потребления алкоголя и сигарет, крепких напитков с кофеином;
-
Ограничение потребления копченых и пряных блюд, пищи с различными экстрактами. Кроме этого, стоит ограничить потребление горячей еды;
-
Нормализация физической активности и режима труда и отдыха;
-
Защита от чрезмерного воздействия солнечных лучей, жары и холода;
-
Коррекция нарушений нервной и эндокринной системы, желудочно-кишечного тракта, лечение хронических инфекционных очагов и признаков климактерического синдрома;
-
В эритематозной стадии – круговой массаж пораженных областей и применение примочек на основе настоев зверобоя, ромашки, шалфея или борной кислоты.
ВАЖНО: Симптомы розацеа не проходят самостоятельно и требуют специализированного лечения. В домашних условиях наличие розацеа можно определить по покраснениям кожи после горячего чая или острой пищи
Медикаментозное лечение розацеа
В дальнейшем, особенно при наличии периодов обострения недуга, медицинские специалисты рекомендуют применение антибиотических препаратов тетрациклинового ряда и макролидов, например, кларитромицина и эритромицина. Они отличаются эффективностью еще и на бактерии Helicobacterpylori. Иногда применяется метронидазол и различные средства для борьбы с демодекозом, хоть и влияние демодекоза на появление розацеа до конца не выяснено.
Если пациент плохо переносит антибиотики, то следует обратить внимание на лосьон с клиндамицином для наружного использования. При тяжелых формах розацеа и устойчивости к антибиотическим препаратам в последнее время специалисты назначают пациентам местно или внутрь ретиноиды синтетического происхождения, например, роаккутан и изотретиноин
Аппаратная терапия розацеа
Эффективным средством для лечения розацеа являются косметологические процедуры, например, дермабразия в комплексе с наружным использованием метронидазола, клиндамицина, изотретиноина и азелаиновой кислоты.
Высокая результативность аппаратного лечения розацеа достигается использованием лазера, оказывающего воздействия на механизм развития и симптомы данного заболевания. До использования лазерного лечения специалистами применялась в большинстве случаев электрокоагуляция телеангиэктазий и криотерапия – лечение холодом на основе жидкого азота.
Каждая из данных методик аппаратного лечения отличается ограниченными возможностями улучшения вида лица пациента, при этом такое лечение предполагает риск появления осложнений, например, областей кожной атрофии, пятен с повышенной пигментацией и рубцов.
Дермабразия
По мнению специалистов, лазерное лечение розацеа путем подбора необходимой длины волны, а также длительности и энергетической плотности импульса – это наиболее эффективная и результативная методика лечения недуга, сводящая к минимуму возможные последствия.
С целью лечения телеангиэктазий специалисты рекомендуют применение лазера, длина волны которого составляет 577-585 нанометров. Выбор лазера зависит от формы и стадии недуга.
Стоит понимать, что успешность лечения связана от длительности лечения и выраженности побочного воздействия применяемых для лечения методик и препаратов.
Питание и диета
Для пациентов с розацеа крайне важно придерживаться правильного питания. Принимать пищу лучше понемногу и регулярно
Необходимо максимально ограничить употребление любых консервированных продуктов, соли, колбасных изделий, уксуса, перца и других пряностей, любой жареной пищи, животных жиров, сладостей. Не рекомендуется употреблять такие фрукты, как апельсины, виноград, мандарины и груши. Следует забыть о спиртных напитках, крепком горячем кофе и чае.
Что же можно? В вашем рационе должны присутствовать нежирные сорта мяса – вареные, тушеные или приготовленные на пару. Можно употреблять рыбу, вареные яйца, сливочное и растительное масло, картофель. Также разрешаются капуста, морковь, свекла и свежие огурцы, ягоды, яблоки и сливы, укроп и петрушка, ревень, фасоль, любые кисломолочные продукты, крупы (гречка, рис, овсянка), бездрожжевой хлеб.
При тяжелых формах заболевания врачом может быть назначено лечебное голодание в течение 5 дней:
- 1-й день: с утра больной в течение 30 минут выпивает 10%-й раствор сульфата магния, а затем в течение дня пьет только минеральную воду (боржоми, нарзан и др.) общим объемом 1000-1500 мл.
- 2-й день: выпивается до 2 л минеральной воды.
- 3-й день: употребляется кефир, ряженка, растительное масло, 200 г отварного картофеля, 20-25 г сливочного масла, черствый белый хлеб или сухари (200 г), несладкий чай, творог, овощной суп, яблоки, свежие огурцы.
- 4-й день: в дополнение к продуктам предыдущего дня можно употреблять рыбу или отварное мясо (100 г), а также крупяные изделия.
- 5-й день: можно включить в свой рацион любые разрешенные при розацеа овощи и ягоды.