Болезнь стивенса-джонсона: симптомы и лечение злокачественной экссудативной эритемы
Содержание:
- Гипоаллергенная диета
- Причины возникновения синдрома
- Как лечить синдром Стивенса-Джонсона
- Синдром Стивенса Джонсона: так ли страшна болезнь, как выглядит
- Диагностика
- Симптомы и признаки
- Лечение
- Медицинские новости
- Клиническая картина синдрома Стивенса-Джонсона
- Порядок обновления клинических рекомендаций
- Синдром Стивенса-Джонсона симптомы
Гипоаллергенная диета
Ниже будет представлен список разрешенных продуктов:
- нежирные сорта мяса в отварном виде;
- супы овощные и из различных круп. Готовить их можно как на вторичном говяжьем бульоне, так и с добавлением различных рафинированных масел;
- картофель «в мундире»;
- рисовая, геркулесовая и гречневая каши;
- кисломолочные продукты. В основном назначают творог, простоквашу и кефир;
- свежие овощи и специи;
- сахарный песок, чай;
- компоты из сушеных фруктов. Можно делать и из свежих ягод.
Суточная норма белков — 15 г, жиров — 150 г, углеводов — 200г. Общая калорийность 2800 килокалорий. Остальные рекомендации по питанию озвучит специалист.
Причины возникновения синдрома
На сегодняшний день известно о четырёх основных причинах, провоцирующий развития ССД.
Одной из них считают приём медикаментов. Чаще всего это лекарства из разряда антибиотиков.
- сульфаниламиды;
- цефалоспорины;
- противоэпилептические медикаменты;
- отдельные противовирусные и нестероидные противовоспалительные препараты;
- антибактериальные лекарства.
Следующей причиной ССД является инфекция, которая проникает в организм человека. Среди них:
- бактериальные – туберкулёз, гонорея, сальмонеллез;
- вирусные – простой герпес, гепатит, грипп, СПИД;
- грибковые – гистоплазмоз.
Очень редко это заболевание может появиться на фоне пищевой аллергии, если в организм систематически попадают вещества способные привести к интоксикации.
Ещё реже синдром развивается вследствие вакцинации, когда организм реагирует с повышенной чувствительностью к составляющим прививки.
Однако по сей день медицине неизвестно почему заболевание может развиваться и без провоцирующих его причин. Т-лимфоциты способны защищать организм от чужеродных организмов, однако в состоянии, которое вызывает синдром, эти Т-лимфоциты активизируются против своего же организма и разрушают кожу.
Состояние организма, вызванное синдромом можно назвать, скорее, аномалией человеческого организма. Реакции, которые он запускает, развиваются весьма стремительно и зачастую по непонятной причине.
Однако медики акцентируют внимание на том, что от приёма медикаментов провоцирующих синдром отказываться не стоит. Обычно все эти лекарства назначаются в качестве терапии серьёзных заболеваний, при которых без лечения летальный исход возможен намного быстрее
Главным же является то, что аллергия наблюдается далеко не у всех, поэтому в целесообразности назначения должен убедиться лечащий врач, принимая во внимание историю болезни больного
Как лечить синдром Стивенса-Джонсона
При определении данного диагноза зачастую специалистом назначается курс медикаментов средней дозы, в составе которых присутствуют гормоны надпочечников. Их больной употребляет до момента стойкого улучшения, после чего постепенно дозировку снижают до полной отмены приема препарата. Этот период длится около четырех недель. В особо тяжелых стадиях течения болезни самостоятельный оральный прием лекарств не возможен, поэтому гормоны в жидком виде вводятся внутривенно.
Лечащий врач может назначить применение оральных препаратов, которые выводят токсины через прямую кишку. Ежедневно в организм разными методами вводится приблизительно три литра жидкости, что способствует эффективной детоксикации. При подобной интоксикации обязательно следят, чтоб весь объем жидкости вовремя выводился и не задерживался в организме, поскольку при задержке токсических веществ вероятно развитие осложнений. Такая терапия невозможна в домашних условиях и проводится только при полной госпитализации.
Действенным методом считается переливание плазмы и раствора белка. В дополнение к терапии могут быть назначены препараты с содержанием кальция и калия, а также лекарства от аллергии. Если поражение имеет большой масштаб, есть значительный риск развития инфекции, тогда целесообразно будет назначение антибиотиков совместно с противогрибковыми средствами. От высыпаний на коже используются препараты для наружного применения, крема или мази местного использования с содержанием гормона коры надпочечников. Во избежание инфицирования наносят разнообразные антисептические растворы.
Рекомендуем прочитать
Симптомы и лечение грибка стопы
Как бороться с типуном на языке
О чем говорят признаки акроцианоза
Синдром Стивенса Джонсона: так ли страшна болезнь, как выглядит
Среди, казалось бы, безобидных аллергических реакций существуют и острые, даже можно сказать, серьёзные формы заболеваний, спровоцированные аллергеном. К таким относят и Синдром Стивенса Джонсона. Он имеет чрезвычайно опасный характер и принадлежит к подвиду тех аллергических реакций, которые являются шоковым состоянием для организма человека. Рассмотрим, насколько этот синдром опасен и как он поддаётся лечению.
Об этом синдроме впервые было упомянуто в 1922 году. Название он получил от автора, который описал основные признаки заболевания. Оно может появиться в любом возрасте, однако чаще у людей старше 20 лет.
В целом, это заболевание кожи и слизистых оболочек человеческого организма, вызванное аллергией. Оно представляет ту форму, когда клетки эпидермиса начинают отмирать, как результат – отделяясь от дермы.
Синдром Джонсона – это злокачественная экссудативная эритема, способная привести к смерти. Состояние, которое вызвано синдромом, угрожает не только здоровью, но и жизни. Опасно оно тем, что все симптомы появляются в считанные часы. Можно сказать, что это токсическая форма заболевания.
Протекает этот синдром не как обычная аллергическая реакция. На слизистых образовываются пузырьки, которые в буквальном смысле слова, облепляют горло, половые органы, кожу. Человек может из-за этого задыхаться, отказываться от приёма пищи, т.к. это очень больно, глаза могут слипаться, закисать, а затем пузырьки наполняются гноем. И нужно сказать, что такое состояние для человека очень опасно.
Больной Симптом Стивенса Джонсона находится в состоянии лихорадки, само заболевание прогрессирует молниеносно – повышение температуры тела, боль в горле. Всё это только начальные симптомы. Это очень похоже на простуду или ОРВИ, поэтому многие просто не обращают внимания и не подозревают о том, что вот уже пора лечить больного.
Однако дальше состояние человека только усугубляется. Сыпь по всему телу и на слизистых оболочках перерастает в незаживающие эрозии, из которых постоянно сочится кровь. Плюс всё это провоцирует фиброзный налёт.
Однако медики констатируют, что это патологическое состояние весьма редкое и склонны к патологии всего 5 человек из миллиона населения. По сей день, наука изучает механизм развития, профилактику и лечение Синдрома
Это важно, поскольку людям с этим заболеванием требуется неотложная помощь квалифицированных специалистов и особый уход
На сегодняшний день известно о четырёх основных причинах, провоцирующий развития ССД.
Одной из них считают приём медикаментов. Чаще всего это лекарства из разряда антибиотиков.
- сульфаниламиды;
- цефалоспорины;
- противоэпилептические медикаменты;
- отдельные противовирусные и нестероидные противовоспалительные препараты;
- антибактериальные лекарства.
Следующей причиной ССД является инфекция, которая проникает в организм человека. Среди них:
- бактериальные – туберкулёз, гонорея, сальмонеллез;
- вирусные – простой герпес, гепатит, грипп, СПИД;
- грибковые – гистоплазмоз.
В отдельный фактор, провоцирующий ССД, относят онкологические заболевания. Этот синдром может стать осложнением злокачественной опухоли.
Очень редко это заболевание может появиться на фоне пищевой аллергии, если в организм систематически попадают вещества способные привести к интоксикации.
Ещё реже синдром развивается вследствие вакцинации, когда организм реагирует с повышенной чувствительностью к составляющим прививки.
Однако по сей день медицине неизвестно почему заболевание может развиваться и без провоцирующих его причин. Т-лимфоциты способны защищать организм от чужеродных организмов, однако в состоянии, которое вызывает синдром, эти Т-лимфоциты активизируются против своего же организма и разрушают кожу.
Однако медики акцентируют внимание на том, что от приёма медикаментов провоцирующих синдром отказываться не стоит. Обычно все эти лекарства назначаются в качестве терапии серьёзных заболеваний, при которых без лечения летальный исход возможен намного быстрее
Главным же является то, что аллергия наблюдается далеко не у всех, поэтому в целесообразности назначения должен убедиться лечащий врач, принимая во внимание историю болезни больного. https://www.youtube.com/embed/9DJ2KfQVClo
Диагностика
Проведение диагностики на раннем этапе заболевания очень важно, оно позволяет максимально быстро улучшить состояние больного. Определить этот опасный синдром можно на основании сбора анамнеза (опрос пациента), характерных симптомов (осмотр), анализов, биопсии кожи и некоторых инструментальных исследований (КТ, УЗИ, рентгеноскопия)
Определить этот опасный синдром можно на основании сбора анамнеза (опрос пациента), характерных симптомов (осмотр), анализов, биопсии кожи и некоторых инструментальных исследований (КТ, УЗИ, рентгеноскопия).
- Опрос пациента помогает выявить причинный фактор: прием медикаментов, перенесенное инфекционное заболевание.
- Тщательный осмотр кожи и слизистых позволяет обнаружить характерные проявления: специфическая сыпь, характерная ее локализация.
- Результат общего анализа крови указывает на неспецифические признаки воспаления: повышение уровня лейкоцитов, уменьшение эозинофилов, увеличенная СОЭ.
- Биохимический анализ показывает снижение содержания белков в крови за счет фракции альбуминов, повышение концентрации билирубина, мочевины, аминотрансфераз.
- Очень важен в диагностике иммунологический анализ крови. По его результатам отмечается повышение уровня Т-лимфоцитов и специфических антител.
- Коагулограмма показывает снижение свертываемости крови.
- Гистологичекское исследование кожи – биопсия – определяет некроз клеток эпидермиса, субэпидермальное расположение пузырей.
- Компьютерная томография, ультразвуковое исследование органов мочеполовой системы и рентгеноскопия легких показывают наличие процесса в соответствующих органах.
В осложненных случаях может потребоваться консультация нефролога, пульмонолога и других специалистов.
Симптомы и признаки
- Симптомы, похожие на инфекции верхних дыхательных путей, такие как лихорадка > 39 ° C, боль в горле, озноб, кашель, головная боль, боль во всем теле
- Целевые поражения. Эти поражения, которые темнее посередине, окруженные более светлыми областями, считаются диагностическими
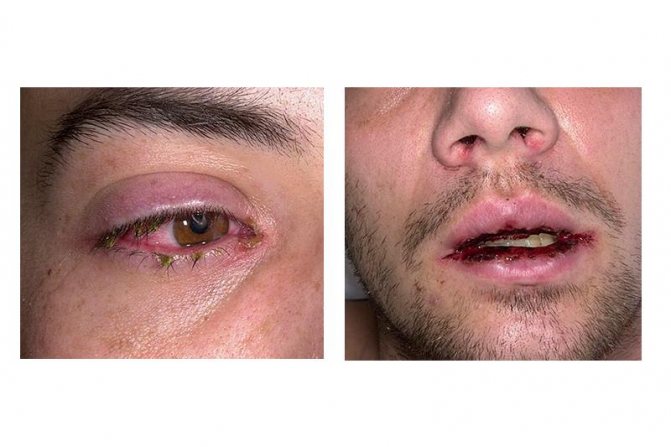
- Болезненная красная или пурпурная сыпь, волдыри на коже, области рта, глазах, ушах, носу, половых органах. По мере прогрессирования заболевания вялые пузырьки могут сливаться и разрываться, тем самым вызывая болезненные болячки. В конечном итоге верхний слой кожи образует корку.
- Опухоли лица, опухшие губы, покрытые язвами, язвы во рту.Язвы в горле вызывают трудности при глотании, может появиться диарея, вызывающая обезвоживание
- Набухание, отек век, воспаление конъюнктивы, светочувствительность, когда глаза чувствительны к свету
Лечение
Установление диагноза прогрессирующая злокачественная экссудативная эритема – сигнал к незамедлительному началу лечения. Любое промедление повышает вероятность развития тяжелейших осложнений.
Медицинскую помощь, которую необходимо оказать больному, можно разделить на оказываемую на догоспитальном этапе и помощь в стационаре.
Помощь на догоспитальном этапе:
- Восполнение дефицита жидкости – основное мероприятие на данном этапе. Внутривенно пациенту вводят 1-2 литра солевых растворов, если он может пить, также необходимо провести пероральную регидратацию.
- В ранние сроки заболевания внутривенно струйно вводят глюкокортикостероиды (преднизолон 60-150мг). Целесообразность последующего введения этих препаратов вызывает сомнение – есть вероятность развития септических осложнений, поэтому возможность дальнейшего использования преднизолона определяться в каждом случае индивидуально.
- Обеспечение готовности к экстренной трахеотомии и искусственной вентиляции легких.
Помощь в условиях стационара направлена на продолжение восполнения жидкости, предупреждение развития осложнений, исключение всех токсических воздействий, в том числе отмена всех медикаментозных препаратов, кроме необходимых.
Назначаются:
- Инфузионная терапия (изотонический раствор, до 6 литров в сутки).
- Внутривенно глюкокортикостероиды при необходимости.
- Стерильные условия для исключения бактериальной инфекции.
- Обработка кожных покровов: подсушивание и дезинфекция, по мере затягивания ран, дезинфицирующие растворы заменяются на мази (противовоспалительные: элоком, локоид, целестодерм).
- Обработка слизистых:
- глаз (азеластин), при тяжелых случаях – преднизолон;
- ротовой полости (растворы для дезинфекции, пероксид водорода);
- мочеполовой системы (глюкокортикостероидные мази, растворы для дезинфекции).
- Антигистаминные препараты при выраженном кожном зуде.
- Гипоаллергенная диета (запрет на цитрусовые, рыбу, орехи, мяса птицы, шоколад, алкоголь копченые изделия, кофе, специи, мед), обильное питье.
Медицинские новости
Специалисты заявляют о нестабильной эпидемиологической ситуации по заболеваемости коклюшем в различных регионах РФ – в том числе, и в Санкт-Петербурге. По данным Федеральной службы по надзору…
Мигрень широко распространена во всем мире, изучена лучше других типов головной боли и является второй ведущей причиной потерянных лет жизни . На сегодняшний день в России от этого заболевания страдают более 20 миллионов человек. При этом большинство из них не знают о своем диагнозе…
Фотовыставка «Видеть главное», посвященная пациентам с псориазом, открылась на портале МБОО «Кожные и аллергические болезни» в виртуальном формате. «Видеть главное» — это 12 портретов, выполненных в технике стерео-варио, которая позволяет увидеть фото со следами псориаза и без них в зависимости от того, под каким углом смотрит посетитель.
Статистика показывает, что ишемическая болезнь сердца и инсульт уносят больше всего человеческих жизней во всем мире. Коронавирус COVID-19 — серьезное явление, но про здоровье других органов в тоже время забывать не стоит. На здоровье сердца влияет не так много факторов…
Александровскую больницу закрыли на карантин по постановлению главного санитарного врача Санкт-Петербурга. Это связано с тем, что в этой больнице умер 55-летний пациент с подтвержденным коронавирусом Covid-2019
Клиническая картина синдрома Стивенса-Джонсона
Чаще всего данный синдром выявляется у людей возрастной категории 20-40 лет. Но практике существуют эпизоды, когда эта патология диагностируется у 3 месячных малышей
Очень важно отметить тот факт, что сильный пол заболевает в два раза чаще, чем прекрасная половина человечества. Недуг начинается с проявлений инфекции в верхних респираторных путях
Инкубационный период составляет до 2 недель. При этом больного беспокоит слабость, артралгия, кашель, боль в горле. В некоторых случаях: жидкий стул, тошнота, рвота.
Буквально через 4-6 дней стремительно поражается кожа и слизистые, места локализации могут быть где угодно. Но, как правило, поражается голень, предплечье, стопы, половые органы. Появляются красные папулы круглой формы, имеющие две зоны:
- Внутренние проявления: темно—синего цвета, иногда с гнойным пузырем.
- Наружные проявления: красного цвета.
На щеках, устах, мягком небе появляются эрозийные места, пузыри, покраснение. После их вскрытия, образуются сплошные кровоточащие очаги. Но при этом десны и губы делаются болезненными, припухшими и покрываются коркой в виде засохшей крови на кровоточащих поверхностях. Кроме этого беспокоит бесконечный зуд и жжение.
Эрозийное поражение слизистой мочеполовых органов может усложняться течением крови из мочевого пузыря и вульвовагинит у обладательниц прекрасного пола. У мужчин может осложняться стриктурами уретры. При поражении зрительных органов (глаз) наблюдаются иридоциклит и блефароконъюнктивит. Это, в свою очередь, способно привести к потере зрения. Летательный исход составляет от 3 до 15 процентов. Если своевременно заниматься лечением, удастся очаги воспаления ликвидировать. До развития такого «сценария» лучше не допускать.
Диагностика:
иммунологическое исследование крови;
удаление и обрабатывание пораженного участка кожи. Далее ее изучают под микроскопом;
- коагулограмма;
- рентгенография легких;
- ультразвуковое исследование почек и мочевого пузыря;
- биохимический анализ мочи.
После консультации со специалистами, могут быть назначены другие процедуры после осмотра пациента
В первую очередь врачи обращают внимание на наличие пузырей, высыпаний, боли при мочеиспускании, глотании, одышки и на другие видимые признаки
Лечение:
- экстракорпоральная гомокоррекция;
- глюкокортикоидная и инфузионная терапия антибиотиками;
- переливание человеческой крови и белковых растворов;
- гипоаллергенная диета;
- обработка слизистых оболочек и кожи.
В качестве дополнительного лечения нередко применяют вещества калия и кальция. Профилактические мероприятия осуществляются с помощью системных и местных антибактериальных медикаментов.
В связи с капитуляцией слизистой рта, лечение этого синдрома проводится большими дозами стероидных гормонов, которые вводят внутривенно. После того как симптоматика начинает немного стихать и следовательно улучшается состояние пациента, дозировку постепенно снижают.
Порядок обновления клинических рекомендаций
Клиническая картина характеризуется появлением множественных полиморфных высыпаний в виде багрово-красных пятен с синюшным оттенком, папул, пузырьков, мишеневидных очагов. Очень быстро (в течение нескольких часов) на этих местах формируются пузыри размером до ладони взрослого и больше; сливаясь, они могут достигать гигантских размеров.
Наиболее тяжелое поражение наблюдается на слизистых оболочках полости рта, носа, половых органов, коже красной кайме губ и в перианальной области, где появляются пузыри, которые быстро вскрываются, обнажая обширные, резко болезненные эрозии, покрытые сероватым фибринозным налетом. На красной кайме губ часто образуются толстые буро-коричневые геморрагические корки.
Неблагоприятные прогностические факторы течения ССД:
- Возраст {amp}gt; 40 лет – 1 балл;
- ЧСС {amp}gt; 120 в мин. – 1 балл;
- Поражение {amp}gt; 10% поверхности кожи – 1 балл;
- Злокачественные новообразования (в т.ч. в анамнезе) – 1 балл;
- В биохимическом анализе крови:
- уровень глюкозы {amp}gt; 14 ммоль/л – 1 балл;
- уровень мочевины {amp}gt; 10 ммоль/л – 1 балл;
- бикарбонаты {amp}lt; 20 ммоль/л – 1 балл.
- Врачи-специалисты: дерматовенерологи;
- Ординаторы и слушатели циклов повышения квалификации по указанным специальностям.
Первые пузыри появляются на слизистой ротовой полости. При вскрытии этих образований наблюдаются раны, покрытые желтым, белесым и сероватым налетом, а также темными пятнами запекшейся крови. Прием пищи становится практически невозможным. Пациенту не удается даже попить воды.
Поражение слизистой глаз на начальных стадиях заболевания напоминает конъюнктивит, нередко с осложнениями в виде гнойных воспалений, разрастания сосудов роговицы и заворота века.
Кожа рядом с этими образованиями отслаивается, как при ошпаривании кипятком. На первых порах сыпь проявляется на лице, руках и ногах, но через несколько дней поражения распространяются по всему телу. Исключение составляет волосяной покров головы, а также ладони и ступни.
Заболевание характеризуется ярко выраженным болевым синдромом. Даже при легком нажатии на непораженные участки кожи пациент страдает от сильной боли.
Синдром Стивенса-Джонсона симптомы
Интересно, что от времени воздействия пусковой причины и до полного развития всех признаков синдрома Стивенса-Джонсона может пройти как 1 день, так и несколько недель. Все будет зависеть непосредственно от уровня реактивности иммунной системы человека: чем в более «подстегнутом» состоянии она находится, тем быстрее появится синдром Стивенса-Джонсона.
Симптоматика при синдроме Стивенса-Джонсона имеет свои коронные, основные проявления и дополнительные признаки.
Основными проявлениями, конечно же, будут поражения кожи. На коже возникают определенные локализованные поражения — буллы или пузыри. Основным их признаком будет то, что если к ним прикоснуться любым предметом, то кожа немедленно начнет отслаиваться. Но эти пузыри появляются далеко не сразу. Сначала на отдельных участках кожи появятся зуд и сыпь, в которой будут одновременно и пятна, и возвышающиеся элементы-папулы. Такую сыпь еще называют кореподобной, потому что она сходна с таковой при проявлении кори.
Затем эта сыпь постепенно превращается пузыри с вялой, вваливающейся внутрь крышкой. Кожа рядом и из этих пузырей может отходить целыми пластами, как при сильном ожоге. Под сошедшей кожей обнаруживается красная поверхность, которая может мокнуть.
Первые элементы кожных поражений при синдроме Стивенса-Джонсона появляются на лице и конечностях. Через несколько дней они распространяются и сливаются. Но, и это важный диагностический признак — практически не поражаются волосистые участки головы и ладони с подошвами. Самые сильные проявления синдрома Стивенса-Джонсона будут находиться именно на конечностях и туловище.
Поражения кожи при синдроме Стивенса-Джонсона крайне большие. Они могут имитировать картину, как будто кожа поражена ожогом минимум 2-й степени. Наиболее сильно страдают те участки кожного покрова, которые подвержены воздействию давления и трения одежды.
Но если вовремя и правильно назначить лечение, то пораженные участки восстанавливаются. Их полное заживление займет около 3-х недель. И здесь опять следует помнить о том, что участки, подверженные давлению и участки покровов естественных отверстий будут заживать дольше.
Второй типичной локализацией поражения при синдроме Стивенса-Джонсона являются слизистые. У большинства больных на губах возникают множественные болезненные эрозии и покраснения (эритемы). Также страдают слизистые покровы наружных половых органов и области вокруг ануса.
Нужно также сказать, что третьим «коронным» признаком синдрома Стивенса-Джонсона будет боль. Болевой синдром выражен настолько, что даже на начальных стадиях этого синдрома больные испытывают сильную боль даже при легком надавливании на непораженную кожу, граничащую с поражением.
Синдром Стивенса-Джонсона при своих самых тяжёлых стадиях может вызывать ряд осложнений. Первое — это, конечно же, присоединение инфекционных возбудителей. Поврежденная кожа больше не может защищать свой организм, а значит, в нем крайне вольготно располагаются различные микробы.
Вторым осложнением при синдроме Стивенса-Джонсона являются тяжелые поражения глаз. Может быть сращение конъюнктивы века и глазного яблока, могут разрастаться сосуды роговицы или появляться заворот пораженного века.
Третьим осложнением являются появление кожных осложнений. На заживающей коже могут возникать перманентные рубцы, а также доброкачественные образования. А если патологический процесс локализовался рядом с ногтями, то впоследствии они могут терять способность к росту или даже выпадать.
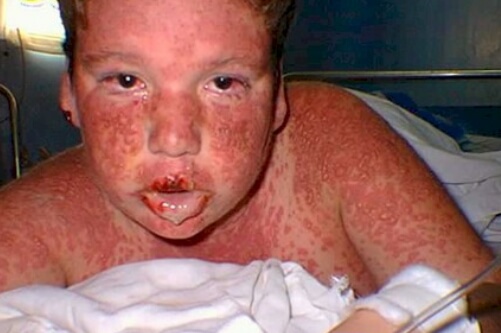 у ребенка стивенса джонсона синдром фото
у ребенка стивенса джонсона синдром фото